Синдром полой вены мкб 10
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Другие названия и синонимы
Кава-синдром, СВПВ.
Названия
Синдром верхней полой вены.
Синдром верхней полой вены
Синонимы диагноза
Кава-синдром, СВПВ.
Описание
Синдром верхней полой вены (СВПВ) — неотложное состояние, связанное с нарушением кровообращения в бассейне верхней полой вены, которое осложняет течение многих заболеваний, связанных с поражением средостения. В последнее время увеличение частоты данного состояния связано с ростом заболеваемости раком легкого, который является основной причиной СВПВ.
Синдром верхней полой вены
Симптомы
Клиническая картина СВПВ связана с повышением внутрисосудистого давления в зонах, венозный отток из которых в норме дренируется через верхнюю полую вену или образующие ее безымянные вены. Замедление скорости кровотока, развитие венозных коллатералей, симптомы, связанные с основным заболеванием, являются компонентами СВПВ.
Выраженность различных признаков СВПВ зависит от скорости развития патологического процесса, уровня и степени сдавления просвета верхней полой вены и адекватности коллатерального кровообращения.
Клиническое течение СВПВ может быть острым или медленно прогрессирующим. Жалобы больного крайне разнообразны: головная боль, тошнота, головокружение, изменение внешности, осиплость голоса, кашель, дисфагия, боли в грудной клетке, затрудненное дыхание, одышка, сонливость, обмороки, судороги.
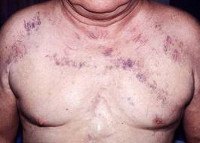
При физикальном обследовании выявляются наиболее характерные признаки СВПВ: расширение, набухание вен шеи, грудной стенки и верхних конечностей, отек лица, шеи или верхнего плечевого пояса, цианоз или полнокровие лица (плетора), тахипное.
Боль в грудной клетке. Боль в шее сбоку. Галлюцинации. Кашель. Одышка. Судороги. Шум в ушах.
Причины
В основе развития СВПВ лежат три основных патологических процесса:
• сдавление вены извне,.
• прорастание стенки вены злокачественной опухолью,.
• тромбоз верхней полой вены.
Исходя из анатомо-физиологических особенностей данной области, к этиологическим причинам относятся процессы, увеличивающие объем тканей средостения или приводящие к обструкции вены изнутри.
При анализе причин развития синдрома в разных сериях было показано, что на первом месте стоит рак легкого, при этом в 80% случаев синдром развивается при поражении правого легкого.
К злокачественным опухолям, которые наиболее часто (до 80-90%) осложняются СВПВ, относятся следующие:
• рак легкого (чаще правосторонний),.
• неходжкинские лимфомы,.
• метастатические формы рака молочной железы, герминогенных опухолей, желудочно-кишечного тракта,.
• мягкотканные саркомы, особенно злокачественная фиброзная гистиоцитома,.
• меланома.
Необходимо отметить, что СВПВ чаще встречается при мелкоклеточном раке легкого, чем при других морфологических формах. На втором месте стоит плоскоклеточный вариант данного заболевания.
Реже СВПВ встречается при аденокарциномах и других гистологических формах рака легкого. СВПВ возникает преимущественно при диффузных крупноклеточных или лимфобластных формах лимфом с локализацией в переднем средостении.
Среди других причин, приводящих к СВПВ, следует отметить:
• инфекционные заболевания: туберкулез, сифилис, гистиоплазмоз,.
• тромбозы (травматические, спонтанные или вследствие вторичного поражения сосудов средостения),.
• ятрогенные причины,.
• идиопатический фиброзный медиастинит,.
• сердечно-сосудистая недостаточность,.
• загрудинный зоб.
Лечение
Оптимальное лечение зависит от причин, вызвавших СВПВ и скорости развития симптомов прогрессии. Почти в половине случаев СВПВ развивается до постановки диагноза. При этом необходимо подчеркнуть, что определение исходного процесса, вызвавшего данное состояние, является ключом к успешной терапии, и лишь в случае тяжелых нарушений и в угрожающем жизни состоянии допустимо начало лечения без установления основного диагноза.
Целью лечебных мероприятий при СВПВ является купирование патологических симптомов. Однако это не основная цель лечения больного. Необходимо помнить, что более 50% случаев СВПВ вызвано потенциально излечимыми заболеваниями, таким как мелкоклеточный рак легкого, неходжкинские лимфомы и герминогенные опухоли.
Интересно отметить, что наличие СВПВ в некоторых исследованиях являлось благоприятным прогностическим фактором для мелкоклеточного рака легкого и неблагоприятным для немелкоклеточного рака той же локализации.
Экстренные симптоматические мероприятия направлены на спасение жизни больного, они необходимы, чтобы обеспечить поступление воздуха в легкие, ликвидировать непроходимость верхней полой вены и сдавление органов средостения. Кроме покоя, возвышенного положения, кислородотерапии, иногда могут потребоваться трахеостомия, интубация, введение противосудорожных средств. Показано применение диуретиков и кортикостероидов.
Лучевая терапия крупными фракциями является высокоэффективным методом лечения СВПВ, особенно при немелкоклеточном раке легкого. Эффективность ее достигает 70-90%.
Облучение грудной клетки должно начинаться как можно раньше. Проведение неотложной лучевой терапии требуется при дыхательной недостаточности (в том числе стридорном дыхании) или при наличии симптомов со стороны ЦНС.
Химиотерапию в качестве первой линии предпочтительнее проводить при наличии опухолей, чувствительных к цитостатикам (лимфопролиферативные заболевания, миелома, герминогенные опухоли, рака молочной и предстательной желез).
Комбинированная терапия (химиотерапия и лучевая терапия) показана при мелкоклеточном раке легкого, лимфопролиферативных заболеваниях. Однако одновременное проведение химиотерапии и лучевой терапии часто связано с увеличением числа осложнений (дисфагия, нейтропения), поэтому предпочтительнее поэтапная комбинированная терапия (сначала лечение цитостатиками, а затем облучение или наоборот).
Лечение антикоагулянтами или фибринолитическими препаратами показано при тромбозе вены. Но эти препараты не должны назначаться стандартно, за исключением тех случаев, когда при флебографии диагностируется тромбоз верхней полой вены или отсутствуют признаки улучшения при лечении другими методами.
Источник
Рубрика МКБ-10: I87.1
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Синдром верхней полой вены
Ряд доброкачественных и злокачественных заболеваний могут вызывать компрессию или обтурацию верхней полой вены, сопровождаемые характерным симптомокомплексом, известным как синдром верхней полой вены.
Этиология и патогенез[править]
Среди множества факторов, способных вызвать нарушение проходимости верхней полой вены, на первом месте стоит экстравазальная компрессия опухолями средостения или увеличенными лимфатическими узлами (90%). Возможно также прорастание злокачественных опухолей средостения в стенку вены с последующей облитерацией ее просвета. Кроме того, сдавление вены может быть вызвано аневризмой аорты, доброкачественными новообразованиями или фиброзом средостения (склерозирующим медиастинитом). Тромбоз верхней полой вены сравнительно редко возникает при длительном пребывании в полой вене центрального венозного катетера или электродов электрокардиостимулятора. Частота подобных тромбозов колеблется от 0,3 до 4 на 1000.
Клинические проявления[править]
Клинические проявления данного синдрома зависят от степени сужения просвета вены и длительности периода, в течение которого это сужение развивается. Чем быстрее развивается процесс, тем меньше времени для развития коллатералей и тем тяжелее симптомы. При медленном развитии тромбоза или компрессии сосуда успевают развиться коллатерали, которые компенсируют нарушение оттока венозной крови. В этих случаях болезнь может протекать бессимптомно или сопровождаться слабовыраженными клиническими признаками. Приблизительно 2/3 больных жалуются на отечность лица, шеи, верхней половины туловища, одышку в покое, кашель, невозможность спать в лежачем положении вследствие усугубления симптомов болезни. Почти у 1/3 пациентов возникает стридор, свидетельствующий о наличии отека гортани и опасности обструкции дыхательных путей. Повышение давления в венах может сопровождаться отеком мозга с соответствующими симптомами и апоплексией.
Сдавление вен: Диагностика[править]
При осмотре обращают внимание на цианоз и отек лица, шеи, верхних конечностей, расширение поверхностных вен в этих областях. В диагностике синдрома верхней полой вены ведущая роль принадлежит КТ, а также флебографии (прямой рентгеноконтрастной или магнитно-резонансной). Кроме того, совершенно необходимо обследование органов грудной клетки и средостения (рентгенография и КТ) для определения заболевания, которое может вызвать окклюзию верхней полой вены. При опухолевой этиологии данного заболевания необходима морфологическая верификация основного заболевания в целях определения целесообразности последующего применения рентгенотерапии или химиотерапии.
Дифференциальный диагноз[править]
Сдавление вен: Лечение[править]
Обходное шунтирование верхней полой вены редко сопровождается хорошими отдаленными результатами, а зачастую и невыполнимо из-за тяжести состояния больного, распространения опухоли на другие органы. При некоторых злокачественных новообразованиях органов грудной клетки и средостения хороший эффект можно получить при рентгенотерапии и полихимиотерапии. Наилучший эффект наблюдают при лимфомах. В настоящее время наиболее перспективный способ лечения сдавления верхней полой вены опухолями или фиброзом средостения — чрескожная эндоваскулярная баллонная ангиопластика с установкой стента в суженном участке вены.
Профилактика[править]
Прочее[править]
Синдром нижней полой вены
Наблюдается при компрессии нижней полой вены, инфильтрации стенки нижней полой вены опухолью.
Клинически выраженного синдрома нижней полой вены, как правило, не отмечается в связи с постепенной адаптацией к венозной гипертензии системы кавапортакавальных анастомозов. В данном случае помогают дополнительные диагностические методы — восходящая каваграфия, допплерографическое исследование кровотока в крупных венозных сосудах. Исходом операции может стать перевязка нижней полой вены или ее протезирование.
Синдром сдавления левой почечной вены
Синонимы: синдром щелкунчика
Определение и общие сведения
Синдром сдавления левой почечной вены — компрессия левой почечной вены между верхней брыжеечной артерией и брюшной аортой, что приводит к увеличению градиента давления между левой почечной веной и нижней полой веной до 3 мм рт.ст. (нормальный <1 мм рт.ст.), приводящему к развитию левосторонней гематурии.
Точная распространенность не известна. Большинстве случаев патологии было зарегистрировано в Азии. Наиболее симптоматические случаи наблюдаются на третьем / четвертом десятилетии жизни, чаще у женщин астеничного телосложения.
Этиология и патогенез
Выделяют три типа синдрома щелкунчика почечной вены: передний, задней и комбинированный.
Клинические проявления
Синдром сдавления левой почечной вены имеет тенденцию проявляться урологическими или гинекологическими симптомами. Урологические проявления включают в себя боль в пояснице или в животе, одностороннюю (левостороннюю) макроскопическую или микроскопическую гематурию, варикоцеле или варикоз нижних конечностей. Гинекологические проявления — симптомы застоя в малом тазе: дисменорея, диспареуния, боли после полового акта, боли внизу живота, дизурия, варикоз тазовой, вульварной, ягодичной или бедренной областей и эмоциональные нарушения.
Диагностика
Диагноз следует заподозрить при обнаружении боли в пояснице и гематурии. Диагностические тесты должны включать в себя анализ мочи (микроскопия и баканализ), УЗИ и / или внутривенную урографию, цистоскопию и уретрореноскопию, цветное допплеровское сканирование, КТ или МР-ангиографию, а также флебографию левой вены почек.
Лечение
Пациентов в пубертате, которые могут претерпевать спонтанную ремиссию по ходу их физического развития, а также пациентов с незначительными симптомами и микроскопической гематурией или пациентов с интерметтирующей безболевой выраженной гематурией, с нормальной гемограммой — следует наблюдать.
Экстрасосудистое стентирование может быть осуществлено путем полостной или лапароскопической операции и включает в себя размещение трансплантата из политетрафторэтилена. Внутрисосудистое стентирование является наиболее привлекательным вариантом лечения.
Прогноз
Прогноз после вмешательства хороший.
Источники (ссылки)[править]
Хирургические болезни [Электронный ресурс] : учебник / под ред. М. И. Кузина. — 4-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970433713.html
«Эндокринная хирургия [Электронный ресурс] / под ред. И. И. Дедова, Н. С. Кузнецова, Г. А. Мельниченко — М. : Литтерра, 2014. — (Серия «Практические руководства»).» — https://www.rosmedlib.ru/book/ISBN9785423501044.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Гипотензивный синдром на спине, Постуральный гипотензивный синдром, Синдром аорто-кавальной компрессии.
Названия
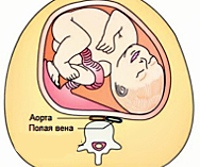
Название: Синдром нижней полой вены при беременности.
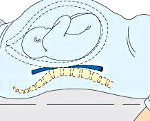
Синдром нижней полой вены при беременности
Синонимы диагноза
Гипотензивный синдром на спине, Постуральный гипотензивный синдром, Синдром аорто-кавальной компрессии.
Описание
Синдром нижней полой вены во время беременности. Это комплекс гемодинамических нарушений, вызванных компрессией аортокавальной области с увеличением матки. Она проявляется в виде головокружения, внезапной слабости, тахикардии, одышки, значительного падения артериального давления, увеличения движения, обморока, возникающего, когда беременная женщина лежит на спине. Поставлен диагноз: эхокардиография, допплерография плацентарного кровотока, комплексная реография. Не требует специального лечения. В большинстве случаев для исправления состояния женщины достаточно изменить положение в постели. Вертикальные роды рекомендуются для исключения острой внутри родовой гипоксии плода.

Синдром нижней полой вены при беременности
Дополнительные факты
Синдром компрессии нижней полой вены (ССЗ, аортальный и аортальный компрессионный синдром, постуральный гипотензивный синдром, задний гипотензивный синдром) является одним из наиболее распространенных гемодинамических расстройств, выявляемых во время беременности. По данным различных авторов, в третьем семестре субклинические симптомы различной степени тяжести обнаруживаются у 70% беременных женщин, и только около 10% пациентов жалуются на плохое самочувствие. Важность своевременной диагностики НПВП связана с повышенным риском прерывания беременности и другими серьезными акушерскими осложнениями, сопровождающимися нарушением нормального развития ребенка и увеличением перинатальной смертности.
Причины
Сжатие аорты и брюшной полости во время беременности обычно вызывается механическим сжатием венозных сосудов с увеличением матки и общим повышением внутрибрюшного давления. Чрезвычайно редко наблюдается нарушение кровотока в нижней полой вене из-за сочетания беременности с другими причинами — врожденным сужением, тромбофлебитом, объемными опухолями органов брюшной полости, забрюшинного пространства и заболеваниями печени. В конце беременности вес матки увеличивается в 10-20 раз, вес плода достигает 2,5 кг и более, объем околоплодных вод составляет 1-1,5 л. В результате гибкая сосудистая стенка, когда пациент находится на спине, испытывает давление 6-7 кг, что приводит к уменьшению просвета вены.
Хотя такая ситуация встречается практически у всех беременных, типичная клиническая картина НПВП наблюдается только у 9-10% пациентов, а у 17-20% женщин заболевание носит субклинический характер. В ходе исследований специалисты в области акушерства и гинекологии обнаружили, что следующие предрасполагающие факторы увеличивают вероятность развития расстройства во время беременности:
• Недостаточная торговля хеджированием. Обычно, чтобы компенсировать нарушение кровотока, в системе IVC образуется сеть парентеральных сплетений и безымянных вен, которые выделяют кровь над участком давления или в верхнюю полую вену. При недостаточном развитии безопасности или их ускоренном снижении под воздействием неизвестных факторов возникает синдром гипотензивного отношения.
• Недифференцированная дисплазия соединительной ткани. При генетически детерминированном нарушении синтеза коллагена и его пространственной организации мембрана средней вены менее устойчива к внешней компрессии. Ситуация усугубляется беременностью гормональными изменениями. Увеличение концентрации прогестерона в 10 и более раз приводит к разрыхлению гладкомышечных волокон наружной вены полой вены.
• Патологическая беременность. NPS более сжимается при многоплодной беременности, многогранном полушарии, несении крупного плода, возникшего в контексте резус-конфликта, врожденных пороков развития ребенка, экстрагенитальных заболеваний (сахарный диабет, кардиопатология) и т. Д. Почти треть беременных с НПВП страдают вегетососудистой дистонией, 15% — от высокого кровяного давления, 17% — от гестоза и 22% — от избыточного веса.
Патогенез
При сжатии полой вены кровоток из нижних конечностей, органов брюшной полости и таза затруднен. Венозный возврат уменьшается, соответственно меньше крови поступает в легочные альвеолы, уменьшается ее оксигенация, формируется гипоксемия. В то же время сердечный выброс и зависимое сосудистое давление снижаются. Из-за притока меньшего количества крови в системный кровоток, который недостаточно насыщен кислородом, развивается тканевая гипоксия в различных органах беременной женщины и ребенка. Часть плазмы откладывается в сосудистом русле нижних конечностей и в рыхлых тканях половых органов, что способствует варикозному расширению вен.
Симптомы
У двух третей пациентов расстройство протекает бессимптомно или с повышенной двигательной активностью плода с изменением положения тела женщины. Признаки постуральной гипотонии обычно впервые появляются на 25-27 неделе беременности. Патологические симптомы появляются через 2-3 минуты после того, как беременная женщина легла на спину, и достигают максимума в течение 10 минут. Очень редко СТАРТ наблюдается в сидячем положении. Более половины пациентов с клинически выраженным расстройством жалуются на головокружение, чувство одышки, одышку, внезапную слабость, сердцебиение, более частые и сильные движения. 37% пациентов испытывают спонтанное желание перевернуться, встать. Иногда возникают прекардиальная боль, шум или звон в ушах, искры перед глазами, потеря полей зрения, беспокойство, страх. У 1-3% пациентов наблюдается значительное падение артериального давления (до 80 мм Ст. И ниже), приводящее к обмороку. Симптомы быстро исчезают после изменения положения тела.
Нехватка воздуха.
Возможные осложнения
НПВП часто осложняются нарушением плацентарного кровотока с началом острой или хронической гипоксии плода, задержкой его развития. У женщин со сдавленной нижней полой веной плацента отслаивается значительно чаще преждевременно. Венозный застой вызывает возникновение геморроя, варикозного расширения вен, тромбоза, тромбофлебита. Когда в сосудах нижних конечностей откладываются большие объемы крови, возможен гиповолемический шок с множественными поражениями органов: нарушение почечной клубочковой фильтрации, респираторный дистресс-синдром, церебральная и сердечно-сосудистая недостаточность.
Диагностика
Синдром нижней полой вены во время беременности обычно диагностируется на основании падения артериального давления и характерных симптомов, возникающих в положении женщины на спине. Если вы подозреваете субклиническое течение заболевания, будет назначено комплексное обследование для определения изменений гемодинамики и нарушения кровоснабжения плода. Для подтверждения диагноза рекомендуется: Во время эхокардиографического исследования изменение показателей оценивается, когда беременная женщина поворачивается назад слева. На наличие латентного постурального гипотензивного синдрома указывает снижение ударного объема на 15-20%, незначительный объем крови, сердечный индекс, учащенное сердцебиение и нарушение других показателей, отражающих функцию давления сердца. Результаты УЗИ маточного кровотока плаценты также оцениваются с учетом положения тела пациента. Когда женщина переворачивается на спину в результате компрессии полости рта, индекс сопротивления (RI) в пупочной артерии в 1,15-1,29 раза выше, чем у стандартных показателей. В то же время ИР снижается на 10-19% в обеих маточных артериях.
• Интегральная реография. Неинвазивная регистрация изменений сопротивления ткани высокочастотному току позволяет быстро оценить кровоснабжение сосудистого русла. Реографическое определение шоковых и минутных объемов крови, частоты сердечных сокращений, сердечного индекса подтверждает результаты эхокардиографического исследования или, при необходимости, заменяет его.
Учитывая повышенный риск развития гипоксии плода, динамическое наблюдение за его состоянием с использованием КТГ, рекомендуется фонокардиография. По сообщениям, проводится спектрофотометрический анализ газообразного состояния крови женщины и, в исключительных случаях, ребенка. Как правило, этот метод обнаруживает снижение парциального давления кислорода, повышение парциального давления углекислого газа и признаки метаболического ацидоза.
Дифференциальный диагноз проводится с другими нарушениями, при которых сдавлена нижняя полая вена — сужение, тромбоз, рак печени, поджелудочной железы, матки, яичников, почек, мочевого пузыря, забрюшинных лимфатических узлов, забрюшинного фиброза и синдрома нижнего роста вен Буд-Киари. Исключить патологические состояния, которые могут вызвать коллапс: сосудистую дистонию, гипотензию из-за пищевой или лекарственной интоксикации, острую инфекцию, аритмию, сердечную недостаточность. По показаниям пациентка консультируется у кардиолога, флеболога, гастроэнтеролога, гепатолога, уролога и онколога.
Лечение
Как правило, постуральная гипотензия, вызванная компрессией каваллы, возникает сама по себе, когда пациент поворачивается на боку или когда стоит. Беременные женщины с клиническими признаками расстройства должны спать на левой стороне с подушкой между ног или под верхней ногой. Некоторые женщины чувствуют себя лучше, когда отдыхают в полусидячем положении. Для уменьшения венозного застоя и улучшения гемодинамических показателей показана умеренная физическая активность — ходьба, физические упражнения в воде, йога для беременных. При возникновении внутриутробной гипоксии назначают препараты, улучшающие кровоток в маточно-плацентарном комплексе.
Наличие НПВП необходимо учитывать при планировании способа доставки. При отсутствии акушерских и экстрагенитальных показаний к кесареву сечению пациентам рекомендуется рожать в вертикальном положении, стоя, сидя или на корточках. Это может значительно снизить риск гипоксии плода. Если женщина настаивает на традиционном методе акушерского ухода, ее кладут на левую сторону, а в период изгнания ее переводят в кресло для беременных с высоко поднятой головой. При хирургическом вмешательстве компрессия полости рта часто вызывает критические нарушения гемодинамики, что важно помнить при подготовке и во время вмешательства.
Список литературы
1. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Рекомендации Российского кардиологического общества. – 2013.
2. Синдром нижней полой вены у беременных/ Леуш С. С. , Терентюк В. Г. , Карпук П. И. // Украинский медицинский журнал. – 2002 — №6 (32).
3. Акушерство глазами анестезиолога/ Зильбер А. П. , Шифман Е. М. – 1997.
Источник
