Синдром поланда фото до и после

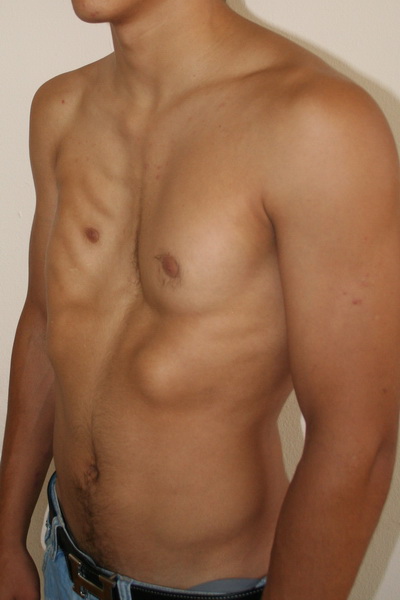
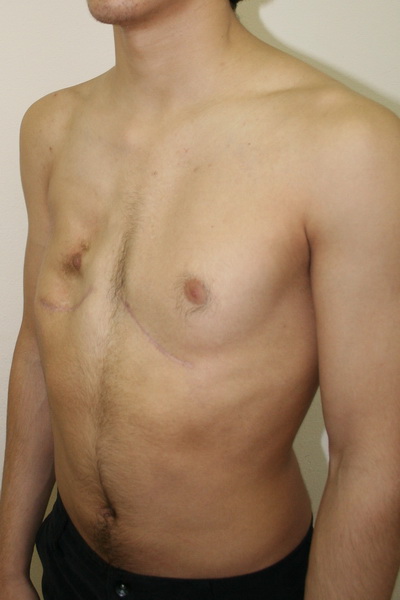
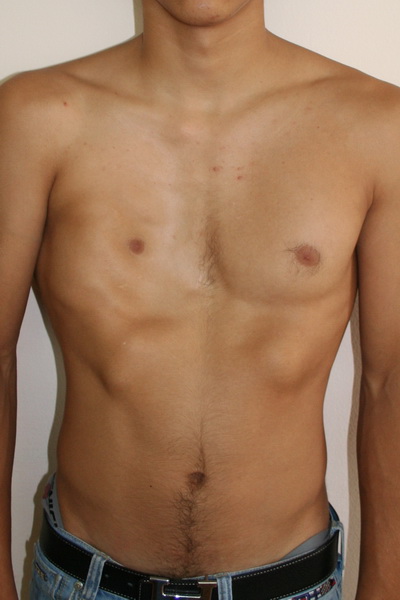
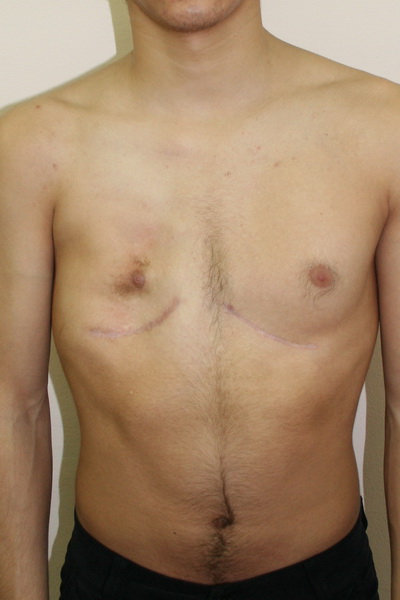
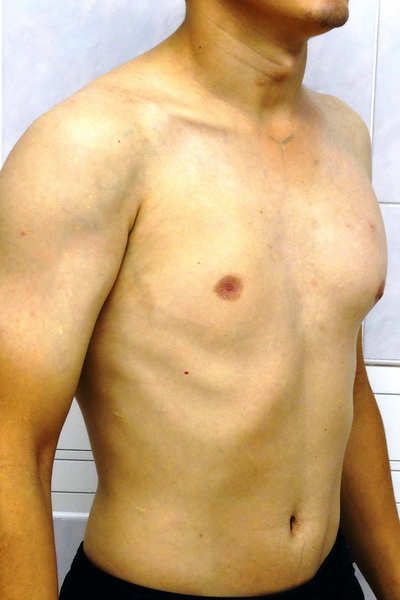
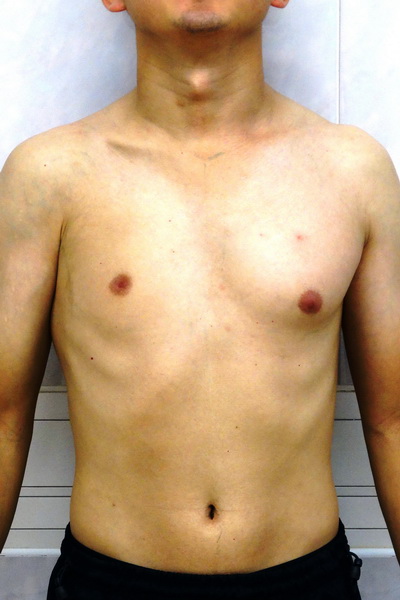
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид до операции Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции. | Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид после операции Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался. |
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид до операции Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции. | Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид после операции Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался. |
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид до операции Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции. | Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы Внешний вид после операции Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался. |
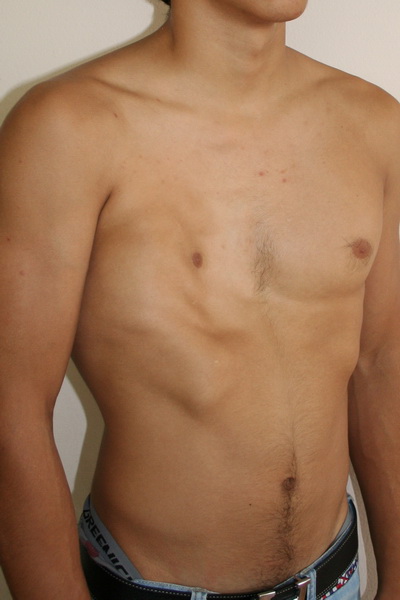
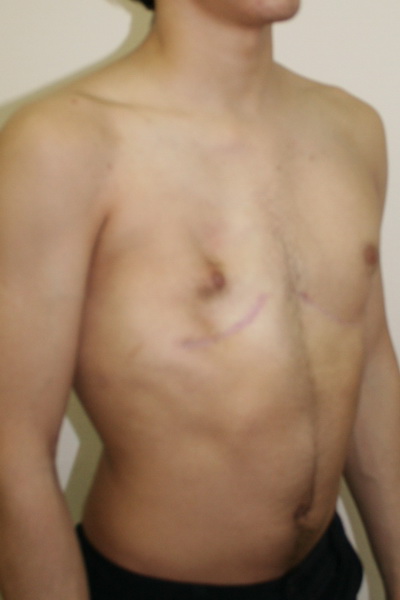
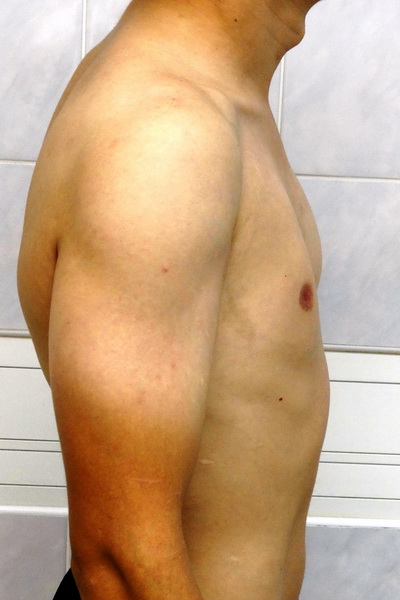
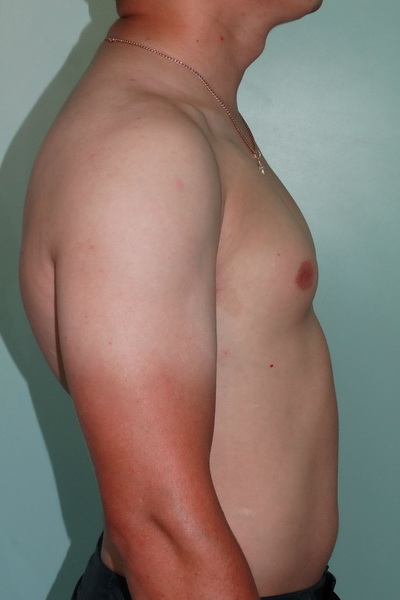
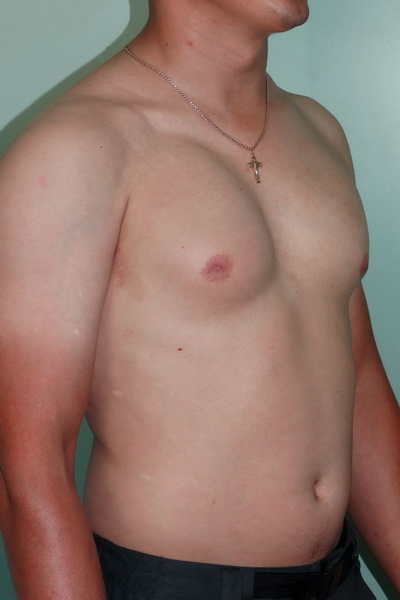
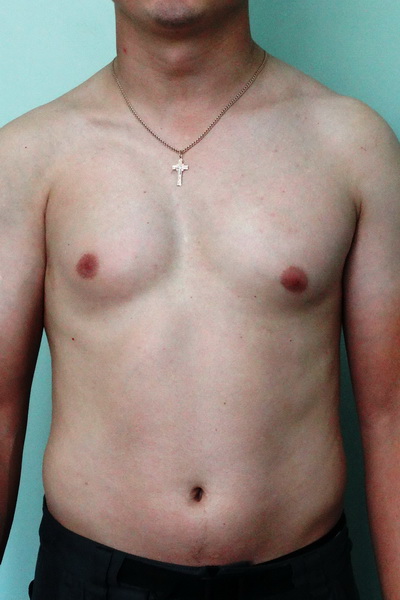
Синдром Поланда Внешний вид до операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции. | Синдром Поланда Внешний вид после операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции. |
Синдром Поланда Внешний вид до операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции. | Синдром Поланда Внешний вид после операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции. |
Синдром Поланда Внешний вид до операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции. | Синдром Поланда Внешний вид после операции Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции. |
Источник
Для пластического хирурга случай каждой пациентки индивидуальный. Однако бывают такие истории, которые навсегда врезаются в память, они становятся особенными не только потому, что имеют свои нюансы, сложности, но и потому, что врач преодолевает эти сложности и в буквальном смысле меняет пациенту жизнь.
У пластического хирурга Константиновой Ирины Валерьевны тоже есть пациенты с «особенными» историями, и это – одна из них.
Юная 17-летняя девушка, симпатичная, но крайне неуверенная в себе. В ее взгляде просматривается, что она уже взрослая. Но повзрослеть ей пришлось не по возрасту, а потому, что она и ее семья столкнулись с серьезной проблемой – с врожденной болезнью под названием синдром Поланда. Рассказ от первого лица, как жить с таким диагнозом.
«Будучи девочкой, я часто представляла, как моя жизнь сложится в будущем. Как и все мои сверстницы, я мечтала встретить парня, создать с ним семью, устроить карьеру. Однако со временем становилось понятно, что все эти мечты могут так и остаться мечтами.
В то время, когда все одноклассницы хорошели, их тела становились более женственными, мое телосложение менялось совершенно иначе. Я очень ждала того момента, когда начнет увеличиваться грудь, и мечтала, как буду носить красивое белье. Но мои мечты в буквальном смысле превратились в тлен, когда я начала замечать, что молочные железы развиваются непропорционально, одна грудь растет медленнее другой.
Изначально мне казалось, что это может быть временным явлением, дальше все обязательно изменится, размеры груди выровняются. Однако этого не происходило. Я видела, что что-то идет не так, как нужно. Вскоре появились проблемы с подбором нижнего белья: при такой выраженной асимметрии в объемах подобрать красивый бюстгальтер – настоящая проблема.
Да, я начала терять уверенность в себе. Когда разница в размерах груди стала только увеличиваться, вместе со мной забеспокоилась мама. И я ей за это очень благодарна, поскольку именно она выступила тем самым «двигателем» моих предстоящих изменений.
Поиск объяснения, почему моя грудь развивается иначе, мы начали с походов по врачам. Могу сказать, что за несколько лет мы с мамой побывали, наверное, у всех специалистов, которые хотя бы как-то могли повлиять на ситуацию. Педиатры, детский гинеколог, хирург, эндокринолог… Когда я начала сравнивать себя со сверстницами и понимала, что не такая, как они, у меня появилась неуверенность в себе, я впала в депрессию. И ко всей плеяде специалистов добавился еще один – психолог.
Чем больше я пыталась понять, как решить эту проблему, тем заметнее она становилась. Из-за депрессии у меня произошел гормональный сбой, это привело к увеличению веса. И, как результат, разница в размерах молочных желез тоже стала расти. Единственное решение, которое мне предлагали врачи, – это лечебная физкультура и массаж. Но моя мама не останавливалась и продолжала искать другие способы.
Список врачей стал пополняться остеопатами, кинезиологами, массажистами, иглорефлексотерапевтами. Мы кидались из крайности в крайность, следовали всем советам, однако на практике вес продолжал прибавляться, а вместе с ним увеличивалась и асимметрия груди.
К моему 16-летию я и мама поняли, что от нас в данной ситуации теперь мало что зависит. Мы сделали все, на что были способны. Однако разница в развитии молочных желез так и осталась: к 16 годам у меня одна грудь имела размер «А», вторая – «С» и выраженный птоз.
Мы понимали, что без операции в моем случае не обойтись. Я мысленно к ней готовилась, несмотря на то, что были найдены временные решения для того, чтобы хотя бы визуально я не выделялась среди остальных. Экзопротез и специальный бюстгальтер с карманом, в который можно было вставлять протез, частично помогали. Но только не в плане психологии – эмоционально я по-прежнему страдала.
Надежда на перемены появилась тогда, когда мы начали консультироваться с московскими специалистами. Через главного врача своей поликлиники мы вышли на Департамент здравоохранения Москвы, а далее – на московские клиники и узких врачей. Мой случай рассматривали чуть ли не «под микроскопом». И к моей радости, нашелся врач, который согласился взяться за решение моей проблемы.
Пластический хирург Константинова Ирина Валерьевна стала для меня проводником в новую жизнь. Она согласилась провести операцию на базе Морозовской больницы, куда меня направили, и далее вести меня на всем этапе реабилитации. Надо сказать, что в данном случае мне сильно повезло, поскольку Морозовская больница – одна из немногих в Москве, где действительно пытаются решить проблему пациента, и если для этого нужно привлечение стороннего специалиста, то они идут на это.
Итак, первая рекомендация от моего пластического хирурга была ожидаемой – перед операцией мне нужно было сбросить вес и привести уровень сахара в крови к норме (из-за гормонального сбоя выработка инсулина тоже нарушилась). Под присмотром мамы я старательно выполняла все рекомендации, и в итоге врач назначила дату долгожданной для меня операции.
Наконец, мне провели пластику: сделали подтяжку и уменьшили грудь с одной стороны, вставили импланты разного размера и тем самым скорректировали асимметрию. В общей сложности операция длилась 4 часа, и врачи сделали действительно все возможное.
Этап реабилитации проходил с переменным успехом. Изначально в области груди сохранялся большой отек, все движения были очень болезненными, без помощи мамы я не могла обходиться. Приходилось регулярно, по расписанию ездить на контрольные осмотры к Ирине Валерьевне, она обрабатывала швы, делала перевязки, давала дополнительные рекомендации.
Да, мне было сложно. Но результат того стоил. Сейчас я смотрю на себя в зеркало и не испытываю того отвращения, чувства горечи, которые у меня были ранее. Многие мне говорят, якобы я поспешила с операцией, ведь лучше всего делать пластику груди, когда тебе за 20. Но я считаю иначе. Возможно, с точки зрения физиологии такой совет и правильный, но в моей ситуации нельзя было ждать и медлить. Разница в размерах груди увеличивалась, а вместе с этим улетучивалась моя самооценка.
Сейчас все совершенно иначе. Я стала спокойнее, более уверенной в себе, начинаю строить планы на будущее и с оптимизмом смотрю вперед. С Ириной Валерьевной мы до сих пор поддерживаем контакт, она продолжает меня наблюдать.
Надеюсь, что мой случай станет показательным для тех, кто планирует пластику груди: если ваша проблема не такая существенная, быть может, стоит отложить операцию, а если вы меня понимаете, то не сидите, сложа руки, а начинайте действовать. Наверняка в мире еще масса людей, которые, как и мой пластический хирург Константинова Ирина Валерьевна, смогут прийти вам на помощь».
Источник
Синдром Поланда – врожденная патология грудной клетки, плеч и ладоней. Редкое заболевание диагностируется у 1 новорожденного из 30 000. В 70% случаев аномалию обнаруживают у младенцев мужского пола, в 30% случаев – у младенцев женского пола. Заболевание может быть сопряжено с декстракардией и зеркальным расположением внутренних органов. Патология требует ранней диагностики и раннего хирургического вмешательства, которое позволяет добиться хороших результатов и дает больному возможность жить полноценной жизнью.

Что это такое
Синдром Поланда не относится к генетическим заболеваниям. Ученые не обнаружили гены, которые отвечают за передачу патологии от родителя к ребенку. Врачи предполагают, что аномалию вызывает нарушение кровообращения в позвоночной и/или подключичной артериях на 6 неделе внутриутробного развития плода.

На фото изображен Синдром Поланда у женщины
Синдром Поланда – правосторонняя патология, для которой характерны:
- недоразвитие мышц грудной клетки или их монолатеральное отсутствие;
- пороки длинных трубчатых костей, ребер, молочных желез или почек;
- аномалия верхних конечностей;
- легочные грыжи и выраженные дыхательные расстройства.
В МКБ-10 патология находится в разделе Q65–Q79 «Врожденные аномалии костно-мышечной системы». Синдрому присвоили номер Q79.8 «Другие пороки развития костно-мышечной системы».
Виды заболевания
В зависимости от расположения дефекта заболевание условно разделяют на два вида:
- правостороннее – встречается у 80% больных;
- левостороннее – диагностируется лишь в 20% случаев.
Левосторонняя патология иногда сопровождается зеркальным расположением внутренних органов или декстракардией, при которой сердце находится ближе к правой части грудной клетки.
При врожденном пороке реберно-хрящевой каркас и мышечный корсет могут развиваться по-разному. В зависимости от тяжести дефекта и его характерных признаков выделяют четыре основных стадии:
- I стадия – естественная форма ребер, нормальная структура хрящевой и костной тканей, но есть недостаток мышц и подкожного жирового слоя;
- II стадия – ребра развиты нормально, но западают в области хрящей, а с другой стороны имеют килевидную форму, грудина развернута в сторону;
- III стадия – грудная клетка сильно перекошена вправо или влево из-за недоразвитой хрящевой ткани, кости имеют нормальную структуру;
- IV стадия – верхняя часть туловища сильно смещена, отсутствует от одного до четырех ребер.
В зависимости от локализации патологию разделяют на деформацию боковой, задней или передней стенки.
Причины аномалии
Причины порока пока не изучены. Ученые выдвигают несколько теорий происхождения синдрома Поланда. Самая распространенная – сосудистая. Согласно этой теории, на 6 неделе внутриутробного развития у эмбриона нарушается кровообращение в подключичной и/или позвоночной области и происходит гипоплазия крупной артерии или ее ветви.
Диаметр артерии уменьшается, что приводит к снижению скорости кровотока и кислородному голоданию тканей, за которые она отвечает. Гипоксия тканей – главная причина недоразвитых мышц, молочной железы, подкожной клетчатки, кожного покрова и верхней конечности. Чем меньше диаметр подключичной артерии, тем тяжелее порок.
Другие ученые считают, что синдром Поланда возникает из-за сбоя миграции клеток, из которых у эмбриона формируются зачатки мышечного корсета и костно-хрящевого каркаса.
Врачи пытаются понять, какие факторы приводят к гипоплазии подключичной артерии и сбоям. Одни считают, что виноваты внутриутробные травмы плода. Другие рассматривают химические, экологические, инфекционные и радиационные причины. Также существует теория о генетической предрасположенности, но фактических подтверждений всех перечисленных гипотез пока что нет.
Симптомы
К характерным признакам синдрома Поланда относятся:
- односторонняя недоразвитость (гипоплазия) большой грудной мышцы;
- односторонняя аплазия (отсутствие) малой или большой грудной мышцы, обычно – реберно-грудинной части;
- деформация реберных хрящей;
- аплазия или недоразвитость одной молочной железы;
- отсутствие хрящевой и/или костной ткани;
- локальное облысение груди и подмышечной впадины;
- истончение кожи и подкожной клетчатки;
- дефицит жировой прослойки;
- ателия – отсутствие одного или сразу двух сосков;
- деформация мышц спины, а также передней зубчатой и наружной косой мышц.
Патология часто сопровождается аномалиями развития кисти и руки:
- синдактилией – сращиванием нескольких пальцев;
- брахидактилией – слишком короткими и маленькими пальцами;
- отсутствием кисти;
- аномально маленьким размером кисти.
У пациентов с левосторонним типом заболевания могут отсутствовать ребра, которые должны защищать сердце. Орган располагает под тонким слоем кожи и подкожной клетчатки, поэтому любая, даже незначительная, травма грудной клетки способна спровоцировать сбои в кровообращении, дыхательную недостаточность и остановку сердца.
В редких случаях у новорожденных отсутствует практически весь костный корсет. Патология приводит к грыже легких и дыхательной недостаточности, которая развивается в очень раннем возрасте.
Синдром Поланда диагностируют в первые дни или месяцы жизни. Если у ребенка отсутствуют ребра, родители могут заметить пульсацию сердца. Она отчетливо видна сквозь тонкую кожу. На патологию также указывает аномальное развитие лопатки или ключицы, воронкообразная или килевидная деформация грудного отдела, реберный горб и неестественный изгиб позвоночника.
Пациенты с первой стадией заболевания диагностируют у себя синдром Поланда в подростковом или взрослом возрасте. Девочки замечают, что у них не растет одна грудь, а в подмышечной впадине, расположенной со стороны дефекта, отсутствуют волосы.
Юноши обращают внимание на свою особенность, когда начинают активно заниматься спортом и прокачивать грудные мышцы. Они замечают, что одна сторона грудной клетки не развивается, хотя другая увеличивается в объемах и становится более рельефной.
Синдром Поланда в первой и второй стадии не влияет на гормональный фон и не мешает человеку заниматься спортом. У пациентов с третьей и четвертой стадией патологии часто нарушается кровообращение, возникают проблемы с давлением, сбои в дыхательной системе и снижается устойчивость к респираторным заболеваниям.
Дети с серьезными нарушениями страдают из-за хронической усталости и быстрой утомляемости, повышенной раздражительности, частых головных болей и сонливости. Они часто отстают от сверстников в развитии из-за снижения трудоспособности и когнитивных функций.
Расстройство артериального кровотока приводит к гипоплазии почки и легкого, расположенных на дефектной стороне, а также к патологиям сердца: повороту органа по часовой стрелке, расширению его границ или отклонению от нормального расположения.
Диагностика аномалии
Диагноз «синдром Поланда» подтверждает хирург. Сначала врач проводит визуальный осмотр грудной клетки, затем назначает несколько обследований:
- рентген – выявляет степень и вид поражения костной ткани;
- компьютерная томография или МРТ – позволяет изучить состояние мягких тканей и хрящей;
- УЗД подключичной артерии – определяет ее диаметр, помогает выявить особенности кровообращения и кровоснабжения деформированных мышц;
- электрокардиография – позволяет диагностировать патологии сердца.
Пациентам с тяжелыми аномалиями рекомендована консультация кардиолога и дополнительные обследования:
- допплерография магистральных сосудов;
- УЗИ сердца;
- эхокардиография;
- велоэргометрия.
При проблемах с легкими и нарушении дыхательной функции больного направляют к пульмонологу и предлагают пройти спирографию, а также другие дополнительные обследования.
Комплексный подход к постановке диагноза позволяет врачам определить степень деформации и оценить объем реконструктивных вмешательств, направленных на восстановление грудной клетки и повышение качества жизни пациента.
Лечение синдрома Поланда
Врожденную аномалию лечат хирургическим способом. Вид операции зависит от стадии патологии.
Лечение первой стадии
Пациентам с гипоплазией или аплазией грудной мышцы рекомендована консультация пластического хирурга и операция, направленная на устранение косметического дефекта. Хирургическое лечение состоит из двух этапов:
- Создание мышечного каркаса и мышечной прослойки. Врачи используют для процедуры широчайшую мышцу спины, реже – прямые мышцы живота.
- Имплантация силиконового протеза и формирование соска.
Операцию проводят и мужчинам, и женщинам. Пациентам с перемещенной мышцей не запрещают заниматься спортом. Пересаженный орган не сможет полноценно развиваться, но это не мешает мужчинам и женщинам добиваться успеха в различных видах спорта.
Операцию по устранению косметического дефекта проводят после 18–20 лет. В детском и подростковом возрасте прибегать к хирургическому вмешательству бессмысленно. Пересадка может замедлить развитие грудной клетки и усилить дефект.
Хирургическое решение проблемы в раннем возрасте целесообразно только при синдактилии. Ребенку потребуется консультация хирурга-ортопеда. Врач разработает оптимальную стратегию лечения синдрома Поланда и проведет реконструкцию срощенных пальцев.
Если аномалия не мешает пациенту, пластическую операцию можно не проводить. Пересадка широчайшей мышцы спины не влияет на позвоночник, но приводит к небольшой асимметрии и образованию рубца в подмышечной впадине, откуда и производят забор материала, поэтому перед процедурой стоит тщательно обдумать все ее плюсы и минусы.
Лечение второй и третьей стадии
Выраженная деформация грудной клетки – показание к торакопластике по Нассу. Малоинвазивную процедуру обычно проводят в раннем или подростковом возрасте, но она не противопоказана и взрослым пациентам с синдромом Поланда.
Операция увеличивает объем плевральных полостей, запускает регресс дыхательных нарушений и рекомендована при заболеваниях сердца, вызванных воронкообразной деформацией.
Хирургическое лечение проводят под общим наркозом. Врач делает несколько небольших разрезов, сквозь которые вводит в грудную клетку интродьюсеры – металлические пластины. Конструкции из титана или стали проходят под ребрами и придают костным тканям правильную форму.
Деформацию грудной клетки также можно устранить силиконовыми или гидрогелевыми эндопротезами. Импланты визуально уменьшают дефект и защищают сердце от травм.
Лечение четвертой стадии
При отсутствии одного или нескольких ребер стоит прибегнуть к реконструктивной хирургии. Существует три основных метода лечения:
- установка сетчатого каркаса или титановых ребер для защиты сердца;
- расщепление здоровых ребер, расположенных над и под деформированной зоной;
- пересадка ребер со здоровой части грудной клетки.
Первый вариант рекомендован детям дошкольного и школьного возраста. Сетчатый каркас и титановые пластины не препятствуют нормальному развитию грудной клетки, тогда как расщепление и пересадка приводят к серьезным осложнениям и проблемам в зрелом возрасте.
Второй и третий метод рекомендован взрослым пациентам с синдромом Поланда, хотя они вызывают много вопросов. Часто расщепление ребер приводит к их ослаблению, поэтому в современной хирургии отдают предпочтение металлическим имплантам и синтетическим каркасам, заменяющим мышечную ткань.
Пациентам, прошедшим хирургическое лечение, разрешают спать на животе и поднимать руки, но советуют избегать ударов в прооперированную область.
Профилактики синдрома Поланда не существует. Предупредить патологию не может ни отказ от вредных привычек, ни сбалансированное питание родителей, ни занятия спортом, но дети с аномалией могут стать полноценными членами общества и дожить до глубокой старости. Главное, своевременно обратиться за помощью к хирургу и выполнять все рекомендации специалиста.
Источник