Синдром паркинсонизма и стриарные гиперкинезы

Экстрапирамидная система включает
клеточные группы коры больших полушарий,
подкорковые ганглии, в стволе мозга
черную субстанцию, красные ядра,
пластинку крыши среднего мозга, ядра
медиального продольного пучка,
ретикулярную формацию, мозжечок, гамма
— мотонейроны спинного мозга и др.
Паркинсонизм.
Для этого синдрома характерна монотонная
тихая речь (бридилалия) и малая двигательная
активность. Лицо гипомимично, взгляд
неподвижен, мигание редкое. Туловище
наклонено вперед, несколько согнуты
руки в локтевых суставах, прижаты к
туловищу. Медленные движения — паркинсо-
ническое «топтание на месте». Ходит
мелкими шажками, иногда больной на ходу
начинает двигаться все быстрее и быстрее
и не может остановиться и даже падает.
Характерна мышечная ригидность.
Вегетативные расстройства — сальность
лица, шелушение кожи, гиперсаливация.
Характерным для паркинсонизма
является исчезновение всех его проявлений
в период сна.
Экстрапирамидные
гиперкинезы.
Гиперкинезы — автоматические насильственные
чрезмерные движения, мешающие выполнению
произвольных двигательных актов.
Различают такие виды гиперкинезов:
тремор, миоклонию, хореический гиперкинез,
атетоз, торсионную дистонию и др.
Гиперкинезы возникают при поражении
разных отделов экстрапирамидной системы
(в основном стриарной системы).
2.
Неврит лицевого нерва: патогенез,
клиника, лечение
Наиболее частой причиной развития
поражений лицевого нерва является
инфекция. Провоцирующим фактором может
быть охлаждение. Имеют значение травмы,
нарушения артериального кровообращения
при гипертонической болезни,
атеросклероз сосудов мозга и др. Отмечено
избирательное поражение лицевого
нерва при нарушении кровообращения в
позвоночной артерии. Иногда поражение
лицевого нерва возникает как осложнение
отита, паротита, воспалительных и других
процессов на основании мозга. Понтинная
форма полиомиелита проявляется клиникой
неврита лицевого нерва. В стоматологической
практике может резко возникнуть паралич
лицевого нерва при обезболивании нижнего
альвеолярного нерва. Имеют значение
пищевые интоксикации, аутоинтоксикации
при беременности.
Клиника.
В основном характеризуется остро
развившимся параличом или парезом
мимической мускулатуры. В начале
заболевания могут проявляться легкие
или умеренные боли и парестезии в области
уха и сосцевидного отростка. Обычно
боли возникают одновременно или за 1 —
2 дня развития двигательных расстройств.
Боли характерны для поражения лицевого
нерва до отхождения барабанной струны.
Реже боли возникают спустя 2-5дней после развития паралича мимической
мускулатуры и держатся1-3недели.
Клиническая картина неврита лицевого
нерва зависит от уровня поражения.
При ядерном поражении, возникающем при
понтинной форме полиомиелита, у
больных развиваются лишь явления пареза
или паралича мимической мускулатуры.
При поражении корешка лицевого нерва
в области выхода его из мозгового
ствола клиническая картина неврита
сочетается с симптомами поражения
VIII черепного нерва. Поражение лицевого
нерва в костном канале до отхождения
большого поверхностного каменистого
нерва, кроме паралича мимической
мускулатуры, приводит к уменьшению
слезотечения вплоть до сухотки глаза
(ксерофтальмия) и сопровождается
расстройством вкуса, слюноотделения,
гиперакузией. Поражение этого нерва до
отхождения стремянного нерва дает ту
же симптоматику, но вместо сухотки глаза
повышается слезотечение; если же лицевой
нерв поражается ниже отхождения
стремянного нерва, то гиперакузия не
наблюдается. В случаях, когда лицевой
нерв поражается в месте выхода из шило-
сосцевидного отверстия, преобладают
двигательные расстройства.
Лечение.
В первую очередь назначают
противоспалительную и противоотечную,
спазмолитические и сосудорасширяющие
средства. Показаны большие дозы
никотиновой кислоты в/в. При болевом
синдроме — анальгетики. Глюкокор-
тикоиды.
Дальнейшие лечебные мероприятия должны
быть направлены на ускорение
регенерации пораженных нервных волокон
и восстановление проводимости
сохранившихся, предупреждение атрофии
мимических мышц, профилактику контрактур,
УВЧ, парафиновые, озокеритовые и грязевые
апликации на здоровую и пораженную
стороны лица.
При необходимости назначают вещества,
влияющие на тканевой обмен: дианабол,
неробол, феноболин, улучшающие обмен
веществ (белковый и кальциевый). Витамины
В. Лечебную гимнастику.
3.
Особенности аутосомно-рецессивного
наследования
При аутосомно-рецессивном типе
наследования оба родителя больного
ребенка имеют по одному мутантному из
двух аллельных генов (гетерозиготное
состояние). Родители при этом практически
здоровы. Половина половых клеток
каждого больного несет мутантный ген
и половина — немутантный (здоровый) ген.
При слияний половых клеток возможны 4
варианта:
Оба гена мутантны — ребенок болен
(гомозиготное состояние);Оба гена немутантны — ребенок здоров;
Мутантный ген матери и немутантный
ген отца — ребенок здоров, но является
гетерозиготным носителем.
Мутантный ген отца и немутантный ген
матери — результат тот же. В итоге при
аутосомно — рецессивном типе наследования
25% детей больны, 25% детей здоровы и 50%
также не больны, но являются гетерозиготными
носителями мутантнош гена так же, как
и их родители.
БИЛЕТ
23.
Источник
Многие ошибочно принимают болезнь Паркинсона и паркинсонизм за одно и то же заболевание, но это не совсем корректно, так как паркинсонизм — это один из симптомов, который проявляется при болезни Паркинсона, но он может развиться и по другим причинам. Итак, паркинсонизм симптомы и лечение данного недуга, а также в чем его отличие от болезни Паркинсона рассмотрим в данной статье, но, обо всем по порядку…
Общие сведения
Итак, паркинсонизм, что это такое? Это симптом, который характеризуется дрожанием (тремором) верхних конечностей, медлительностью и изменением мышечного тонуса. Впервые о данном симптоме упомянул Дж. Паркинсон, в своем эссе, и назвал он такой недуг — дрожательный паралич.
Порядок выработки дофаминаВ то время все больные приписывались к одной группе, что и породило мнение о связи паркинсонизма и болезни Паркинсона. Но это не так.
Паркинсонизм имеет две разновидности:
- Первичный.
- Вторичный.
Первичный паркинсонизм и есть та самая болезнь Паркинсона, о которой более подробно можно прочесть в данной статье.
Что касается вторичного типа недуга, то это отдельный синдром, который возникает на фоне воздействия на организм всевозможных инфекций или иных факторов. Как правило, 30% случаев проявления дрожательного паралича являются вторичным паркинсонизм. Дифференциальная диагностика двух этих недугов принципиальный вопрос для неврологии, так как имеются определенные отличия в лечении обоих недугов.
Классификация и причины
Вторичный паркинсонизм, в свою очередь, имеет следующую классификацию:
- лекарственный;
- посттравматический;
- токсический;
- постгипоксический;
- постинфекционный;
- сосудистый.
Лекарственный
Данный тип болезни является одним из самых распространенных и возникает на фоне неконтролируемого приема нейролептиков (препараты, которые используются для лечения некоторых психических и иных болезней), которые накапливаясь в организме, приводят к данному синдрому. Поэтому огромное количество больных со злокачественным нейролептическим синдромом имеют неприятные последствия в виде вторичного лекарственного паркинсонизма.
Помимо нейролептиков, существует огромное количество лекарственных средств, среди побочных эффектов которых имеется графа — паркинсонизм, а именно:
- антидепрессанты;
- антиконвульсанты;
- симпатолитики;
- противорвотные препараты.
Посттравматический
Данный тип развивается на фоне черепно-мозговых травм (ЧМТ) различной степени тяжести. Несомненно, первичный паркинсонизм (болезнь Паркинсона) также имеет в перечне причин ЧМТ, но в данном случае механизм развития болезни несколько отличается.
Кроме того, причиной, служащей формирования данного синдрома могут быть ушибы или сдавливания головного мозга и т. п.
Токсический
Данный синдром развивается на фоне отравления организма различными химическими компонентами, тяжелыми металлами, угарным газом, синильной кислотой, метанолом, облучения организма и несвоевременное проведение мероприятий по дезинтоксикации организма больного.
Видео — опрос пациента с вторичным паркинсонизмом
Кроме того, токсический паркинсонизм может возникнуть и на фоне приема наркотических веществ, в частности, при употреблении наркотиков синтетического происхождения (экстази и т. п.). Некоторые источники называют такое проявление синдрома, как марганцевый, из-за отравления марганцем, содержащимся в токсических наркотиках.
Постгипоксический
Данный синдром возникает на фоне острой гипоксии мозга (недостаточное поступление кислорода), вызванной различными причинами.
Зачастую гипоксия головного мозга развивается у людей, перенесших клиническую смерть, или страдающих серьезными заболеваниями мозга.
Постинфекционный
Данный вид паркинсонизма развивается вследствие наличия в организме инфекционных болезней (энцефалит, менингит, корь, вич-инфекция, герпес и т. п.)
Сосудистый
Данный вид недуга является следствием болезней сосудов головного мозга, таких как ишемический инсульт
- инфаркт мозга;
- ишемия головного мозга;
- атеросклероз.
Атеросклероз является наиболее распространенной болезнью в связи с чем, развитие сосудистого паркинсонизма на фоне атеросклероза нередко называют атеросклеротический паркинсонизм.
Отдельные виды недуга
К отдельным видам данного синдрома можно отнести два его подвида:
- Паркинсонизм плюс.
- Ювенильный.
Паркинсонизм плюс
Данный подвид характерен для людей, которые страдают серьезными заболеваниями головного мозга, к которым относят:
- гипогликемия;
- опухоль головного мозга;
- болезнь Вильсона;
- болезнь Леви;
- прогрессирующий надъядерный паралич;
- кортикобазальная дегенерация;
- рассеянный склероз.
Именно в такой ситуации используют термин паркинсонизм плюс, так как данный недуг является сопутствующим.
Ювенильный
Подобный тип синдрома сильно напоминает болезнь Паркинсона, однако, разница между ними в том, что по ходу прогрессирования ювенильного паркинсонизма у больного не наступает деменция и иные психические расстройства, кроме того, у больных часто встречаются сухожильные рефлексы и пирамидальные расстройства.
Данный тип является наследственным, и наследуется он по аутосомно-рецессивному признаку.
К группе риска относят женщин, в отличие от болезни Паркинсона, от которой в основном страдают мужчины.
Симптомы
Первые признаки вторичного паркинсонизма заметны невооруженным глазом, к ним относятся:
- тремор рук (дрожание) — появляется, несмотря на ошибочное мнение, не всегда. Бывали случаи развития синдрома без тремора;
- ригидность мышц — к этому приводит изменения мышечного тонуса. Нередко вызывает ссутуливание больного, а также боль в мышцах. Есть вероятность ошибочной постановки диагноза без детального изучения анамнеза больного (часто ставят ревматизм);
- медлительность во всем, в том числе при смене позы во время сна. Кроме того, человек начинает выполнять обычные движения медленней в несколько раз (одевание, чистка зубов и т. п.), обедняется его жестикуляция и появление маски на лице;
- проблемы с равновесием (постуральная неустойчивость).
Помимо прочего, для каждого конкретного случая наблюдается индивидуальная симптоматика, в частности:
Сосудистый тип недуга характерен нарушениями речевых функций, координацией движения, глотательным рефлексом.
Кроме того, для сосудистого паркинсонизма характерно:
- отсутствие дрожания конечностей;
- симметричность симптомов;
- усиление симптоматики в нижних конечностях;
- изменение походки в само начале болезни (тогда как в обычном случае походка меняется на более поздних сроках прогрессирования заболевания).
Постинфекционный тип болезни отличается от остальных, наличием ярко выраженными вегетативными нарушениями, в частности:
- повышенное потоотделение;
- нарушение теплообмена (проявляется холодными конечностями);
- учащенное сердцебиение;
- повышенное слюнотечение;
- худоба или набор веса.
Токсический паркинсонизм также имеет несколько отличительных особенностей. Так, при данном недуге могут наблюдаться медлительность движений, изменение походки, нарушение речевых функций.
Остальные подвиды не имеют особенностей и протекают по стандартному варианту.
Стоит запомнить, что главная отличительная черта вторичного типа болезни в быстром развитии симптомов и их ускоренное прогрессирование.
Диагностика
Диагностические мероприятия проводятся врачом неврологом, который и должен дифференцировать вторичный паркинсонизм от первичного, для чего существует целый комплекс диагностических методик, которые включают в себя:
- осмотр и опрос больного врачом;
- фармакологический тест (при помощи данного теста выявляют наличие лекарственной формы недуга);
- консультация у психиатра;
- магнитно-резонансная томография головы;
- электромиография;
- электроэнцефалография;
- УЗИ шеи;
- рентгенография шеи.
Лечение
Основа лечения вторичного паркинсонизма составляет терапия, используемая при лечении болезни Паркинсона. Отличительной же особенностью является параллельная терапия, направленная на устранение симптомов, способствующих формированию недуга.
В качестве лекарств, применяемых в основе лечения, используют:
- агонисты дофаминовых рецепторов (пирибедил, прамипексол);
- левадопа;
- ингибиторы МАО (моклобемид, бефол).
Еще одна отличительная черта вторичного паркинсонизма — в том, что современные методы лечения болезни Паркинсона, такие как применение лебоподы, наоборот, показывают слабые результаты.
Что касается параллельного лечения, оно может состоять из:
- дезинтоксикации организма (токсический);
- оксигенотерапия (постгипоксический);
- сосудистая терапия (сосудистый);
- отмена или замена используемых лекарственных средств (лекарственный);
- нейрометаболическая терапия (посттравматический или постинфекционный).
Также, как и при Паркинсоне, показа массаж, лечебная физкультура.
Лечение паркинсонизма народными средствами имеет место только в том случае, если это согласовано с лечащим врачом. Более подробно о том, как лечить данный недуг в домашних условиях читайте тут.
Профилактика и прогноз
В отличие от первичного паркинсонизма, вторичный тип излечим, но не во всех случаях. Так, прогноз при лекарственном или токсическом паркинсонизме наиболее благоприятен. При отмене или смене лекарственных препаратов, а также устранения причин отравления больной, может, практически полностью восстановиться, естественно, много зависит от тяжести недуга.
Еще, немаловажным фактором является время начала лечения. В случае если терапия началась на ранних этапах прогрессирования недуга, есть большие шансы полностью избавиться от ее проявлений, с другой стороны, если лечение начато слишком поздно, то, увы, это лишь отсрочит неминуемую инвалидизацию.
Профилактика паркинсонизма это серьезный комплекс мероприятий, который необходимо соблюдать на протяжении длительного временного отрезка и заключается он в следующем:
- соблюдение режима питания;
- умеренная физическая активность;
- здоровый образ жизни;
- контроль за состоянием своего здоровья;
- качественное лечение всех возникающих заболеваний;
- отказ от вредных привычек (тем более от наркомании).
Соблюдение данного перечня обережет вас от многих заболеваний, и неприятных ситуаций, которые могут послужить стимулом для формирования вторичного паркинсонизма.
Итак, паркинсонизм — это отдельный синдром, который встречается независимо от болезни Паркинсона, и чем раньше будет это обнаружено, тем лучше для пациента, так как в отличие от первичного типа вторичный в некоторых случаях излечим. Лечитесь правильно!
Источник: https://nervivporyadke.ru
Источник
Тремор конечностей, замедленность движений и другие признаки синдрома паркинсонизма могут быть вызваны целым рядом заболеваний. В связи с улучшением результатов лечения различных заболеваний, продолжительность жизни населения растёт, частота развития данного синдрома увеличивается. Это состояние характерно для старших возрастных групп населения, в основном для мужчин.
Понятие синдром паркинсонизма включает в себя симптомокомплекс, характеризующийся:
- тремором;
- неспособностью удерживать равновесие;
- повышением тонуса мышц;
- появлением неконтролируемого сопротивления мышечной ткани в ответ на попытку изменить положение тела;
- замедленностью движений;
- неспособностью начать движение, адекватное по скорости и силе и др.
Причины возникновения
Синдром паркинсонизма является следствием следующих заболеваний:
- перенесенные в прошлом геморрагические или ишемические инсульты в базальных отделах головного мозга;
- повторные многочисленные черепно-мозговые травмы;
- указание на заболевание энцефалитом в прошлом;
- лекарственные интоксикации нейролептиками, препаратами лития;
- нейросифилис;
- рассеянный склероз, сирингомиелия, боковой амиотрофический склероз, деменция;
- атаксия-телеангиэктазия;
- глиома третьего желудочка;
- на фоне гепатоцеребральной недостаточности, патологии щитовидной железы;
- атрофия мозжечка с сообщающейся гидроцефалией, повышением внутричерепного давления (ВЧД);
- острый энцефалит Экономо.
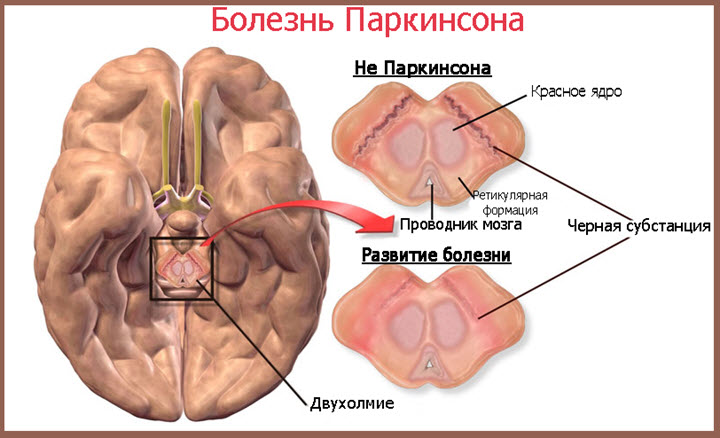
Синдром паркинсонизма классифицируется по причинам возникновения:
- Первичный идиопатический – болезнь Паркинсона.
- Генетический дефект, проявляющийся в молодом возрасте, – ювенильный паркинсонизм.
- Вторичный – синдром Паркинсона, развившийся как осложнение, последствие других заболеваний и травм центральной нервной системы (ЦНС).
- Паркинсонизм-плюс – состояние, когда симптомы паркинсонизма имеются наряду с другими разнообразными синдромами тяжелых заболеваний ЦНС, например, эссенциальный тремор.
Клиническая картина
Болезнь Паркинсона, ювенильный паркинсонизм, синдром Паркинсона и паркинсонизм-плюс характеризуются общими симптомами и отличительными чертами.
Общие симптомы
Общие симптомы включают в себя следующие нарушения:
- двигательные;
- вегетативные;
- сенсорные;
- психические;
- патология сна и бодрствования.
Двигательные симптомы
Нарушения движения представлены отсутствием активных движений, тремором в покое, скованностью и напряжением в мышцах.
- Тремор, или дрожание, пальцев рук встречается при большом количестве заболеваний. В каждой ситуации он характеризуется своими особенностями:
- Тремор, который возникает в покое, чаще встречается при паркинсонизме. Ослабевает при движении, ходьбе, если отвлечь внимание пациента.
Мозжечковый тремор проявляется дрожанием головы, рук, туловища. Важно! Крупноразмашистые движения при патологии мозжечка развиваются в основном в момент окончания движения, а при паркинсонизме – в покое. Проверяется при выполнении пальценосовой и пяточно-коленной пробы. - Тремор, развивающийся при патологии щитовидной железы, психоэмоциональном перенапряжении, синдроме отмены алкоголя, болезнях обмена веществ. Максимально проявляется при попытке сохранить позу. Хорошо виден на кончиках пальцев кистей при вытянутых руках.
- Ортостатический тремор не наблюдается при паркинсонизме, появляется в ногах во время ходьбы, отмечается дрожание в четырёхглавой мышце бедра.
Главное отличие дрожательного феномена при паркинсонизме – несимметричность. При данной патологии у больных имеется характерная поза просителя: наклонённая вперёд голова, опущенные плечи.
К нарушениям движения относятся:
- шаркающая походка;
- замедленная, монотонная речь;
- гипомимичное выражение лица;
- почерк становится мелким;
- утрачиваются содружественные движения рук при ходьбе, которые в норме есть у всех людей;
- человеку сложно начать выполнять какое-либо движение и так же трудно остановиться.
Вегетативные симптомы
Вегетативная недостаточность характеризуется следующими проявлениями:
- нарушение глотания, ощущение удушья;
- склонность к запорам;
- разнообразные нарушения мочеиспускания от императивных позывов до затруднения с неполным опорожнением мочевого пузыря, недержанием мочи;
- нарушения эрекции, снижение либидо;
- склонность к ортостатическим коллапсам;
- снижение потоотделения, гипер- или гипосаливация.

Сенсорные симптомы
Пациенты не обращают внимания на нарушение чувствительности или сенсорные симптомы, которые являются ранними проявлениями синдрома паркинсонизма. Чувствительные нарушения формируются раньше паркинсонических двигательных расстройств. К ним относятся:
- нарушение обоняния;
- чувство бегания мурашек, жжение или боль в конечностях, в основном в ногах.
Психические симптомы
Болезнь Паркинсона и паркинсонизм в равной степени часто сопровождаются нарушением психики:
- Депрессия. Люди, склонные к депрессивным состояниям, чувству вины, заниженной самооценке, больше подвержены паркинсонизму. Важно! Пациенты фиксируют своё внимание на нарушении движения и не говорят об имеющейся тревожности, отчаянии. Но эти явления присутствуют всегда.
- Психозы, чередующиеся с апатией, безразличием, вялостью. Возможно развитие спутанного сознания с галлюцинациями и психозом. Чем дольше имеется клиническая симптоматика паркинсонизма, тем чаще появляются психотические реакции. Сначала критика сохранна. Со временем критическое отношение к галлюцинациям у больного исчезает и развивается такое состояние, как паранойяльный психоз.
- Пониженная работоспособность, ощущение усталости, вялости, постоянное чувство утомлённости. Отсутствует радостное настроение, нет потребности получать удовольствие и наслаждение.
- Нарушение познавательных функций, появляется вязкость мышления, резко снижается внимание. Нарушение памяти отличается характерными особенностями. Больные могут запоминать механическую информацию и вообще не способны фиксировать эмоционально окрашенную.
- Навязчивые состояния, патологические влечения.
Нарушение сна и бодрствования
Нарушения сна и бодрствования имеются у 98 % больных с паркинсонизмом и появляются на 5 – 10 лет раньше, чем основная двигательная симптоматика синдрома Паркинсона.
Имеются следующие проявления:
- нарушается засыпание;
- дневная сонливость;
- частые ночные или ранние утренние пробуждения;
- увеличивается продолжительность ночного сна, сохраняется чувство усталости и разбитости после пробуждения;
- слишком яркие устрашающие сновидения.
При синдроме паркинсонизма на первый план выходит симптоматика того заболевания, которое привело к его развитию.

Диагностика
Для правильного лечения синдрома паркинсонизма надо выявить причину, его вызвавшую, и исключить сходные состояния, которые могут симулировать заболевание.
Синдром Паркинсонизма развивается как осложнение следующих приобретённых заболеваний:
- лекарственный;
- посттравматический;
- токсический;
- постэнцефалитический;
- паркинсонизм при других нейроинфекциях;
- паркинсонизм при гидроцефалии;
- сосудистый;
- постгипоксический.
Первично проявляется симптоматика вышеуказанных заболеваний, а потом как осложнение присоединяется дрожательно-ригидный синдром.
При дегенеративных заболеваниях ЦНС развивается паркинсонизм-плюс, при котором на первый план выходят неврологические синдромы:
- пирамидный;
- мозжечковый;
- вегето-сосудистая дистония;
- деменция;
- последним присоединяется паркинсонизм-плюс.
К этой же группе относятся:
- мультисистемная атрофия;
- прогрессирующий надъядерный паралич;
- болезнь диффузных телец леви;
- кортикобазальная дегенерация;
- гемипаркинсонизм-гемиатрофия;
- болезнь Альцгеймера;
- болезнь Крейтцфельдта – Якоба;
- наследственные формы;
- болезнь Гентингтона;
- спиноцеребеллярные дегенерации;
- болезнь Галлервордена – Шпатца;
- гепатолентикулярная дегенерация;
- паллидарные дегенерации;
- семейная кальцификация базальных ганглиев;
- нейроакантоцитоз;
- дистония-паркинсонизм.

Лечение
Выделяют 4 важных направления лечения:
- Лечение основного заболевания, если это возможно.
- Препараты, направленные на купирование явлений паркинсонизма.
- Использование ноотропов, сосудистых средств для защиты мозга от дальнейшего разрушения.
- Реабилитация.
Для симптоматического лечения используют следующие средства:
- препараты леводопы;
- агонисты дофаминовых рецепторов;
- антихолинергические средства;
- препараты амантадина;
- ингибиторы моноаминоксидазы типа В;
- ингибиторы катехол-О-метилтрансферазы.
Лечение паркинсонизма назначается индивидуально лечащим врачом с учётом основного заболевания, выраженности дополнительных неврологических расстройств, индивидуальной чувствительности.
Основная задача лечения больных с паркинсонизмом – восстановление нарушенных двигательных функций. В некоторых случаях, когда проявления заболевания минимальные, лекарство можно не назначать.
При нарастании симптоматики используется монотерапия, а в дальнейшем – комбинированная лекарственная терапия.
Для лечения вегетативных расстройств применяются:
- ношение эластичных чулок;
- увеличенное употребление соли, воды;
- флудрокортизон;
- «Мидодрин» – адреналиноподобный симпатомиметик с сосудосуживающим эффектом. Назначается внутрь по 2,5 мг 3 раза;
- «Индометацин» хорошо снимает головную, мышечную, суставную боль при сенсорных проявлениях;
- Кофеин улучшает выносливость ЦНС к нагрузке и устойчивость к повреждающим факторам. Повышает артериальное давление, применяется для лечения ортостатических нарушений;
- «Дигидроэрготамин» обладает стимулирующим действием на серотониновые рецепторы, является блокатором адренорецепторов сосудов. Препарат сужает сосуды головного мозга.

При нейрогенных нарушениях мочеиспускания используют:
- «Оксибутинин» применяется при нейрогенной слабости мочевого пузыря и недержании мочи. Эффективен также при повышении спазма гладкой мускулатуры желудочно-кишечного тракта, матки, желчного пузыря. Продолжительность лечения до 2 лет.
- «Толтеродин» – м-холинолитик, применяемый при гиперактивности мочевого пузыря, императивных позывах, непроизвольном мочеиспускании.
- «Альфузозин» блокирует альфа-1-адренорецепторы мочеполовых органов, назначается при функциональных нарушениях по 5 мг 2 раза.
- «Доксазозин» снижает артериальное давление, уровень холестерина и липидов высокой плотности в крови, даёт хороший эффект при синдроме паркинсонизма на фоне хронической ишемической болезни головного мозга с артериальной гипертензией.
- «Празозин» – гипотензивный препарат, обладающий способностью расслаблять мышцы сосудов на периферии и не влияющий на артерии и вены головного мозга.
- «Тамсулозин» эффективен у пожилых мужчин при дизурических нарушениях, развивающихся на фоне гиперплазии предстательной железы.
- «Теразозин» используется для симптоматической терапии доброкачественной гиперплазии предстательной железы, артериальной гипертензии.
- «Десмопрессин» эффективен в отношении мочевых нарушений, никтурии.
При склонности к запорам:
- диета, богатая клетчаткой;
- достаточная физическая активность;
- «Домперидон» или «Мотилиум» улучшают моторику ЖКТ, блокируя при этом рвотный центр;
- «Цизаприд» – серотонинергическое средство, стимулирующее моторику желудочно-кишечного тракта при желудочно-пищеводном рефлюксе, гастропарезе, анорексии, функциональном и идиопатическом запорах, функциональной диспепсии, гипокинезии желчного пузыря;
- слабительные средства лучше использовать растительного происхождения. Они обладают более мягким, постепенным эффектом, не вызывают нарушения водно-электролитного баланса, дефицита витаминов и микроэлементов в организме. К таким препаратам относятся «Гутталакс», «Регулакс», сенна, белладонна, «Мукофальк», «РектАктив».
Для лечения когнитивных расстройств применяют:
- «Ривастигмин»;
- «Донепезил»;
- «Галантамин»;
- «Мемантин»;
- «Ипидакрин»;
- «Холина альфосцерат»;
- «Пирацетам».
Для лечения аффективных нарушений используют:
- «Пирибедил»;
- «Прамипексол»;
- «Мелипрамин» – антидепрессант, хорошо устраняющий явления тревоги, применяется по 25 мг 3 раза;
- психотерапию.
Лечение проблем сна требует:
- откорректировать вечернюю дозу противопаркинсонических средств;
- если этого не достаточно, то на ночь назначается «Клозапин»;
- «Тразодон», «Амитриптилин», «Доксепин»;
- снотворные назначаются на очень непродолжительное время из-за реально существующей угрозы развития привыкания.
Немедикаментозное лечение
Для сохранения качественной социально активной жизни пациент должен иметь необходимую информацию о своём заболевании, научиться с ним жить, чтобы контролировать болезнь.
Обычно в лечение включают:
- нейропсихологический тренинг;
- речевую терапию;
- ЛФК;
- соблюдение диеты, режима дня.
Профилактика
Специфических мер профилактики синдрома паркинсонизма не существует. Но учитывая, что он развивается как симптом либо осложнение других болезней нервной системы, необходимо проводить первичную профилактику заболеваний и травм ЦНС.
Основные направления профилактики включают:
- избегание стрессов;
- ведение здорового образа жизни;
- достаточную физическую активность;
- отказ от употребления алкоголя, никотина;
- профилактику производственного и дорожно-транспортного травматизма и др.
Будучи достаточно частым заболеванием ЦНС, особенно в пожилом возрасте, сидром паркинсонизма развивается на фоне хронической ишемической болезни головного мозга. Последствия ишемического и геморрагического инсультов, дисциркуляторная энцефалопатия, атеросклеротическое поражение сосудов могут привести к синдрому паркинсонизма. Следовательно, профилактика вышеперечисленных заболеваний является необходимым условием предотвращения явлений паркинсонизма.
Источник
