Синдром панайотопулоса лечить или нет

Синдром Панайотопулоса — идеопатическая детская эпилепсия с характерными вегетативными эпиприступами, зачастую сопровождающимися расстройством сознания и девиацией взора. Отличается малой частотой пароксизмов и благоприятным исходом, не смотря на тяжесть протекания отдельных эпиприступов. Диагностика основана на данных ЭЭГ и клинической картине. Примерно у четверти пациентов наблюдается единичный пароксизм, который не может классифицироваться как эпилепсия. Лечение сводится к купированию длительных вегетативных эпиприступов и профилактической противоэпилептической терапии.
Общие сведения
Впервые доброкачественная идиопатическая затылочная эпилепсия была описана в 1950 г. Ее подробное изучение проводил в 1973-1999 гг. C.P. Panayiotopoulos. В результате клинических наблюдений он выделил синдром, который описал как возраст-зависимую идиопатическую форму фокальной эпилепсии, клинически проявляющуюся преимущественно вегетативными пароксизмами и вегетативным эпилептическим статусом. В дальнейшем данный симптомокомплекс получил название синдром Панайотопулоса. На затылочную локализацию очага эпилептогенной активности указывает происходящее во время пароксизма отведение взора в сторону. Однако этот симптом наблюдается не у всех больных, а ЭЭГ не всегда регистрирует эпиактивность в затылочной области.
Разнообразие симптоматики и ее вегетативный характер значительно затрудняют дифференциальный диагноз синдрома, что не позволяет точно судить о его распространенности. По оценкам C.P. Panayiotopoulos, она составляет 2-3 случая на 1000 детей в возрасте 1-15 лет и занимает около 6% всех афибрильных пароксизмов данной возрастной категории. Синдром Панайотопулоса встречается в 13% случаев эпилепсии у детей в возрасте 3-6 лет. Имеет равное гендерное распространение. Примерно в 75% случаев синдром Панайотопулоса манифестирует в возрастной период 3-6 лет.
Синдром Панайотопулоса
Причины синдрома Панайотопулоса
В своих работах C.P. Panayiotopoulos показал наличие у детей предрасположенности к эпилепсии в виде доброкачественного эпилептиформного ЭЭГ-паттерна, который клинически реализуется лишь у 1% детей. Выявлено аутосомно-доминантное с неполной пенетрантностью наследование этой предрасположенности. К подобным случаям относится и синдром Панайотопулоса. У родственников заболевших детей могут выявляться лица с перенесенной в детстве доброкачественной фокальной эпилепсией, но отягощение семейного анамнеза по эпилепсии отмечается не более чем у 30% пациентов.
Ранний возраст манифестации, который отличает синдром Панайотопулоса, совпадает с периодом незрелости коры мозга, ее диффузной повышенной возбудимостью и чрезмерной эпичувствительностью вегетативных структур, что создает благоприятные предпосылки для реализации наследственной предрасположенности. Временный возраст-зависимый характер синдрома подтверждает эту гипотезу. Однако до сих пор остаются неясными патогенетические механизмы и триггеры, провоцирующие развитие этой формы эпилепсии.
Симптомы синдрома Панайотопулоса
Характерны вегетативные эпиприступы. Они манифестируют с чувства плохого общего самочувствия и тошноты. Затем возникает рвота, которая может быть одно- или многократной. В последнем случае рвота может длиться несколько часов и создает опасность обезвоживания. 25% приступов протекают без рвоты. В 60-80% случаев наблюдается отведение взора в сторону (девиация глаз), иногда вместе с поворотом головы. Девиация может быть постоянной или интермиттирующей, кроткосрочной или длящейся несколько часов. Приступ сопровождается возбуждением и чувством страха. Типичен гипергидроз, часто бывает головная боль. Кожные покровы в большинстве случаев бледные, но бывает покраснение и цианоз (чаще по мере разворачивания пароксизма). Чаще отмечается выраженный мидриаз, миоз более редок и в основном сопровождает потерю сознания. Возможно отсутствие реакции зрачков на свет.
Среди прочих вегетативных проявлений часто наблюдается тахикардия, расстройство дыхания вплоть до апноэ, недержание мочи, энкопрез, различные расстройства кишечной перистальтики, нарушения терморегуляции (подъем температуры тела во время или после приступа). Реже наблюдаются гиперсаливация и диарея. У 10% детей, имеющих синдром Панайотопулоса, эпиприступы носят чисто вегетативный характер. У 90% детей вегетативный пароксизм протекает в сочетании с вариабельными формами нарушения сознания. Отмечается различной степени дезориентировка в пространстве и во времени: от сохранения способности выполнять инструкции до полного отсутствия реакции ребенка на действия окружающих. Примерно в 1/5 случаев происходит полная утрата сознания (приступный обморок). Тяжесть расстройств сознания увеличивается по мере нарастания вегетативных симптомов приступа.
В 20% случаев пароксизм переходит во вторично-генерализованный эпиприступ, в 25% заканчивается возникновением судорог в одной половине тела по типу джексоновской эпилепсии. В ряде случаев пароксизмы напоминают эпизоды роландической эпилепсии. Примерно 6% приступов сопровождаются зрительной симптоматикой: галлюцинациями, ухудшением зрения, транзиторной слепотой. По окончании приступа ребенок, как правило, хочет спать. После нескольких часов сна он чувствует себя полностью здоровым.
Половина сопровождающих синдром Панайотопулоса приступов представляют собой вегетативный эпистатус — вегетативный эпиприступ продолжительностью от 0,5 ч до 7 ч. У одного и того же пациента могут наблюдаться короткие приступы и вегетативный эпистатус, ночные и дневные пароксизмы. Характерной чертой является малая частота приступов. У 27% пациентов приступ имеет единичный характер, у 47% за весь период болезни наблюдается не более 5 приступов, свыше 10 приступов отмечается лишь у 10% больных. В редких случаях общее число пароксизмов доходит до 50. В межприступный период неврологический статус без особенностей. Физическое и психическое развитие ребенка соответствует возрасту.
Существуют также атипичные формы течения синдрома, к которым относят пароксизмы внезапного сна или эпизоды падения без судорог, пароксизмы нарушенного поведения, сочетающегося с вегетативными расстройствами без рвоты и головной болью. Атипичные формы возникают преимущественно при наличии предрасположенности не только к эпилепсии, но и к другим пароксизмальным состояниям (мигрени, циклической рвоте и т. п.).
Диагностика синдрома Панайотопулоса
Отсутствие судорог, обильная вегетативная симптоматика и недостаточная информированность педиатров широкого профиля о существовании данной формы эпилепсии значительно затрудняют первичную диагностику. Зачастую синдром Панайотопулоса принимают за инфекционное заболевание (ОРВИ, менингит, кишечную инфекцию), острое отравление, ликворно-гипертензионный криз, приступ мигрени и пр. Только обследование у невролога с проведением ЭЭГ ребенку позволяет установить эпилептический характер заболевания. Единичный вегетативный приступ даже при наличии ЭЭГ-изменений не может быть поводом для установления эпилептического диагноза, а относится к «не требующим диагноз эпилепсии» синдромам.
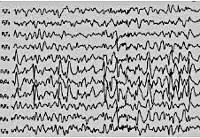
В 90% случаев синдром Панайотопулоса сопровождается специфическими мультифокальными спайками острая-медленная волна, которые регистрирует интериктальная (межприступная) ЭЭГ. Они могут локализоваться в затылочных, лобных и височных областях. Усиление эпилептиформной активности наблюдается на ЭЭГ сна. Типично отсутствие корреляции между характером эпиактивности по данным ЭЭГ, тяжестью симптомов заболевания и его прогнозом. Эпилептиформная активность может оставаться на ЭЭГ даже при клинической ремиссии, однако она полностью исчезает при приближении ребенка к пубертатному возрасту.
Назначение МРТ головного мозга и люмбальной пункции целесообразно только при необходимости дифференцировать синдром Панайотопулоса с органическим поражением (кистой, гематомой, опухолью головного мозга) и нейроинфекцией (энцефалитом, абсцессом). В большинстве случаев синдром Панайотопулоса не сопровождается изменениями на МРТ, локальные структурные нарушения в затылочной доле визуализируются только у 10% пациентов, часть которых имеет коморбидную церебральную патологию. Исследование церебральной жидкости нарушений не выявляет.
Лечение и прогноз синдрома Панайотопулоса
В связи с большой редкостью приступов и малой продолжительностью заболевания, профилактическая противоэпилептическая терапия синдрома остается предметом дискуссии среди специалистов в области неврологии и эпилептологов. Большинство сторонников профилактического лечения обосновывают его необходимость трудностями оказания адекватной помощи пациентам во время приступа. Фармпрепаратами выбора являются карбамазепин, окскарбазепин. При резистентных атипичных вариантах возможно применение клобазама, леветирацетама, вальпроатов. Продолжительность лечения обычно составляет не более 2 лет.
Неотложная терапия пароксизмов необходима при их длительности свыше 20-30 минут. Короткие приступы проходят самопроизвольно. Вегетативный эпистатус купируется ректальным или внутривенным введением бензодиазепинов (фенозепама, клоназепама, диазепама). К сожалению, ректальные формы не применяются в отечественной фармакотерапии, что существенно осложняет быстрое купирование пароксизмов в домашних условиях.
Не смотря на тяжесть течения и большую длительность пароксизмов, синдром Панайотопулоса имеет благоприятный прогноз. Отмечается полная интеллектуальная и неврологическая сохранность пациентов. Длительность клинических проявлений в среднем не превышает 2 лет, в отдельных случаях может составлять 7 лет. Однако у пациентов, перенесших синдром Панайотопулоса, повышается риск развития других форм эпилепсии в более старшем возрасте.
Источник


Синдром Панайотопулоса — идеопатическая детская эпилепсия с характерными вегетативными эпиприступами, зачастую сопровождающимися расстройством сознания и девиацией взора. Отличается малой частотой пароксизмов и благоприятным исходом, не смотря на тяжесть протекания отдельных эпиприступов. Диагностика основана на данных ЭЭГ и клинической картине. Примерно у четверти пациентов наблюдается единичный пароксизм, который не может классифицироваться как эпилепсия. Лечение сводится к купированию длительных вегетативных эпиприступов и профилактической противоэпилептической терапии.
Синдром Панайотопулоса

Впервые доброкачественная идиопатическая затылочная эпилепсия была описана в 1950 г. Ее подробное изучение проводил в 1973-1999 гг. C.P. Panayiotopoulos. В результате клинических наблюдений он выделил синдром, который описал как возраст-зависимую идиопатическую форму фокальной эпилепсии, клинически проявляющуюся преимущественно вегетативными пароксизмами и вегетативным эпилептическим статусом. В дальнейшем данный симптомокомплекс получил название синдром Панайотопулоса. На затылочную локализацию очага эпилептогенной активности указывает происходящее во время пароксизма отведение взора в сторону. Однако этот симптом наблюдается не у всех больных, а ЭЭГ не всегда регистрирует эпиактивность в затылочной области.
Разнообразие симптоматики и ее вегетативный характер значительно затрудняют дифференциальный диагноз синдрома, что не позволяет точно судить о его распространенности. По оценкам C.P. Panayiotopoulos, она составляет 2-3 случая на 1000 детей в возрасте 1-15 лет и занимает около 6% всех афибрильных пароксизмов данной возрастной категории. Синдром Панайотопулоса встречается в 13% случаев эпилепсии у детей в возрасте 3-6 лет. Имеет равное гендерное распространение. Примерно в 75% случаев синдром Панайотопулоса манифестирует в возрастной период 3-6 лет.
Причины синдрома Панайотопулоса
В своих работах C.P. Panayiotopoulos показал наличие у детей предрасположенности к эпилепсии в виде доброкачественного эпилептиформного ЭЭГ-паттерна, который клинически реализуется лишь у 1% детей. Выявлено аутосомно-доминантное с неполной пенетрантностью наследование этой предрасположенности. К подобным случаям относится и синдром Панайотопулоса. У родственников заболевших детей могут выявляться лица с перенесенной в детстве доброкачественной фокальной эпилепсией, но отягощение семейного анамнеза по эпилепсии отмечается не более чем у 30% пациентов.
Ранний возраст манифестации, который отличает синдром Панайотопулоса, совпадает с периодом незрелости коры мозга, ее диффузной повышенной возбудимостью и чрезмерной эпичувствительностью вегетативных структур, что создает благоприятные предпосылки для реализации наследственной предрасположенности. Временный возраст-зависимый характер синдрома подтверждает эту гипотезу. Однако до сих пор остаются неясными патогенетические механизмы и триггеры, провоцирующие развитие этой формы эпилепсии.
Симптомы синдрома Панайотопулоса
Характерны вегетативные эпиприступы. Они манифестируют с чувства плохого общего самочувствия и тошноты. Затем возникает рвота, которая может быть одно- или многократной. В последнем случае рвота может длиться несколько часов и создает опасность обезвоживания. 25% приступов протекают без рвоты. В 60-80% случаев наблюдается отведение взора в сторону (девиация глаз), иногда вместе с поворотом головы. Девиация может быть постоянной или интермиттирующей, кроткосрочной или длящейся несколько часов. Приступ сопровождается возбуждением и чувством страха. Типичен гипергидроз, часто бывает головная боль. Кожные покровы в большинстве случаев бледные, но бывает покраснение и цианоз (чаще по мере разворачивания пароксизма). Чаще отмечается выраженный мидриаз, миоз более редок и в основном сопровождает потерю сознания. Возможно отсутствие реакции зрачков на свет.
 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациентаСреди прочих вегетативных проявлений часто наблюдается тахикардия, расстройство дыхания вплоть до апноэ, недержание мочи, энкопрез, различные расстройства кишечной перистальтики, нарушения терморегуляции (подъем температуры тела во время или после приступа). Реже наблюдаются гиперсаливация и диарея. У 10% детей, имеющих синдром Панайотопулоса, эпиприступы носят чисто вегетативный характер. У 90% детей вегетативный пароксизм протекает в сочетании с вариабельными формами нарушения сознания. Отмечается различной степени дезориентировка в пространстве и во времени: от сохранения способности выполнять инструкции до полного отсутствия реакции ребенка на действия окружающих. Примерно в 1/5 случаев происходит полная утрата сознания (приступный обморок). Тяжесть расстройств сознания увеличивается по мере нарастания вегетативных симптомов приступа.
В 20% случаев пароксизм переходит во вторично-генерализованный эпиприступ, в 25% заканчивается возникновением судорог в одной половине тела по типу джексоновской эпилепсии. В ряде случаев пароксизмы напоминают эпизоды роландической эпилепсии. Примерно 6% приступов сопровождаются зрительной симптоматикой: галлюцинациями, ухудшением зрения, транзиторной слепотой. По окончании приступа ребенок, как правило, хочет спать. После нескольких часов сна он чувствует себя полностью здоровым.
Половина сопровождающих синдром Панайотопулоса приступов представляют собой вегетативный эпистатус — вегетативный эпиприступ продолжительностью от 0,5 ч до 7 ч. У одного и того же пациента могут наблюдаться короткие приступы и вегетативный эпистатус, ночные и дневные пароксизмы. Характерной чертой является малая частота приступов. У 27% пациентов приступ имеет единичный характер, у 47% за весь период болезни наблюдается не более 5 приступов, свыше 10 приступов отмечается лишь у 10% больных. В редких случаях общее число пароксизмов доходит до 50. В межприступный период неврологический статус без особенностей. Физическое и психическое развитие ребенка соответствует возрасту.
Существуют также атипичные формы течения синдрома, к которым относят пароксизмы внезапного сна или эпизоды падения без судорог, пароксизмы нарушенного поведения, сочетающегося с вегетативными расстройствами без рвоты и головной болью. Атипичные формы возникают преимущественно при наличии предрасположенности не только к эпилепсии, но и к другим пароксизмальным состояниям (мигрени, циклической рвоте и т. п.).
Диагностика синдрома Панайотопулоса
Отсутствие судорог, обильная вегетативная симптоматика и недостаточная информированность педиатров широкого профиля о существовании данной формы эпилепсии значительно затрудняют первичную диагностику. Зачастую синдром Панайотопулоса принимают за инфекционное заболевание (ОРВИ, менингит, кишечную инфекцию), острое отравление, ликворно-гипертензионный криз, приступ мигрени и пр. Только обследование у невролога с проведением ЭЭГ ребенку позволяет установить эпилептический характер заболевания. Единичный вегетативный приступ даже при наличии ЭЭГ-изменений не может быть поводом для установления эпилептического диагноза, а относится к «не требующим диагноз эпилепсии» синдромам.
В 90% случаев синдром Панайотопулоса сопровождается специфическими мультифокальными спайками острая-медленная волна, которые регистрирует интериктальная (межприступная) ЭЭГ. Они могут локализоваться в затылочных, лобных и височных областях. Усиление эпилептиформной активности наблюдается на ЭЭГ сна. Типично отсутствие корреляции между характером эпиактивности по данным ЭЭГ, тяжестью симптомов заболевания и его прогнозом. Эпилептиформная активность может оставаться на ЭЭГ даже при клинической ремиссии, однако она полностью исчезает при приближении ребенка к пубертатному возрасту.
Назначение МРТ головного мозга и люмбальной пункции целесообразно только при необходимости дифференцировать синдром Панайотопулоса с органическим поражением (кистой, гематомой, опухолью головного мозга) и нейроинфекцией (энцефалитом, абсцессом). В большинстве случаев синдром Панайотопулоса не сопровождается изменениями на МРТ, локальные структурные нарушения в затылочной доле визуализируются только у 10% пациентов, часть которых имеет коморбидную церебральную патологию. Исследование церебральной жидкости нарушений не выявляет.
Лечение и прогноз синдрома Панайотопулоса
В связи с большой редкостью приступов и малой продолжительностью заболевания, профилактическая противоэпилептическая терапия синдрома остается предметом дискуссии среди специалистов в области неврологии и эпилептологов. Большинство сторонников профилактического лечения обосновывают его необходимость трудностями оказания адекватной помощи пациентам во время приступа. Фармпрепаратами выбора являются карбамазепин, окскарбазепин. При резистентных атипичных вариантах возможно применение клобазама, леветирацетама, вальпроатов. Продолжительность лечения обычно составляет не более 2 лет.
Неотложная терапия пароксизмов необходима при их длительности свыше 20-30 минут. Короткие приступы проходят самопроизвольно. Вегетативный эпистатус купируется ректальным или внутривенным введением бензодиазепинов (фенозепама, клоназепама, диазепама). К сожалению, ректальные формы не применяются в отечественной фармакотерапии, что существенно осложняет быстрое купирование пароксизмов в домашних условиях.
Не смотря на тяжесть течения и большую длительность пароксизмов, синдром Панайотопулоса имеет благоприятный прогноз. Отмечается полная интеллектуальная и неврологическая сохранность пациентов. Длительность клинических проявлений в среднем не превышает 2 лет, в отдельных случаях может составлять 7 лет. Однако у пациентов, перенесших синдром Панайотопулоса, повышается риск развития других форм эпилепсии в более старшем возрасте.

Источник
