Синдром пайра у взрослых лечение

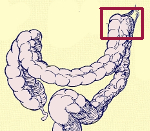
Синдром Пайра — врожденная аномалия толстого кишечника с хроническим обстипационно-болевым синдромом вследствие нарушения проходимости ободочной кишки при высокой фиксации ее селезеночного изгиба. Проявляется болями в левом подреберье, запорами, метеоризмом, тошнотой, рвотой. Диагностируется с помощью ирригографии, радионуклидного исследования кишечника, допплерографии абдоминальных сосудов, биопсии кишечной стенки. Для лечения используют слабительные, витаминные, противовоспалительные препараты, спазмолитики, пребиотики. При декомпенсации заболевания применяется одна из техник резекции ободочной кишки или лапароскопическое низведение ее селезеночного угла.
Общие сведения
Болезнь Пайра (синдром селезеночного угла) — врожденная патология, при которой удлиненная поперечная ободочная кишка формирует патологический угол при переходе в нисходящую, из-за чего тормозится движение содержимого кишечника. Заболевание впервые было описано в работах немецкого хирурга Эрвина Пайра в 1905 году. Распространенность составляет 3,8%. Аномалия обычно манифестирует в детстве, у девочек выявляется в 3-4 раза чаще, чем у мальчиков. Синдром Пайра служит причиной около 6-7% хронических запоров. Болезнь часто сочетается с другими врожденными аномалиями толстой кишки, дополнительной хордой левого желудочка, синдромом недифференцированной дисплазии соединительной ткани, гастроптозом, нефроптозом.
Синдром Пайра
Причины
Заболевание принадлежит к категории врожденных аномалий связочного аппарата ободочной кишки. Этиология синдрома селезеночного угла окончательно не установлена. Вероятнее всего, его возникновение вызвано сочетанием нескольких этиофакторов. По мнению специалистов в сфере гастроэнтерологии, проктологии, общей хирургии возможными причинами формирования патологического перегиба толстого кишечника в селезеночном углу считаются:
- Дизонтогенетические факторы. Аномальное укорочение диафрагмально-толстокишечной связки может быть обусловлено влиянием на плод возбудителей цитомегаловирусной инфекции, краснухи, урогенитального герпеса, энтеровирусной болезни, радиации, лекарственных препаратов и других эмбриотоксических воздействий. Подтверждением роли дизонтогенеза в развитии синдрома является сочетание патологии с другими пороками кишечника — долихоколоном, долихосигмой.
- Наследственные коллагенопатии. При морфологическом исследовании кишечной стенки у пациентов с болезнью Пайра определяется характерное для некоторых фибромышечных дисплазий преобладание коллагена III типа. У больных может выявляться сколиоз, килевидная деформация грудной клетки, варикозная болезнь, плоскостопие, миопия, спланхноптоз вследствие ослабления связочного аппарата брюшной полости, другие признаки синдрома слабости соединительной ткани.
Патогенез
Механизм развития синдрома Пайра связан с нарушением физиологического пассажа содержимого толстого кишечника. Из-за укорочения связки, фиксирующей селезеночный угол ободочной кишки к диафрагме, возникает перегиб кишечной трубки с формированием так называемой пайеровской «двустволки». Сужение кишечного просвета препятствует свободному движению каловых масс. В результате застоя содержимого поперечная часть ободочной кишки растягивается, провисает, становится ригидной, снижается тонус продольных и циркулярных волокон ее мышечного слоя, что еще больше усугубляет моторно-эвакуаторную дисфункцию. При прогрессировании патологического процесса возникает тифлэктазия, нарушается функция запирательного илеоцекального аппарата. Рефлюкс каловых масс вызывает воспалительное поражение тонкого кишечника. Растяжение кишечной стенки сопровождается развитием характерного болевого синдрома. Резорбция токсичных веществ из кала провоцирует эндотоксикоз.
Классификация
При систематизации клинических форм синдрома Пайра учитывают ведущую клиническую симптоматику и стадию развития заболевания. С учетом преобладающих нарушений различают болевую, обстипационную и комбинированную формы патологии. Для выбора консервативного или оперативного лечения важно учитывать стадию болезни селезеночного угла:
- Компенсированная стадия. Обострения возникают редко, болевой синдром отсутствует или умеренно выражен. Для коррекции состояния достаточно диетотерапии. Отмечается у 15-16% пациентов.
- Субкомпенсированная стадия. Для поддержания удовлетворительного состояния требуется длительная или постоянная медикаментозная терапия. Диагностируется в 69-70% случаев.
- Декомпенсированная стадия. Консервативная терапия неэффективна. Характерна интенсивная или схваткообразная боль, копростаз, перемежающаяся непроходимость кишечника, интоксикация. Выявляется у 14-16% больных.
Симптомы
Манифестация заболевания происходит в детском, реже подростковом возрасте. Основной признак — боли в левых отделах живота, которые значительно усиливаются после приема пищи, физической нагрузки, могут иррадиировать в прекардиальную область, левую половину поясницы. Болевой синдром всегда сопровождается хроническими запорами длительностью 3-5 суток и более. У пациентов, страдающих синдромом Пайра, возникают и другие диспепсические симптомы: тошнота, периодическая рвота, чувство раннего насыщения, тяжесть в животе, метеоризм, ухудшение аппетита. Нарушения общего состояния в виде головной боли, эмоциональной лабильности, снижения трудоспособности, потери веса связаны с хронической кишечной интоксикацией организма и развиваются при декомпенсированном варианте заболевания.
Осложнения
Болезнь Пайра может осложниться острой кишечной непроходимостью с многократной рвотой, задержкой стула и газов, прекращением перистальтики. При длительном копростазе наблюдаются ишемические повреждения стенки кишечника с ее последующим некрозом, что приводит к инфицированию брюшной полости и перитониту. Частым осложнением синдрома Пайра является рефлюкс-илеит, развивающийся у 85-86% больных вследствие постоянного забрасывания калового содержимого из слепой кишки в подвздошную. При этом отмечаются воспалительные изменения слизистой и нарушения функционирования илеоцекальной заслонки, сопровождающиеся усилением болевого синдрома. В 60-62% случаев возникает вторичный колит.
Диагностика
Постановка диагноза при синдроме Пайра зачастую затруднена, что обусловлено полиморфностью и неспецифичностью клинической картины заболевания, сходной с проявлениями других болезней пищеварительного тракта. Для обнаружения характерных признаков патологии требуется комплексное инструментальное обследование с использованием таких методов, как:
- Ирригография. При рентгенографии пассажа бария по толстому кишечнику визуализируются патогномоничные признаки болезни Пайра. Характерно расположение поперечной части ободочной кишки на уровне малого таза, выраженные перегибы в области селезеночного и печеночного углов, правосторонний колостаз.
- Радионуклидное исследование. Метод используется для диагностики синдрома Пайра у детей до 15 лет. Оценка распределения изотопа по кишечнику через определенные интервалы времени подтверждает нарушения моторно-эвакуаторной функции, задержку кишечного содержимого в восходящей ободочной кишке.
- Допплерография сосудов брюшной полости. При ультразвуковом сканировании сосудов бассейна верхней брыжеечной артерии определяется снижение скорости линейного кровотока, повышение периферического сопротивления. Для болезни Пайра типичны изменения брыжеечных вен — расширение просвета, перегибы.
- Гистологическое исследование. В сомнительных случаях проводят колоноскопию с забором биоптатов стенки кишечника. При морфологическом анализе обнаруживают атрофические изменения мышечного слоя, диффузное замещение эпителия соединительной тканью, наличие коллагена 3-го типа в составе волокон.
Изменения показателей общего анализа крови (лейкоцитоз, увеличение СОЭ, снижение уровня гемоглобина и эритроцитов) выявляются только в случае декомпенсированного течения болезни Пайра. В биохимическом анализе крови может наблюдаться гипопротеинемия, сдвиг электролитного равновесия, синдром цитолиза (повышение АСТ, АЛТ, щелочной фосфатазы), увеличение концентрации азотистых соединений (креатинина, мочевины).
Дифференциальная диагностика проводится с острым аппендицитом, холециститом, гастритом, острой и хронической кишечной непроходимостью, идиопатическим мегаколоном, болезнью Гиршпрунга, опухолями кишечника, спаечной болезнью, синдромом функциональной диспепсии, хроническими кишечными инфекциями, заболеваниями почек, патологией органов репродуктивной системы у женщин. Кроме наблюдения у гастроэнтеролога или проктолога могут быть рекомендованы консультации хирурга, инфекциониста, генетика.
Лечение синдрома Пайра
Выбор терапевтической тактики осуществляется с учетом стадии заболевания. Больным в фазе компенсации и субкомпенсации рекомендована высококалорийная диета с употреблением пищи, содержащей небольшое количество клетчатки и стимулирующей кислотное брожение. Ограничиваются продукты, замедляющие кишечную перистальтику: крепкий чай, какао, шоколад, кофе. Полезна ЛФК с выполнением упражнений для мышечного пресса и усиления перистальтической активности. Схема консервативного лечения синдрома Пайра включает:
- Растительные слабительные средства. Применяются при невозможности нормализовать стул с помощью диетотерапии. Разжижение каловых масс и стимуляция перистальтики облегчают опорожнение кишечника, уменьшают выраженность болевого синдрома, предупреждают аутоинтоксикацию.
- Витамины группы В. Парентеральное введение водорастворимых витаминных препаратов компенсирует их недостаточность, связанную с нарушением всасывания в толстой кишке. Витаминотерапия также направлена на восстановление печеночных функций, которые нарушаются при кишечном эндотоксикозе.
- М-холиноблокаторы. При расстройстве Пайра с выраженным спастическим компонентом оказывают анальгезирующий эффект за счет снижения тонуса гладкомышечных волокон. Из-за возможного угнетения моторики используются с осторожностью преимущественно при болевой форме заболевания.
- Физиотерапевтические методики. Для уменьшения интенсивности и купирования болевых ощущений показан электрофорез с новокаином на переднюю стенку живота. При резко выраженной атонии кишечника рекомендован курс ионофореза с прозерином. Эффективны парафиновые аппликации, диатермия, УВЧ-терапия, массаж живота.
По показаниям комплексную консервативную терапию дополняют противовоспалительными средствами, миотропными спазмолитиками, ферментными препаратами, пребиотиками, санаторно-курортным лечением с употреблением минеральных вод и их применением в виде лечебных микроклизм. При декомпенсированном течении болезни Пайра с прогрессированием болевого синдрома, моторно-эвакуаторных расстройств, сохраняющейся кишечной интоксикацией, неэффективностью консервативной терапии показана хирургическая коррекция. Операциями выбора являются резекция поперечной ободочной кишки с наложением коло-колоанастомоза «конец в конец» и фиксацией кишечника в анатомически правильном положении, лапароскопическое иссечение ободочно-селезеночной и ободочно-диафрагмальной связок для низведения селезеночного изгиба. При сочетании синдрома с долихосигмой выполняется левосторонняя гемиколэктомия или комбинированное вмешательство с резекцией сигмовидной кишки.
Прогноз и профилактика
Исход заболевания зависит от своевременности диагностики, правильного выбора терапевтической тактики, общего состояния больного, наличия интеркуррентных расстройств. После назначения комплексной консервативной терапии стойкое улучшение состояния отмечается у 85,4% пациентов. Прогноз относительно неблагоприятный при декомпенсированных формах синдрома Пайра, требующих радикальных операций по удалению части кишечника. Меры специфической профилактики заболевания не разработаны. Для предупреждения осложнений необходимо тщательное обследование больных с кишечными симптомами неизвестной этиологии, динамическое наблюдение за пациентами с диагностированной болезнью Пайра.
Источник
Одним из самых неприятных заболеваний кишечника считается синдром Пайра, сопровождающийся запорами и болями в животе. Заболевание получило свое название по фамилии немецкого хирурга, описавшего первым комплекс его симптомов.
Ободочная поперечная кишка при синдроме Пайра фиксируется в области селезеночного изгиба слишком высоко, из-за чего образуется прогиб, мешающий работе кишечника. Застаивается кал, повышается газообразование, в отдельных участках кишки начинаются воспалительные процессы, и все это ведет к боли.
Особенностью данной болезни являются проблемы, связанные с постановкой диагноза. Ведь боли в животе могут свидетельствовать о самых разных патологиях. Ошибки диагностирования, в свою очередь, ведут к неправильному лечению. В результате упускается время, отведенное на консервативную терапию, и возникает необходимость оперативного вмешательства, что всегда нежелательно, если есть (были) другие возможности.
Синдром Пайра бывает врожденным. К нему также приводят:
— лишний вес;
— повышенное образование газов в кишечнике;
— разного рода отравления;
— опухоли;
— а также избыток в рационе продуктов, провоцирующих брожение, метеоризм.
Симптомы
Самым ярким симптомом синдрома Пайра является сильная боль вверху живота, длящаяся всего несколько минут, но регулярно появляющаяся в течение довольно длительного периода времени. Эта боль, отдающая в руку и грудь, усиливается после еды, физических нагрузок. Она сопровождается ощущением сдавливания в месте локализации, сильным сердцебиением, тошнотой, рвотой, одышкой.
Позже к боли присоединяются запоры (от 2-х до 5-ти дней), снижение аппетита, головная боль, нервное напряжение.
Диагностика
Постановка диагноза «Синдром Пайра» начинается с подробного опроса обратившегося пациента. Врачу нужно знать, каков характер его боли, где она локализуется, куда отдает, чем сопровождается и т.д.
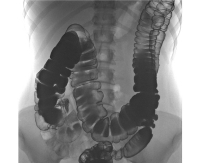
После опроса проводится рентген с ирригографией. Прямая кишка предварительно очищается слабительным, потом в неё вводится смесь бариевой взвеси и физраствора (1/3). На снимках определяется форма и положение толстой кишки. При синдроме Пайра поперечная ободочная кишка характерно перегнута в печеночном, а также селезеночном углах.
Лечение
Лечение синдрома Пайра всегда проводится комплексно и предполагает следующие меры:
1. Диету без продуктов, провоцирующих метеоризм, содержащую калорийную, но легко усвояемую пищу. Для профилактики запоров в рацион добавляют овощные соки, компоты, отвары.
2. Нормализацию стула при помощи специально назначенных слабительных препаратов.
3. Предотвращение воздушного заглатывания (отказ от жвачки, газированной воды и пр).
4. Точное соблюдение прописанной медикаментозной терапии (принятие обезболивающих средств, а также против вздутия и спазмов).
5. Прохождение курса физиопроцедур, уменьшающих болевой синдром.
6. Обеспечение организму надлежащей физической активности при помощи ЛФК.
Если же вышеописанные методы вкупе не приводят к облегчению состояния, требуется операция. Она позволяет купировать хроническую боль, интоксикацию, непроходимость кишечника. Специалисты при синдроме Пайра проводят либо резекцию поперечной обводной кишки, либо лапароскопическое опущение селезёночного угла.
Хотите знать больше о медицине? Не забудьте поддержать наш канал в сервисе Яндекс.Дзен лайком и подпиской. Это мотивирует нас публиковать больше интересных материалов. Также вы сможете оперативно узнавать о новых публикациях.
Источник
Мало найдется людей, у которых ни разу не болел живот. В большинстве случаев этот неприятный симптом связывают с неправильным питанием или с заболеваниями органов пищеварения, такими как гастрит, язва или холецистит. Если боли в животе острые, плюс у пациента наблюдаются тошнота и рвота, нередко диагностируют аппендицит. А причиной всех этих неприятностей со здоровьем может быть синдром Пайра. Что это за недуг и как он проявляется, знает даже не каждый врач, отчего и назначается неправильное лечение. При этом у пациента не только улучшений не происходит, но и усугубляется проблема. В результате решать ее приходится только хирургическим путем. Справедливости ради нужно сказать, что клинически диагностировать синдром Пайра, основываясь только на анамнезе и пальпации живота и не имея результатов специальных анализов, действительно трудно. Но у этого недуга есть некоторые особенности, выделяющие его среди других болезней ЖКТ. О том, как распознать этот опасный синдром и можно ли вылечить недуг без операции, — наша статья.
Синдром Пайра — что это такое?
Вспомним школьную анатомию. Вся пища, которую мы съели, начинает перевариваться в желудке, а после перемещается в тонкую кишку, где процесс переваривания заканчивается. Там из пищевой массы в кровь поступает все ценное, а все бесполезное для организма переходит в толстую кишку. Здесь из этой массы всасывается вода, оставляя более густые по консистенции отходы, которые мы называем калом. Толстая кишка имеет несколько отделов, самый длинный из которых — ободочная кишка. Упрощенно ее можно представить в виде полой трубки диаметром около 7 см, подобно ободу, окаймляющей тонкие кишки. Ободочная кишка подразделяется на три сегмента. Восходящий сегмент находится в правой части живота. Он поднимается к печенке, где изгибается под углом, близким к 90° и переходит в поперечный сегмент. Эта часть ободочной кишки достигает области селезенки (органа, лежащего в левом подреберье), снова изгибается, переходит в нисходящий сегмент, далее в сигмовидную кишку и в прямую кишку. Каловые массы, начиная образовываться на выходе из тонкой кишки, проходят весь этот долгий путь, постепенно загущаясь. В результате на выходе мы имеем сформировавшийся достаточно густой по плотности кал. Синдром Пайра, или болезнь Пайра, наблюдается, когда второй изгиб толстой кишки (в области селезенки) получается гораздо большим, чем это нужно физиологически. В этом месте диаметр полости кишки сильно сужается, что в медицине называется стенозом. Через узкое отверстие уже сгустившиеся каловые массы не успевают продвинуться достаточно быстро, чтобы освободить место для идущих следом. В результате образуется своеобразный затор из того, что организм пытается вывести наружу. Часто к каловым массам добавляются газы, образующиеся во время переваривания пищи.

В чем опасность синдрома Пайра
В тонком кишечнике из пищи в кровь переходят полезные микроэлементы, витамины и другие вещества, а все ненужные и даже вредные остаются, формируя каловые массы. В норме мы должны каждый день их выводить из организма, то есть совершать акт дефекации. Если каловые массы задерживаются, что наблюдается при запорах, в кровь начинают поступать имеющиеся в них вредные вещества, начинается постепенное отравление организма (интоксикация). Это основная опасность, которую вызывает синдром Пайра. Интоксикация имеет множество неблагоприятных последствий, одним из которых можно назвать угнетение иммунитета. Это, в свою очередь, ведет к тому, что понижается устойчивость к различного рода заболеваниям. Кроме того, твердые каловые массы раздражают стенки кишечника, приводя к их изъязвлению, а потуги человека при запорах могут вызвать появление геморроя. Еще одна серьезная проблема, вызываемая синдромом Пайра – это колоноптоз, что значит опущение ободочной кишки. Это приводит к непроходимости кишечника, а иногда к завороту кишок.
Этиология
Синдром Пайра был описан немецким хирургом Ирвином Пайром в уже далеком 1905 году. За более чем 100 лет распространенность этой патологии возросла и достигла примерно 40% среди взрослого населения планеты. Перегиб толстой кишки наблюдается при врожденном патологическом строении кишечника, например при удлиненном поперечном сегменте ободочной кишки. Поскольку эти аномалии являются врожденными, причины их возникновения кроются в каких-либо сбоях формирования кишечника на этапе эмбриона. Среди них можно назвать неблагополучную экологию, болезни матери в период беременности, прием лекарств, вредные привычки, нервные стрессы, употребление алкоголя беременной и другие, влияющие на развитие плода факторы. Медицинской статистикой установлено, что дети, папа и мама которых страдают заболеваниями органов ЖКТ, рождаются с синдромом Пайра чаще, чем дети абсолютно здоровых родителей.

Патогенез
Синдром Пайра симптомы имеет стандартные для многих других заболеваний органов ЖКТ, в связи с чем довольно часто ставится неправильный диагноз. У пациентов могут наблюдаться:
— запоры;
— тошнота;
— потеря аппетита;
— боли в брюшине;
— рвота;
— вздутый живот (из-за того, что газы не могут выйти из толстой кишки);
— головная боль;
— раздражительность.
Кроме того, на синдром Пайра могут указывать такие его проявления:
— приступообразные боли неясной локализации (из-за скопления в месте перегиба кишки газов и кала);
— сильные боли в области расположения сердца (иногда они отдают под лопатку или в левую руку);
— уменьшение болевого синдрома, когда пациент ложится горизонтально.
Застой каловых масс вызывает воспаление стенок кишечника, а заброс их в тонкую кишку, что при синдроме Пайра случается часто, приводит к рефлюкс-илеиту. В этих случаях добавляются симптомы этих попутных заболеваний:
— в кале слизь, иногда с кровью;
— повышение температуры.
Долихосигма
Одним из отделов ободочной кишки является сигмовидная кишка, названная так из-за своей формы, несколько напоминающей букву «S». Расположена она непосредственно перед прямой кишкой, функции которой заключаются в эвакуации из организма каловых масс. Долихосигмой называется патология, когда у человека сигмовидная кишка сформировалась длиннее, чем это нужно анатомически. При этом в ней также происходит незапланированный природой застой каловых масс, а симптомы напоминают синдром Пайра. Долихосигма может быть не только врожденной, но и приобретенной. Считается, что сигмовидная кишка может удлиниться при длительном (годами) нерациональном питании, при употреблении слишком много мясной пищи и углеводов, при сидячей работе. Одним из главных симптомов этой патологии является запор. Кроме того, больные жалуются на боли в области пупка и левого подреберья, на метеоризм, на общее ухудшение самочувствия.
Диагностика
Синдром Пайра у взрослых и у детей диагностировать не просто. Анамнез при данном заболевании очень похож на другие проблемы с органами ЖКТ. Случается, что пациентам с синдромом Пайра даже ставили диагноз аппендицит и делали операцию. На данное время существует очень точный метод диагностики этой патологии — ирригография. Это самый эффективный метод, позволяющий с большой точностью определить у пациента наличие перегиба ободочной кишки. Процедуру проводят с использованием бариевой взвеси. Процесс ее введения пациенту контролируют рентген-экраном. При заполненной толстой кишке снимок делают в положении пациента лежа, а при опорожненной кишке – стоя.
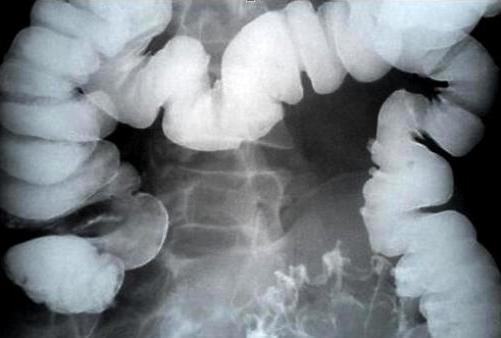
Детям возрастной категории 10-15 лет применяют для исследования ободочной кишки радиоизотопный метод. При этом коллоидный раствор радиоактивного золота.
При синдроме Пайра на снимке можно видеть, что ободочная кишка, подобно гирлянде, провисла в область малого таза.
Особенности синдрома Пайра у детей
К сожалению, пока синдром Пайра у детей изучен мало, поэтому нет однозначных рекомендаций, как более точно его диагностировать с учетом возрастных особенностей маленьких пациентов, и как более эффективно лечить. Проведенные учеными-медиками исследования показали, что у девочек это заболевание наблюдается чаще, чем у мальчиков.
Проявление синдрома Пайра начинается уже в первые 12 месяцев после рождения, чаще всего в период, когда ребенку начинают давать прикорм. Новая пища делает более густыми каловые массы ребенка, что способствует их задержке в месте перегиба ободочной кишки.
Первые симптомы заболевания, указывающие на синдром Пайра, такие: на общем фоне полного здоровья у ребенка появляются запоры и боли в животе. В дальнейшем добавляются признаки интоксикации (тошнота, рвота) из-за скопления каловых масс и длительного их пребывания в кишечнике. Без лечения у детей к 12-15 годам наблюдаются такие же симптомы синдрома Пайра, как и у взрослых. При обследовании ребенка с подозрениями на наличие у него синдрома Пайра, врач должен обязательно выяснить, как протекала беременность, есть ли в семье ближайшие родственники с проблемами ЖКТ, с целью исключения воспалительных процессов в кишечнике назначить анализ крови. Окончательный диагноз должен ставиться на основании результатов ирригографии.
Синдром Пайра: лечение диетой
При данном недуге большое внимание пациенты должны уделять правильному питанию. Еда должна быть калорийной, но в то же время легкой, не содержащей много шлаков. В меню обязательно должны присутствовать творог, масло, сметана, кисели. Для увеличения перистальтики кишок больные должны ввести в свой рацион молочную сыворотку, кефир, ряженку, простоквашу. Нельзя отказываться и от сладостей, которые привлекают в кишечник жидкость, что способствует разжижению каловых масс и более легкому процессу дефекации. Больные должны кушать много фруктов, мед, употреблять фруктовые сиропы.

При наличии синдрома Пайра, как и при запорах другой этиологии, полезно пить овощные отвары и компоты, а также свежеприготовленные соки из морковки и сырого картофеля.
Соблюдение диеты не избавляет от заболевания, но значительно облегчает его течение.
Консервативное лечение
Врачи нередко могут наблюдать ситуацию, что боятся операции и хотят сперва попробовать медикаментозную терапию пациенты, у которых обнаружен синдром Пайра. Лечение какими таблетками может справиться с этим недугом? Медики могут посоветовать препараты лактулозы. Их можно давать детям уже в период младенчества. Лактулоза несколько разжижает стул, усиливает перистальтику кишечника и одновременно заселяет кишки полезной микрофлорой. Взрослым и всем, у кого по причине длительных запоров началось воспаление стенок кишечника, назначают противовоспалительные препараты. Для снятия болевых синдромов можно посоветовать спазмолитики «Дротаверин» или «Платифиллин», также полезны курсы пребиотиков, пробиотиков, витаминов.
Синдром Пайра лечится медикаментозно только на самых начальных этапах заболевания, а результаты, как правило, бывают непродолжительными. Параллельно с таблетками врачи назначают физиотерапию (электрофорез с раствором новокаина, парафиновые аппликации на область живота, диатермию, УВЧ, обязательно проводится массаж живота, и назначаются упражнения для укрепления его стенок.
Хирургическое вмешательство
Это самый результативный метод лечения, в результате которого полностью исчезают все симптомы, причем навсегда, а не на время, как при других методах терапии. Операции выполняются по разным методикам, что зависит от анатомических показаний. По одной из них проводят срединную лапаротомию, резекцию поперечного отдела обводной кишки в средней части, накладывают прямой анастомоз. Далее поперечная ободочная кишка перемещается под основание поперечно-желудочной связки и фиксируется по специальной технологии так, чтобы изгибы в районе печенки и селезенки были закругленные.
По второй методике иссекают связки, фиксирующие толстую кишку (ободочно-селезеночную и ободочно-диафрагмальную), низводят лапороскопом селезеночный изгиб с тем, чтобы убрать перегиб кишки. Операция проводится с использованием медицинских троакаров и электрокаутера.
Комбинированные операции проводят тем, кому поставлен диагноз «синдром Пайра, долихосигма». Отзывы пациентов после такого лечения весьма благоприятны. У людей полностью проходят боли, прекращаются запоры, а вместе с ними исчезают симптомы интоксикации. Во время комбинированных операций пациентам дополнительно к манипуляциям с ободочной кишкой в поперечной части и селезеночным изгибом выполняют лапороскопом резекцию сигмовидной кишки.
Прогноз
Консервативное лечение дает результаты на начальных этапах заболевания, но поскольку оно вызывается анатомической патологией в строении кишечника, только хирургическое вмешательство помогает полностью победить болезнь Пайра. Лечение народными средствами используется только как вспомогательное. Народная медицина предлагает настои и отвары, разжижающие каловые массы (слабительные) и средства, усиливающие перистальтику кишок. Также предлагаются средства, укрепляющие иммунитет, улучшающие общее состояние. Использовать можно отвары подорожника, сок картофеля, компоты из чернослива, сухофрукты. Важно знать, что при синдроме Пайра клизмы противопоказаны.
Прогноз у пациентов, которым вовремя проведено правильное лечение, полностью благоприятен. Если же болезнь Пайра запущена, могут появиться опасные для жизни осложнения в виде опухолей, изъязвления стенок, геморроя, развивающихся от постоянного травмирования кишечника каловыми массами.
Источник
