Синдром пайера код по мкб 10
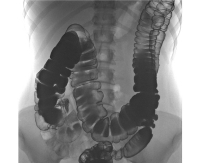
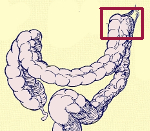
Синдром Пайра — врожденная аномалия толстого кишечника с хроническим обстипационно-болевым синдромом вследствие нарушения проходимости ободочной кишки при высокой фиксации ее селезеночного изгиба. Проявляется болями в левом подреберье, запорами, метеоризмом, тошнотой, рвотой. Диагностируется с помощью ирригографии, радионуклидного исследования кишечника, допплерографии абдоминальных сосудов, биопсии кишечной стенки. Для лечения используют слабительные, витаминные, противовоспалительные препараты, спазмолитики, пребиотики. При декомпенсации заболевания применяется одна из техник резекции ободочной кишки или лапароскопическое низведение ее селезеночного угла.
Общие сведения
Болезнь Пайра (синдром селезеночного угла) — врожденная патология, при которой удлиненная поперечная ободочная кишка формирует патологический угол при переходе в нисходящую, из-за чего тормозится движение содержимого кишечника. Заболевание впервые было описано в работах немецкого хирурга Эрвина Пайра в 1905 году. Распространенность составляет 3,8%. Аномалия обычно манифестирует в детстве, у девочек выявляется в 3-4 раза чаще, чем у мальчиков. Синдром Пайра служит причиной около 6-7% хронических запоров. Болезнь часто сочетается с другими врожденными аномалиями толстой кишки, дополнительной хордой левого желудочка, синдромом недифференцированной дисплазии соединительной ткани, гастроптозом, нефроптозом.

Синдром Пайра
Причины
Заболевание принадлежит к категории врожденных аномалий связочного аппарата ободочной кишки. Этиология синдрома селезеночного угла окончательно не установлена. Вероятнее всего, его возникновение вызвано сочетанием нескольких этиофакторов. По мнению специалистов в сфере гастроэнтерологии, проктологии, общей хирургии возможными причинами формирования патологического перегиба толстого кишечника в селезеночном углу считаются:
- Дизонтогенетические факторы. Аномальное укорочение диафрагмально-толстокишечной связки может быть обусловлено влиянием на плод возбудителей цитомегаловирусной инфекции, краснухи, урогенитального герпеса, энтеровирусной болезни, радиации, лекарственных препаратов и других эмбриотоксических воздействий. Подтверждением роли дизонтогенеза в развитии синдрома является сочетание патологии с другими пороками кишечника — долихоколоном, долихосигмой.
- Наследственные коллагенопатии. При морфологическом исследовании кишечной стенки у пациентов с болезнью Пайра определяется характерное для некоторых фибромышечных дисплазий преобладание коллагена III типа. У больных может выявляться сколиоз, килевидная деформация грудной клетки, варикозная болезнь, плоскостопие, миопия, спланхноптоз вследствие ослабления связочного аппарата брюшной полости, другие признаки синдрома слабости соединительной ткани.
Патогенез
Механизм развития синдрома Пайра связан с нарушением физиологического пассажа содержимого толстого кишечника. Из-за укорочения связки, фиксирующей селезеночный угол ободочной кишки к диафрагме, возникает перегиб кишечной трубки с формированием так называемой пайеровской «двустволки». Сужение кишечного просвета препятствует свободному движению каловых масс. В результате застоя содержимого поперечная часть ободочной кишки растягивается, провисает, становится ригидной, снижается тонус продольных и циркулярных волокон ее мышечного слоя, что еще больше усугубляет моторно-эвакуаторную дисфункцию. При прогрессировании патологического процесса возникает тифлэктазия, нарушается функция запирательного илеоцекального аппарата. Рефлюкс каловых масс вызывает воспалительное поражение тонкого кишечника. Растяжение кишечной стенки сопровождается развитием характерного болевого синдрома. Резорбция токсичных веществ из кала провоцирует эндотоксикоз.
Классификация
При систематизации клинических форм синдрома Пайра учитывают ведущую клиническую симптоматику и стадию развития заболевания. С учетом преобладающих нарушений различают болевую, обстипационную и комбинированную формы патологии. Для выбора консервативного или оперативного лечения важно учитывать стадию болезни селезеночного угла:
- Компенсированная стадия. Обострения возникают редко, болевой синдром отсутствует или умеренно выражен. Для коррекции состояния достаточно диетотерапии. Отмечается у 15-16% пациентов.
- Субкомпенсированная стадия. Для поддержания удовлетворительного состояния требуется длительная или постоянная медикаментозная терапия. Диагностируется в 69-70% случаев.
- Декомпенсированная стадия. Консервативная терапия неэффективна. Характерна интенсивная или схваткообразная боль, копростаз, перемежающаяся непроходимость кишечника, интоксикация. Выявляется у 14-16% больных.
Симптомы
Манифестация заболевания происходит в детском, реже подростковом возрасте. Основной признак — боли в левых отделах живота, которые значительно усиливаются после приема пищи, физической нагрузки, могут иррадиировать в прекардиальную область, левую половину поясницы. Болевой синдром всегда сопровождается хроническими запорами длительностью 3-5 суток и более. У пациентов, страдающих синдромом Пайра, возникают и другие диспепсические симптомы: тошнота, периодическая рвота, чувство раннего насыщения, тяжесть в животе, метеоризм, ухудшение аппетита. Нарушения общего состояния в виде головной боли, эмоциональной лабильности, снижения трудоспособности, потери веса связаны с хронической кишечной интоксикацией организма и развиваются при декомпенсированном варианте заболевания.
Осложнения
Болезнь Пайра может осложниться острой кишечной непроходимостью с многократной рвотой, задержкой стула и газов, прекращением перистальтики. При длительном копростазе наблюдаются ишемические повреждения стенки кишечника с ее последующим некрозом, что приводит к инфицированию брюшной полости и перитониту. Частым осложнением синдрома Пайра является рефлюкс-илеит, развивающийся у 85-86% больных вследствие постоянного забрасывания калового содержимого из слепой кишки в подвздошную. При этом отмечаются воспалительные изменения слизистой и нарушения функционирования илеоцекальной заслонки, сопровождающиеся усилением болевого синдрома. В 60-62% случаев возникает вторичный колит.
Диагностика
Постановка диагноза при синдроме Пайра зачастую затруднена, что обусловлено полиморфностью и неспецифичностью клинической картины заболевания, сходной с проявлениями других болезней пищеварительного тракта. Для обнаружения характерных признаков патологии требуется комплексное инструментальное обследование с использованием таких методов, как:
- Ирригография. При рентгенографии пассажа бария по толстому кишечнику визуализируются патогномоничные признаки болезни Пайра. Характерно расположение поперечной части ободочной кишки на уровне малого таза, выраженные перегибы в области селезеночного и печеночного углов, правосторонний колостаз.
- Радионуклидное исследование. Метод используется для диагностики синдрома Пайра у детей до 15 лет. Оценка распределения изотопа по кишечнику через определенные интервалы времени подтверждает нарушения моторно-эвакуаторной функции, задержку кишечного содержимого в восходящей ободочной кишке.
- Допплерография сосудов брюшной полости. При ультразвуковом сканировании сосудов бассейна верхней брыжеечной артерии определяется снижение скорости линейного кровотока, повышение периферического сопротивления. Для болезни Пайра типичны изменения брыжеечных вен — расширение просвета, перегибы.
- Гистологическое исследование. В сомнительных случаях проводят колоноскопию с забором биоптатов стенки кишечника. При морфологическом анализе обнаруживают атрофические изменения мышечного слоя, диффузное замещение эпителия соединительной тканью, наличие коллагена 3-го типа в составе волокон.
Изменения показателей общего анализа крови (лейкоцитоз, увеличение СОЭ, снижение уровня гемоглобина и эритроцитов) выявляются только в случае декомпенсированного течения болезни Пайра. В биохимическом анализе крови может наблюдаться гипопротеинемия, сдвиг электролитного равновесия, синдром цитолиза (повышение АСТ, АЛТ, щелочной фосфатазы), увеличение концентрации азотистых соединений (креатинина, мочевины).
Дифференциальная диагностика проводится с острым аппендицитом, холециститом, гастритом, острой и хронической кишечной непроходимостью, идиопатическим мегаколоном, болезнью Гиршпрунга, опухолями кишечника, спаечной болезнью, синдромом функциональной диспепсии, хроническими кишечными инфекциями, заболеваниями почек, патологией органов репродуктивной системы у женщин. Кроме наблюдения у гастроэнтеролога или проктолога могут быть рекомендованы консультации хирурга, инфекциониста, генетика.
Лечение синдрома Пайра
Выбор терапевтической тактики осуществляется с учетом стадии заболевания. Больным в фазе компенсации и субкомпенсации рекомендована высококалорийная диета с употреблением пищи, содержащей небольшое количество клетчатки и стимулирующей кислотное брожение. Ограничиваются продукты, замедляющие кишечную перистальтику: крепкий чай, какао, шоколад, кофе. Полезна ЛФК с выполнением упражнений для мышечного пресса и усиления перистальтической активности. Схема консервативного лечения синдрома Пайра включает:
- Растительные слабительные средства. Применяются при невозможности нормализовать стул с помощью диетотерапии. Разжижение каловых масс и стимуляция перистальтики облегчают опорожнение кишечника, уменьшают выраженность болевого синдрома, предупреждают аутоинтоксикацию.
- Витамины группы В. Парентеральное введение водорастворимых витаминных препаратов компенсирует их недостаточность, связанную с нарушением всасывания в толстой кишке. Витаминотерапия также направлена на восстановление печеночных функций, которые нарушаются при кишечном эндотоксикозе.
- М-холиноблокаторы. При расстройстве Пайра с выраженным спастическим компонентом оказывают анальгезирующий эффект за счет снижения тонуса гладкомышечных волокон. Из-за возможного угнетения моторики используются с осторожностью преимущественно при болевой форме заболевания.
- Физиотерапевтические методики. Для уменьшения интенсивности и купирования болевых ощущений показан электрофорез с новокаином на переднюю стенку живота. При резко выраженной атонии кишечника рекомендован курс ионофореза с прозерином. Эффективны парафиновые аппликации, диатермия, УВЧ-терапия, массаж живота.
По показаниям комплексную консервативную терапию дополняют противовоспалительными средствами, миотропными спазмолитиками, ферментными препаратами, пребиотиками, санаторно-курортным лечением с употреблением минеральных вод и их применением в виде лечебных микроклизм. При декомпенсированном течении болезни Пайра с прогрессированием болевого синдрома, моторно-эвакуаторных расстройств, сохраняющейся кишечной интоксикацией, неэффективностью консервативной терапии показана хирургическая коррекция. Операциями выбора являются резекция поперечной ободочной кишки с наложением коло-колоанастомоза «конец в конец» и фиксацией кишечника в анатомически правильном положении, лапароскопическое иссечение ободочно-селезеночной и ободочно-диафрагмальной связок для низведения селезеночного изгиба. При сочетании синдрома с долихосигмой выполняется левосторонняя гемиколэктомия или комбинированное вмешательство с резекцией сигмовидной кишки.
Прогноз и профилактика
Исход заболевания зависит от своевременности диагностики, правильного выбора терапевтической тактики, общего состояния больного, наличия интеркуррентных расстройств. После назначения комплексной консервативной терапии стойкое улучшение состояния отмечается у 85,4% пациентов. Прогноз относительно неблагоприятный при декомпенсированных формах синдрома Пайра, требующих радикальных операций по удалению части кишечника. Меры специфической профилактики заболевания не разработаны. Для предупреждения осложнений необходимо тщательное обследование больных с кишечными симптомами неизвестной этиологии, динамическое наблюдение за пациентами с диагностированной болезнью Пайра.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Синдром селезеночного угла.
Названия
Название: Синдром Пайра.
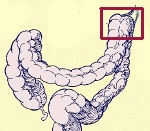
Синдром Пайра
Синонимы диагноза
Синдром селезеночного угла.
Описание
Врожденная аномалия толстой кишки с хроническим болевым запором вследствие нарушения проницаемости толстой кишки с высокой фиксацией ее селезеночной кривой. Это проявляется болями в левом подреберье, запорами, метеоризмом, тошнотой, рвотой. Диагностируется с помощью ирригографии, радионуклидного исследования кишечника, допплерографии брюшных сосудов, биопсии кишечной стенки. Для лечения используются слабительные, витамины, противовоспалительные средства, спазмолитики и пребиотики. При декомпенсации заболевания используется один из методов резекции толстой кишки или лапароскопического уменьшения ее селезеночного угла.
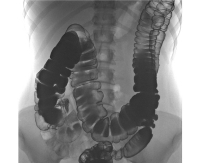
Синдром Пайра
Дополнительные факты
Болезнь Пайра (синдром селезеночного угла) представляет собой врожденную патологию, при которой удлиненная поперечная ободочная кишка образует патологический угол при переходе к нисходящему, что препятствует движению содержимого кишечника. Заболевание впервые было описано в работах немецкого хирурга Эрвина Пайра в 1905 году. Распространенность составляет 3,8%. Аномалия обычно проявляется в детстве, у девочек она выявляется в 3-4 раза чаще, чем у мальчиков. Синдром Пайра вызывает около 6-7% хронических запоров. Заболевание часто связано с другими врожденными пороками развития толстой кишки, дополнительным шнуром левого желудочка, недифференцированным синдромом дисплазии соединительной ткани, гастроптозом, нефроптозом.
Причины
Заболевание относится к разряду врожденных пороков развития связочного аппарата толстой кишки. Этиология синдрома селезеночного угла окончательно не установлена. Скорее всего, его возникновение обусловлено сочетанием нескольких этиологических факторов. По мнению специалистов в области гастроэнтерологии, проктологии, общей хирургии, возможными причинами формирования патологического перегиба толстой кишки в селезеночном углу считаются следующие:
• Дизонтогенетические факторы. Аномальное укорочение диафрагмальной связки толстой кишки может быть связано с влиянием на плод возбудителей цитомегаловирусной инфекции, краснухи, урогенитального герпеса, энтеровирусной болезни, радиации, лекарств и других эмбриотоксических эффектов. Подтверждением роли дизонтогенеза в развитии синдрома является сочетание патологии с другими кишечными дефектами — долихоколоном, долихосигмой.
• Наследственные коллагенопатии. Морфологическое исследование кишечной стенки у пациентов с болезнью Пайра определяет распространенность коллагена типа III, что характерно для некоторых фибромышечных дисплазий. Пациенты могут иметь сколиоз, билиарную деформацию, варикозное расширение вен, плоскостопие, миопию, спланхноптоз из-за ослабления брюшной связки и других признаков синдрома слабости соединительной ткани.
Патогенез
Механизм развития синдрома Пайра связан с нарушением физиологического прохождения содержимого толстой кишки. Из-за укорочения связки, которая фиксирует селезеночный угол ободочной кишки относительно диафрагмы, возникает избыток кишечной трубки с образованием так называемого «двуствольного ружья» Пайера. Сужение просвета кишечника препятствует свободному движению стула. Из-за застоя содержимого поперечная часть ободочной кишки удлиняется, провисает, становится жесткой, тонус продольных и круговых волокон ее мышечного слоя снижается, что дополнительно усугубляет моторно-эвакуационную дисфункцию. По мере развития патологического процесса возникает тифлектазия, нарушается функция обструктивного илеоцекального аппарата. Фекальный рефлюкс вызывает воспалительное повреждение тонкой кишки. Удлинение кишечной стенки сопровождается развитием характерного болевого синдрома. Поглощение токсичных веществ из стула вызывает эндотоксемию.
Классификация
При систематизации клинических форм синдрома Пайра принимаются во внимание основные клинические симптомы и стадия развития заболевания. Принимая во внимание распространенные заболевания, боль, запор и сочетанные формы патологии различаются. Чтобы выбрать консервативное или хирургическое лечение, важно учитывать стадию заболевания селезеночного угла:
• Компенсированная стажировка. Обострения встречаются редко, боли отсутствуют или умеренные. Диетотерапия достаточна для исправления состояния. Это отмечается у 15-16% больных.
• Недостаточно компенсированная фаза. Для поддержания удовлетворительного состояния требуется длительная или непрерывная лекарственная терапия. Диагноз ставится в 69-70% случаев.
• Декомпенсированная фаза. Консервативная терапия малоэффективна. Характерны интенсивная или спазматическая боль, копростаз, перемежающаяся кишечная непроходимость, интоксикация. Выявляется у 14-16% пациентов.
Симптомы
Проявление заболевания происходит в детстве, реже в подростковом возрасте. Основным симптомом является боль в левой части живота, которая значительно усиливается после еды. Физическая активность может распространяться в прекардиальную область, левую половину нижней части спины. Болевой синдром всегда сопровождается хроническим запором, который длится 3-5 дней или дольше. Пациенты с синдромом Пайра испытывают другие диспепсические симптомы: тошноту, периодическую рвоту, раннее чувство сытости, чувство тяжести в животе, метеоризм и потерю аппетита. Нарушения общего состояния в виде головных болей, эмоциональной лабильности, снижения трудоспособности, снижения веса связаны с хроническим кишечным отравлением организма и развиваются с декомпенсированным вариантом заболевания.
Запор. Лейкоцитоз. Метеоризм. Отсутствие аппетита. Рвота. Тошнота. Увеличение СОЭ. Эмоциональная лабильность.
Возможные осложнения
Болезнь Пайры может быть осложнена острой кишечной непроходимостью с повторной рвотой, задержкой стула и газа и прекращением перистальтики. При длительном копростазе наблюдается ишемическое повреждение кишечной стенки с последующим некрозом, что приводит к абдоминальной инфекции и перитониту. Распространенным осложнением синдрома Пайры является рефлюкс-илеит, который развивается у 85-86% пациентов из-за постоянного притока фекалий из слепой кишки в подвздошную кишку. В то же время наблюдаются воспалительные изменения слизистой оболочки и нарушение работы илеоцекального лоскута, сопровождающееся усилением боли. В 60-62% случаев возникает вторичный колит.
Диагностика
Диагноз синдрома Пайра часто затруднен из-за полиморфизма и неспецифичности клинической картины заболевания, сходной с проявлениями других заболеваний пищеварительного тракта. Для выявления характерных признаков патологии требуется комплексное инструментальное обследование с использованием таких методов, как: При рентгенографии прохождения бария через толстую кишку патогномоничные признаки болезни Пайра визуализируются. Характерным является расположение поперечной части ободочной кишки на уровне таза, выраженные перегибы в селезеночных и печеночных углах, правосторонний колостаз.
• Исследование радионуклидов. Метод используется для диагностики синдрома Пайра у детей в возрасте до 15 лет. Оценка распределения изотопа в кишечнике через определенные промежутки времени подтверждает нарушение моторно-эвакуаторной функции, задержку содержимого кишечника в восходящей ободочной кишке.
• Допплерография брюшных сосудов. Ультразвуковое исследование верхних брыжеечных артерий определяет уменьшение линейной скорости кровотока и увеличение периферического сопротивления. В случае болезни Пайры изменения в брыжеечных венах типичны — расширение света, рефракция.
• Гистологическое исследование. В сомнительных случаях колоноскопия проводится с образцами биопсии кишечной стенки. Морфологический анализ выявляет атрофические изменения в мышечном слое, диффузное замещение эпителия соединительной тканью, наличие коллагена типа 3 в составе волокон.
Изменения параметров общего анализа крови (лейкоцитоз, повышение СОЭ, снижение уровня гемоглобина и эритроцитов) выявляются только в случае декомпенсированной болезни Пайра. В биохимическом анализе крови можно наблюдать гипопротеинемию, сдвиг электролитного баланса, синдром цитолиза (увеличение АСТ, АЛТ, щелочная фосфатаза), повышение концентрации азотистых соединений (креатинин, мочевина).
Дифференциальная диагностика проводится при остром аппендиците, холецистите, гастрите, острой и хронической кишечной непроходимости, идиопатическом мегаколоне, болезни Гиршпрунга, кишечных опухолях, спаках, синдроме функциональной диспепсии, хронических кишечных инфекциях, заболеваниях почек, заболеваниях репродуктивной системы у женщин , В дополнение к наблюдению гастроэнтеролога или проктолога может быть рекомендована консультация хирурга, специалиста по инфекционным заболеваниям и генетике.
Лечение
Выбор лечебной тактики основан на стадии заболевания. Пациентам с компенсацией и недостаточной компенсацией рекомендуется придерживаться высококалорийной диеты с использованием продуктов, содержащих небольшое количество клетчатки и стимулирующих кислотную ферментацию. Продукты, которые замедляют моторику кишечника, ограничены: крепкий чай, какао, шоколад, кофе. Полезна физиотерапия с упражнениями для мышечного пресса и повышенной перистальтической активности. Консервативная схема лечения синдрома Пайра включает в себя:
• Травяные слабительные. Используется, когда невозможно нормализовать стул с помощью диетотерапии. Разжижение стула и стимуляция перистальтики облегчают движение кишечника, уменьшают выраженность боли и предотвращают аутотоксичность.
• Витамины группы B. Парентеральное введение водорастворимых витаминных препаратов компенсирует их недостаточность, связанную с нарушением всасывания в толстой кишке. Витаминотерапия также направлена на восстановление функций печени, которые нарушаются при кишечной эндотоксемии.
• Антихолинергические препараты M. При расстройстве Пира с выраженным спастическим компонентом они оказывают обезболивающее действие из-за снижения тонуса гладких мышечных волокон. Из-за возможного торможения двигательные навыки используются с осторожностью, главным образом, при болезненной форме заболевания.
• Физиотерапевтические методы. Чтобы уменьшить интенсивность и уменьшить боль, электрофорез с новокаином показан на передней брюшной стенке. При выраженной атонии кишечника рекомендуется цикл ионофореза с прозерином. Эффективны парафиновые аппликации, диатермия, УВЧ-терапия и массаж живота.
По показаниям комплексная консервативная терапия интегрирована с противовоспалительными препаратами, миотропными спазмолитиками, ферментативными препаратами, пребиотиками, термическим лечением с использованием минеральных вод и их применением в виде лечебных микроцикл. Хирургическая коррекция показана при компенсации болезни Пая с прогрессированием боли, нарушениями моторной эвакуации, стойкой кишечной интоксикацией и неэффективностью консервативной терапии. Операциями выбора являются резекция поперечной ободочной кишки с применением сквозного колоанастомоза и фиксация кишечника в анатомически правильном положении, лапароскопическое удаление кишечно-селезеночной и ободочно-диафрагмальной связок для уменьшения кривой селезенки. , При сочетании синдрома с долихосигмой выполняется гемиколэктомия с левой стороны или операция в сочетании с резекцией сигмовидной кишки.
Список литературы
1. Болезнь Пайра у детей (литературный обзор)/ Исакова В. П. , Кугасова Е. А. // Электронный ресурс ИЦРОН (Инновационный центр развития образования и науки) – 2016.
2. Болезнь Пайра у детей (клиника, диагностика, лечение): автореферат диссертации/ Музалев А. А. – 1991.
3. Болезнь Пайра у детей/ Цуман В. Г. // Российский вестник детской хирургии, анестезиологии и реаниматологии – 2015 — Т. 5, №3.
4. Клиническая анатомия вариантов и аномалий толстой кишки/ Романов П. А. – 1987.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
