Синдром острый живот действие медсестры

Острый живот – комплекс симптоматических проявлений болезней хирургического профиля брюшной полости и забрюшинного пространства. Все эти заболевания требуют немедленной госпитализации и уточнения диагноза. Ведь они имеют идентичную симптоматику и клинические проявления. Больных с проявлениями «острого» живота направляют в хирургическое отделение, так как после уточнения диагноза пациенту показано оперативное вмешательство.
При остром животе неотложная помощь – единственная возможность спасти человеческую жизнь.

Возможные причины опасного состояния
Несмотря на то, что причины опасного состояния разные, симптомы и первая неотложная медицинская помощь до госпитализации идентичны. Среди главных причин возникновения «острого» живота выделяют такие болезни:
- Аппендицит острый (воспаление аппендикса). Симптоматика начинается с боли в области желудка. Затем распространяется на весь живот. Характерная особенность патологии – больному не удается определить эпицентр боли. Хотя иногда ее наибольшая концентрация сосредотачивается в области пупка. При пальпации усиливается боль в правом боку, взывая сильный спазм мышц.
- Кишечная непроходимость. Характер боли зависит от механических или динамических факторов, вызвавших патологию.
- Перфорация как осложнения язвы желудка. Болезнь развивается из-за образования сквозного отверстия в стенке желудка. Из него в брюшную полость «изливается» все содержимое, вызывая сильную боль.
- Ущемленная грыжа. В отдельную группу выделяют послеоперационную грыжу. В этом случае болевой синдром ярче всего выражен в области рубца. При других видах грыж боль не имеет четкой локализации. Она может переходить даже на бедра.
- При воспалительном поражении подвздошной или слепой кишки боль сопровождается расстройством стула и повышенным газообразованием.
- Прободная язва вызывает сильнейшую боль, при которой пациенту даже сложно дышать. Концентрация боли в позвоночнике, правом плече и лопатке.
- Патологии желудка, селезенки, поджелудочной железы. Болезни проявляют себя по-разному, однако боли чаще всего нарастающие и сверлящие. Локализуются в пояснице или боках.
- Печеночная колика. Боль вызвана камнями в желчном пузыре или его протоках. Носит нарастающий характер, локализуется преимущественно с правой стороны.
- Почечная колика. Локализация болевого синдрома не определяется. Боль фиксируется в пояснице и животе. Иногда отдает в промежность.
Отсутствие своевременного медицинского вмешательства при этих патологиях приведет к развитию перитонита.
Следует отметить, что есть болезни некоторых внутренних органов, которые своими проявлениями «симулируют» симптомы «острого» живота. Однако они не связаны с брюшиной. К их числу относят следующие патологии:
- Инфаркт миокарда. Может иметь нетипичные проявления боли в солнечном сплетении. В данном случае прием сердечных препаратов снижает или полностью купирует боль.
- Правосторонняя пневмония. В процессе постоянного раздражения брюшины возникает болевой синдром в правой верхней части живота.
- При воспалительном процессе в тканях плевры. Боль над пупком сопровождается кашлем и чиханием;
- Острые инфекции кишечника. Болевой синдром приступообразный, не имеет четкой локализации.
- Патологии женской репродуктивной системы (разрыв яичников, внематочная беременность, воспалительные процессы). Боль сильная, сосредоточена в нижней части поясницы и живота. Отдает в промежность.
- Отравление. Боль сопровождают признаки интоксикации: непрерывная рвота, нарушения стула и повышение температурных показателей тела.
- Воспалительные процессы в простате. Болевой синдром отмечается в паху, отдавая в область прямой кишки. При опорожнении кишечника усиливается, становится пульсирующей и резкой.
Учитывая схожесть проявлений патологий, рассмотрим главные симптомы «острого» живота и их отличия от «имитирующих» его заболеваний.
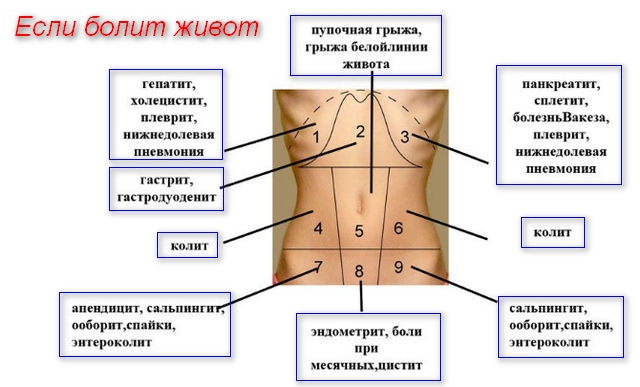
Особенности симптоматики
Каких внутренних органов произошло поражение, выявить с помощью осмотра часто не удается. Поэтому, обследовав стенку брюшины, пострадавшего направляют в медицинское учреждение для прохождения лабораторной и аппаратной диагностики.
Главными признаками «острого» живота являются такие симптомы:
- Болевой синдром повышенной интенсивности. Любое движение, чихание или кашель усугубляют чувство болезненности. Пациент принимает статичную позу, подтянув к животу колени.
- Четкая локализация боли прослеживается только в начале приступа. Затем она распространяется на всю брюшину. Что стало источником воспалительного процесса, определяют, постукивая пальцами по животу. Место наибольшей концентрации боли соответствует пораженному органу.
- Главный симптом, возникающий при поражении внутренних органов брюшины, – признак Щеткина-Блюмберга. Плавное надавливание на живот вызывает боль, которая резко усиливается после одергивания руки.
- Скованность мышц передней стенки брюшины. Интенсивность этого симптома зависит от весовой категории, возраста и других индивидуальных показателей пациента. Особенно ярко он выражен после разрыва органа и наличия кровотечения в брюшную полость.
- Тошнота и рвота иногда сопровождают проявления «острого» живота. Также не являются специфическими и такие симптомы: повышение температуры тела, ощущение сухости во рту, икота, отсутствие стула.
Диагностические мероприятия
При особо тяжелом состоянии проводят экстренную предварительную подготовку больного. Для диагностики патологии и определения поврежденного органа используют такие исследования:
- Опрос пациента и его близких;
- Оценка жизненно важных показателей (температуры тела, артериального давления, ясности сознания);
- Внешний осмотр кожных покровов, слизистых;
- Пальпация живота;
- Лабораторные исследования мочи, крови и кала;
- Рентген брюшной полости;
- Эндоскопия;
- УЗИ-диагностика;
- Пункция брюшины;
- Лапароскопия;
- Лапаротомия

Действия неотложного характера
«Острый» живот требует неотложной помощи медицинского персонала. Поэтому первое правильное действие очевидцев – вызов скорой помощи. Во время беседы с диспетчером опишите симптомы и поведение больного. Если вы являетесь его родственником, расскажите о наличии хронических болезней.
До того, как подоспеет медицинская помощь при «остром» животе, выполните следующие действия:
- Помогите больному лечь так, как ему удобно. Не стоит заставлять его менять положение, если боль при этом усиливается.
- Успокоить, объяснив, что скоро приедут медики, которые помогут.
- Положить холодную грелку на живот. Ее можно заменить пакетом со льдом или замороженными продуктами из морозильной камеры. Однако нужно помнить, что в этом случае пакет или продукты заворачивают в хлопчатобумажную ткань. Помните, что через каждые 10 минут нужно убирать холодный предмет с кожи на 5-6 минут. В обратном случае наступить некроз тканей.
- Если больной потерял сознание, следите за тем, чтобы его голова была повернута на бок. Это действие нужно, чтобы пострадавший не захлебнулся своими рвотными массами.
- При зафиксированной остановке сердечной деятельности показано проведение реанимационных мероприятий: искусственного дыхания и массажа сердца.
Первую медицинскую помощь начинают предоставлять в машине «Скорой помощи». В первую очередь она направлена на устранения проявления болевого шока.
Помните!
До приезда медиков самостоятельно выбирать тактику лечения запрещено!
До госпитализации больному запрещено предоставлять такую помощь:
- Давать анальгетики, антибиотики или другие медикаментозные средства.
- Предлагать еду и питье;
- Ставить клизмы;
- Давать слабительное;
- Согревать живот.
После доставки пострадавшего в больницу определяют необходимость экстренного вмешательства хирургов. Чтобы скорректировать нарушения жизненно важных показателей, больного интенсивно готовят к операции 2-3 часа. В экстренных случаях хирургическое вмешательство проводят сразу.
Воспаление аппендикса
Воспаление аппендикса – самая частая причина проявления «острого» живота. Несмотря на 100 % успешность операций по удалению червеобразного отростка, смертность от этой патологии наступает чаще, чем при прободной язве. Вызвана такая ситуация неправильным диагностированием, вовремя не оказанной неотложной помощью и поздней госпитализацией. Все эти факторы приводят к опасному осложнению – перитониту.
В основном патология начинается внезапно на фоне общего благополучия. Боли носят постоянный, нарастающий характер. Локализуются в пупочной области, затем перемещаются в правую сторону живота. Возможно сопровождение болевого синдрома тошнотой и однократной рвотой.
При проявлении первых симптомов аппендицита нужно немедленно вызвать скорую помощь и приложить на болезненную область живота холод.
Источник
Понятие острого живота
Острый живот — это ряд острых хирургических заболеваний органов брюшной полости угрожающие развитию перитонита или уже приведший к нему, а также осложняются внутрибрюшинным кровотечением. 
Понятие собирательное, но имеет большое практическое значение, так как нацеливает врача на неотложную госпитализацию больного и операцию, чтобы предупредить развитие перитонита, производит с ним борьбу или прекращается смертью кровопотери.
Выраженность и сила симптомов не определяет диагноз острого живота
Заболевания входящие в синдром острого живота
— Аппендицит
— Флегмонозный холецистит
— Острый панкреатит
— Перфорация желчного пузыря
— Перфорационная язва желудка и двенадцатиперстной кишки
— Непроходимость кишечника
— Расслаивающая аневризма брюшного отдела аорты
— Тромбоэмболия нозотериальных сосудов
— Кровотечение в брюшную полость
— Открытые травмы живота
— Внутрибрюшной разрыв мочевого пузыря
— Разрыв селезенки
— Гинекологические заболевания такие как внематочная беременность, разрыв кисты яичника, перекрут ножки кисты яичника.
Существует ряд заболеваний в клинической картине, которой входят симптомы сходные с симптомами острого живота, то есть напоминают острый живот, но им не являются. Это симптомокомплекс острого живота его своеобразная маска называется псевдоабдоминальный синдром.
Заболевания наиболее часто симулирующие острый живот
1. Диафрагмальный плеврит
2. Нижнедолевая пневмония
3. Инфаркт миокарда, локализованный в нижней стенке (диафрагмальный инфаркт)
4. Почечная колика
5. Пиелонефрит
6. Паранефрит
7. Сердечная недостаточность
8. Забрюшинная гематома
9. Травмы ребер, позвоночника, костей таза
Принципиальное значение в диагностике острого живота и псевдоабдоминального синдрома важно для решения проблемы обезболивания и госпитализации: если есть подозрение на острый живот, то необходима госпитализация в хирургическое отделение, но обезболивание не производят до уточнения диагноза
Клиника острого живота
1. Боли в животе: тупая или острая, приступообразная, или постепенно нарастает. Неправильное мнение, что при остром животе боль всегда сильная и острая.
2. Брюшной пресс напряжен при пальпации определяется чувствительность кожи, особенно над очагом патологического процесса.
Для учета реакции раздражения брюшины используется симптом Щеткина-Блюмберга
Симптомы пареза кишечника со вздутием живота и неотхождение газов, отсутствие перистальтики при аускультации
3. При перкуссии в нижних частях живота при уже развившемся перитоните определяется притупление за счет выхода гнойного содержимого
4. Выражение лица страдальческое, осунувшиеся, заостренные черты лица (лицо Гиппократа)
6. Сухость во рту, дыхание несвободное, так как больной щадит живот, потому что глубокие вдохи усиливают боль
7. Тахикардия. В случае перфорации полого органа, например, перфорационная язва двенадцатиперстной кишки, отсутствует печеночная тупость при перкуссии печени
Обязательно надо проводить исследование через прямую кишку и влагалище. Дает возможность пальпировать инфильтрат, гематому, ущемленный участок кишки, установить локальную болезненность
Понятие острого живота свойственна известная общность и хотя он общепризнан необходимо во всех случаях на основании тщательно собранного анамнеза, объективных признаков, динамики болезни стремится к установке нозологического диагноза.
При осмотре больного обязательно исследовать дыхательную систему (хрипы в легких, обследовать сердечнососудистую систему, снять ЭКГ и так далее)
Вместе с тем необходимо понимать, что польза обобщающего понятия острого живота в том, что врач или фельдшер, не установив точного диагноза, но констатировав развитие брюшной патологии должен принять срочные меры. Временный фактор имеет важное значение, так как ранняя диагностика острого живота и соответствующая ранняя госпитализация больного позволяет предотвратить развитие осложнений таких как перитонит
Лекцию читал Гарсия Владимир Павлович
Читайте также
— Абдоминальные симптомы и синдромы в хирургии. Симптомы аппендицита. Что такое симптом Воскресенского и Кохера и другие симптомы острого живота?
— Заболевания острого живота. Какие патологии приводят к данному синдрому? Шпаргалка от работников скорой медицинской помощи
Источник
Опубликовано: 29.03.2016
«Острый живот» — один из самых «общих» клинических синдромов, который часто встречается в хирургической практике.
В общих чертах синдром отражает клиническую ситуацию, которая связана с острыми хирургическими болезнями или травмами органов брюшной полости, говоря иначе, с неожиданно развившейся внутрибрюшной проблемой.
Термин «острый живот» нельзя рассматривать как медицинский жаргон.
Этот термин может быть приемлем в качестве сестринского диагноза, рабочей гипотезы, проблемы пациента, особенно в догоспитальном периоде, так как в любом случае требует от медсестры решительных действий:
- незамедлительной госпитализации больного в хирургический стационар;
- быстрого уточненного диагностирования.
В основе синдрома «острого живота» зачастую кроется патология, которая нуждается в хирургическом лечении. Это может быть:
- перитонит
- непроходимость кишечного тракта
- кровотечение в брюшную полость
- нарушение кровоснабжения органов брюшного отдела в результате сдавливания или перекрутки брыжейки
- эмболии / тромбоза висцеральных сосудов.
Целесообразность выделения синдрома связана с распространенностью заболеваний, которые сопровождаются клинической картиной «острого живота».
Среди пациентов хирургических стационаров более 50% находится там с острыми хирургическими болезнями органов брюшной полости.
Вероятность летального исхода в послеоперационном периоде при этих заболеваниях, зависящая нередко от сроков проведения диагностики и своевременности оперативного вмешательства, остается на высокой отметке, и не проявляет тенденции к снижению.
ДИАГНОСТИКА
 Анамнез играет важную роль в диагностировании различных клинических форм «острого живота».
Анамнез играет важную роль в диагностировании различных клинических форм «острого живота».
У большинства больных он связан с заболеваниями желудочно-кишечного тракта и пищеварительных желез.
Важно учесть в диагностике перенесенные болезни и операции на органах брюшной полости; хронические заболевания, могущие осложняться разными формами «острого живота» или сопутствующие заболевания, предрасполагающие к образованию острых хирургических заболеваний органов брюшной полости.
При закрытой травме живота важное значение имеет выяснение механизма травмы, состояния органа в момент травмы. Возможность разрыва наполненного полого органа всегда более вероятна.
Острые хирургические болезни органов брюшной полости, за редким исключением, начинаются внезапно на фоне кажущегося целого благополучия.
КЛИНИЧЕСКАЯ КАРТИНА
У синдрома «острого живота» очень различается.
Она связана с характером заболевания (травмы), начальным состоянием и возрастом пациента, реактивностью организма, перенесенными и дополнительными заболеваниями, многими иными факторами.Ряд жалоб, непосредственно предъявляемых пациентами, наиболее важен.
Боль — постоянный показатель, наблюдающийся практически при всех острых хирургических болезнях и травмах органов брюшной полости. Важно выяснить первоначальный характер и сосредоточение боли, которая нередко сменяется по ходу времени.
Для перфорации полого органа характерно внезапное появление очень сильных болей, которые затем переходят в постоянные симптомы, усиливаются при активности больного, любом физическом напряжении.
Воспаления разных органов брюшной полости сопровождаются сильными, постоянными, чаще локализованными болями.
Интенсивные схваткообразные болевые симптомы возникают в результате резких мышечных сокращений полых органов при наличии препятствия на пути их опорожнения.
В то же время приступы пиковых болевых ощущений могут заменяться спокойными периодами различной временной протяженности.
Большое значение в клинической картине уделяется иррадиирущей боли, иными словами, ощущениям за пределами брюшной полости.
Иррадиирующая боль характерна для разных клинических форм острых хирургических болезней органов брюшной полости. В связи с особенностями иннервации боль в животе, другие симптомы «острого живота» можно наблюдать и у больных с повреждениями и заболеваниями внебрюшных органов «псевдоабдоминальный синдром».
Рвота — второй по частоте признак «острого живота». Рвота почти всегда появляется следом за болевыми ощущениями.
Наличие и характер рвоты обычно не имеет отдельного диагностического значения, за исключением ситуаций с высокой кишечной непроходимостью. В этом случае в рвотных массах достаточно скоро появляется содержимое кишечника.
Отсутствие стула, задержка газов — вот важные показатели «острого живота», говорящие о механической или функциональной (перитонит) кишечной непроходимости.
Важно также не забывать, что при тонкокишечной непроходимости, особенно в начале болезни, стул бывает нормальным, а при перитоните часто отмечается понос. Характер стула (окраска) — черная или малиновая, примеси свежей крови – все это важно в диагностике кровотечений желудочно-кишечного тракта.
Информация для читателя на правах рекламы: https://minsk1.net
Источник
При подозрении на острый живот необходима немедленная госпитализация больного в хирургический стационар. Запрещается введение анальгетических средств, которые могут способствовать мнимому улучшению самочувствия больного и тем самым затруднить диагностику.
Острый аппендицит, острый холецистит, острый панкреатит: причины возникновения, клинические проявления, тактика ведения пациентов разного возраста на доклиническом этапе, лечение.
Аппендицит — острое воспаление червеобразного отростка — самое распространенное острое хирургическое заболевание органов брюшной полости.
Причины
1) аллергический компонент — пищевая аллергия, глистная инвазия;
2) болезни желудка, кишечника, желчного пузыря;
3) инородные тела в червеобразном отростке, каловые камни.
Классификация
1. Острый аппендицит:
1) простой (катаральный) аппендицит;
2) деструктивный аппендицит:
а) флегмонозная форма;
б) гангренозная форма (без перфорации отростка; с перфорацией отростка).
2. Хронический аппендицит:
Клиника. Заболевание начинается остро. В начале, появляются симптомы, характерны для многих острых заболеваний органов брюшной полости:
— острая боль в эпигастрии или по всему животу, реже в правой подвздошной области;
— тошнота, рвота;
— нормо- или брадикардия;
— влажный язык с налетом;
— живот мягкий, болезненный в правой подвздошной области;
По мере нарастания процесса становятся характерны такие симптомы, как:
— остро возникшая боль в животе переместилась в правую подвздошную область;
— умеренная тахикардия до 90-100 ударов в минуту;
— язык влажный, с налетом;
— живот мягкий, болезненный в правой подвздошной области;
— характерные положительные симптомы:
1) симптом Щеткина-Блюмберга – при медленном надавливании брюшной стенки и быстром отнятии – резкая болезненность;
2) симптом Воскресенского – усиление болей в правой подвздошной области при скользящей пальпации (симптом «рубашки»);
3) симптом Бартомье – пальпация на левом боку вызывает более резкую болезненность;
4) симптом Ситковского – усиление болей при повороте на левый бок
5) симптом Розвинга – при толчкообразной пальпации в левой подвздошной области — боль в правой и др.;
— перистальтика сохранена;
— температура тела субфебрильная;
— в крови умеренный лейкоцитоз (9-12 тыс.) без сдвига формулы влево.
Когда воспалительные изменения выходят за пределы отростка, терминальный период, появляются:
— упорно держащаяся или нарастающая боль в правой половине живота, либо стихание, либо внезапное усиление боли;
— повторная рвота;
— тахикардия (100 ударов в минуту и чаще);
— язык с налетом, сухой;
— резкая болезненность и напряженность мышц брюшной стенки в правой половине живота — главный перитонеальный симптом;
— перистальтика резко угнетена или отсутствует;
— напряжение и резкая болезненность тазовой брюшины;
— температура тела 38 °С и выше;
— в крови гиперлейкоцитоз со сдвигом формулы влево.
Лечение: оперативное. Постельный режим, антибиотики, холод на живот.
Чаще других заболеваний аппендицит осложняется перитонитом.
Перитонит — острое или хроническое воспаление брюшины, сопровождающееся как местными, так и общими симптомами заболевания, серьезными нарушениями функций важнейших органов и систем организма. Под термином «перитонит» понимают острый разлитой процесс, вызванный микробной флорой.
Классификация перитонита
По характеру проникновения микрофлоры в брюшную полость различают:
1) первичные перитониты — микрофлора попадает в брюшную полость гематогенным, лимфогенным путем или через маточные трубы. Встречаются редко;
2) вторичные перитониты — обусловлены проникновением микрофлоры из воспалительно измененных органов брюшной полости, при перфорации полых органов, проникающих ранениях живота и при несостоятельности швов анастомозов. Встречаются в подавляющем большинстве случаев.
По характеру клинического течения различают:
1) острый перитонит — наиболее частая форма;
2) подострый перитонит;
3) хронический перитонит.
По этиологическому фактору:
1) перитониты, вызванные микрофлорой желудочно-кишечного тракта — кишечной палочкой, стафилококками, стрептококками, энтерококками, анаэробами и др. При этом из перитонеального экссудата высевают смешанную микрофлору;
2) перитониты, вызванные микофлорой, не имеющей отношения к желудочно-кишечному тракту, — гонококками, пневмококками и др. При этом высевается монокультура;
3) асептические (абактериальные) перитониты, вызванные попаданием в брюшную полость различных агрессивных агентов неинфекционного происхождения — крови, мочи, желчи, панкреатического сока.
По характеру выпота в брюшной полости:
1) серозный;
2) фибринозный;
3) фибринозно-гнойный;
4) гнойный;
5) геморрагический;
6) гнилостный.
По распространенности воспалительного процесса на поверхности брюшины:
1) отграниченный перитонит (абсцесс) — четко отграничен от остальных отделов брюшной полости спайками, фибринозными налетами, большим сальником и другими органами брюшной полости. Наиболее часто встречаются периаппендикулярные, поддиафрагмальные, подпеченочные, межкишечные и тазовые абсцессы;
2) диффузный разлитой перитонит — поражает большую или меньшую площадь брюшины без четких анатомических границ и тенденции к отграничению:
а) местный диффузный перитонит — локализован в непосредственной близости от источника инфекции и занимает только одну анатомическую область живота;
б) распространенный диффузный перитонит — занимает несколько анатомических областей живота;
в) общий перитонит — поражение всей брюшины;
В хирургической практике чаще всего встречается разлитой острый гнойный перитонит.
В клинике различают 3 стадии:
— реактивная. В первые часы от начала заболевания преобладает болевой синдром. Наблюдаются тошнота, задержка стула и газов. Брюшная стенка становится напряженной, появляются симптомы раздражения брюшины, тахикардия, повышение температуры. Язык становится сухим. Нарастает лейкоцитоз с нейтрофильным сдвигом влево;
— токсическая, 2-3 дни заболевания. Состояние ухудшается, больной беспокоен, появляются одышка, заостряются черты лица, язык сухой. Появляются признаки пареза кишечника — живот вздут, напряжение брюшной стенки выражено меньше, сохраняются симптомы раздражения брюшины, перестает прослушиваться перистальтика кишечника, наблюдается задержка стула, газов. Рвота усиливается, и рвотные массы приобретают кофейный оттенок. Нарастает лейкоцитоз с резким нейрофильным сдвигом и появлением иных форм. Интоксикация приводит к нарушению функций других органов и в первую очередь к явлению печеночно-почечной недостаточности. Нарастают нарушения электролитного и белкового обмена, усиливается ацидоз. Диурез понижается, в моче появляются белок, цилиндры, эритроциты;
— терминальная. Может протекать различно. В результате лечения к 3-6 дню с момента заболевания наступает отграничение воспалительного процесса с уменьшением интоксикации и улучшением состояния больного.
При прогрессировании процесса на 4-5 день, а иногда и раньше, наступает мнимое улучшение состояния больного. Боли в животе уменьшаются, однако объективные показания свидетельствуют о тяжелой интоксикации. Черты лица заострены, глаза западают, страдальческое лицо, неподвижное положение тела, частая рвота или срыгивание зеленоватой или коричневатой жидкостью. Живот вздут, мягкий, язык сухой, обложен налетом, пульс частый, слабого наполнения, дыхание поверхностное, брюшная стенка в дыхании не участвует. Смерть наступает на 4-7 сутки.
Общие принципы лечения перитонита:
1) устранение источника;
2) санация брюшной полости;
3) адекватное дренирование брюшной полости;
4) адекватная антибиотикотерапия с учетом чувствительности возбудителей;
5) коррекция раствором Рингера, 5%-ным раствором глюкозы;
6) проведение детоксикации путем форсированного диуреза.
7) использование гемо-, плазмо- и лимфосорбции.
Острый панкреатит — заболевание поджелудочной железы, сопровождающееся некрозом паренхима железы и жировой ткани, а также обширными кровоизлияниями в поджелудочную железу.
Причины: заболевания желчных путей, желудка, печени, 12-перстной кишки, алкоголь, нарушение кровообращение в поджелудочной железе, нарушение обмена веществ, избыточное питание, травмы живота, отравления. Болеют в основном женщины.
Клиника:
Заболевание начинается внезапно после обильного приема жирной и белковой пищи с алкоголем. Больного беспокоят сильные боли в области эпигастрия опоясывающего характера.
Рвота непрерывная с горечью (желчь).
Попытка принять глоток воды в перерыве между приступами вновь вызывает длительный мучительный приступ рвоты.
Из других менее характерных признаков острого панкреатита отмечаются сухость во рту, язык обложен белым налетом, отрыжка горечью и воздухом, икота.
При осмотре отмечается бледность кожных покровов, цианоз слизистых, повышенная влажность кожного покрова, частый нитевидный пульс, незначительное снижение АД.
При осмотре живота отмечается вздутие в надчревной области, отсутствие перистальтики, при пальпации резкая болезненность в надчревной области, напряжение передней брюшной стенки.
Положительные симптомы Воскресенского, Керте, Мейо-Робсона.
Из лабораторных методов исследования наибольшее значение имеет определение альфа-амилазы в моче и сахара в крови. Показатели этих ферментов резко возрастают. В общем анализе крови — лейкоцитоз, повышение СОЭ.
Рентгенологически обнаруживают газ в поперечной ободочной кишке. УЗИ уплотненной железы.
Лечение:
Вначале проводят консервативное лечение: покой, холод на эпигастральную область, голод на 5-6 дней, антибиотики в/в введение глюкозо-новокаиновой смеси, глюкозы, контрикала, платифиллина, но-шпа, при гнойных формах панкреатита — оперативное лечение.
Холецистит — острое воспаление желчного пузыря, занимает второе место по частоте встречаемости после острого аппендицита и является одним из наиболее частых осложнений калькулезного холецистита.
Основные причины развития заболевания — наличие микрофлоры в просвете пузыря и нарушение оттока желчи.
Существует следующая классификация острого холецистита:
1) катаральная форма;
2) флегмонозная форма;
3) гангренозная форма:
а) с перфорацией желчного пузыря;
б) без перфорации желчного пузыря.
Флегмонозный холецистит. Боли интенсивнее, чем при катаральном холецистите, увеличиваются при дыхании, кашле, перемене положения тела; тошнота и многократная рвота, ухудшается общее состояние больного. Температура тела фебрильная, тахикардия до 110-120 ударов в минуту. За счет пареза кишечника живот несколько вздут. Правая половина брюшной стенки в дыхании не участвует. Пальпаторно определяются резкая болезненность в правом подреберье, напряжение мышц правой половины брюшной стенки. Нередко можно определить воспалительный инфильтрат или увеличенный болезненный желчный пузырь. Положительный симптом Щеткина, Ортнера, Мерфи, Мюсси-Георгиевского. В крови лейкоцитоз со сдвигом формулы влево, увеличение СОЭ.
Гангренозный холецистит, как правило, является продолжением флегмонозной стадии воспаления желчного пузыря. Среди клинических проявлений на первое место выступают симптомы выраженной интоксикации с явлениями местного или разлитого перитонита (особенного при перфорации стенки желчного пузыря). Гангренозный холецистит чаще наблюдается у людей пожилого и старческого возраста. При перфорации пузыря быстро развиваются симптомы разлитого перитонита. Состояние больных тяжелое. Температура тела фебрильная. Тахикардия до 120 ударов в минуту и больше. Дыхание поверхностное, учащенное. Язык сухой. Живот вздут за счет пареза кишечника, правые его отделы не участвуют в акте дыхания. Перистальтика кишечника резко угнетена, а при диффузном перитоните отсутствует. Симптомы раздражения брюшины положительны.
В анализах: высокий лейкоцитоз со значительным сдвигом формулы влево, резкое увеличение СОЭ, нарушение электролитного состава крови и кислотно-основного состояния, протеинурия и цилиндрурия. У людей пожилого и старческого возраста симптомы заболевания выражены неярко, что в значительной мере затрудняет диагностику.
Согласно современным представлениям острый катаральный холецистит подлежит консервативному лечению.
При остром деструктивном холецистите, осложненном перитонитом, показана вынужденная экстренная операция в ближайшие часы.
Основное хирургическое вмешательство, выполняемое при остром холецистите, — холецистэктомия — удаление желчного пузыря как основного очага воспаления и места образования камней. В редких случаях применяют паллиативную операцию — холецистостомию с удалением камней и инфицированного содержимого.
Источник
