Синдром обструктивного апноэ сна кто лечит
Апноэ во сне — разновидность апноэ, для которого характерно прекращение лёгочной вентиляции во время сна более чем на 10 секунд. Чаще оно длится 20—30 секунд, хотя в тяжёлых случаях может достигать 2-3 минут и занимать до 60 % общего времени ночного сна. При регулярных апноэ (обычно не менее 10—15 в течение часа) возникает синдром апноэ во сне с нарушением структуры сна и дневной сонливостью, ухудшением памяти и интеллекта, жалобами на снижение работоспособности и постоянную усталость. Различают обструктивное и центральное апноэ во сне, а также их смешанные формы.
Обструктивные апноэ во сне[править | править код]
Сужение верхних дыхательных путей во время сна предрасполагает к обструктивным апноэ. При апноэ длительностью более 10 секунд возникает состояние гипоксии и гиперкапнии с метаболическим ацидозом, с увеличением выраженности изменений по мере нарастания длительности апноэ. На определённом пороге этих изменений наступает пробуждение или переход в поверхностную стадию сна, при которой повышается тонус мышц глотки и рта с восстановлением проходимости глотки. Это сопровождается серией глубоких вдохов, обычно с сильным храпом. По мере нормализации показателей газового состава крови наступает более глубокая фаза сна.
У больных обструктивными апноэ не происходит снижения артериального давления во время сна; во время эпизода апноэ оно, напротив, резко повышается. В связи с этим, обструктивные апноэ во сне являются фактором риска заболеваний сердечно-сосудистой системы — артериальной гипертензии (у 40-90 % больных), ишемической болезни сердца, инсульта[2][неавторитетный источник?], диабета[3].
В некоторых случаях (до 10 %) при обструктивных апноэ развивается лёгочная гипертензия с правожелудочковой недостаточностью, хронической гиперкапнией и гипоксией, связанными с ослаблением нервной импульсации в дыхательной мускулатуре или генерализованной бронхиальной обструкцией. В сочетании с ожирением (являющимся одним из факторов риска обструктивных апноэ) и сонливостью эта картина носит название «пиквикский синдром».
«Золотым стандартом» лечения обструктивного апноэ сна является так называемая СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP), выполняемая с помощью СИПАПов — специальных приборов, нагнетающих воздух под давлением в дыхательные пути и создающих постоянное положительное давление. Создается так называемая «воздушная шина», которая препятствует коллапсу во время сна. На сегодня это самый эффективный метод лечения этого заболевания[4].
Также было замечено прекращение храпа, дневной сонливости и уменьшение апноэ во сне у людей, играющих на австралийской дудке диджериду, благодаря тренировке верхних дыхательных путей из-за специфической техники дыхания[5][6][7].
Центральные апноэ во сне[править | править код]
Центральные апноэ во сне наблюдается в норме, чаще при засыпании и в фазе быстрого сна. У здоровых лиц центральные апноэ редки и не сопровождаются патофизиологическими и клиническими проявлениями. При нарушении стабильности функционирования центральных (стволовых) механизмов регуляции дыхания развиваются дыхательные нарушения характерные для обструктивных апноэ. Чаще наблюдается гипокапния без гипоксемии, реже формируется гиперкапния и гипоксемия, сопровождающиеся лёгочной гипертензией и правожелудочковой недостаточностью. Отмечаются частые ночные пробуждения с дневной сонливостью.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-08-22 — 2019-08-22 — 2019.
- ↑ [1]
- ↑ E. Frija-Orvoën. Obstructive sleep apnea syndrome: Metabolic complications (англ.) // Revue Des Maladies Respiratoires. — 2016. — 23 March. — ISSN 1776-2588. — doi:10.1016/j.rmr.2015.11.014.
- ↑ Bing Lam, Kim Sam, Wendy Y. W. Mok, Man Tat Cheung, Daniel Y. T. Fong. Randomised study of three non-surgical treatments in mild to moderate obstructive sleep apnoea (англ.) // Thorax. — 2007. — April (vol. 62, iss. 4). — P. 354–359. — ISSN 0040-6376. — doi:10.1136/thx.2006.063644.
- ↑ Игра на старой дудке останавливает храп. membrana.ru (23 декабря 2005). Дата обращения 14 ноября 2014.
- ↑ Апноэ сна. Пер. с англ. Н. Д. Фирсовой (2017).
- ↑ Milo A Puhan, Alex Suarez, Christian Lo Cascio, Alfred Zahn, Markus Heitz, Otto Braendli. Didgeridoo playing as alternative treatment for obstructive sleep apnoea syndrome: randomised controlled trial (англ.) // The BMJ : еженедельный реферируемый научный журнал. — BMJ Group, 2006. — Vol. 332. — P. 266. — ISSN 0959-8138. — doi:10.1136/bmj.38705.470590.55.
Литература[править | править код]
- Вейн А. М., Елигулашвили Т. С., Полуэктов М. Г. Синдром апноэ во сне. — М.: Эйдос Медиа, 2002. — 312 с. — ISBN 5-94501-002-2.
- Зильбер А. П. Синдромы сонного апноэ: клиническая физиология, лечение, профилактика. — Петрозаводск: Петрозавод.ун-та, 1994. — 183 с.
- Николин К. М. Синдром сонного апноэ (лекция для врачей). — Санкт-Петербург, 2005. — 24 с.
- Пустозеров В. Г., Жулев Н. М. Современные методы диагностики и лечения нарушений сна : учебное пособие. — Санкт-Петербург: СПбМАПО, 2002. — 77 с.
- Зелвеян П. А. Клиника и диагностика синдрома апноэ во сне. Взаимосвязь с артериальной гипертонией
- Апноэ во сне: определение и классификация
Источник
Синдром
обструктивного апноэ сна (СОАГС) – заболевание, которое характеризуется
периодически наступающей остановкой дыхания во сне длительностью более 10
секунд в сочетании с храпом, частыми пробуждениями и выраженной дневной
сонливостью.
- Наши специалисты
Диагностику и лечение нарушений сна проводит Светлана Вострухова, кардиолог-сомнолог, кандидат медицинских наук. Доктор Вострухова — специалист по лечению синдрома апноэ сна, храпа, соннозависимой дыхательной недостаточности, синдрома ожирения-гиповентиляции, бессонницы. Лечение осуществляется в тесном взаимодействии с кардиологами, пульмонологами, эндокринологами, оториноларингологами, неврологами, психотерапевтами, реабилитологами и семейным врачом пациента.
- Механизм СОАС
При СОАС происходит периодическое спадение верхних
дыхательных путей. При этом движения грудной клетки – попытки вдоха – сохраняются.
Дыхание останавливается, уровень кислорода в крови начинает снижаться. Недостаток
кислорода стимулирует дыхательный центр, диафрагма начинает сокращаться чаще и
сильнее, но ее усилий не хватает для того, чтобы преодолеть спадение верхних дыхательных
путей, протянув воздух через «пробку» из мягких тканей. Таким образом, пациенту
нужно сделать еще более сильный вдох, подключив грудные мышцы. Но когда человек
спит, его скелетная мускулатура расслаблена. И для того, чтобы сделать сильный
резкий вдох, необходимо микропробуждение, которое длится 3-4 секунды. Сознание
за это время, как правило, включиться не успевает. До того, как снова
погрузиться в сон, человек успевает сделать несколько глубоких вдохов, уровень
кислорода в крови повышается. Но как только пациент засыпает, у него снова
возникает остановка дыхания, и снова возникает микропробуждение. Таких
микропробуждений у больного с синдромом апноэ сна может быть до сотни за час, и
глубоких фаз сна пациент либо вообще не достигает, либо они продолжаются очень
короткое время. Неудивительно, что пациенты с апноэ просыпаются утром с тяжелой
головой, невыспавшиеся, часто с высоким артериальным давлением, а днем страдают
от сонливости, с которой не могут справиться и засыпают на рабочем месте или,
что много хуже, за рулем.
- Неосложнённый храп
Человек может умеренно храпеть в положении на спине на
протяжении нескольких лет, при этом остановок дыхания во сне нет. Достаточно повернуться
на бок и дальше спокойно спать без храпа. Однако опасен не звуковой феномен
храпа, а то, что за храпом может скрываться. Неосложнённый храп довольно часто
встречается у молодых пациентов и у людей с искривленной носовой перегородкой. Важно
помнить, что неосложнённый храп рано или поздно станет осложненным, то есть
храп является предвестником синдрома апноэ во сне.
- Статистика
Синдром апноэ/гипопноэ сна – довольно распространённое
явление. Каждый третий мужчина старше 60 лет имеет СОАГС. Среди пациентов,
страдающих гипертонической болезнью, не меньше трети больных имеют синдром
апноэ сна. Среди пациентов, чья гипертония плохо поддаётся лечению (особенно ночная
гипертензия), доля апноиков достигает 80%. Более 90% людей с ожирением и индексом
массы тела больше 40 имеют синдром обструктивного апноэ сна средней или тяжёлой
степени.
- Избыточная масса тела
и СОАГС
СОАГС подвержены пациенты с избыточным весом. Объем жировой
клетчатки у таких людей увеличен не только в области живота и бедер, но и в области
лица и шеи, а также в мягком небе, глотке, корне языка. Язык становится больше, мягкое нёбо провисает
ниже, глотка сужается. Когда человек засыпает, мышцы расслабляются. Язык несколько
заваливается в сторону глотки, мягкое нёбо опускается ещё ниже, и происходит
характерное смыкание мягких тканей. На начальных стадиях болезни такое смыкание,
как правило, происходит только в положении лёжа на спине, особенно если немного
запрокинута голова.
В дальнейшем по мере нарастания жировой массы, отёка мягких
тканей ротоглотки, которые каждую ночь бьются и трутся друг о друга, храп
присоединяется и в положении на боку. Если к тому же человек курит, это ещё
больше ухудшает состояние слизистой и ситуацию в целом. СОАС подвержены пациенты
с массивной шеей. Когда объём шеи больше 43 см, это уже повод задуматься.
Нарушения дыхания развиваются у пациента с ожирением и за
счет висцерального («нутряного») жира. Чтобы сделать глубокий вдох, диафрагме
нужно опуститься, но в положении лежа опускаться ей некуда, живот подпирает ее.
Нередко приходится наблюдать, как у больного с выраженным ожирением исходно
нормальное насыщение крови кислородом в положении лежа значительно снижается.
То есть, пока человек стоит или сидит, насыщение крови кислородом (сатурация) близко
к 100%, стоит ему лечь, особенно с низким изголовьем – и мы видим снижение
сатурации на 6-10%, а иногда и более. Как только такой пациент засыпает, на
фоновый дефицит кислорода накладываются провалы сатурации, связанные с
остановками дыхания. Такое состояние называется хронической соннозависимой
гипоксемией.
У мужчин СОАС встречается чаще чем у женщин из-за того, что
у них больше висцерального жира — жира, который скапливается не в
подкожных слоях организма, а вокруг жизненно важных органов брюшной полости. Однако
если женщина набирает вес по андроидному типу – массивное туловище и тонкие
ноги — то риски апноэ у нее эквивалентны риску у мужчины.
- Патология ЛОР-органов
и СОАГС
Синдром апноэ сна встречается и у худых людей. Такие
пациенты чаще становятся клиентами ЛОР-врачей, чем сомнологов. У них, помимо
храпа, часто бывает затруднено носовое дыхание. Кроме того, к апноэ
предрасполагают особенности строения лицевого скелета: при маленькой нижней челюсти,
при изменённой конфигурации верхней челюсти, при «волчьей пасти». Также
способствует появлению апноэ наличие гипертрофии глоточных или нёбных миндалин.
В этом случае тонзиллэктомия или аденотомия могут не только избавить пациента
от очага хронической инфекции, но и решить проблему храпа.
- Если у человека в
наличии два или более из перечисленных ниже симптомов, то это повод заподозрить
апноэ и провести скрининговое обследование
Храп, остановки дыхания во сне (со слов пациента или
родственников), избыточная масса тела, повышенное артериальное давление по
утрам, дневная сонливость, учащенное ночное мочеиспускание, головные боли по
утрам, неосвежающий ночной сон, пересыхание рта и заложенность носа по ночам, ночная
изжога, маленькая нижняя челюсть, или иные особенности строения лицевого
скелета
- Снижение критики к
своему состоянию
Человек, страдающий синдромом обструктивного апноэ сна,
встаёт с тяжёлой головой, постоянно не высыпается. Он засыпает на совещаниях,
засыпает за рулём, тем самым создавая опасную ситуацию на дороге. При этом
пациенты с СОАС сами редко высказывают жалобы. Вследствие того, что треть суток
они находятся в довольно глубокой гипоксии, у них снижается критика к своему
состоянию. Когда врач спрашивает пациента с тяжелым сонным апноэ, беспокоит ли
того дневная сонливость, тот отвечает: «нет», но при этом клюёт носом и почти
засыпает. Поскольку в описанное состояние пациент входит постепенно, в течение
длительного времени, то у него нет никаких маркеров – боли, временной утраты
функции, которые могли бы резко и однозначно заставить пациента озаботиться
своей проблемой. Поэтому нередко пациентов приводят супруги или другие члены
семьи, обеспокоенные, что близкий человек по ночам плохо дышит.
Снижение когнитивных функций при тяжёлых формах СОАГС
затрагивает все сферы жизни, в том числе, хоть и несколько медленнее, профессиональные
навыки. Постепенно больному СОАГС становится всё тяжелей справляться с работой,
его работоспособность снижается. Возникают трудности с концентрацией внимания, ухудшается
память, падает инициативность. Конечно, здесь многое зависит от исходных
характеристик личности. Если человек до СОАГС был активен, его когнитивные
функции будут угасать медленнее, чем у того, кто был более пассивен. Если
вспомнить Илью Ильича, главного героя романа И. Гончарова «Обломов», то он ещё
до развития у него синдрома апноэ сна деятельным человеком не был. Автор романа
гениально описал клинику синдрома апноэ сна у своего героя. Чем дальше, тем более у Обломова
прогрессировала дневная сонливость. Собственно, именно во время послеобеденного
сна его и настиг инсульт. С ним случилось три удара во сне, и последний был
фатальным. Апноэ наложилось на природные особенности его личности и привело к
смерти в возрасте сорока с небольшим лет.
- Главная угроза –
инфаркт и инсульт
Инфаркты и инсульты во время сна – это главная угроза СОАГС.
В практике, увы, встречаются пациенты моложе 40 лет, перенесшие инсульт по
причине апноэ и ставшие инвалидами, а также летальные случаи. Более 80% ночных
инфарктов и инсультов случаются у больных СОАГС, своевременно не обратившихся к
сомнологу и не восстановивших своё дыхание во время сна.
Механизм развития сосудистой катастрофы в этом случае таков:
если дыхание остановится ненадолго, на 10-15 секунд, то давление будет
снижаться – 1 фаза гипоксии. Но если остановка дыхания длится достаточно долго –
30-80 секунд – тогда по мере нарастания гипоксии происходит компенсаторное
повышение артериального давления – 2 фаза гипоксии. Резкий подъём давления во
время сна вызывает перегрузку сосудистого русла, и, соответственно, инфаркты и
инсульты.
Апноэ приводит к нарушению функции сердечного автоматизма, также
связанному с гипоксией. Наиболее часто развиваются ночные брадиаритмии,
мерцание предсердий, преходящие блокады проводящих путей сердца.
- Жалобы пациентов с
СОАГС
СОАГС коварен в первую очередь тем, что это «немое»
заболевание, не вызывающее у пациента явного дискомфорта, а те симптомы,
которые все же беспокоят пациента, он сам объясняет другими причинами. Как
правило, на храп жалуется партнёр пациента по спальне, но не сам больной. Ночные
пробуждения с чувством нехватки воздуха, паническим ужасом, кошмарными
сновидениями больной нередко расценивает как психическое или неврологическое
заболевание и идет на прием к соответствующему специалисту. Учащенное ночной
мочеиспускание заставляет пациента предположить неполадки с мочевым пузырем или
предстательной железой, и он обращается к урологам. Хотя, по сути, в случае с
СОАС позыв к мочеиспусканию – это способ разбудить мозг. В условиях хронической
гипоксии вырабатывается повышенное количество натрийуретического пептида,
который заставляет человека просыпаться. Диагностический критерий таков: если
человек встаёт 3-6 раз за ночь и каждый раз выделяет полный объём мочи, то вероятнее
всего, мы имеем дело с апноэ сна. Если мочи выделяется мало – то это, скорее,
аденома простаты или иные урологические проблемы.
Изжога ночью или утром при пробуждении – симптом, который
ведет пациента к гастроэнтерологу. На самом деле, многократные попытки вдоха
через препятствие сопровождаются усиленными сокращениями диафрагмы и вызывают
заброс кислоты из желудка в пищевод, особенно если пациент накануне плотно
поужинал перед сном. В таких случаях изжога
при пробуждении практически обеспечена.
Часто пациенты с синдромом апноэ сна жалуются на тяжесть в
голове по утрам – именно на тяжесть, как с похмелья, а не на интенсивную
головную боль. В момент пробуждения у человека
с СОАГС нередко наблюдается высокое давление, которое снижается самостоятельно
в течение получаса, без приема лекарств. Также пациенты жалуются на дневную
сонливость и снижение работоспособности. Со всеми этими жалобами пациенты
обращаются, как правило, к терапевту, неврологу, кардиологу, в то время как
нормализация дыхания во время сна решает целый комплекс проблем, экономит
время, деньги, а главное, возвращает здоровье.
- Диагностика СОАС
Ночная мониторная
пульсоксиметрия – скрининговое исследование, которое любой специалист –
терапевт, хирург, невролог, уролог — должен провести пациенту с подозрением на
СОАГС. Исследование можно провести на дому: прибор выдаётся пациенту на ночь, пациент
надевает его самостоятельно и ложится спать в привычных условиях. Прибор
представляет собой браслет с регистрирующим устройством, который надевается на запястье,
и пульсоксиметрический датчик, который надевается на палец. В течение ночи
датчик регистрирует пульс и насыщение крови кислородом. Сомнолог анализирует
полученные данные. Характерными изменениями, которые позволяют заподозрить
апноэ сна у пациента, являются «провалы» насыщения крови кислородом. К примеру,
базовое насыщение крови кислородом у человека составляет 95%, что соответствует
норме. Если врач видит периодические снижения сатурации более, чем на 5%,
вероятнее всего они связаны с нарушениями дыхания во время сна. Если таких
эпизодов выявляется более 30 за час, то у человека достоверно тяжелые нарушения
дыхания во время сна и высокие риски сердечно-сосудистых катастроф.
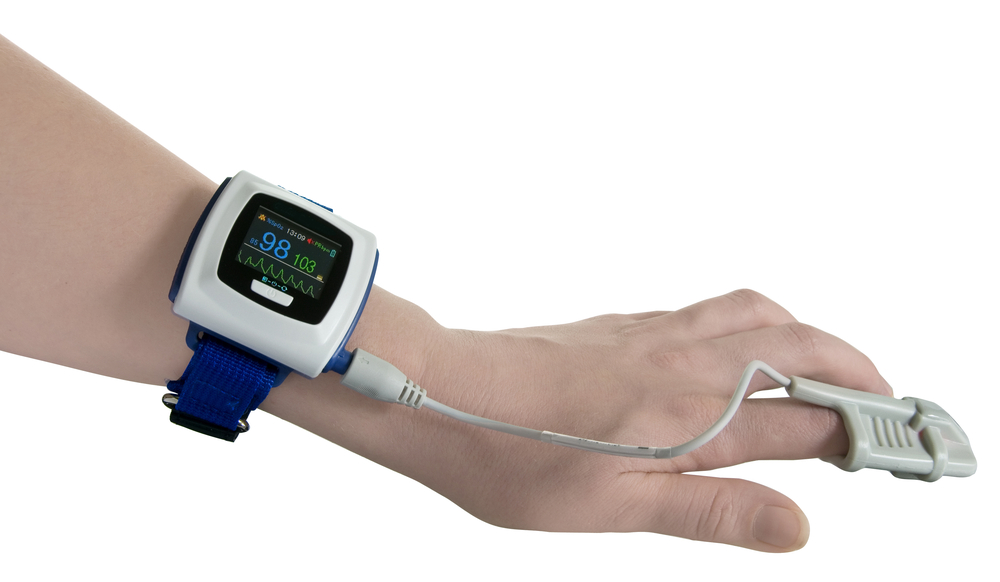
Пульсоксиметр
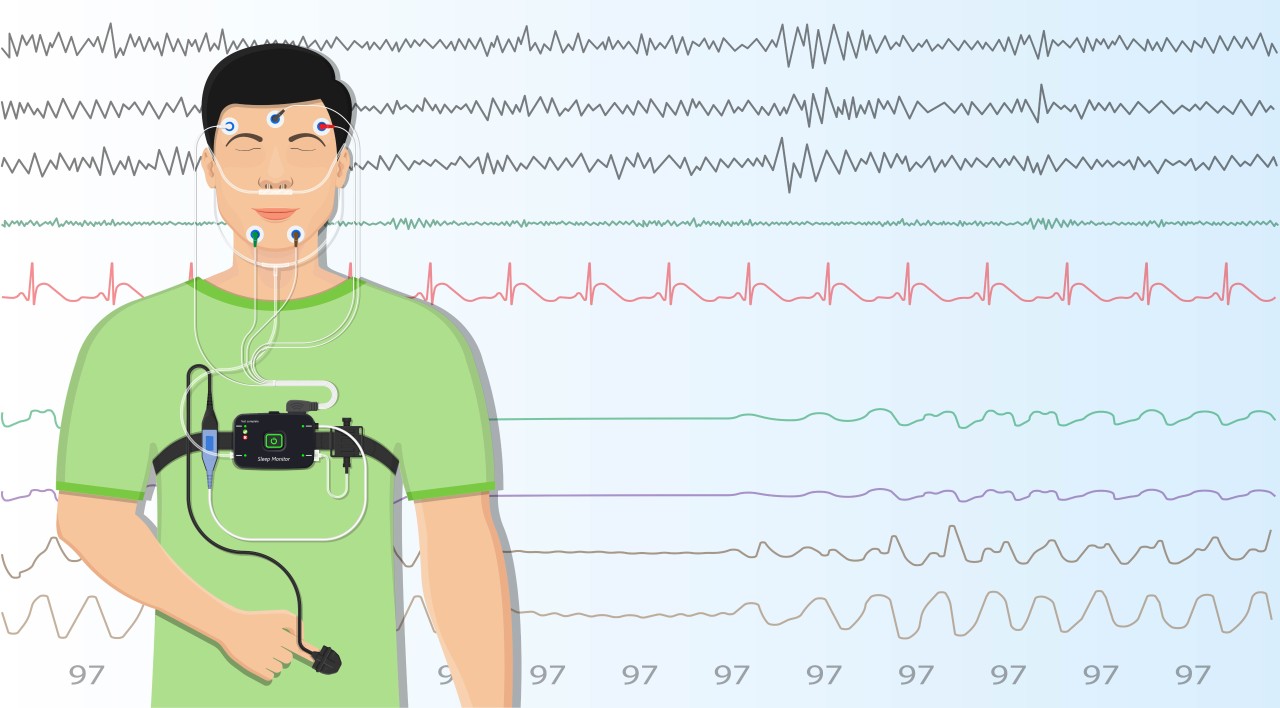
Полисомнография –
наиболее информативный метод диагностики, позволяющий выявлять не только СОАС,
но и другие болезни сна и неврологические синдромы. Это исследование проводится
в условиях стационара. Во время ночного сна пациенту одновременно выполняются
электроэнцефалография и электромиография, датчики регистрируют положение тела,
дыхательные усилия, движения глаз, скорость воздушного потока при вдохе и
выдохе. Несмотря на обилие датчиков, это относительно комфортное исследование:
во время сна датчики не давят, не издают звуков. Аппаратура не ограничивает
движений, не мешает пойти ночью в уборную.

Полисомнография
- СИПАП – дыхательный
протез
На данный момент существует три методики лечения СОАС, доказавшие
свою эффективность. Первая – СИПАП-терапия (от
англ. Constant Positive
Airway Pressure, CPAP). Пациент спит со специальным аппаратом, нагнетающим
воздух в дыхательные пути. Задача – расправить их и не дать тканям спасться. По
сути СИПАП – это дыхательный протез. Современные аппараты достаточно комфортны
и не мешают пациенту спать. Как правило, на адаптацию к СИПАП-терапии нужно 2-3
ночи. Методика наиболее эффективна у пациентов с тяжелыми формами апноэ сна. Когда
пациент с тяжёлым апноэ наконец-то начинает нормально дышать во время сна, он
чувствует, как приятно наутро встать со свежей головой, ни разу не встать ночью
в туалет, не страдать днем от непреодолимой сонливости. Утром у него нормальное
давление и не отёчное лицо. При таком ходе событий пациенту уже не приходится
объяснять, что аппаратом пользоваться нужно, организм сам подскажет решение.

Аппарат СИПАП
Чаще всего спадение мягких тканей происходит на уровне корня
языка, задней стенки глотки и мягкого нёба, реже – на уровне носоглотки или
даже над голосовыми связками. Аппарат автоСИПАП всегда поддерживает положительное
давление воздуха в верхних дыхательных путях, т.е. не даёт тканям спасться. Прибор
нагнетает воздух под более высоким давлением на вдохе и немного сбрасывает
давление на выдохе, что обеспечивает пациенту комфорт во время выдоха.
Для пациентов с морбидным ожирением (хроническое
заболевание, при котором индекс массы тела превышает 40), с обструктивной
болезнью лёгких есть аппараты автоБИПАП (BPAP), которые дают двухуровневую
поддержку: давление вдоха, давление выдоха, а также подъем давления в конце
выдоха для того, чтобы предотвратить обструкцию мелких бронхов. Кроме того, у
некоторых аппаратов автоБИПАП есть функция автоматической вентиляции лёгких: если
у пациента останавливается дыхание несмотря на респираторную поддержку, аппарат
может некоторое время «дышать» за пациента. Для оценки эффективности
СИПАП-терапии проводится контрольная мониторная пульсоксиметрия на фоне
использования СИПАП-аппарата. Некоторые аппараты имеют возможность
подсоединения пульсоксиметрического датчика, либо пульсоксиметрия проводится
параллельно, как правило, на 2-3 ночь пробной СИПАП-терапии. Первая ночь –
адаптационная, поскольку не все пациенты при использовании аппарата сразу
чувствуют себя комфортно. Как правило, ко второй-третьей ночи терапии пациент
уже адаптируется к наличию маски и работе аппарата, и результаты
пульсоксиметрии к этому времени уже получаются достоверные.
- ЛОР-хирургия
При наличии четких показаний проводятся соответствующие
хирургические вмешательства. Это может быть полипэктомия, аденотомия, пластика
мягкого нёба. Если искривление носовой перегородки привело к нарушению носового
дыхания и к храпу – выполняется пластика носовой перегородки. Иногда резекция
нёбного язычка даёт положительный эффект. Следует помнить, что у людей, страдающих ожирением,
этот метод эффективен не более, чем в 30% случаев.
- Внутриротовые
приспособления
Для лечения могут применяться внутриротовые аппликаторы, специальные
капы. Капы удерживают нижнюю челюсть и не дают ей западать назад. Методика
подходит пациентам с нормальной массой тела, маленькой нижней челюстью, при
наличии собственных передних зубов. На импланты капы надевать нельзя, иначе
могут развиться парадонтоз и расшатывание.
Все остальные методы – такие, как фармакологические
средства, сон на боку, а не на спине, наклейки на нос, раскрывающие ноздри –
вполне подходят для лёгких степеней СОАС и для неосложнённого храпа. Но при наличии
тяжелых форм СОАС эти методы малоэффективны.
Источник
