Синдром обструкции дыхательных путей этиология
ГЛАВА 36 ОСТРАЯ ОБСТРУКЦИЯ ВЕРХНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ
Острая
обструкция верхних дыхательных путей — сужение просвета гортани,
вызванное различными патологическими состояниями, проявляющееся
расстройствами дыхания и развитием острой дыхательной недостаточности.
Острая обструкция верхних дыхательных путей — неотложное состояние,
требующее экстренной диагностики и терапии ещё на догоспитальном этапе.
Это
состояние наиболее часто возникает у детей раннего и дошкольного
возраста из-за анатомо-физиологических особенностей органов дыхания:
узость просвета дыхательных путей, склонность их слизистой оболочки и
располагающейся под ней рыхлой волокнистой соединительной ткани к
развитию отёка, особенностей иннервации гортани, способствующей
возникновению ларингоспазма, и относительная слабость дыхательной
мускулатуры.
ЭТИОЛОГИЯ
Выделяют инфекционные и неинфекционные причины острой обструкции верхних дыхательных путей.
•
Инфекционные причины: острый стенозирующий ларинготрахеит
вирусной (грипп, парагрипп, RS-вирус, аденовирус), бактериальной
(стрептококки, стафилококки и т.д.) или смешанной этиологии; дифтерия
гортани, эпиглоттит, паратонзиллярный абсцесс и т.д
• Неинфекционные причины: аспирация инородных тел, травмы гортани, аллергический отёк, ларингоспазм и др.
ПАТОГЕНЕЗ
В
генезе обструкции дыхательных путей играют роль три фактора: отёк,
рефлекторный спазм мышц гортани и механическая закупорка её просвета
воспалительным секретом (слизь) или инородным телом. В зависимости от
этиологии значимость этих компонентов может быть различной.
По
характеру воспалительных изменений в гортани различают отёч- ную, или
катаральную, инфильтративную и фибринозно-некротическую формы стеноза.
•
Отёчная форма чаще всего возникает при вирусной или
инфекционно-аллергической этиологии; при соответствующем лечении
наблюдают быструю положительную динамику.
•
Инфильтративные и фибринозно-некротические изменения в гортани
связаны с присоединением бактериальной инфекции. При них значительное
сужение просвета гортани связано не только с мощным воспалительным
отёком тканей, но и со скоплением в просвете гортани густой липкой
слизи, гнойных и геморрагических корок, фибринозных или некротических
наложений.
КЛИНИЧЕСКАЯ КАРТИНА И ЛЕЧЕНИЕ
Причины
возникновения острой обструкции верхних дыхательных путей
многообразны. В практической работе для проведения адекватной терапии и
оказания эффективной помощи ребёнку их важно быстро дифференцировать.
Круп
Наиболее
частой причиной обструкции верхних дыхательных путей у детей раннего
возраста являются воспалительные изменения в гортани вирусной,
бактериальной и смешанной бактериально-вирусной этиологии (острый
стенозирующий ларинготрахеит) — круп (от шотл. croup — каркать),
проявляющийся триадой симптомов: стридор, «лающий» кашель, осиплость
голоса. Ведущая причина развития крупа — воспалительный процесс в
области подскладочного пространства и голосовых связок (острый
стенозирующий ларинготрахеит). Круп при ОРВИ развивается у детей первых
5-6 лет жизни, чаще всего болеют дети 1-2 лет (34%).
Клиническая
картина острого стеноза верхних дыхательных путей определяется
степенью сужения гортани, связанными с ним нарушениями механики дыхания
и развитием острой дыхательной недоста- точности.
При
стенозе гортани возникает шумное дыхание (стридор), обусловленное
интенсивным турбулентным прохождением воздуха через суженные
дыхательные пути. Стридор сопровождается осиплостью голоса, хриплым
грубым кашлем и втяжением уступчивых мест грудной клетки. Другие
признаки обструкции верхних дыхательных путей неспецифичны:
беспокойство, тахикардия, тахипноэ, цианоз, нервновегетативные
расстройства и т.д.
По
выраженности сужения просвета гортани различают четыре степени стеноза,
имеющие значительные различия в клинической картине.
•
Стеноз гортани I степени (компенсированный). Характерно наличие
клинических симптомов ларингита (лающий кашель, осиплость голоса) на
фоне ОРВИ. При физической нагрузке появляются признаки стридора
(небольшое втяжение яремной впадины и надчревной области). Симптомов
дыхательной недостаточности нет. В состоянии покоя дыхание совершенно
свободное.
• Стеноз гортани II
степени (субкомпенсированный). Появляются признаки дыхательной
недостаточности — бледность, периоральный цианоз при беспокойстве,
тахикардия. Ребёнок возбуждён. Кашель лающий, голос осиплый, дыхание
стридорозное с втяжением уступчивых мест грудной клетки, участием
вспомогательной мускулатуры и раздуванием крыльев носа. Стридор
значительно уменьшается во сне. Просвет гортани ниже голосовой щели на
1/2 уже нормы.
• Стеноз гортани
III степени (декомпенсированный). Выражены симптомы дыхательной
недостаточности (цианоз губ, акроцианоз, бледность, потливость). Дыхание
шумное с втяжением уступчивых мест грудной клетки и участием
вспомогательной мускулатуры., затруднены как вдох, так и выдох.
Тахикардия, снижение АД, тоны сердца глухие, дефицит пульса.
Подскладочное пространство гортани сужено на 2/3 от нормы.
•
Стеноз гортани IV степени (терминальное состояние, асфиксия).
Состояние крайней тяжести за счёт дыхательной недостаточности и тяжёлой
гипоксии. Дыхание поверхностное, аритмичное. Исчезают стридор и грубый
кашель, нарастает брадикардия, АД снижено. Могут быть нарушения сознания
и судороги. Диаметр просвета гортани уменьшен более чем на 2/3 от
нормы.
Тяжёлая и длительная гипоксия может приводить к необратимым изменениям в ЦНС и внутренних органах. В крови резко возрастает paCO2 (до 100 мм рт.ст. и более), снижается раО2 до 40 мм рт.ст. и ниже. Смерть наступает от асфиксии.
Диагноз синдрома
крупа или острого стенозирующего ларинготрахеита ставят на основании
появления на фоне ОРВИ триады симптомов: грубого лающего кашля,
осиплости голоса и стридорозного дыхания с втяжением уступчивых мест
грудной клетки и участием в дыхании вспомогательной мускулатуры. В
отдельных случаях для диагностики приходится использовать прямую
диагностическую ларингоскопию.
Лечение крупа
должно быть направлено на восстановление проходимости дыхательных
путей: уменьшение или ликвидация спазма и отёка слизистой оболочки
гортани, освобождение просвета гортани от патологического секрета.
Независимо от степени стеноза, больные с
крупом
подлежат госпитализации в специализированный или инфекционный
стационар при наличии в нём отделения интенсивной терапии. Однако
лечение следует начинать уже на догоспитальном этапе.
Ребёнка
нельзя оставлять одного, его необходимо успокоить, взять на руки, так
как форсированное дыхание при беспокойстве, крике усиливает явления
стеноза и чувство страха. Можно назначать 5% раствор натрия бромида,
настойки валерианы и пустырника.
Наряду с
этиотропным (интерферон, противогриппозный гаммаглобулин) и
симптоматическим (жаропонижающие препараты и т.д.) лечением ОРВИ при
стенозе I степени, с целью уменьшения отёка слизистой оболочки гортани и
более эффективного удаления патологического секрета из её просвета,
показаны горячие компрессы на область гортани, горячие ванны для рук и
ног. При отсутствии высокой лихорадки и гемодинамических нарушений
показана общая горячая ванна с температурой воды 39-40 ?C.
Эффективному
откашливанию мокроты способствуют также создание в помещении, где
находится ребёнок, атмосферы повышенной влажности (эффект «тропической
атмосферы»), паровые и содовые или щёлочно-масляные ингаляции. Показано
тёплое питьё (горячее молоко с содой или Боржоми). Разжижению и
удалению мокроты из дыхательных путей способствуют отхаркивающие и
муколитические препараты, вводимые внутрь или ингаляционным способом
(напри- мер, ацетилцистеин, карбоцистеин) и др. Усилить кашлевой
рефлекс можно надавливанием шпателем на корень языка.
Учитывая
значительное участие в развитии крупа инфекционноаллергического
компонента, целесообразно в комплекс терапевтических мероприятий
включить антигистаминные препараты (например, хлоропирамин, клемастин и
др.). Но при этом следует помнить, что антигистаминные препараты
способны сгущать секрет и отчасти подавлять кашлевой рефлекс.
С
целью уменьшения отёка слизистой оболочки и снятия спазма применяют
местно сосудосуживающие препараты (нафазолин, окси- метазолин,
ксилометазолин, диметинден + фенилэфрин и др.) и спазмолитики
(аминофиллин, β-адреномиметики). Рекомендуют для этих целей
использование ингаляции ипратропия бромида. Временный, но быстрый
эффект может дать аэрозоль рацемического эпинефрина или его L-изомера.
Обычно используется 2,25% раствор, который разводят водой в соотношении
1:8. Полученный раствор (2-4 мл) помещают в небулайзер и проводят
ингаляции.
При стенозе гортани II степени
в комплекс проводимых мероприятий следует добавить глюкокортикоиды в
виде ингаляций: будезонид пульмикорт через небулайзер, флутиказон,
гидрокортизон и др. По показаниям возможно парентеральное введение
преднизолона.
При стенозе III степени
лечение рекомендуют проводить в отделении реанимации с использованием
парокислородной палатки, куда должны поступать спазмолитические,
муколитические и другие препараты. При резком возбуждении ребёнка
используют натрия оксибат и дроперидол. Обязательно назначение
антибактериальных препаратов. Аспирацию мокроты из дыхательных путей
производят с помощью электроотсоса.
При
значительных нарушениях дыхания, недостаточной эффективности проводимой
терапии (12 ч при стенозе II степени и 6 ч при стенозе III степени)
показана назотрахеальная интубация после пред- варительной санационной
прямой ларингоскопии.
Стеноз IV
степени требует реанимационных мер, интенсивной посиндромной терапии и
является абсолютным показанием для прове- дения пролонгированной
назотрахеальной интубации или, при невозможности, трахеотомии.
Острый
стенозирующий ларинготрахеит следует дифференцировать от заболеваний,
протекающих с явлениями стеноза гортани, но требующих иных методов
лечения. В первую очередь это дифтерия гортани (дифтерийный круп), при
которой необходимо срочное введение противодифтерийной сыворотки. При
аллергическом отёке гортани эффективными могут быть антигистаминные
препараты или ГКС. Ларингоспазм у возбудимых детей, у страдающих
спазмофилией может быть ликвидирован введением бензодиазепинов или
препаратов кальция. Серьезную опасность для жизни представляют
эпиглоттит и инородные тела гортани. Последние в 80% являются
патологией детей раннего возраста.
Дополнительные материалы на компакт-диске
• Дифтерия гортани.
• Аллергический отёк гортани.
• Ларингоспазм.
• Эпиглоттит.
• Заглоточный абсцесс.
• Инородные тела.
Источник

Обструктивный синдром – это нарушение свободного тока воздуха по дыхательным путям. Проявлениями обструктивного синдрома являются:
- ощущение больным нехватки воздуха;
- одышка – затруднение вдоха (инспираторная одышка) или затруднение выдоха (экспираторная одышка);
- «общие» признаки дыхательной недостаточности – слабость, вялость, бледность, иногда – раздражительность;
- кашель (необязательный симптом).
Причины обструкции дыхательных путей
Поскольку классическая медицина делит дыхательные пути на верхние (от полости носа до гортани) и нижние (от гортани до альвеол – «дыхательных мешочков», из которых состоят легкие), принято рассматривать обструктивный синдром, что называется, «по этажам».
Обструкция верхних дыхательных путей
Она может развиваться исподволь, то есть иметь хроническое медленно прогрессирующее течение, либо произойти остро, внезапно и являться прямой угрозой жизни.
Различают механическую и аллергическую по происхождению обструкцию.
- механическая, то есть перекрытие гортани каким-либо объемным предметом. Это может быть:
1) инородное тело
Чаще всего встречается у детей, возникает при случайном или намеренном проглатывании или вдыхании твердых предметов (игрушек, деталей конструктора, орехов, семечек и многого другого).
2) ткани глотки, к примеру, увеличенные глоточные миндалины (при аденоидите, ангине, глоточном абсцессе). Кроме того механической причиной может стать «западание» в гортань глоточных структур, особенно у людей, анатомически к тому предрасположенных (например, страдающих ожирением, или при особом строении шеи). Очень часто этот вид нарушений дыхания отмечается у пожилых людей, страдающих выраженными неврологическими расстройствами.
3) западение языка у пациентов, находящихся без сознания (после эпилептического приступа, а также получивших черепно-мозговую травму)
4) опухоли тканей глотки и гортани, а также рядом находящихся тканей шеи.
- аллергической природы (отек)
Как правило, возникает в результате приема внутрь или вдыхания раздражающих веществ или аллергенов (пыльцы растений, химикатов). В тяжелых случаях может сочетается с отеком лица, губ и носит название отека Квинке.
Чем помочь?
Хроническая обструкция требует, при ее обнаружении, как можно более быстрого обращения к врачу. Помощь «своими силами» при хроническом обструктивном синдроме заключается в придании во время сна больному так называемого «возвышенного положения головы», с подъемом головного конца кровати на 20-30 см.
В отличие от хронической, острая обструкция всегда диктует необходимость решительных действий. Выделяют легкую, умеренную и тяжелую степени этого состояния.
Чаще всего в клинической практике встречается легкая обструкция дыхательных путей. Эта степень обструкции не вызывает выраженного снижения проходимости дыхательных путей и связанных с этим изменений в организме. Или же она является преходящим явлением (кратковременное нахождение инородного тела в дыхательных путях, которое выходит с кашлем, или небольшой отек слизистой, вызванный кратковременным контактом с аллергеном).
При умеренной обструкции пациент может дышать, кашлять, реагирует на вопросы, адекватен. В этом случае, скорее всего, больной сам поможет себе кашлем, инородное тело выскочит.
При тяжелой обструкции больной не может ни говорить, ни дышать, беспокоен, пытается хватать себя за горло, хрипит, если речь идет об острых состояниях, сознание может быть заторможено, значительно снижается концентрация кислорода в крови, что ухудшает работу всех органов и систем. Если обструкцию не устранить, следующим этапом будет потеря сознания, кома и летальный исход.
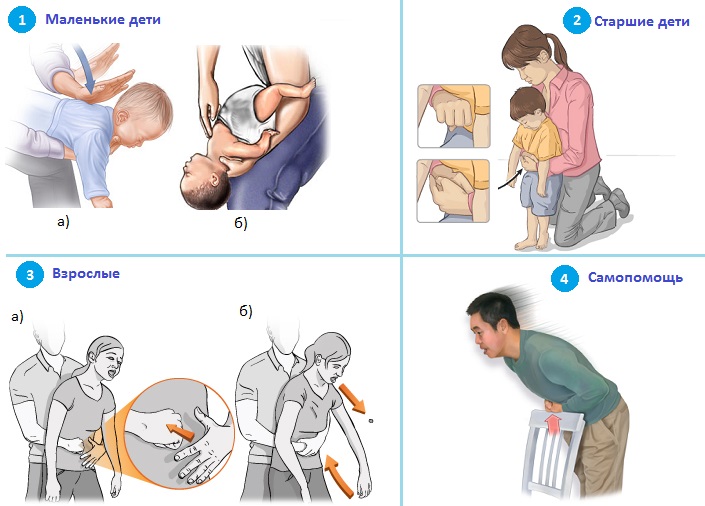
Помощь при обструкции дыхательных путей у детей оказывают в соответствии с возрастом пациента.
- Малышей младше года укладывают на предплечье или бедро лицом вниз так, чтобы голова находилась ниже уровня туловища, и выполняют 5 энергичных толчков (хлопков) по спине в области между лопаток. Если этот прием оказался неэффективным, ребенка следует уложить на ровную твердую поверхность лицом вверх и, сильно запрокинув его голову (чтобы дыхательные пути максимально «выпрямились»), 5 раз с интервалом в 1 секунду резко надавливают на область «солнечного сплетения», то есть на 4 см выше пупка, направляя усилие вглубь и вверх
- Детей старше года, при развитии обструкции тяжелой степени (при условии сохранения сознания!) обойти сзади или разместить спиной к себе, стать на колени, обхватить корпус обеими руками, сцепить руки помогающего на уровне все того же «солнечного сплетения» и в том же ритме — 5 толчков с интервалом в минуту – провести попытки вытолкнуть инородное тело. Это называется приемом Хеймлиха. Если обструкция сохраняется и ребенок теряет сознание, немедленно следует приступить к проведению искусственной вентиляции легких.
- Детям школьного возраста и взрослым помощь оказывается по той же схеме. Первым этапом выполняется прием Хеймлиха, но пострадавший стоит, а помогающий обхватывает его, и производит энергичные движения сцепленными руками, направление толчка – к себе и вверх. Лишь при недостаточной эффективности этих мер можно начинать искусственное дыхание и непрямой массаж сердца.
- Если никого нет рядом, то остается возможность оказать себе самопомощь. Для этого нужно поместить кулак выше пупка (в районе солнечного сплетения), обхватив его другой рукой. Затем следует во время наклона над стулом резко опереться об его спинку рукой, обхватывающей кулак. При этом он должен сильно надавить на живот. Такие движения следует повторить несколько раз, пытаясь выкашлять застрявший в дыхательных путях предмет. Существует инструкция по оказанию самопомощи, в которой не нужно прикладывать руки к животу, а непосредственно надавливать на него спинкой стула.
Обструкция нижних дыхательных путей
Причины и степени тяжести этого состояния в основном такие же, как и в случае с верхними дыхательными путями, разница в том, что самостоятельно устранить проблему вряд ли удастся, и, кроме того, в механизме обструкции нижних дыхательных путей большую роль играет бронхоспазм – избыточное и очень интенсивное сокращение мышц стенки бронхов.
- Механическая обструкция нижних дыхательных путей (инородным телом, опухолью и т. д.).
По сути, это закупорка какой-либо ветви бронхиального дерева. Как правило, это острая, достаточно серьезная клиническая ситуация, требующая немедленного оперативного вмешательства. Потому что целый участок легкого внезапно «выключается» из дыхательного процесса, и это закономерно ведет к дыхательной недостаточности. Понятно, что прием Хеймлиха здесь будет совершенно неэффективен: попавшее в бронхи инородное тело можно удалить только хирургически или с помощью бронхоскопа.
- Обструкция нижних дыхательных путей вследствие отека.
В данном случае отекший внутренний слой бронхов или трахеи сужает просвет воздухоносных путей, что проявляется клиникой обструктивного синдрома. Это состояние может быть следствием аллергии, инфекции, или их сочетания.
- обструкция аллергической природы
Причина – воздействие тех же факторов, что и при аллергическом отеке верхних дыхательных путей: аллергены (как ингаляционные, проникшие с вдыхаемым воздухом, так и пищевые поступившие через кровь), химикаты, частицы пыли и так далее. Нужно иметь в виду, что обструкция дыхательных путей у детей, возникающая в связи с отеком, протекает гораздо быстрее, чем у взрослых, и выражена сильнее. Вот почему любое, даже самое незначительное, проявление обструкции должно не просто насторожить родителей, а побудить к самым активным действиям, в первую очередь – немедленно обратиться к врачу.
- обструкция инфекционной природы
Воспаление, вызванное вирусной, бактериальной или грибковой инфекцией, закономерно вызывает отек внутренней оболочки бронхов. Нет ничего удивительного, что обструктивный синдром практически всегда сопутствует бронхитам и пневмониям.
- обструкция инфекционно-аллергической природы
Как следует из называния, этот тип обструктивного синдрома появляется при сочетании инфекции и реакции на аллерген. В клинической практике этот вариант встречается наиболее часто, но изучен учеными еще недостаточно. До сих пор непонятно, что возникает первым: аллергия на фоне инфекции или инфицирование раздраженной на фоне аллергии слизистой оболочки.
- Спазм мышц бронхов
Стенка бронхов состоит из мышц, которые сжимаются, сужая просвет, нарушая нормальный ток воздуха. Бронхоспазм может возникнуть в ответ на воздействие холодного воздуха, дыма, стресса… Длительное пребывание в спазмированном состоянии приводит к тому, что мышцы уже не могут расслабиться без помощи лекарств и возникает хронический обструктивный синдром.
Помощь при обструкции нижних дыхательных путей
Важно, что при обструкции нижних дыхательных путей единственное, что можно сделать – это обеспечить больному приток свежего воздуха, или надеть респиратор в случае задымления, ну, или удалить из помещения возможный источник аллергии (домашних животных, ароматизаторы, химикаты). Но на этом все, прогноз и успешность лечения будут зависеть только от того, насколько быстро пациент обратится за медицинской помощью.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
