Синдром нарушения кишечного всасывание у детей

Синдром нарушенного всасывания
(синоним: синдром мальабсорбции). Симптомокомплекс клинических проявлений, возникающих вследствие расстройства процессов абсорбции в тонкой кишке. Синдром нарушенного всасывания, как правило, сочетается с синдромом недостаточности пищеварения.
Этиология и патогенез. Синдром поли-этиологичен. Различают первичный и вторичный синдромы нарушения всасывания. Причины первичного нарушения абсорбции недостаточно ясны. Предполагают генетически обусловленную энзимопатию. Чаще у детей встречаются целиакия и непереносимость белка коровьего молока. Вторичные расстройства всасывания развиваются на фоне многих заболеваний желудочно-кишечного тракта, таких, как хронический энтерит, неспецифический язвенный колит, болезнь Крона, болезнь Уиппла, состояние после резекции желудка и кишки, тропическая спру и др.
Дисахаридазная недостаточность. Заболевание, связанное с дефицитом определенных дисахаридаз (ферментов) в слизистой оболочке тонкой кишки.
Этиология и патогенез.Известны первичная (наследственная) и вторичная (приобретенная) дисахаридазная недостаточность. Форма первичной дисахаридазной недостаточности описана в главе 10. Приобретенная недостаточность дисахаридаз может быть следствием заболеваний тонкой кишки (энтерит, язвенный колит, тяжелые кишечные инфекции, целиакия, муковисиидоз).
Клиническая картина.Отмечаются частый водянистый пенистый стул с кислым запахом, сры-гивания, рвота, метеоризм, изменение аппетита. Развитие гипотрофии, гипотонии мышц, полигипоавита-миноза и других дефицитных состояний. Часто является следствием основного заболевания.
Диагноз. Из лабораторных показателей наиболее характерно обнаружение повышенных количеств дисахаридов (лактозы, сахарозы) в кале методом хро-матографии или «Clinitest», снижение рН кала ниже 5,5, резкое уплощение гликемической кривой после нагрузки тем дисахаридом, к которому имеется непереносимость (не более 20—25 % от исходного уровня), однако нагрузочные пробы необходимо проводить с большой осторожностью. Рентгенологическое исследование желудочно-кишечного тракта выявляет избыточное количество газа и жидкости в просвете кишки, дискинетические расстройства, чередование участков атонии и спазма, резкое усиление перистальтики.
Прогноз. При правильном лечении благоприятный.
Лечение. Исключение непереносимого дисаха-рида из пищи. При непереносимости лактозы назначается диета с исключением свежего молока и кисломолочных смесей, с введением стандартных низколак-тозных смесей, отмытого от сыворотки творога, сыра. В случае их отсутствия возможно применение 3-суточного кефира, у детей первых 3 мес жизни — В-риса на основе 3-суточного кефира (^Л 3-суточного кефира + V5 рисового отвара + 5 % раствор глюкозы). Безмолочный прикорм с ранним введением мясного пюре (с 4—5-го месяца). Обычная продолжительность диеты 6—9—12 мес, после чего дисахаридазная активность у большинства детей восстанавливается. Лечение основного заболевания.
Непереносимость белка коровьего молока. Заболевание, при котором под влиянием антигена (белок коровьего молока) у детей раннего возраста развивается повреждение слизистой оболочки тонкой кишки, часто в сочетании с кожными проявлениями пищевой аллергии (атонический дерматит).
Этиология и патогенез. Предполагается аллергический генез данной патологии.
Клиническая картина. Сходна с таковой при целиакии, но характеризуется более ранним началом (до 2—3 мес). В анамнезе у детей отмечается ранний перевод на искусственное вскармливание смесями, приготовленными на основе коровьего молока. Клинические проявления заболевания в виде острого или подострого энтерита могут развиться уже на 1—2-е сутки после применения молочной смеси. Максимальный латентный период 2—3 мес. Отмечаются срыги-вания, рвота, носящие упорный характер. Внешне дети похожи на больных целиакией (см. Целиакия). Выражены бледность, гипотрофия, гипотония мышц, отставание статических функций, увеличение живота за счет метеоризма и повышения содержания жидкости в петлях кишки. Дети беспокойны, раздражительны. Аппетит сохранен или даже повышен. Стул неустойчивый (чередование поносов и запоров), характерны примеси слизи и крови. Отмечаются проявления поливитаминоза, расстройства трофики, остеопороз. Лаборатор-i ные, рентгенологические и морфологические данные, сходны с таковыми при целиакии.
Прогноз. При правильном лечении благоприятный. В отличие от целиакии через 1—2 года безмолочной диеты дети начинают переносить молочные продукты и в дальнейшем их ограничение отменяют.;
Лечение. Диета с исключением коровьего молока и назначением грудного молока или смесей на основе изолята соевого белка. В качестве варианта можно попробовать козье или кобылье молоко. При непереносимости сои (15—25 % случаев) показана безмолочная диета на основе круп, овощей, мясного пюре, растительного масла или смеси на основе гидролизатга белка.
Целиакия. Заболевание, при котором в результате . непереносимости белков злаков: пшеницы, риса (глю- i тен), овса (авенин), ячменя (хордеин) — развивается i тяжелый синдром мальабсорбции: повреждение слизистой оболочки проксимального отдела тонкой кишки — тотальная и субтотальная атрофия ворсинок.
Этиология и патогенез.Генетическое заболевание, обусловленное тяжелым повреждением слизистой оболочки тонкой кишки (плоская слизистая — «flat mucosa») вследствие воздействия белков ; клейковины злаковых, в частности их компонента гаиадина.
Клиническая картина. У детей раннего , возраста заболевание начинается после введения прикорма, содержащего белки злаковых культур (манная, рисовая, геркулесовая каши, сухари и др.). Типичны анорексия, учащенный обильный, пенистый, блестящий жидкий стул сероватого цвета со зловонным запахом, потеря массы тела с развитием гипотрофии, увеличение живота за счет резкого метеоризма и повышенного содержания жидкости в расширенных петлях кишки — псевдоасцита. Отмечаются снижение тургора тканей, выраженная гипотония мышц, явления полигипоавитаминоза, нарушение трофики (стоматит, глоссит; сухость, мраморность и гиперпигментация кожи). Дети вялы, адинамичны, раздражительны, негативны, плохо адаптируются в окружающей обстановке, отстают в физическом развитии. Часто отмечаются ги-похромная анемия вследствие нарушения всасывания железа, гипохолестеринемия, гипопротеинемия, приводящая к появлению отеков. Характерны гипокальциемия и гипофосфатемия и как следствие — остеопороз, в тяжелых случаях — остеомаляция, спонтанные переломы костей, судорожный синдром. Отмечается снижение экскреции ксилозы с мочой за 2 и 5 ч и ее уровня в крови через 30 мин и 1 ч в пробе с d-ксилозой. Часто выявляется вторичная дисахаридазная, особенно лактазная, недостаточность. При коп-рологическом исследовании обнаруживается стеаторея с превалированием нейтрального жира и (или) жирных кислот, реже креаторея. Рентгенологическое исследование желудочно-кишечного тракта выявляет расширение петель тонкой кишки, сглаженность круговых (керкринговых) складок, явления дискинезии, чередования участков спазма и атонии, горизонтальные уровни жидкости под газовыми пузырями, неравномерный пассаж бария по тонкой кишке, чаще ускоренный. На рентгенограммах костей выявляют системный остео-пороз. При морфологическом исследовании биоптата слизистой оболочки тонкой кишки отмечаются субтотальная или тотальная атрофия ворсинок слизистой оболочки проксимальных отделов тонкой кишки, увеличение глубины крипт, снижение коэффициента ворсинка/крипта, увеличение лимфо- и плазмоцитарной инфильтрации слизистой оболочки и собственной пластинки.
Течение целиакии у детей старше 3 лет может быть атипичным, проявляясь резистентной к лечению же-лезодефицитной анемией, задержкой физического и полового развития без отчетливо выраженного кишечного синдрома.
Диагноз. Устанавливается на основании клинических и параклинических проявлений синдрома мальабсорбции (выявление жира в кале, снижение всасывания d-ксилозы, рентгенологическое исследование тонкой кишки, исследование биоптата тонкой кишки). В остром периоде заболевания — обнаружение резко повышенных титров IgA- и IgG-антител к глютену и антиретикулиновых антител методом ИФА (Elisa). Необходимо дифференцировать от муковисцидоза, непереносимости белка коровьего молока, непереносимости дисахаридов, экссудативной энтеропатии, постэнтеритных диарей.
Прогноз. При правильном лечении благоприятный.
Лечение. Основным и единственным способом лечения является аглютеновая диета — высококалорийная диета с исключением из пищевого рациона всех глютеносодержащих продуктов, приготовленных из ячменя, овса, ржи, пшеницы. Разрешаются картофель, кукуруза, рис, греча, яйца, мясо, растительное масло, овощи, фрукты. В остром периоде временно исключают молоко и молочные продукты. Продолжительность диетотерапии в течение всего периода роста ребенка, иногда пожизненно. Обязательно назначение комплекса витаминов (парентерально в тяжелых случаях), ферментных препаратов: панзинорм, фестал, мезим-форте, панкреатин и др. — курсами по 2—3 нед, препаратов кальция, железа. Большое значение имеют создание хорошего эмоционального тонуса, массаж, ЛФК, достаточное пребывание на свежем воздухе, другие режимные моменты. В случаях тяжелого резистентного течения рекомендуется назначение преднизолона в дозе 0,25—1,0 мг/кг в сутки в течение 10—20 дней с постепенным снижением дозы препарата до полной его отмены.
Профилактика целиакии у детей с генетической предрасположенностью заключается в продолжительном грудном вскармливании и острожном введении прикорма.
Энтеропатия экссудативная идиопатическая (синоним: синдром Waldman). Состояние, при котором происходит усиленная экскреция белка из крови через кишечную стенку в просвет кишки и значительная потеря его с калом.
Этиология и патогенез. Первичная экссудативная энтеропатия встречается редко и обусловлена врожденной лимфангиоэктазией кишечника. Синдром экссудативной энтеропатии может развиться на фоне хронических заболеваний желудочно-кишечного тракта, таких, как целиакия, острые энтероколиты, неспецифический язвенный колит, болезнь Гиршпрунга, болезнь Крона, а также при нефротическом синдроме, недостаточности кровообращения и др.
Клиническая картина. Синдром экссудативной энтеропатии характеризуется отеками, которые могут локализоваться на конечностях или быть универсальными, периодическими поносами, асцитом, значительным похуданием, мышечной гипотонией, судорогами, отставанием детей в физическом и моторном развитии. Постоянно отмечаются выраженная гипопро-теинемия (гипоальбуминемия, гипогаммаглобулине-мия), гипофосфатемия, гипокальциемия, гиперамино-ацидурия, снижение уровня сывороточных иммуно-глобулинов. В кале — наличие растворимого белка, стеаторея с увеличением количества нейтрального жира и жирных кислот, нормальное всасывание d-ксилозы, гипохромная анемия, лимфопения. Рентгенологически выявляют дискинетические расстройства тонкой кишки, гиперсекрецию и нерезкие изменения рельефа слизистой оболочки. Морфологически характерна кишечная лимфангиоэктазия; микроворсинки с щеточной каймой и клетки поверхностного эпителия не изменены. Болезнь имеет хроническое течение.
Прогноз. Зависит от основного заболевания, на фоне которого развился синдром. При первичной экссудативной энтеропатии прогноз неблагоприятный.
Лечение. Проводится с учетом основного заболевания. Обязательна диета с повышенным содержанием белка и резким ограничением жира. Показаны смеси на основе гидролизатов белка и среднецепочеч-ных триглицеридов (МСГ), кокосовое масло, парентеральное введение белковых препаратов (плазма, альбумин), комплекса витаминов, препаратов кальция, ферментов (панзинорм, фестал, мезим-форте, поли-зим). При присоединении вторичной инфекции — антибактериальная терапия. В случае выраженных отеков — мочегонные.
Источник
Очень часто мам беспокоит жидкий стул их маленьких детей, а также метеоризм. Это происходит в результате нарушения переваривания и всасывания жиров, что и приводит к возникновению так называемого «жирного стула». При этом возрастает количество стула, который также имеет неприятный запах. Иногда такая ситуация может чередоваться с запорами. Потеря массы тела у ребенка также является частой жалобой у мам. Это обусловлено сокращением поступления в организм питательных веществ. В результате чего происходит снижение содержания витаминов и минералов в организме малыша.
Так, недостаток железа, витамина В12 и фолиевой кислоты может привести к анемии, нехватка витамина В1 — к ощущению онемения конечностей, витамина В2 — к воспалению языка, возможно появление «заед» в уголках рта, витамина D — к болям в костях, возможны судороги, витаминов К и С — к повышенной кровоточивости ран. Переломы костей чаще встречаются у людей, у которых наблюдается недостаток кальция. Нехватка цинка приводит к нарушениям роста, дерматиту, а также сухости кожи, выпадению волос и замедленным темпом заживления ран.
Очень часто причиной появления недостаточности ферментов тонкого кишечника является лактозная недостаточность, в результате чего нарушается расщепление лактозы, т.е. молочного сахара. Это заболевание может развиться в первые месяцы жизни ребенка после его рождения. В этом случае наблюдается повышенное газообразование, жидкий стул с кислым запахом, беспокойство малыша. В легкой степени лечением является уменьшение количества молока. При тяжелой степени молоко полностью исключается из рациона, взамен чего назначают растительные, молочные безлактозные смеси или белковые гидролизаты. В поликлинике сдается анализ кала на углеводы, проводят копрограмму.
Иногда подобные жалобы могут возникнуть при переводе малыша на искусственное вскармливание, а также при введении прикорма. Непереносимость сахарозы проявляется также и при добавлении сахара в еду, например, некоторые мамы подслащивают водичку или добавляют немного сахара в кашу. В таком случае из пищи полностью исключают продукты, содержащие сахарозу и крахмал (картофель, манная крупа, изделия из муки). По мере взросления непереносимость к сахарозе снижается и питание ребенка становится более разнообразным.
Особо следует выделить глютеновую энтеропатию (целиакия). Эта ферментная недостаточность может возникнуть после введения в рацион малыша продуктов, которые содержат глютен (хлеб, манная, овсяная каши). Это заболевание, как правило, носит наследственный характер и обусловлено непереносимостью белка злаков — глютена. Необходимо провести диагностический тест на повышение титра антител к глиацину, тканевой трансглютаминазе и эндомизии. Специфические изменения можно обнаружить при исследовании биоптатов тощей кишки. Из пищи исключают продукты, содержащие глютен (клейковину): пшеницу, ячмень, рожь, овес.
У некоторых детей возможно нарушение всасывания при непереносимости глюкозы, фруктозы, галактозы. Но это редкая патология, которая проявляется снижением аппетита, появлением желтухи, рвоты, жидкого стула. Проявление галактоземии возникает уже через несколько недель после начала кормления молоком. В этом случае дети также переводятся на искусственное вскармливание смесями, не содержащими лактозу. При фруктоземии назначают смеси без сахара, исключают все фруктовые соки и пюре.
Эозинофильный гастроэнтерит также может стать причиной нарушения всасывания в тонкой кишке. Такие дети, как правило, страдают пищевой аллергией, бронхиальной астмой, аллергическим ринитом. В анализе крови находят эозинофилию, увеличение содержания иммуноглобулина Е.
Потеря белка — еще одна возможная причина нарушения кишечного всасывания. К этому могут привезти инфекционные и паразитарные заболевания. В первую очередь проводят анализ кала на яйца глистов, далее берут анализ крови на антитела к лямблиям, аскаридам, гельминтам, определяют белок крови.
Нарушение всасывания наблюдаются и при патологии поджелудочной железы. Она развивается в результате снижения выработки ферментов, которые участвуют в переваривании жиров. Тогда определяют потерю жира, а также мышечных волокон с калом.
Проблемы с кишечным всасыванием при заболевании печени и желчевыводящих путей может возникнуть при уменьшении желчных кислот. При этом стул становится светлым. Анализ кала проводят на наличие жирных кислот. Нарушенное всасывание пищи возникает и при иммунодефиците, когда происходит атрофия ворсинок слизистой оболочки тонкой кишки.
Причиной нарушения всасывания чаще всего становится дисбиоз кишечника. Проводят посев кала на дисбактериоз. Лечением становится строгая диета, а также увеличение количества приемов пищи, при уменьшении его объема за один присест. Назначают замену соответствующими витаминами, микроэлементами, ферментами и препаратами лактазы. Применяют кишечные антисептики, гепатопротекторы, про- и пребиотики.
Самое главное, как можно раньше выявить симптомы нарушения всасывания в тонкой кишке и начать лечение. Своевременная и правильная диагностика и лечение — залог успеха.
Похожие страницы:
1. Нужны ли ребенку антибиотики
2. Правильное кормление — по режиму или по требованию
3. Причины запоров у грудных детей
Источник
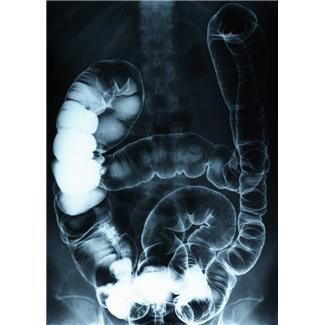 Термины «синдром нарушенного кишечного всасывания», или «синдром мальабсорбции», охватывают широкий круг состояний, при которых нарушено усвоение различных питательных веществ.
Термины «синдром нарушенного кишечного всасывания», или «синдром мальабсорбции», охватывают широкий круг состояний, при которых нарушено усвоение различных питательных веществ.
Синдром недостаточности всасывания — это название любого заболевания, при котором важные питательные вещества (одно или более) или минералы не перевариваются или не поглощаются кишечником должным образом. Наиболее часто плохо перевариваются жиры, но иногда белки, углеводы, электролиты (например, натрий и калий), витамины и минералы (железо и кальций) также могут плохо поглощаться. Многие заболевания могут привести к недостаточному всасыванию; перспектива развития болезни зависит от успеха лечения основного заболевания. Симптомы могут колебаться от накопления газов, диареи и спазмов живота, которые происходят, только когда плохо перевариваются некоторые пищевые продукты (см. «Непереносимость лактозы» для получения дополнительной информации), до истощения и других признаков сильного недоедания.
Классификация
Нарушение переваривания и всасывания сразу многих компонентов пищи проявляется увеличением размеров живота, обесцвеченным жидким зловонным стулом, мышечной атрофией, особенно проксимальных групп мышц, задержкой роста и прибавки массы тела. При этом различают расстройства пищеварения в просвете кишки или в мембране щеточной каймы энтероцитов (мальдигестия) и нарушения транспорта питательных веществ через мембрану щеточной каймы в ток крови (собственно мальабсорбции).
Дефицит кишечных ферментов (дисахаридаз, пептидаз) вызывает нарушение мембранного пищеварения. При недостаточности ферментов поджелудочной железы страдает полостная фаза пищеварения. Заболевания печени и желчевыводяшей системы, сопровождаемые затруднением или полным прекращением поступления желчи в кишечник, дисбактериоз кишечника приводят к нарушению расщепления и всасывания жиров (билиарная фаза пищеварения). При патологических состояниях, особенно в случаях атрофии слизистой оболочки тонкой кишки, в той или иной степени страдают структуры, ответственные за процессы абсорбции (целлюлярная фаза). При этом в значительной степени страдает и всасывание питательных веществ. В случае патологии кишечного лимфо- и кровообращения ухудшается дальнейший транспорт всосавшихся веществ (фаза оттока). Нарушение эндокринной функции клеток кишечной стенки ведет к изменению гормональной регуляции пищеварительно-транспортных процессов. Наконец, ускоренное прохождение пищи по кишечнику способствует уменьшению времени контакта пищевого комка с всасывающей поверхностью, что еще в большей степени усугубляет нарушение всасывания.
Факторы, определяющие пищеварительную и всасывающую функции тонкой кишки, локализуются в клетках кишечных ворсин. Обычно они появляются там между 10-й и 22-й неделями развития плода, и к концу II триместра беременности строение кишечника уже напоминает таковое у взрослого человека. Наиболее изученной стороной внутриутробного развития кишечника является формирование ферментных систем. Такие ферменты, как сахараза, мальтаза и изомальтаза, уже на самых ранних стадиях развития плода находятся на уровне, сопоставимом с уровнем содержания ферментов в кишечнике зрелого организма. Активность этих ферментов остается неизменной в течение всего внутриутробного периода, за исключением кратковременного повышения в конце беременности. Активность лактазы обнаруживается на 12—14-й неделях внутриутробного периода, повышение содержания лактазы занимает весь III триместр, и к концу внутриутробного развития уровень активности данного фермента в 2—4 раза превышает показатели у ребенка первого года жизни. Только у очень малого числа недоношенных детей проявляются клинические признаки непереносимости молочного сахара — лактозы. Следует отметить, что непереносимость лактозы наблюдается приблизительно у 20% детей в возрасте до 5 лет. , Классификация синдрома мальабсорбции Под термином «синдром мальабсорбции» объединяется в настоящее время большое количество заболеваний и синдромов.
Все случаи нарушения пищеварения делятся на две группы.
1-я группа — со снижением концентрации в просвете тонкого кишечника ферментов поджелудочной железы.
2-я группа — со снижением полостной концентрации желчных кислот.
Классификация вторичного синдрома мальабсорбции выделяет следующие клинические формы:
1) желудочную;
2) панкреатическую;
3) печеночную;
4) кишечную.
Однако в этой классификации не представлены все виды вторичной мальдигестии, отсутствуют первичные нарушения.
Более совершенна классификация F. Brooks (1974 г.), согласно которой различают общую и селективную (избирательную) мальдигестии. Эта классификация не учитывает мембранное пищеварение, в ней также не проведено разделение дефицита дисахаридаз на врожденные и приобретенные формы.
О многочисленности причинных факторов и механизмов развития, лежащих в основе возникновения синдрома мальабсорбции, свидетельствует следующая классификация.
1. Первичный синдром мальабсорбции (наследственно обусловленный) возникает при нарушении функции, образовании недостаточного количества или неправильной химической структуры ферментов, принимающих участие в переваривании компонентов пищи, а также нарушении процессов всасывания питательных веществ в кишечнике.
2. Вторичный синдром мальабсорбции (приобретенный): возникает при различных заболеваниях желудка (гастрогенный), поджелудочной железы (панкреатогенный), печени (гепатогенный), тонкого кишечника (энтерогенный), а также послеоперационный, эндокринный, ятрогенный (при длительном применении антибиотиков, слабительных, цитостатиков и других препаратов, лучевой терапии).
Причины
• Любой дефект в функционировании пищеварительной системы (например, неадекватная выработка желчных кислот печенью или пищеварительных ферментов поджелудочной железой или клетками, выстилающими кишечник, или повреждение всасывающих клеток кишечника) может помешать нормальному расщеплению пищи и всасыванию нужных количеств питательных веществ.
• Главная причина недостаточности всасывания заключается в хроническом панкреатите (часто связанном со злоупотреблением алкоголем), которыйможет привести к уменьшению выработки ферментов поджелудочной железы, переваривающих пищу, особенно жиры и белок.
• Воспаление или другая аномалия в слизистой оболочке, которая выстилает кишечник, может помешать всасыванию питательных веществ через стенку кишечника. Операция по удалению частей кишечника может привести к неадекватной поверхности всасывания.
• Это называется синдромом короткой кишки.
• Инфекционные болезни (включая острый инфекционный энтерит) и заражение ленточными червями или другими паразитами может помешать перевариванию пищи. Некоторые инфекционные болезни могут привести к росту кишечных бактерий, что также может вызвать недостаточное всасывание. Больные СПИДом особенно склонны к недостаточности всасывания, так как болезнь повреждает иммунную систему организма и снижает его устойчивость к вторичным инфекционным болезням, которые могут вызвать проблемы с пищеварением.
• Любая блокада лимфатической системы, которая может происходить при лимфомах и туберкулезе, также может помешать всасыванию пищи.
• Некоторые сердечно-сосудистые заболевания могут привести к недостаточности всасывания.
Некоторые лекарства могут стимулировать недостаточное всасывание. К ним относятся холестирамин (препарат, понижающий уровень холестерина), неомицин (антибиотик), колхицин (препарат против подагры) и некоторые слабительные.
• Другие болезни, включая сахарный диабет, гипер-и гипотиреоз и карциноидный синдром, могут вызвать недостаточность всасывания по непонятным причинам.
Симптомы
• Диарея.
• Обильный, сальный и зловонный стул.
• Чрезмерное газообразование.
• Дискомфорт или спазмы в желудке, особенно после еды.
• Усталость.
• Потеря веса или истощение.
• Ночная слепота (недостаточность всасывания витаминов).
• Легкое образование синяков (недостаточность всасывания витамина К).
• Боль в костях и болезненные сокращения мышц (недостаточность всасывания кальция).
• Бледность и другие признаки анемии.
Диагностика
• История болезни, включая употребление алкоголя, и обследование.
• Анализ крови на анемию и дефицит питательных веществ.
• Анализы кала для обнаружения неусвоенного жира.
• Анализ культуры микроорганизмов, населяющих кишечник.
• Пробы выдыхаемого воздуха, чтобы обнаружить непереносимость лактозы или чрезмерный рост бактерий в тонком кишечнике.
• Биопсия ткани кишечника (образец может быть взят во время эндоскопии, то есть при визуальном осмотре верхней части тонкого кишечника с помощью гибкой трубки с освещением).
• Рентген желудка и верхней части тонкого кишечника с использованием бария, чтобы получить четкое изображение.
Лечение
• В некоторых случаях для лечения необходимо всего лишь исключить некоторые пищевые продукты, которые вызывают или усиливают симптомы. Например, люди с непереносимостью лактозы должны избегать молочных продуктов; больные глютеновой болезнью могут вылечиться, избегая всех пищевых продуктов, содержащих клейковину (белок, найденный в пшенице, ржи, овсяных зернах, и ячмене).
• Должна быть определена и вылечена основная болезнь, вызывающая недостаточность всасывания. Например, для лечения инфекционного заболевания используют антибиотики.
• Могут быть прописаны пищевые добавки. Обычно они включают кальций, магний, железо и витамины A, D, Е и К.
• Ферменты поджелудочной железы могут быть прописаны, чтобы восполнить их недостаточное производство.
• Кортикостероиды могут улучшить всасывание при некоторых воспалительных заболеваниях.
• Во многих случаях рекомендуется пища с высоким содержанием углеводов и низким содержанием жира; такую пищу организму легче всего переваривать и всасывать.
Профилактика
• Профилактика недостаточности всасывания возможна только за счет предотвращения основной болезни (например, инфекции).
• Обратитесь к врачу, если диарея или другие проблемы с пищеварением сохраняются более трех дней.
Обновлено: 2019-07-09 23:43:32
Источник
