Синдром накопления нарушение углеводного обмена
У каждого человека в норме уровень содержания глюкозы в крови должен быть от 3,3 до 5,5 ммоль/л. Конечно, глюкоза — очень важная постоянная гомеостаза. При расстройствах углеводного обмена (гипогликемия) в организме происходят необратимые изменения, которые связаны с деятельностью центральной нервной системы.
Понижение глюкозы в крови до 2.2 ммоль/л может спровоцировать судороги и нарушения сознания, человек может впасть гликемическую кому. При незначительном отклонении от нормы больной будет испытывать недомогание, а также снизится его работоспособность.
Причины нарушения углеводного обмена
Основными причинами нарушений процессов, связанных с углеводным обменом, могут стать:
- Нарушение фосфорилирования глюкозы в стенке кишечника (обычно это происходит в том случае, если воспаляется кишечная стенка, при отравлениях флоридзином и монойодацетагом).
- Нарушение нервно-гормональной регуляции.
- Нарушение углеводной функции печени.
- Нарушение нейрогормональной регуляции углеводного обмена.
Симптомы нарушения углеводного обмена
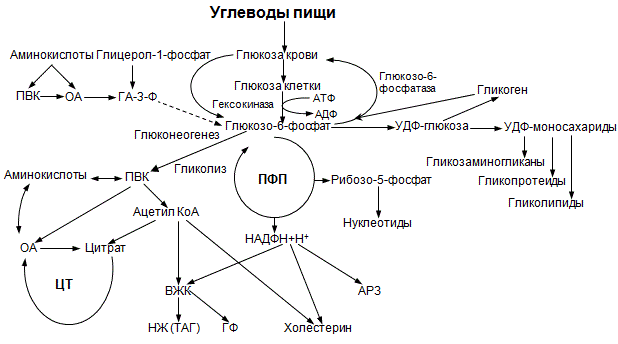
При нарушении разных видов углеводного обмена наблюдается снижение глюкокиназы. Возрастает активность глюко-фосфатазы, следовательно, глюкофосфат поступает в кровь в виде глюкозы. Через мембраны клеток глюкоза практически не проходит, вследствие чего она не способна усваиваться тканями. Ускоряется глюконеогенез (образование глюкозы из пирувата, лактата, амиокислот жирных веществ и др.).
Человек при пониженном уровне глюкозы в крови чувствует общую слабость, быстро утомляется, ему тяжело выполнять обычную ежедневную работу. При сильных отклонениях от нормы начинаются судороги, помутнения сознания. Самый страшный симптом этого заболевания – гликемическая кома.
Диагностика нарушения углеводного обмена
Чтобы правильно диагностировать заболевание, вам необходимо обратиться к врачу, который предложит вам пройти следующие анализы и обследования:
- В первую очередь нужно сдать анализ крови.
- Затем биохимический анализ крови.
- Сделать глюкозотолерантный тест.
- Липидный профиль.
- Гликированный гемоглобин.
- Определить уровень секреции инсулина, а также С-пептида.
- Провести иммунологические анализы.
- Проверить, расположены ли вы к возникновению развития нарушений углеродного обмена вследствие наследственности.
- Диагностика нефропатии.
- ЭКГ и УЗИ.
- Сканирование ультразвуком сосудов.
Врач, который специализируется на нарушениях углеводного обмена, – эндокринолог.
Лечение нарушений углеводного обмена
Для восстановления углеводного обмена можно воспользоваться медикаментозным лечением – препаратами, которые снижают сахар в крови. Это бигуаниды, ингибиторы альфа-глюкозидаза. Однако препараты не принесут пользы, если вы не будете соблюдать правильный режим жизни. Сюда входят: правильное питание, физические нагрузки, сахароснижающая терапия.
Профилактика нарушений углеводного обмена
В связи с нарушением обмена веществ могут развиться довольно сложные и серьезные заболевания, поэтому необходимо предпринять все меры для того, чтобы нарушения не начали развиваться. В первую очередь необходимо сбалансированно и правильно питаться. Это основной залог здоровья. Также существует множество витаминных препаратов, биологических пищевых добавок. Если вы – сладкоежка, от продуктов, содержащих много глюкозы, придется отказаться. Оптимальное употребление воды – 2 л в день.
Источник
Совокупность процессов, протекающих в организме человека, включающих превращение моносахаридов и их производных, гомо-, гетерополисахаридов и различных углеводсодержащих биополимеров носит название углеводного обмена. Его результатом является снабжение организма энергией, осуществление межмолекулярных взаимодействий и процессов передачи биологической информации.
Этапы углеводного обмена
Процесс включает в себя:
- Пищеварительный этап (переваривание начинается в желудке и заканчивается в тонком кишечнике с участием поджелудочного и кишечного соков, амилазы, лактазы, мальтазы, инвертазы).
- Промежуточный (глюкоза поступает в печень по воротной вене, где происходят гликогенез и неогликогенез, а также гликогенолиз, аналогичные процессы протекают в мышечных тканях).
- Конечный этап (выделение продуктов обмена — воды и углекислого газа из организма).

Причины нарушения углеводного обмена и связанные с ним заболевания
Расстройства метаболизма углеводов делятся:
- на гипогликемии (снижение уровня глюкозы в плазме крови);
- гликогенозы (патологии углеводного обмена врожденного либо наследственного характера, проявляющиеся избыточным накоплением гликогена в клетках организма);
- гексоземии (повышенное содержание гексоз в крови);
- гипергликемии (повышение глюкозы в плазме крови);
- сахарный диабет (нарушения всех звеньев метаболизма углеводов).
Группа нарушений углеводного обмена — гипогликемии, могут быть обусловлены:
- заболеваниями печени (гепатоз, гепатодистрофия, ферментопатии);
- нарушениями пищеварения (проблемы при полостном переваривании углеводов, пристеночном расщеплении и абсорбции);
- болезнями почек (нарушение реабсорбции глюкозы в проксимальных канальцах нефрона);
- эндокринопатиями (глюкокортикоидная недостаточность, дефицит Т3 и Т4, СТГ, катехоламинов, глюкагона);
- углеводным голоданием (из-за нарушений питания);
- длительной и значительной физической работой.
Расстройства углеводного обмена в виде гликогенозов развиваются по причине мутаций генов, которые кодируют синтез ферментов расщепления либо образования гликогена. К таким заболеваниям относят болезнь Гирке, болезнь Помпе, болезнь Андерсена, болезнь Таруи, болезнь Хага и др.
Нарушения углеводного обмена группы гексоземий включают в себя галактоземию врожденного или наследственного характера, а также фруктоземию с врожденной непереносимостью фруктозы, возникающую по причине недостаточности альдолазы В.
Гипергликемии — расстройства углеводного обмена, которые развиваются по таким причинам:
- эндокринопатии (избыток эффектов гипергликемизирующих факторов и дефицит эффектов инсулина);
- психогенные и неврологические расстройства (психическое возбуждение, стресс-реакции, каузалгии);
- переедание (долгое избыточное употребление сладостей и легкоусвояемых углеводов);
- патологии печени (печеночная недостаточность).
Сахарный диабет — распространенное нарушение углеводного обмена. Подразделяется на инсулинзависимый и инсулиннезависимый. Причинами сахарного диабета считаются:
- дефицит инсулина (генетические дефекты β-клеток островков Лангерганса; вирусы, тропные к β-клеткам; иммунные факторы; эндогенные токсические вещества; воспалительные процессы; физические и химические факторы);
- недостаточность эффектов инсулина (нейро- или психогенных факторы; контринсулярных факторы; дефекты инсулиновых рецепторов и пострецепторные нарушения в клетках-мишенях).
Лечение и профилактика нарушений углеводного обмена
Терапия направлена на нормализацию метаболизма углеводов в организме. Лечение разрабатывается индивидуально исходя из типа и выраженности патологии углеводного обмена.
Профилактика нарушений метаболизма заключается в правильном сбалансированном питании, своевременном лечении возникающих заболеваний печени, почек, эндокринных желез.
Узнать индивидуальные риски по развитию болезней, связанных с углеводным обменом, позволяет генетическое тестирование. В медико-генетическом центре «Геномед» можно пройти исследование «Наследственные нарушения обмена веществ».
Источник
Заболевания, связанные с нарушениями углеводного обмена, возникают при избытке либо недостатке углеводов в организме человека, что может быть вызвано наследственными и приобретенными факторами. Дисбаланс углеводов приводит к нарушению обмена веществ. Механизм заболевания прост: при нормальном уровне содержания глюкозы в крови человек чувствует себя замечательно, при значительных отклонениях от нормы – заболевает.Жизненно необходимые вещества Все микроэлементы, поступающие к нам с пищей, условно можно разделить на 4 группы: воду, углеводы, жиры и белки. Углеводы важны для слаженной работы всех органов человека, особенно, центральной нервной системы, печени и сердца. Эти вещества регулируют все процессы обмена жиров, белков и витаминов в организме. Без них невозможен синтез РНК и ДНК. Углеводы обеспечивают энергетическое питание всех органов, а главное, мозга. Попадая в организм, углеводы расщепляются на глюкозу, галактозу и фруктозу, после чего микроэлементы поступают в кровь. Если в организм поступает достаточное количество углеводов, их запас откладывается в мышцах и печени в виде гликогена, который еще называют животным крахмалом. Если человек потребляет углеводы с избытком, они трансформируются в жиры.
Симптомы нарушений углеводного обмена

Самыми частыми видами нарушений считаются гипергликемия, характеризующаяся повышенным уровнем глюкозы в крови, и гипогликемия, при которой наблюдается дефицит углеводов. Гипергликемия развивается в случае избытка углеводов в питании, к примеру, если человек долгое время злоупотребляет сладостями. Течение болезни часто переходит в сахарный диабет. Гипергликемия проявляется у людей с увеличенной щитовидной железой, почечной или печеночной недостаточностью, а также при некоторых других гормональных заболеваниях. Признаками избытка углеводов являются высокий уровень глюкозы в крови, ожирение и сахарный диабет. При эмоциональной гипергликемии возрастание глюкозы у человека происходит, когда он в состоянии стресса, гнева или другого возбуждения психики. Алиментарная гипергликемия появляется при избыточном потреблении сахара, а гормональная – из-за неправильного функционирования эндокринной системы.
Причинами развития гипогликемии становятся малоуглеводные диеты, голодание и проблемы пищеварительного тракта. Болезнь возникает, если у человека происходит недостаточное расщепление и всасывание углеводов.
При потреблении сладостей или повышении инсулина в крови у больных диабетом может развиться внезапная гипогликемия. Усиленные физические нагрузки на работе и в спорте, чрезмерно расходующие энергию и запасы гликогена, также способны привести к заболеванию. У истощенных алкогольной зависимостью людей гипогликемию может вызвать прием спиртного, если они не получают при этом достаточное количество углеводов. Острый приступ может вызвать также употребление некоторых лекарств.
Выделения из сосков груди
Дисгормональная мастопатия
Фиброзно-кистозная мастопатия с преобладанием фиброзного компонента
Мастопатия с преобладанием кистозного компонента
Увеличение лимфоузлов при мастопатии
Двусторонняя мастопатия
Симптомы острой гипогликемии проявляются в общей слабости, мелком дрожании рук и ног, сонливости. У человека бледнеют кожные покровы и слизистые, он испытывает острое чувство голода, возникает холодный пот, замирание сердца и учащенное сердцебиение. Могут проявляться нервозность, тревожность и страх.
Нарушения при углеводном гидролизе и всасывании
Такие нарушения возникают при недостаточной или избыточной активности поджелудочной железы. Именно амилолитические ферменты отвечают за расщепление углеводов до моносахаридов и обусловливают их всасывание. Нарушения обмена могут вызвать также недостаточность витамина «В», гипоксия и болезни печени. Нарушение синтеза и расщепления гликогена: Гликоген, который накапливается в печени, является своеобразным резервом. Он начинает расщепление до глюкозы при возникновении потребности в энергии в случае, если поступающих с пищей углеводов недостаточно. При последующих приемах пищи запас восполняется. Распад гликогена увеличивается в случаях перевозбуждения ЦНС и тяжелых физических нагрузках. Снижение расщепления происходит при наличии воспалительных процессов в печени. Недостаточное количество гликогена вызывает расход белков и жиров. При перерасходе сжигаемых жиров, особенно при недостатке кислорода, возникает избыточное образование кетонов. Усиленное сгорание белков вызывает потерю мышечной массы, волос и белковый дефицит. Наследственные заболевания: Обмен углеводов может быть нарушенным вследствие врожденных недостатков организма при искажениях работы ферментных аппаратов:
• гликогеноз, при котором гликоген интенсивно накапливается в органах и тканях;
• болезнь Гирке, т.е. врожденный недостаток фермента клеток печени и почек.
Нарушения промежуточного обмена
Есть несколько заболеваний, которые считаются разновидностями нарушений промежуточного углеводного обмена. Рассмотрим некоторые из них:
• гиперлакцидемия и ацидоз, характеризующиеся расстройствами функций печени;
• состояния гипоксии, при котором возникает избыточное концентрирование пировиноградной и молочной кислот в тканях и крови;
• переизбыток витамина «В1», при котором накапливание пировиноградной кислоты становится очень ядовитым для нервных отростков, в результате чего люди теряют чувствительность, может возникнуть неврит или паралич. Гипергликемии вызывают у людей повышение в крови уровня глюкозы и ведут к возникновению сахарного диабета. Инсулинорезистентность: Для питания клетки глюкозой очень важен инсулин. Если рецепторы клетки не воспринимают инсулин, возникает инсулинорезистентность, при которой глюкоза не способна из крови проникнуть в клетки. Чтобы глюкоза туда попала, организм вынужден все время поддерживать высокую концентрацию инсулина. Чем больше уровень глюкозы, тем больше требуется инсулина.
Углеводы и сахарный диабет
Независимо от причины болезни, организм при диабете не в состоянии полностью использовать сахар из продуктов, накапливать его в печени и мышечной ткани. Оставшаяся глюкоза циркулирует в организме, вступает в реакции, пагубно влияя на работу органов. При повышении ее концентрации образуются кетоновые тела, отравляющие все органы, в особенности, мозг. Больные сахарным диабетом мучаются от жажды и сухости в ротовой полости, частого мочеиспускания, слабости, утомляемости, сонливости. Некоторые пациенты постоянно чувствуют голод и страдают от повышенного аппетита и зуда во всем теле. В результате у них возникают ранки, которые долго не заживают. При первом типе сахарного диабета человек может резко похудеть, а при втором – быстро полнеет. Инсулинозависимые диабеты развиваются, как правило, очень быстро или даже внезапно, а инсулинонезависимые – постепенно с умеренно выраженными симптомами. При неблагоприятном течении диабетической болезни возможно развитие сердечно-сосудистых заболеваний, атеросклероза ног, снижение зрения. Может появиться нейропатия (утрата чувствительности, судороги в руках или ногах), сухость и шелушение кожи, заболевание почек или печени, язвенные болезни стоп, инфекционные гнойничковые и грибковые проявления. Самое страшное последствие диабета – это кома. Увеличение и понижение содержания глюкозы приводят как к неприятным для человека кратковременным последствиям, так и к пожизненным хроническим заболеваниям тереотоксическому кризу. А критические по содержанию повышение или понижение сахара могут вызвать даже летальный исход.
Вхождение в фазу полового созревания и начало первой менструации каждая женщина переживает по-своему, но есть и то, что объединяет всех представительниц прекрасного пола

Источник
Нарушение обмена углеводов происходит при расстройстве:
· Расщепления и всасывания углеводов в пищеварительном тракте. Основными причинами являются тяжелые повреждения кишечника, дефицит амилолитических ферментов, нарушение фосфорилирования глюкозы в клетках кишечной стенки (недостаточность гексокиназы). При уменьшении всасывания углеводов возникает гипогликемия и снижение массы тела, осмотическая диарея.
· Синтеза, депонирования и распада гликогена. Снижение синтеза гликогена происходит при тяжелом поражении печеночных клеток, когда нарушается их гликогенобразовательная функция (гепатиты), при гипоксии. Распад гликогена усиливается при стрессе (активация симпатической нервной системы), тяжелой мышечной работе, голодании, увеличении гормонов, стимулирующих гликогенолиз. При уменьшении в организме гликогена развивается гипогликемия, накопление кетоновых тел, интоксикация, потеря пластического материала клетками. Усиление синтеза гликогена приводит к его избыточному накоплению в печени и других органов и тканях и их повреждению. Это характерно для гликогенозов – ферментопатии (наследственный дефицит ферментов, катализирующих распад или синтез гликогена), наследуются по аутосомно-рецессивному типу.
· Обмена углеводов органах и тканях. При гипоксии (происходит анаэробный путь окисления углеводов, накопление молочной и пировиноградной кислоты, ацидоз), при гиповитаминозе В1 (дефицит кокарбоксилазы, являющейся простетической группой ферментов углеводного обмена).
Нарушение нейрогуморальной регуляции.
Нарушение гормонального звена регуляции приводит к развитию гипогликемии или гипергликемии. Инсулин обладает гипогликемическим эффектом. Контринсулярные гормоны (глюкагон, адреналин, глюкокортикоиды, соматотропин, тиреоидные гормоны) – гипергликемическим эффектом.
Влияние нервной системы на обмен углеводов опосредуется гормонами: активация симпатической нервной системы приводит к увеличению синтеза адреналина, парасимпатической – инсулина и глюкагона, гипоталамо-гипофизарного пути – глюкокортикоидов.
Гипогликемия– синдром, развивающийся при понижении содержания глюкозы в крови ниже 3,8 ммоль/л. Причиной данного синдрома может быть понижение поступления глюкозы в кровь из печени и/или кишечника, повышение её утилизации тканями и выведения из крови, а также комбинация этих механизмов.
Виды гипогликемии:
· Инсулиновая – при передозировке инсулина у больных сахарным диабетом, при наличии инсулиномы (доброкачественной инсулинпродуцирующей опухоли).
· От недостаточности контринсулярных гормонов – гипопитуитаризм, гипокортицизм, гипотиреоз, острая недостаточность функций мозгового вещества надпочечников.
· От недостаточности расщепления гликогена – гликогенозы, при печеночной недостаточности (хронические гепатиты, цирроз печени).
· Алиментарная – общее и углеводное голодание, кишечная и энзимопатическая мальабсорбция углеводов, транзиторная гипогликемия новорожденных.
· При снижении реабсорбции глюкозы в проксимальном отделе канальцев возникает глюкозурия — при отравлении монойодацетатом и флоридзином.
· Аутоиммунные формы – инсулиномиметическое действие аутоантител к инсулиновым рецепторам.
· Длительная физическая нагрузка.
Последствия гипогликемии:
· Гипогликемическая реакция – острое временное снижение глюкозы крови до нижней границы нормы. Возникает в результате избыточной секреции инсулина через 2-3 суток после начала голодания, либо через несколько часов после нагрузки глюкозой и проявляется легким чувством голода, мышечной дрожью, тахикардией.
· Гипогликемический синдром – стойкое понижение глюкозы крови, сопровождающееся расстройствами жизнедеятельности организма. Проявления связаны с избыточной секрецией катехоламинов (чувство голода, мышечная дрожь, потливость, тахикардия) и с расстройствами функций ЦНС (головная боль, головокружение, спутанность сознания, заторможенность, нарушения зрения).
· Гипогликемическая кома – развивается при резком снижении глюкозы крови, потеря сознания, значительные нарушения жизнедеятельности организма. От момента развития до смерти (при отсутствии адекватной помощи) проходят минуты.
Причины: передозировка инсулина, прием алкоголя, чрезмерное физическое и психическое напряжение.
Патогенез. Возникает нарушение энергообеспечения нейронов и клеток других органов из-за недостатка глюкозы, повреждаются мембраны и ферменты, возникает ионный дисбаланс, нарушается создание потенциалов покоя и действия. При снижении уровня глюкозы крови стимулируется выброс гормонов обратной регуляции (адреналин, глюкагон, кортизол, соматотропин), но при гиперинсулинемии образовавшаяся глюкоза быстро утилизируется тканями и уровень глюкозы продолжает падать. Появляются симптомы гипогликемии, обусловленные ответной реакцией на снижение глюкозы и компенсаторными реакциями на гипогликемию.
Лечение направлено на ликвидацию гипогликемии (введение в организм глюкозы), лечение основного заболевания, блокирование патогенетических звеньев гипогликемической комы, устранение симптомов (головной боли, тахикардии).
Гипергликемия – синдром, характеризующийся увеличением глюкозы крови выше нормы.
Причины: эндокринопатии, переедание, неврологические и психогенные нарушения, патология печени.
Эндокринопатии приводят к гипергликемии в результате дефицита инсулина (его эффектов) или избытка контринсулярных гормонов (их эффектов).
Избыток глюкагона может возникать в результате гиперплазии α-клеток островков поджелудочной железы, что приводит к стимуляции глюконеогенеза и гликогенолиза.
Избыток глюкокортикоидов возникает при гипертрофии или опухолях коры надпочечников, гиперсекреции кортикотропина, что приводит к активации глюконеогенеза и ингибированию активности гексокиназы.
Избыток катехоламинов (феохромоцитома) активирует гликонеогенез.
Избыток тиреоидных гормонов возникает при диффузном или узловом гормонально-активном зобе и приводит к усилению гликогенолиза и глюконеогенеза, торможению гликогенеза, активации всасывания глюкозы в кишечнике.
Избыток соматотропина (аденома аденогипофиза) активирует гликогенолиз и тормозит утилизацию глюкозы.
Недостаток инсулина см. в разделе сахарный диабет.
К неврологическим и психогенным расстройствам относятся психическое возбуждение, стрессы, каузалгии, при которых активируется симпатическая и гипоталамо-гипофизарная системы – гормоны этих систем приводят к гипергликемии.
Переедание (длительное избыточное потребление легкоусваемаемых углеводов с пищей) приводит к увеличенному всасыванию глюкозы, избыток углеводов в кишечнике стимулирует гликогенолиз в гепатоцитах.
Печеночная патология – вследствие печеночной недостаточности гепатоциты не способны синтезировать гликоген из глюкозы.
Последствия гипергликемии:
· Гипергликемический синдром – значительное повышение уровня глюкозы (свыше 10,5 – 11,5 ммоль/л), сопровождающееся расстройствами жизнедеятельности. Проявляется глюкозурией, полиурией, полидипсией, гипогидратацией и артериальной гипотензией.
· Гипергликемическая кома.
Гликогенозы – типическая форма нарушения углеводного обмена наследственного или врожденного происхождения, характеризующаяся избыточным накоплением гликогена в клетках, приводящее к нарушению жизнедеятельности организма.
Развиваются вследствие мутации генов, кодирующих синтез ферментов расщепления или образования гликогена. Это приводит к отсутствию или низкой активности ферментов гликогенолиза или синтеза гликогена. В основном гликогенозы наследуются по аутосомно-рецессивному типу.
| Дефект фермента | Тип гликогеноза |
| Глюкозо-6-фосфатаза | 1-й тип (болезнь Гирке) |
| Альфа-1,4-глюкозидаза | 2-й тип (болезнь Помпе) |
| Амило-1,6-глюкозидаза | 3-й тип (болезнь Кори) |
| D-1,4-глюкано-α-глюкозилтрасфераза | 4-й тип (болезнь Андерсен) |
| Гликогенфосфорилаза миоцитов | 5-й тип (болезнь МакАрдля) |
| Гликогенфосфорилаза гепатоцитов | 6-й тип (болезнь Гирса) |
| Фосфогюкомутаза | 7-й тип (болезнь Томпсона) |
| Фосфофруктомутаза | 8-й тип (болезнь Таруи) |
| Киназы фосфорилазы в гепатоцитах | 9-й тип (болезнь Хага) |
Сахарный диабет.
Сахарный диабет – заболевание, которое развивается в результате гипоинсулинизма (относительной или абсолютной инсулиновой недостаточности) и характеризуется нарушением всех видов обмена веществ и расстройством жизнедеятельности организма.
Сахарный диабет – это хроническое мультигормональное расстройство всех видов метаболизма, характеризующееся нарастающей гипергликемией, глюкозурией, развитием осложнений, в основе которых лежат повреждения сосудов, а также нейропатия.
Распространение СД колеблется в разных странах от 1 до 3%, у людей страдающих ожирением различной степени достигает 15-25%.
Классификация СД.
Первичный сахарный диабет – идиопатическое расстройство механизмов инсулиновой регуляции метаболизма.
· Первичный сахарный диабет Ι типа (инсулинозависимый, гипоинсулинемический, юношеский, ювенильный, ИЗСД):
Ιа – обусловленный комбинацией генетического и средового воздействия
Ιb – первичный, генетически обусловленный, со спонтанным аутоиммунным процессом, без явных признаков экзогенной провокации
Ιс – с первичным поражением В-клеток экзогенными диабетогенами (химическими, вирусными).
· Первичный сахарный диабет ΙΙ типа (инсулиннезависимый, гиперинсулинемический, взрослых, пожилого возраста, тучных, ИНСД):
ΙΙа – ИНСД у нетучных больных
ΙΙb — ИНСД у тучных больных
ΙΙс – ИНСД в юношеском возрасте
Вторичный сахарный диабет – диабетические (гипергликемические) синдромы, возникающие как следствие других болезней, поражающих поджелудочную железу или систему регуляции метаболизма углеводов:
· Вторичный диабет, вызванный неаутоиммунной деструкцией панкреатических В-клеток при поражении поджелудочной железы (хронический панкреатит, рак, гемохроматоз, кистозный фиброз, панкреатэктомия, травма поджелудочной железы)
· Вторичный диабет, вызванный эндокринными расстройствами с гиперпродукцией контринсулярных гормонов (синдром Иценко-Кушинга, акромегалия, феохромоцитома, глюкагонома, гипертиреоидизм, гиперплазия эпифиза)
· Вторичный ятрогенный диабет при применении медикаментов (кортикостероиды, АКТГ, оральные контрацептивы, атидепрессанты, фенотиазины, некоторые мочегонные)
· Вторичный диабет при генетически обусловленных синдромах (липодистрофия, гликогеноз Ι типа, атаксия-телеангиэктазия, хромосомные аномалии Дауна, Шерешевского-Тернера и Кляйнфельтера).
Этиология СД.
· Дефицит инсулина (абсолютная недостаточность инсулина).
· Недостаточность эффектов инсулина (относительная недостаточность инсулина).
Дефицит инсулина возникает под действием биологических, химических, физических, развитие воспаления поджелудочной железы.
· Генетические дефекты β-клеток (иммунные аутоагрессивные механизмы вследствие появления чужеродных антигенов – гликопротеины, кодируемые аллелями HLA-DR3, HLA-DR4, HLA-DQ).
· Иммунные факторы (Ig, цитотоксические Т-лимфоциты повреждают β-клетки).
· Вирусы, тропные к β-клеткам – коксаки В4, гепатита, кори, ветряной оспы, эпидемического паротита, краснухи (цитолитическое действие, активация иммунных процессов, развитие воспаления – инсулит).
· Химические факторы (аллоксан, этанол, цитостатики).
· Физические факторы (ионизирующее излучение, механическая травма, сдавление опухолью).
Недостаточность эффектов инсулина возникает под влиянием нейрогенных и психогенных факторов, контринсулярных факторов, дефектов инсулиновых рецепторов и пострецепторных реакций.
· Нейро- и психогенные факторы – стресс-реакции, активация симпато-адреналовой системы (приводит к увеличению в крови катехоламинов, глюкокортикоидов, тиреоидных гормонов).
· Контринсулярные факторы – активация инсулиназы гепатоцитов (усиливается гидролиз инсулина), антитела к инсулину, увеличение контринсулярных гормонов (катехоламины, глюкагон, СТГ, глюкокортикоиды, тиреоидные гормоны), увеличение белков крови, свызывающих инсулин.
· Дефекты инсулиновых рецепторов – антитела блокирующие или повреждающие инсулинорецепторы, длительный избыток инсулина (приводит к снижению чувствительности к гормону), гидролазы, свободные радикалы, продукты ПОЛ.
· Нарушение пострецепторных реакций – повреждение мембраны и ферментов клеток, нарушение образования цАМФ.
Факторы риска СД.
· Повышение массы тела (возникает инсулинорезистентность).
· Гиперлипидемия (стимулирует продукцию контринсулярных гормонов).
· Артериальная гипертензия (нарушение микроциркуляции в поджелудочной железе).
· Наследственная предрасположенность.
· Стрессы.
Источник
