Синдром морганьи адамса стокса у ребенка
Егор Баторов о том, как сказывается на организме внезапное падение сердечного выброса и почему это происходит
Ум всегда в дураках у сердца.
Франсуа де Ларошфуко (1613–1680)

Предыстория
Века до XVII в Европе, если человек терял сознание и это сопровождалось судорогами, то его лечили, как правило, представители церкви, и основными средствами в их «арсенале» лечения были вера и молитва. Они не проводили дифференциацию диагноза между эпилепсией, истерией или синдромом Морганьи — Адамса — Стокса (МАС).
Со временем пациенты в обмороке и с судорогами начали чаще доставаться врачам, которые уже тогда имели привычку «щупать пульс». Открытие той или иной патологии могло продолжаться больше ста лет, как это было с синдромом МАС.
Стоит добавить, что никто из светил медицины того времени не стремился увековечить свою фамилию в названии описываемого страдания. Широкое применение термина «синдром Морганьи — Адамса — Стокса» приписывается выдающемуся русскому терапевту Дмитрию Дмитриевичу Плетневу (первое документальное выступление — доклад «Der Morgagni-Adams-Stokessche Symptomenkomplex» в 1908 г. в Берлине). Вероятно, благодаря его школе название прочно укоренилось в головах «наших» медиков, в то время как в остальном мире обычно говорят и пишут «синдром Адамса — Стокса» (или «Стокса — Адамса»).
Синдром Морганьи — Адамса — Стокса (МАС) — приступы потери сознания, сопровождающиеся нарушениями дыхания и судорогами, возникающие вследствие острой гипоксии головного мозга, обусловленной внезапным падением сердечного выброса.
Этиология и патогенез
Причины синдрома — нарушения ритма и проводимости, приводящие как к чрезмерному урежению, так и учащению ритма:
- неполная и полная атриовентрикулярная (АВ) блокада (II ст. II типа и III ст.);
- синдром слабости синусового узла;
- желудочковая тахикардия;
- трепетание и фибрилляция предсердий.
К указанным состояниям, в свою очередь, приводят ИБС (в том числе инфаркт миокарда), миокардиты разной этиологии, кардиомиопатии, пороки сердца и, потенциально, множество других патологий, от системных аутоиммунных заболеваний до алкоголизма, в исходе которых есть поражение проводящей системы сердца.
В основе проявлений синдрома МАС лежит отсутствие сердечного выброса в периоды асистолии желудочков. Изменения стенок сосудов головного мозга, обычно вследствие атеросклероза, повышают риск развития данной патологии.
Урежение ЧСС
Чаще всего такое происходит при АВ-блокаде (причина 50–60 % случаев синдрома МАС). Особенно опасны длительные периоды асистолии желудочков, возникающие в результате перехода АВ-блокады II степени в полную АВ-блокаду. При этом импульсы из синусового узла до миокарда желудочков не доходят, а новый водитель ритма желудочков начинает функционировать с некоторой задержкой.
Если полная блокада выше АВ-узла («проксимальная»), то роль водителя ритма берут на себя пейсмекерные клетки АВ-соединения (способны генерировать около 40 импульсов в минуту). Если ниже («дистальная», «трехпучковая» блокада) — импульсы вынуждены генерировать клетки пучка Гиса (25–30 в минуту). Развитие неврологических симптомов обычно происходит при уменьшении частоты сокращений желудочков <30 уд./мин, но у лиц с поражением сосудов головного мозга возможно и при 40 уд./мин.
При синдроме слабости синусового узла (в том числе и при синоаурикулярной блокаде, 30–40 % случаев развития синдрома Морганьи-Адамса-Стокса) главный водитель ритма в силу разных причин начинает генерировать импульсы с неадекватно низкой частотой. При этом временно перестают сокращаться и предсердия, и желудочки. При достаточно длительном периоде асистолии мозг опять‑таки недополучает своего кислорода и случается приступ МАС.
Учащение ЧСС
Возможно впадение в другую крайность. При трепетании предсердий (до 5 % случаев синдрома МАС) АВ-узел обычно не пропускает импульсы с частотой 1:1, и желудочки сокращаются с более или менее приемлемой скоростью (<150 уд./мин). Однако при улучшении проведения по АВ-узлу (при эмоциональном или физическом напряжении, приеме лекарств) или при наличии дополнительных проводящих путей каждый импульс начинает достигать миокарда желудочков, что приводит к их частым неэффективным сокращениям (> 200–250 уд./мин). Сердечный выброс падает, уменьшается поступление кислорода к головному мозгу, что приводит к представленной ниже клинической картине. Этот же механизм лежит в основе развития синдрома МАС при трепетании или фибрилляции желудочков.
Распространенность МАС никто не считал. Согласно Рекомендациям Европейского общества кардиологов 2009 года аритмогенные обмороки составляют 7–11 % в структуре всех синкопальных состояний. Вероятность появления синдрома МАС закономерно увеличивается вместе с распространением заболеваний сердечно-сосудистой системы. У детей синдром МАС встречается реже, чем у взрослых и в основном связан с полной АВ-блокадой, которая может быть приобретенной и врожденной.
Клиника и диагностика синдрома Морганьи-Адамса-Стокса
Приступ МАС, при наличии свидетелей, не остается незамеченным и мало кого оставляет равнодушным. Больной бледнеет, чувствует внезапное резкое головокружение, общую слабость. Пожаловаться и что‑то предпринять уже не успевает, так как через несколько секунд теряет сознание (вследствие асистолии желудочков дольше 10 секунд).
Через 10–30 секунд после потери сознания появляются тонико-клонические судороги, при этом часто происходит непроизвольное мочеиспускание и, реже, дефекация. Через 30–60 секунд от начала приступа прекращается самостоятельное дыхание (до этого дыхание либо аритмичное, либо периодическое с паузами), развивается цианоз, расширяются зрачки.
Если среди окружающих найдется человек, решившийся оказать первую помощь, то первым делом ему стоит пощупать пульс на сонных артериях. Пульс во время приступа не определяется или очень редкий. Артериальное давление не определяется, тоны сердца не выслушиваются.
Приступ может продолжаться от 10 секунд до 4–5 минут. Если длится недолго, до судорог дело может не дойти. После восстановления сердечной деятельности — что можно оценить по появлению пульса или тонов сердца — к больному практически сразу возвращается сознание. Возможна ретроградная амнезия. Расслабляться не стоит, так как приступы могут повторяться несколько раз в сутки.
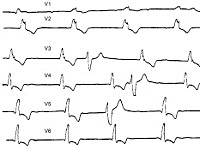
Во время приступа окружающим обычно не до инструментальных методов обследования, разве что это удачно произойдет в момент записи ЭКГ. Синдром МАС позволяет заподозрить в первую очередь отсутствие пульса во время приступа (если его кто‑нибудь пытался определить). Среди других факторов: указания в анамнезе на подобные потери сознания, аритмии и блокады сердца, синдром Вольфа — Паркинсона — Уайта, вообще любое кардиологическое заболевание (обычно тяжелое), прием антиаритмических препаратов, сердечных гликозидов. Мониторирование ЭКГ, при необходимости длительное (от суток до месяцев, в этом случае возможна подкожная имплантация аппарата для пролонгированной записи ЭКГ), позволяет зарегистрировать сердечный ритм в момент приступа и снимает вопросы о кардиальном происхождении синкопе.
Дифференциальный диагноз
Синкопальные состояния хотя бы раз в жизни встречаются примерно у трети населения планеты и у половины кардиологических больных. Если больной выжил, то дифференциальный диагноз проводят с любыми обмороками (в том числе при истерии), с приступами при эпилепсии, вазовагальным обмороком, преходящими нарушениями мозгового кровообращения или инсультом, обмороках при врожденных и приобретенных пороках сердца.
Главное отличие заключается в том, что при перечисленных состояниях определяется нормальный или учащенный пульс. АД низкое, высокое или нормальное, но тоже определяется. Для обмороков не характерен цианоз. При вазовагальном обмороке возможна брадикардия, но в целом картина менее драматична, пульс определяется, судороги маловероятны, человек приходит в сознание через 1–2 минуты, особенно если приподнять ему ноги. При пороках сердца аускультация хорошим врачом позволяет заподозрить изменения клапанного аппарата, а эхокардиография — подтвердить их. При нарушениях мозгового кровообращения после восстановления сознания обычно регистрируются очаговые изменения чувствительности и двигательные расстройства.
Неотложная терапия
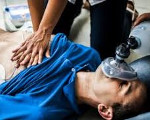
Приступ МАС может купироваться самостоятельно, а может закончиться смертью больного, поэтому выжидательная тактика недопустима. Объем неотложной помощи при синдроме Морганьи-Адамса-Стокса соответствует таковой при остановке сердца.
Во-первых, нужно убедиться в отсутствии пульса на сонных артериях. Затем нанести прекардиальный удар кулаком в область грудины, немного выше мечевидного отростка, «с силой 3–5 кг». После удара — проверить пульс, если отсутствует, то можно нанести еще 1–2, но со следующим этапом не затягивать.
Непрямой массаж сердца — только при отсутствии пульса на сонных артериях, при наличии сердечной деятельности есть неплохой шанс убить больного своей реанимацией, особенно при условии правильного выполнения. Искусственная вентиляция легких. Вызов кардиобригады «скорой» или транспортировка в ОРИТ.
Лечение синдрома Морганьи-Адамса-Стокса
Даже однократный приступ МАС при АВ-блокаде или синдроме слабости синусового узла — это абсолютное показание для имплантации электрокардиостимулятора.
Современные искусственные водители ритма имеют размеры менее 6 см, срок службы до 10 лет и являются не просто испускателями электрического тока, но весьма сложными вычислительными приборами с большим количеством функций. Электрокардиостимулятор (ЭКС) работает в ждущем режиме и генерирует импульсы в ответ на изменения ритма сердца, способен увеличивать частоту стимуляции в соответствии с физической активностью человека, хранит в своей «памяти» данные о работе сердца за период времени, после чего врач может их считать и проанализировать.
Прибор устанавливается в большинстве случаев под местной анестезией, электроды вводятся через подключичную вену в полости сердца и фиксируются к стенкам, ЭКС обычно укладывается в подключичной области подкожно или подмышечно. Оценка функции и при необходимости перепрограммирование осуществляются дистанционно. По данным Международного общества по лечению аритмии (2011 г.), ежегодно имплантируется до миллиона аппаратов.
Прогноз без установки ЭКС: однолетняя выживаемость после первого приступа МАС составляет, по некоторым данным, менее 50 %. При имплантации и нормальной работе искусственного водителя ритма прогноз определяется тяжестью патологии, которая привела к поражению проводящей системы сердца.
Клинический случай (описан Батьяновым И. С., Бухаровой Г. В., «Вестник аритмологии». — 2001. —
№ 23. — С.67–68, с изм.)
Больной Г., 28 лет, экстренно госпитализирован по поводу приступа синкопе.
В анамнезе: отравление комплексом токсических веществ при тушении пожара, после чего появились спонтанные приступы синкопе, кардиалгии.
Больной внезапно почувствовал резкую общую слабость, головокружение, затем потерял сознание на 4–5 минут. Со слов жены (фельдшер кардиологической бригады скорой помощи), кожа резко побледнела, стала влажной, самостоятельное дыхание отсутствовало, пульс на сонных артериях не определялся, зрачки широкие, на свет не реагировали, произошло непроизвольное мочеотделение.
Жена выполнила прекардиальный удар кулаком, после чего через 5–6 секунд восстановилось спонтанное дыхание, сердечная деятельность, сознание.
В стационаре диагностирована токсическая миокардиодистрофия, синдром слабости синусового узла, приступ МАС.
От имплантации ЭКС больной отказался. Наблюдение в течение года показало, что на фоне регулярного приёма беллоида и ограничения нагрузок больной периодически испытывает пресинкопальные состояния, однако приступы МАС не отмечались.
Источник
Синдром Морганьи-Адамса-Стокса — синкопальное состояние, которое
возникает на фоне
асистолии
, с последующим развитием острой
ишемии мозга
. Чаще его наблюдают у детей с
атриовентрикулярной блокадой
II-III степени и
синдромом слабости синусового узла
при частоте сокращения желудочков менее 70-60 в минуту у детей раннего
возраста и 45-50 в минуту — у детей постарше.
Клиническая картина. Ребенок
внезапно бледнеет
,
теряет сознание
. При этом отмечают
редкое судорожное дыхание
или
остановку дыхания с нарастающим цианозом
. Пульс и АД не определяют, частота сердечных сокращений 30-40 в минуту.
Возможно развитие
судорог
, непроизвольного мочеиспускания и дефекации. Приступы длятся от
нескольких секунд до нескольких минут, чаще купируются самостоятельно или
после соответствующих лечебных мероприятий. Однако они могут привести к
летальному исходу.
Лечение:
—
Атропин
по 10-20 мг/кг внутривенно. При
отравлении
(
яды некоторых мухоморов
,
фосфорорганические вещества
,
бета-адреноблокаторы
,
опиаты
,
барбитураты
,
антагонисты кальциевых каналов
) дозу
атропина
увеличивают в 5-10 раз и вводят
изопреналин
(
изадрин
).
— Неотложную помощь при
брадиаритмии
с рецидивами приступов асистолической формы синдрома
Морганьи-Адамса-Стокса начинают с прекардиального удара (у детей раннего
возраста его применение не рекомендуют). Затем внутривенно вводят 0,1%
раствор
атропина
по 0,5-1 мл или 0,5% раствор
изопреналина
(
изадрина
) микроструйно в дозе от 0,1-1 мкг/ кг в минуту до 3-4 мкг/кг в минуту, а
в старшем возрасте — в дозе от 2 до 10 мкг/кг в минуту. Введение
атропина
можно повторять каждые 3- 5 мин (в зависимости от эффекта) до достижении
общей дозы 40 мкг/кг (0,04 мг/кг). При недостаточной эффективности
медикаментозной терапии проводят чрезпищеводную, наружную чрескожную или
интравенозную электростимуляцию сердца под контролем ЭКГ.
— При симптоматической брадикардии, не чувствительной к атропину и
чрезкожной кардиостимуляции, вводят
эпинефрин
(
адреналин
) внутривенно капельно в дозе из расчета 0,05-0,5-1 мкг/кг в минуту.
— При выраженной гиперкалиемии применяют 10% раствор кальция хлорида в
дозе 15-20 мг/кг внутривенно. При неэффективности его введение повторяют
через 5 мин. После применения кальция нельзя использовать натрия
гидрокарбонат (увеличивает содержание неионизированного кальция). С целью
повышения скорости вхождения калия в клетки вводят 20% раствор глюкозы (по
4 мл/кг) с
инсулином
растворимым (по 1 ЕД на 5-10 г глюкозы). Для удаления калия также
применяют
препараты катионообменных смол
по 0,5 г/кг в 20% растворе сорбитола по 30-50 мл внутрь или по 1,0 г/кг в
20% растворе глюкозы в дозе 100-200 мл per rectum. Наиболее эффективным
средством снижения уровня калия в сыворотке считают гемодиализ.
— В случае интоксикации
сердечными гликозидами
применяют 25% раствор
магния сульфата
в дозе 0,2 мл/кг, 5% раствор
димеркаптопропансульфоната натрия
(
унитиола
) в дозе 5 мг/кг,
фуросемид
(
лазикс
) в дозе 1-3 мг/кг в сутки.
Смотрите также:
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 13 декабря 2017;
проверки требуют 4 правки.
Синдро́м Морга́ньи — А́дамса — Сто́кса — обморок, вызванный резким снижением сердечного выброса и ишемией мозга вследствие остро возникшего нарушения сердечного ритма (синоатриальная блокада 2 степени или полная атриовентрикулярная блокада, пароксизмальная тахикардия, фибрилляция желудочков, синдром слабости и тупости синусно-предсердного узла и др.). Назван по имени итальянца Джованни Баттиста Морганьи (1682—1771)[1] и ирландцев Роберта Адамса (1791—1875) и Уильяма Стокса (1804-1878).
Этиология и патогенез[править | править код]
Синдром Морганьи — Адамса — Стокса возникает вследствие ишемии головного мозга при внезапном уменьшении сердечного выброса, обусловленном нарушениями ритма сердца или снижением ЧСС. Причиной их могут быть желудочковая тахикардия, фибрилляция желудочков, полная АВ-блокада и преходящая асистолия.
Синдром Морганьи — Адамса — Стокса иногда возникает при синдроме слабости синусового узла, гиперчувствительности каротидного синуса и синдроме обкрадывания головного мозга[источник не указан 3361 день]. Симптомы нарушения сознания появляются через 3—10 секунд после остановки кровообращения
Клиническая картина[править | править код]
Приступы обычно наступают внезапно, редко продолжаются более 1—2 минуты, и, как правило, не влекут за собой неврологических осложнений. Острый инфаркт миокарда или нарушения мозгового кровообращения могут быть как причиной, так и следствием синдрома Морганьи — Адамса — Стокса.
В начале приступа больной внезапно бледнеет и теряет сознание; после восстановления сознания часто появляется выраженная гиперемия кожи. Определить причину приступов нередко позволяет амбулаторный мониторинг.
Лечение[править | править код]
Если причиной синдрома являются тахиаритмии, необходимо назначить соответствующие антиаритмические препараты. Если приступы возникают вследствие брадикардии (чаще всего при полной АВ-блокаде), показана постоянная электрокардиостимуляция. Если обострение синдрома вызвано полной АВ-блокадой с медленным замещающим желудочковым ритмом, для неотложного лечения можно использовать внутривенное введение изопротеренола или адреналина с целью повышения ЧСС. Предпочтительно применять изопротеренол, так как он обладает более выраженным положительным хронотропным действием, реже вызывает желудочковые аритмии и не приводит к чрезмерному подъему АД.
Больным с длительными или повторными брадиаритмиями может потребоваться временная или постоянная электрокардиостимуляция.
Зачастую необходим полный комплекс реанимационных мероприятий, включающий в себя непрямой массаж сердца, болюсное введение 0,1% раствора адреналина , 0,1% атропина, обладающие положительным дроно-, хроно- , батмотропными эффектами. Для восстановления ритма — дефибрилляция. ЭИТ не применяется при брадикардии.
См. также[править | править код]
- Атриовентрикулярная проводимость
- Бета-адреномиметики
- Острый инфаркт миокарда
Примечания[править | править код]
Ссылки[править | править код]
- Синдром Морганьи — Адамса — Стокса
Источник
Синдром Морганьи-Адамса-Стокса – это комплекс симптомов, обусловленных резким снижением сердечного выброса и ишемией головного мозга у больных, страдающих выраженными нарушениями ритма. Проявляется в виде приступов синкопе, судорог, фибрилляции желудочков, асистолии. Диагноз устанавливается по наличию характерной клинической картины, изменениям на электрокардиограмме, результатам суточного мониторирования. Заболевание дифференцируют с эпилепсией, истерическим припадком. Лечение состоит из реанимационных мероприятий в момент развития симптоматики и последующего терапевтического восстановления нормальной работы сердца.
Общие сведения
Впервые синдром Морганьи-Адамса-Стокса был описан итальянским анатомом и врачом Д. Морганьи в 1761 году. В период с 1791 по 1878 г заболевание изучалось ирландскими кардиологами Р. Адамсом и В. Стоксом. С учетом вклада всех специалистов синдром был назван их именами. Патология распространена среди пациентов, страдающих сердечными болезнями, в первую очередь – блокадами внутрисердечной проводимости и синдромом слабости синусового узла. Чаще диагностируется у людей старше 45-55 лет, мужчины составляют около 60% от общего числа больных. Максимальное количество случаев регистрируется в развитых странах, жители которых склонны к гиподинамии и подвержены воздействию кардиотоксических веществ. В государствах «третьего мира» синдром встречается сравнительно редко.

Синдром Морганьи-Адамса-Стокса
Причины
К развитию болезни приводят врожденные органические изменения в строении проводящей системы, а также нарушения, возникающие под влиянием внешних патогенетических факторов. К их числу относят передозировку антиаритмическими средствами (новокаинамид, амиодарон), профессиональную интоксикацию хлорорганическими соединениями (винилхлорид, четыреххлористый углерод), дистрофические и ишемические изменения миокарда, затрагивающие крупные узлы системы автоматизма (синатриальный, атриовентрикулярный). Кроме того, синдром может формироваться в результате возрастной дегенерации АВ-центра. Непосредственно приступ имеет следующие причины:
- Блокады проводимости. Наиболее распространенная этиологическая форма. Развивается при переходе неполной АВ-блокады в полную. При этом возникает диссоциация между предсердиями и желудочками. Первые сокращаются под действием импульсов, исходящих от СА-узла, вторые возбуждаются АВ-центром или эктопическими очагами. Также провоцирующим фактором может послужить частичная атриовентрикулярная блокада на фоне синусового ритма и увеличенного показателя сердечных сокращений.
- Нарушения ритма. Приступ выявляется при чрезмерном подъеме или уменьшении ЧСС. Обычно синкопе отмечается у пациентов с частотой сердечных сокращений более 200 или менее 30 ударов в минуту. При наличии диффузных поражений церебрального сосудистого аппарата потеря сознания наблюдается уже при пульсе 40-45 уд/мин. Патология также может потенцироваться фибрилляцией предсердий, особенно – возникшей впервые. Постоянные формы аритмии редко приводят к появлению симптоматики МАС.
- Утрата сократительной функции. Происходит при вентрикулярной фибрилляции. Мышечные волокна миокарда сокращаются некоординированно, по отдельности, с очень высокой частотой. Это делает выброс крови невозможным, ведет к остановке кровообращения и развитию клинической смерти. Может встречаться при нарушениях электролитного баланса, иметь идеопатическую природу (на фоне полного здоровья), являться результатом воздействия физических факторов.
Патогенез
В основе лежит резкое сокращение сердечного выброса, которое становится причиной замедления кровотока, недостаточного снабжения органов и тканей кровью, кислородом, питательными веществами. Первоначально от гипоксии страдают нервные структуры, в том числе головной мозг. Работа ЦНС нарушается, происходит потеря сознания. Чуть позже возникают судорожные мышечные сокращения, свидетельствующие о выраженном кислородном голодании тканей. Длительные приступы, особенно обусловленные фибрилляцией желудочков, могут привести к постгипоксической энцефалопатии, полиорганной недостаточности. При сохранении минимального кровотока (блокады, аритмии) заболевание протекает легче. Приступы в большинстве случаев не приводят к отсроченным последствиям.
Классификация
Патогенетическая систематизация, учитывающая причины и механизмы формирования приступа, используется при плановом лечении и выборе мер профилактики. При оказании экстренной помощи синдром Морганьи-Адамса-Стокса удобнее классифицировать по виду нарушения коронарного ритма, поскольку это позволяет быстро определить оптимальную тактику лечения. Различают следующие виды патологии:
- Адинамический тип. Наблюдается при отказе синоатриального узла, блокадах III и II степени, когда частота сокращений желудочков снижается до 20-25. Включает асистолию – остановку сердца, возникающую при резком и полном нарушении проводимости внутрисердечного импульса. До момента подключения альтернативных эктопических зон проходит достаточно много времени, что становится причиной прекращения кровообращения.
- Тахиаритмический тип. Определяется при увеличении ЧСС до 200 в минуту и выше. Выявляется при синусовой тахикардии, трепетании, вентрикулярном мерцании, пароксизмальных суправентрикулярных ТК, фибрилляции предсердий с проведением импульса на желудочки по обходным путям при синдроме Вольфа-Паркинсона-Уайта.
- Смешанный тип. Моменты предсердной или желудочковой тахикардии чередуются с эпизодами асистолии. Приступ развивается при быстром уменьшении ЧСС с высоких показателей до брадикардии или временной остановки сердца. Эта форма является наиболее сложной для диагностики и прогностически неблагоприятной.
Симптомы
Классический припадок характеризуется быстрым развитием и определенной последовательностью изменений. В течение 3-5 секунд с момента возникновения аритмии или блокады у пациента формируется предобморочное состояние. Внезапно появляется головокружение, головная боль, дискоординация, дезориентация, бледность. На коже выступает обильный холодный пот. При пальпаторной оценке пульса обнаруживается резко выраженная тахикардия, брадикардия или неровный ритм.
Второй этап длится 10-20 секунд. Больной теряет сознание. Снижается артериальное давление, мышечный тонус. Визуально определяется акроцианоз, развиваются мелкие клонические судороги. При фибрилляции желудочков отмечается симптом Геринга – своеобразное жужжание в области мечевидного отростка грудины. Через 20-40 секунд судороги усиливаются, приобретают эпилептовидную форму, происходит непроизвольное мочеиспускание, дефекация. Если ритм не восстанавливается через 1-5 минут, наблюдается клиническая смерть с исчезновением пульса, дыхания, роговичных рефлексов. Зрачок расширен, АД не определяется, кожа бледная, мраморного оттенка.
Возможно абортивное течение приступа с редукцией симптоматики в течение очень короткого временного промежутка. Кора мозга не успевает подвергнуться выраженной гипоксии. Основными симптомами, наблюдаемыми при этом варианте патологии, являются головокружение, слабость, преходящее нарушение зрения, помрачение сознания. Проявления исчезают за несколько секунд без медицинского вмешательства. Подобные разновидности МАС крайне сложно диагностировать, поскольку аналогичная симптоматика выявляется при множестве других состояний, в т. ч. при цереброваскулярной болезни.
Осложнения
Синдром приводит к ряду осложнений, основным из которых является клиническая смерть. Длительная остановка кровотока – фактор отмирания части клеток коры головного мозга. После успешной реанимации это становится причиной энцефалопатии, соматических нарушений, снижения умственных способностей больного. В число осложнений можно включить изменения психоэмоционального фона пациента, постоянно испытывающего страх перед наступлением нового криза, что негативно отражается на качестве жизни, продуктивности работы и отдыха. Во время утраты сознания и падения на землю больной может получить травмы, которые также относят к патологическим состояниям, ассоциированным со СМАС.
Диагностика
Первичную диагностику осуществляют сотрудники СМП, прибывшие на вызов. Окончательный диагноз устанавливает кардиолог, основываясь на результатах электрокардиографии и холтеровского мониторирования. Дифференциальную диагностику проводят с эпилептическим припадком, истерией. Отличительной особенностью истинной эпилепсии является смена тонических судорог клоническими, гиперемия лица, предшествующая аура. При истерическом происхождении патологии утраты сознания не происходит, присутствует синусовый сердечный ритм. Признаками болезни МАС считаются наличие аритмии того или иного характера, стремительное развитие клинической картины. В процессе диагностического поиска используют следующие методы:
- Физикальное обследование. Отмечаются типичные симптомы, состояние развивается быстро (в течение нескольких десятков секунд). В анамнезе присутствуют заболевания кардиологического профиля, непосредственно перед приступом возможен эпизод психоэмоционального возбуждения, переживаний. АД резко снижено или не измеряется, сердечный ритм неровный. Тип нарушения можно определить только по результатам ЭКГ.
- Инструментальное обследование. Основной метод аппаратной диагностики – электрокардиография. В момент появления симптомов на пленке регистрируются отрицательные расширенные зубцы «T» в отведениях V4-V2. Возможно присутствие деформированных желудочковых комплексов. При блокадах наблюдается диссоциация «P» с «QRS», косонисходящая депрессия сегмента «ST». Фибрилляция проявляется отсутствием нормальной активности на ЭКГ, появлением мелкой или крупной волнистой линии. С помощью суточного мониторирования удается обнаружить преходящую блокаду, на фоне которой наступает приступ.
- Лабораторное обследование. Проводится с целью определения причин болезни и ее последствий. После эпизода клинической смерти выявляется изменение уровня pH в кислую сторону, дефицит электролитов, присутствие в крови миоглобина. При коронарных заболеваниях возможен рост кардиоспецифических маркеров: тропонина, КФК МВ.
Неотложная помощь
Помощь при синдроме МАС включает непосредственное купирование приступа и профилактику рецидивов. При развивающемся припадке спасательные мероприятия производит присутствующий медицинский работник независимо от его профиля и специализации. Осуществляются комбинированные реанимационные мероприятия. Лечение включает:
- Прекращение припадка. Применяется тот же алгоритм, что при остановке сердца. Рекомендовано проведение прекардиального удара, непрямого массажа, при отсутствии дыхания – ИВЛ методом рот в рот или с использованием соответствующей аппаратуры. При ФЖ производится электрическая дефибрилляция. Внутривенно вливается адреналин, атропин, хлористый кальций, инотропные средства. При тахиаритмии показаны антиаритмические препараты: амиодарон, новокаинамид.
- Предотвращение припадка. Если приступы обусловлены пароксизмами ТА, пациенту требуются препараты для стабилизации работы миокарда и выравнивания сердечного ритма. При блокадах медикаментозная терапия неэффективна, необходима имплантация асинхронного или деманд-кардиостимулятора. При реципрокной тахикардии возможно оперативное разрушение одного из проводящих путей АВ-узла.
Прогноз и профилактика
Прогноз благоприятный при быстром купировании приступа и при его абортивном варианте. Нормализация сердечного ритма и кровоснабжения головного мозга в течение 1 минуты с момента формирования клинической картины не сопровождается отсроченными последствиями. Длительный период асистолии или фибрилляции желудочков снижает вероятность благополучного восстановления коронарного ритма и повышает риск ишемического поражения головного мозга. Специфические меры профилактики не разработаны. Общие рекомендации по предотвращению кардиологических болезней включают отказ от курения и алкоголя, исключение гиподинамии, занятия спортом, соблюдение принципов здорового питания. При появлении первых признаков нарушений в работе сердца следует обратиться к врачу для обследования и лечения.
Источник
