Синдром миграция водителя что такое
Заболевания сердечнососудистой системы различны по типу, характеристике и рискам наступления фатальных результатов.
Многие не приносят видимого дискомфорта до определенного момента, обнаруживаются случайно в ходе тщательной диагностики. Примерно в 60% случаев речь идет о приобретенных патологических процессах.
К таковым относится и описанное состояние. Миграция водителя ритма — это отклонение, в ходе которого отмечается спонтанное перемещение электрической активности из правого предсердия в другие области мышечного органа. Но в желудочки — крайне редко.
Самостоятельным диагнозом миграция водителя ритма не считается, более того, специфические симптомы не существуют. Ощущения пациента зависят от основного состояния, приведшего к развития этого признака. Вариантов может быть масса: от неврогенных патологий до собственно кардиальных отклонений.
Лечение проводится под контролем профильных специалистов, возможна пожизненная поддерживающая терапия. Суть заключается в устранении первопричины, но не всегда кардинальным образом можно подействовать на этиологический фактор.
Несмотря на угрожающее название, отклонение само по себе несет минимальную опасность. Нужно оценивать, что за ней стоит и тогда прогнозировать исход.
Механизм развития
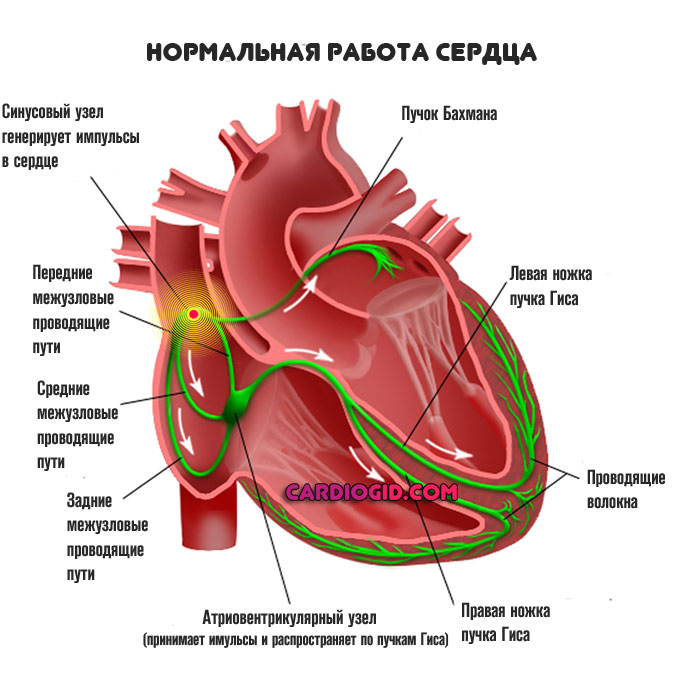
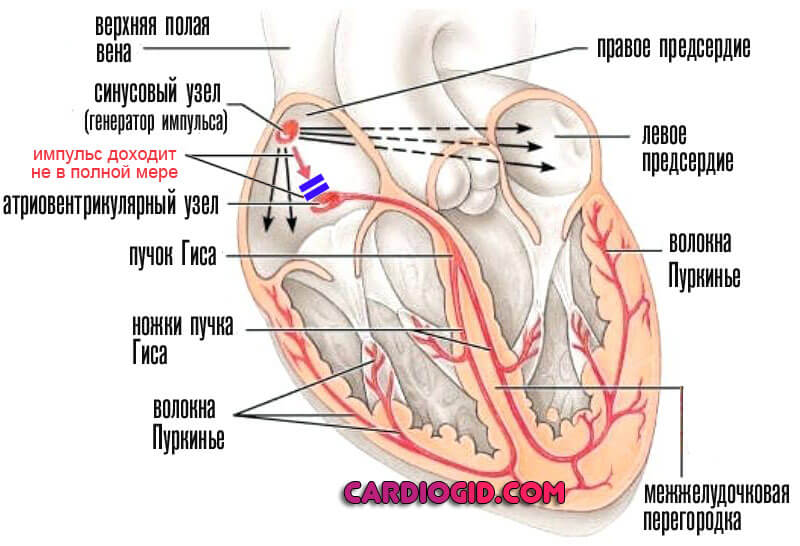
Водитель ритма сердца — это плотное скопление активных клеток-кардиомиоцитов, способных спонтанно возбуждаться.
Их основная функция — генерировать биоэлектричекий импульс, проходящий по всему мышечному органу и вызывающий сокращений миокарда.
Без этого не может быть нормального кровообращения, как только процесс ослабевает, наступают генерализованные гемодинамические нарушения, чреватые скорой смертью. Другой название — синусовый узел. Он расположен в верхнем сегменте правого предсердия.

При нарушении работы кардиальных структур по типу миграции водителя ритма источник сигнала перемещается в прочие камеры, в том числе возможно вовлечение желудочка, атриовентрикулярного узла (эта анатомическая структура вступает в «игру» при нарушении работы синусового узла, в качестве вспомогательного элемента, в нормальном же положении он отвечает за распределение импульса).
В отличие от фибрилляции предсердий, когда сигнал хаотичный, и производится сразу во многих частях сердца, миграция сопровождается правильными сокращениями и единственным источником импульса, хотя и смещенным.
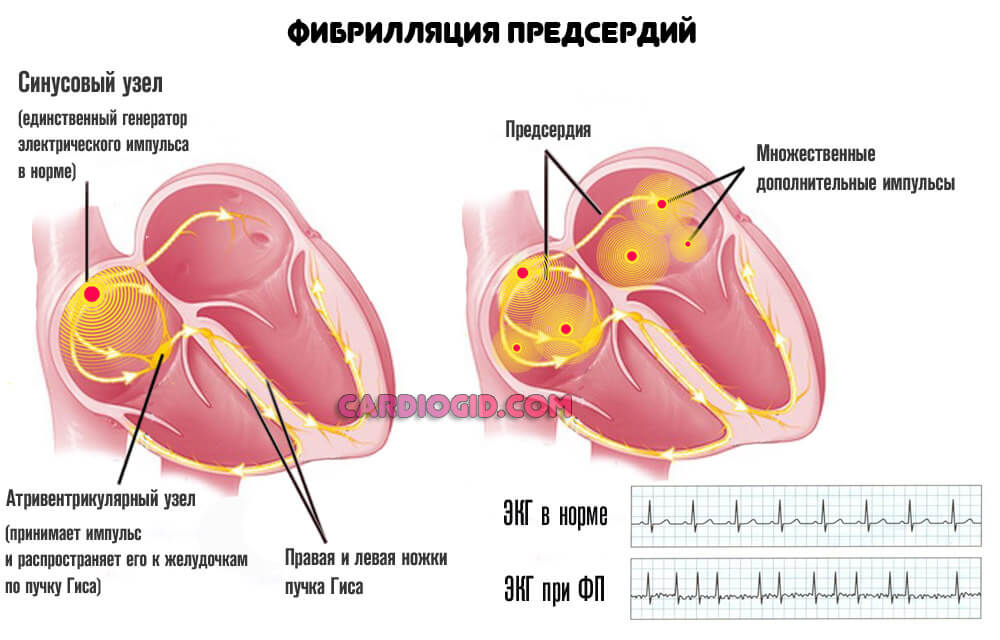
При этом интенсивность производимого раздражителя может быть недостаточной для полноценной работы миокарда.
В такой ситуации присутствует значительный риск фибрилляции, трепетания, предсердной экстрасистолии, и прочих опасных аритмий, чреватых остановкой сердца.
Виды нарушения
Критерий классификации миграции — по локализации участка биоэлектрической активности.
Соответственно говорят о трех вариантах:
- Сигнал генерируется в левом предсердии. Относительно частый тип. Встречается в 90% случаев или около того. Сопровождается минимальной симптоматикой. Миграция нестабильна, в определенный момент кардиальные структуры вновь меняются местами.
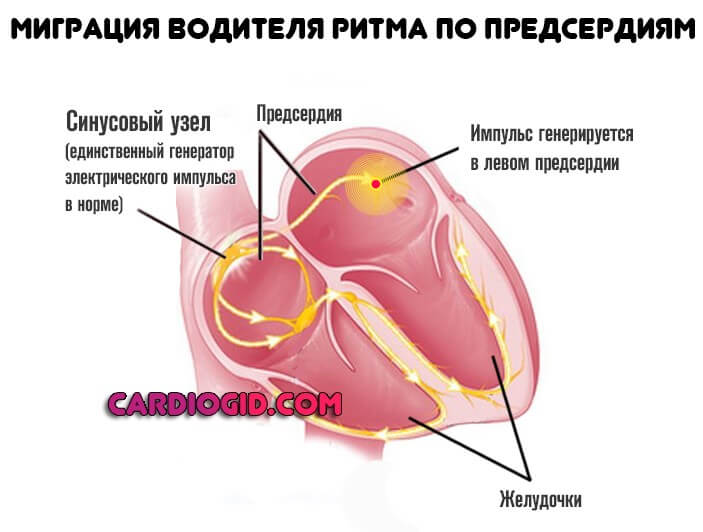
- Импульс производится в желудочках. Куда опаснее, поскольку присутствует риск спонтанной остановки сердца без предварительных симптомов.
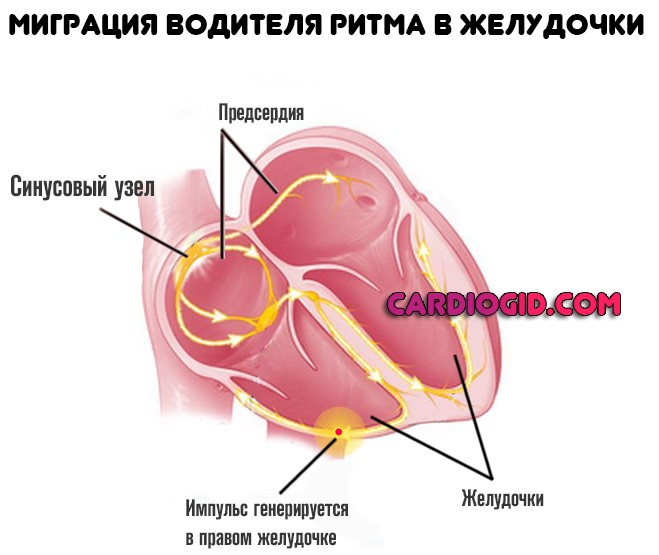
- Наблюдается попеременное блуждающее движение активного участка. На протяжении короткого промежутка времени. В такой ситуации сигнал спонтанно движется от одной камеры у другой. Этот тип также несет колоссальную опасность.
Указанная классификация имеет большую клиническую значимость. Разграничение проводится по результатам электрокардиографии.
Точное выделение типа процесса необходимо для разработки тактики терапии, наравне с выявлением происхождения отклонения от нормы.
Миграция суправентрикулярного водителя ритма — это аритмия при которой импульс перемещается от синусового узла к атриовентрикулярному.
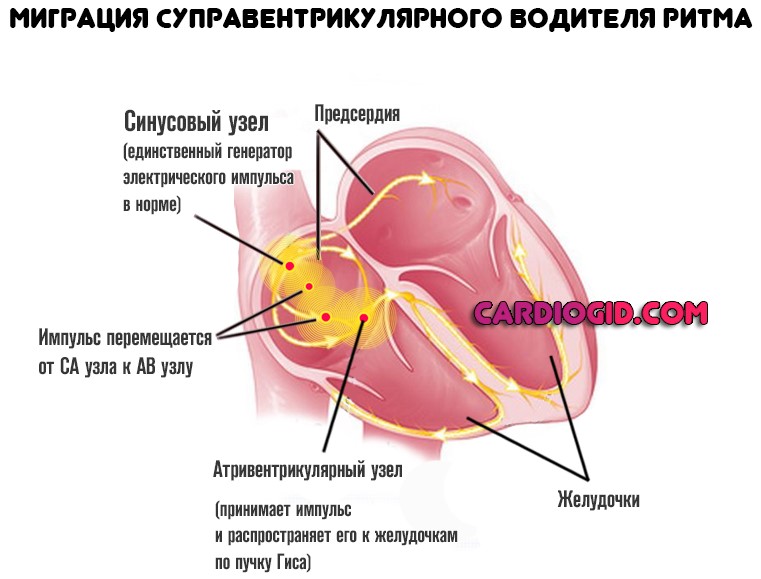
Возникает в 5-10% от всех случаев, но несет большую опасность, поскольку сигнал перестает распределяться в правильной последовательности.
Итогом оказывается симптоматический комплекс, напоминающий блокаду ножек пучка Гиса и несущий те же угрозы.
Кардиальные причины
Факторы развития не всегда сердечные. На их долю приходится всего 60% клинических случаев. Много неврогенных моментов, некоторые ситуации пациент вызывает сам.
Причины у детей, подростков и взрослых одинаковы:
- Миокардит. Воспаление мышечного слоя органа. Представлен группой клинических вариантов. Основной — инфекционный, провоцируется вирусами, реже бактериями.
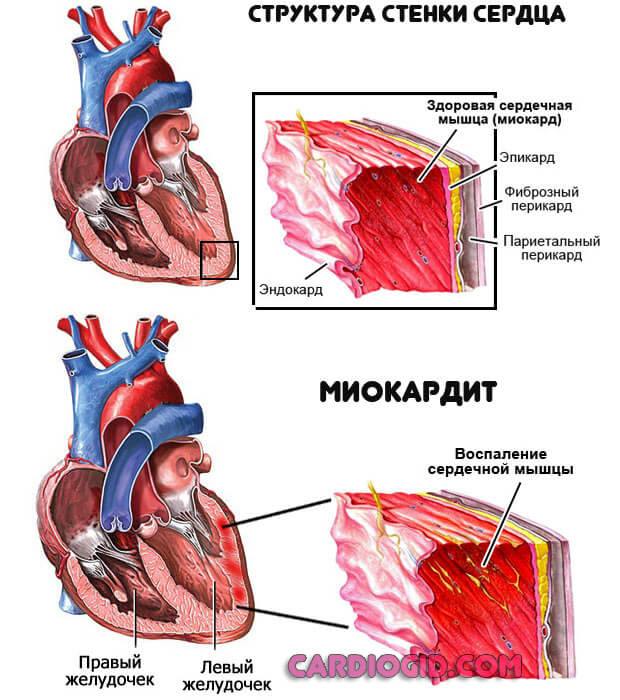
Всегда вторичен по отношению к другим патологиям. Вызвать воспаление может, в том числе тонзиллит, кариес и прочие. Требуется срочное лечение в стационаре с применением антибиотиков.
Дезинтоксикационная терапия показана в любом случае для облегчения состояния и снижения вероятность остановки сердца.
Второй клинический вариант — аутоиммунный процесс. Встречается на фоне текущего ревматизма и прочих заболеваний подобного рода. Купируется иммуносупрессорами в ударных дозировках.
Если своевременно не помочь, есть риск деструкции предсердий. Потребуется сложное протезирование без гарантий эффекта. Миграция водителя ритма происходит по причине разрушения активных клеток. Это компенсаторный механизм.
- Пороки сердца, как врожденные, так и приобретенные. Наиболее часто страдает аорта, наблюдается стеноз клапанов (митрального в том числе) и прочие варианты.
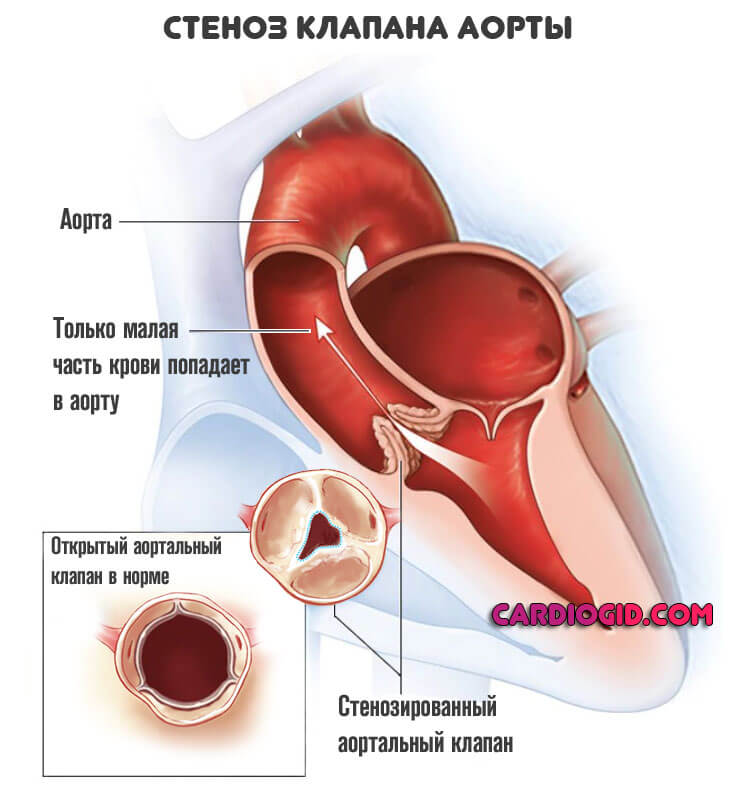
При генетических отклонениях возможны нарушения смешанного плана. Страдают не только кардиальные структуры, но и другие системы.
Многие состояния остаются незамеченными годами, процесс обнаруживается в пиковые периоды: пубертат, физическая перегрузка, эмоциональное потрясение и прочие моменты играют наибольшую роль.
Внимание:
При упорном игнорировании симптоматики диагноз ставят в ходе вскрытия.
- Воспаление околосердечной сумки — перикарда. Возникает компрессия органа, что и заканчивается эктопией (смещением) водителя ритма.
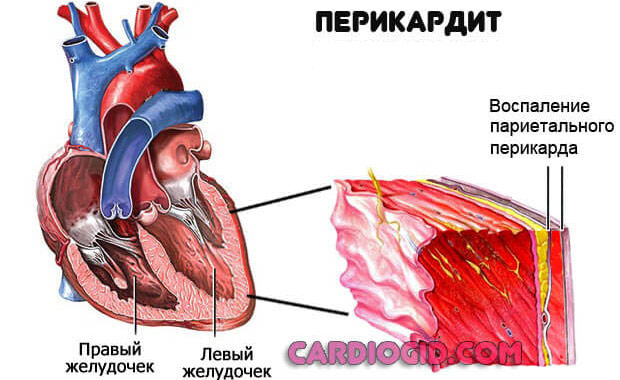
- Ревматизм. Аутоиммунная патология. Точное происхождение не известно. Предполагается, что всему виной перенесенные вирусные инфекции. Полное излечение невозможно. Миграцию водителя ритма устранить кардинальным образом тоже не получится. Но есть хорошие шансы перевести процесс в стойкую ремиссию.
- Кардиомиопатия. Разрастание мышечного слоя органа, также расширение камер. Вероятность развития эктопии участка электрической активности примерно 20%. Может быть выше при смешанной этиологии процесса.
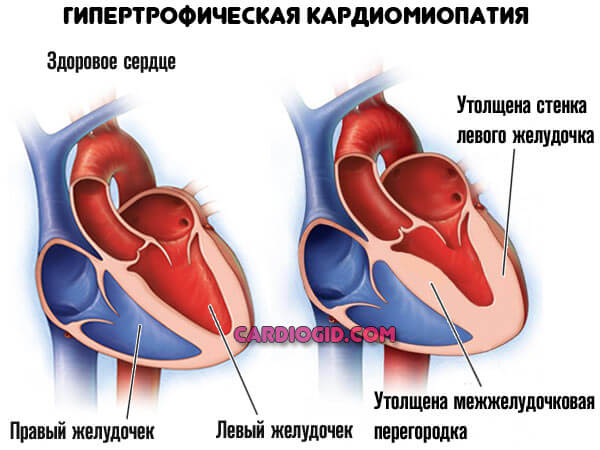
- Ишемическая болезнь. Нарушение питания функционально активных тканей по коронарным артериям. Рано или поздно приводит к острому некрозу или отмиранию клеток.
- Перенесенный инфаркт. Сопровождается миграцией почти всегда, интенсивность нарушения тем выше, чем обширнее было поражение миокарда.
- Синдром слабости синусового узла. Результат перенесенных ранее заболеваний или же врожденная особенность организма. Заключается в неспособности естественного водителя ритма производить сигнал достаточной силы для полноценного сокращения миокарда. В качестве компенсации организм активизирует другие кардиомиоциты.
Внесердечные факторы
Помимо строго сердечных моментов, присутствуют и прочие причины объективного характера, которые не зависят от поведения и привычек пациента:
- Вегетососудистая дистония. Или ВСД. Вопреки утверждениям многих специалистов, диагнозом не считается. Это симптоматический комплекс.
Он присущ пациентам с перенесенными или текущими патологиями центральной нервной системы, мозговых придатков. Также может провоцироваться нарушением гормонального фона.
В таком случае отклонение связано с активизацией блуждающего нерва. Требует срочного выявления происхождения, затем показано купирование симптоматики и предотвращение повторных приступов.
- Вирусные и инфекционно-воспалительные патологии. От простой простуды и ОРВИ до туберкулеза, прочих состояний опасного характера. По мере лечения результат различен. В отсутствии грубых дефектов вероятно полное восстановление.
- Эндокринные нарушения. Гипертиреоз, чрезмерный синтез гормонов коры надпочечников, избыток специфических веществ гипофиза, андрогенов, ангиотензина, альдостерона, ренина.
Лечение заключается в нормализации фона. По мере достижения этой цели, самочувствие улучшается. Но если возникают дефекты развития сердца, как вариант, кардиомиопатия, полной компенсации ждать не приходится.
Внешние факторы
Прочие моменты связаны с поведением самого человека:
- Длительное применение препаратов для стимуляции работы мышечного слоя органа — сердечных гликозидов. Это опасные фармацевтические средства. Их назначаются по показаниям, для длительного самостоятельного приема они не подходят. По окончании применения возможно улучшение.
- Интенсивные стрессы. Устойчивость к нервному напряжению у всех различна. Лица со слабым, инертным типом ЦНС более подвержены психосоматическим патологиям. В том числе с миграции водителя ритма без органических причин.
- Физическая нагрузка, не адекватная уровню развития человека. Перегружать себя активностью не стоит, особенно если подготовка недостаточна. Возникает не только миграция водителя ритма, но и образование дополнительных аномальных очагов электрической активности в предсердиях и желудочках. Заканчивается это плачевно: фибрилляция, остановка работы органа, смерть.
- Недостаток микроэлементов, в том числе калия, магния, железа (в меньшей мере). Метаболические дефицитарные процессы встречаются у пациентов с нерациональным питанием, кахексией, анорексией, принимающих мочегонные препараты на регулярной основе.
Определять причины нужно методом исключения.
Вне связи с конкретным органическим дефектом, говорят об идиопатической, то есть неустановленной форме. Когда факт — налицо, а причину происхождения определить невозможно.
Симптомы
Исследование проявлений не принесет значимого эффекта, если искать строго специфические признаки. Таковых не существует. Клиническая картина соответствует основному процессу. Можно выделить несколько групп симптомов.
Собственно кардиальные патологии. Сопровождаются такими составляющими:
- Боли в грудной клетке разной степени интенсивности. Обычно пациенты не обращают на них внимания, поскольку эпизоды дискомфорта кратковременны, от нескольких секунд до пары минут. Все списывается на усталость, перемену погоды или желудочные проблемы. По характеру ощущения давящие, жгучие.
- Одышка. На фоне интенсивной физической активности. По мере прогрессирования патологического процесса — в состоянии покоя.
- Кашель. Сухой, без отделения мокроты. На протяжении длительного времени. Усиливается ночью и в горизонтальном положении, что говорит о его сердечном происхождении.
- Аритмия. Наиболее характерная черта. Обычно проявляет себя в форме повышения частоты сокращения (тахикардия). Реже наблюдается обратный процесс. Опасные типы, вроде фибрилляции встречаются в сложных или запущенных случаях. Требуют обязательного хирургического лечения.
- Повышенная потливость, особенно в ночное время суток.
- Бледность кожного покрова, цианоз носогубного треугольника. Не постоянно.
Возможны отеки конечностей, лица, боли в области печени, снижение артериального давления, головокружения, цефалгия, тошнота и рвота. В зависимости от основного диагноза.
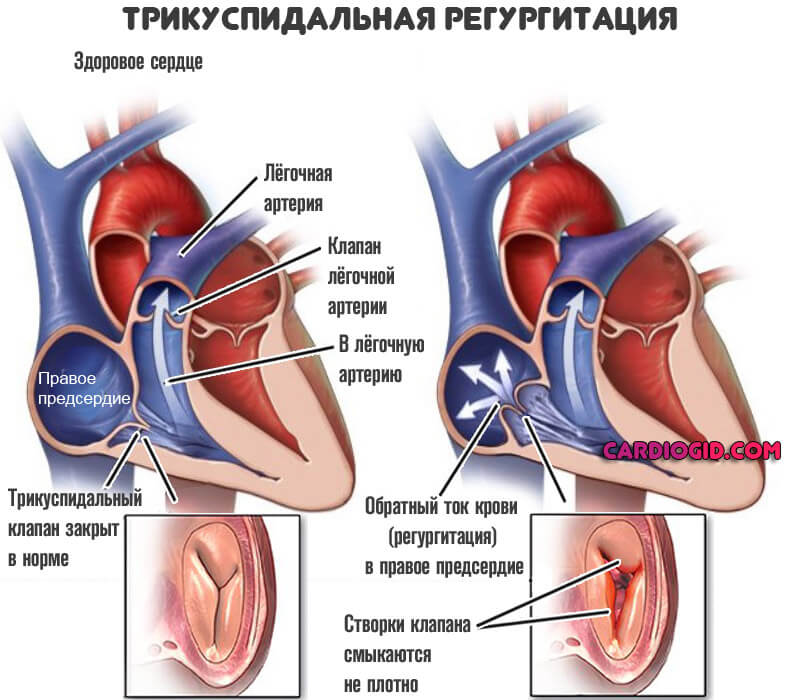
Полная клиническая картина наиболее типична для пороков трикуспидального клапана.
Неврогенные состояния.
- Снижение частоты сердечных сокращений.
- Чрезмерная выработка слюны.
- Ощущение холода в конечностях.
- Падение уровня АД.
- Обмороки.
Это симптоматический комплекс вегетососудистой дистонии. Проявления присутствуют не постоянно. Возникают в момент приступа.
Сходят на нет в течение нескольких минут, максимум пары часов. Запущенные кризы продолжаются по 2-3 суток.
Эндокринные патологии.
- Повышение артериального давления.
- Нарушения рельефа шеи.
- Подъем или падение температуры тела.
- Туманность зрения.
- Увеличение веса.
Все признаки учитываются в комплексе. Рассмотрение полной клинической картины необходимо для отграничения патологических процессов. Симптомы у детей и взрослых идентичны.
Диагностика
Проходит в амбулаторных условиях под контролем кардиолога. Показаны такие мероприятия:
- Устный опрос больного. Ключевой момент раннего обследования.
- Сбор анамнеза.
- Измерение артериального давления и ЧСС. Оба показателя отклонены от нормы.
- Суточное мониторирование по Холтеру. Учитывает и тот, и другой уровни. Регистрирует их на протяжении 24 часов, что дает представления о динамике процесса.
- Аускультация. Выслушивание сердечного звука. На фоне пороков клапанов возникает регургитация, обратный ток крови. Он фиксируется как синусовый шум.
- Электрокардиография. Основная методика диагностики миграции водителя ритма.
- Эхокардиография. Используется для выявления органических дефектов, пороков.
- МРТ по показаниям.
- Электроэнцефалография.
Также оценке подлежит неврологический статус пациента. По мере необходимости назначаются анализы крови на гормоны, общий, биохимический.
Признаки на ЭКГ
Специфические черты:
- Неравные интервалы P-P, также и P-Q.
- Изменение ЧСС в сторону увеличения или уменьшения. Брадикардия следствие перемещения функциональной активности в атриовентрикулярный узел.
- Деформации зубца P. При каждом сокращении он имею разную полярность, вид.
Миграция водителя ритма на ЭКГ определяется изменением специфических комплексов и относительно просто диагностируется при должной квалификации.
Методы лечения
Терапия преимущественно медикаментозная. С применением препаратов нескольких групп, в зависимости от основного патологического процесса.
- Сердечные средства (противогипертензивные, антиаритмические, гликозиды по мере необходимости, бета-блокаторы).
- Ноотропы, для улучшения обменных процессов в головном мозге — Глицин, Фенибут, прочие.
- Цереброваскулярные. Ускоряют кровообращение в церебральных структурах. Актовегин и иные.
- Антиагреганты. Для коррекции реологических свойств крови. Улучшения ее текучести. Как вариант — Аспирин-Кардио.
- Статины. Устраняют избыток холестерина. Аторис.
- Диуретики по показаниям, для купирования отеков. Подойдут щадящие препараты вроде Верошпирона.
- В рамках терапии миокардита прописывают антибиотики, иммунодепрессанты (зависит от типа).
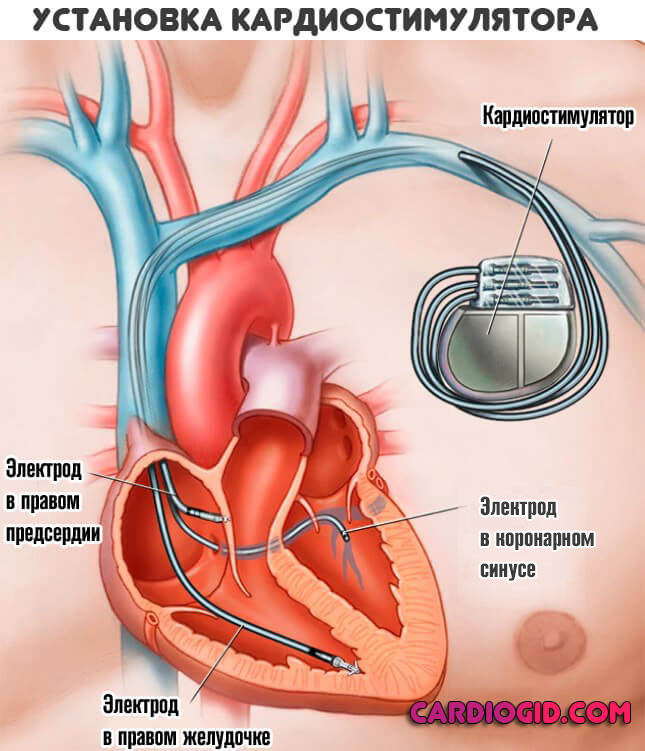
Сложные случаи, не поддающиеся консервативной коррекции, требуют радикальных мер. Как вариант, синдром слабости синусового узла. Необходима имплантация кардиостимулятора.
Протезирование клапанов или пластика сосудов проводятся по показаниям, при пороках сердца.
Изменение рациона большой роли не играет. Но для улучшения прогноза рекомендуется отказаться от курения и приема алкоголя. Также избыточной физической активности. Вопрос обсуждается с лечащим специалистом.
Прогноз
Зависит от основной патологии. Миграция водителя ритма по предсердиям имеет высокую выживаемость: до 85-90%, вероятность смерти минимальна, хотя и присутствует.
Инвалидизирующие осложнения встречаются в 8-9% ситуаций. При качественном лечении последствия не наступают, возможно полное отсутствие изменений в самочувствии.
Миграция желудочкового водителя ритма переносится тяжелее. Ассоциируется с высокой вероятностью опасных нарушений сократительной способности. Летальный исход наступает в 20-40% случаев, в отсутствии лечения. Хирургическая радикальная терапия улучшает прогноз в 2-3 раза.
Возможные осложнения
- Основное последствие — остановка сердца. Внезапная, требует срочной реанимации. Поскольку врачей рядом не оказывается, вероятный итог — смерть.
- Инфаркт. В результате недостаточной сократимости миокарда и падения интенсивности питания самой мышцы.
- Инсульт. Некроз клеток головного мозга, церебральных структур. Дает выраженный неврологический дефицит при недостаточно быстрой помощи.
- Сосудистая деменция. Похожа на болезнь Альцгеймера, но потенциально обратима в отличие от последней.
- Отек легких, сердечная астма.
Предотвращение опасных осложнений выходит в задачу терапии. Вопрос решается параллельно с устранением первопричины и симптомов состояния.
Миграция водителя ритма — это случайная находка на ЭКГ. Специфических признаков она не имеет. Опасность собственно этого состояния также минимальна. Для прогнозирования исхода нужно учитывать первичный диагноз. Лечение этиотропное, заключается в работе с основным заболеванием. По мере необходимости купируются признаки.
Источник
Бесперебойная работа главного органа человека осуществляется с помощью электрических импульсов, берущих начало в правом предсердии. Здесь находится водитель ритма сердца – синусовый узел, состоящий из переплетенных мышечных волокон и нервных окончаний.
Синдром водителя ритма сердца – это перемещение или миграция сердечных сокращений по предсердиям к атриовентрикулярному соединению и опять к синусовому узлу. Атриовентрикулярное соединение расположено между предсердием и желудочком, которое также является водителем ритма. Оно берет на себя функции синусового узла, если в нем происходит сбой.
Причины возникновения патологии
У взрослого человека сердце производит 60 – 100 ударов в минуту, ребенка – 100. У новорожденного число сокращений и того больше – 140–160. Сердце бьется без перерыва и с определенным интервалом. Но иногда возникают ситуации, когда оно начинает ускоряться или замедляет работу.
Неполадки в проводящей системе не могут обеспечить согласованность сокращений, а также нарушают их регулярность. В результате удары происходят через разные промежутки времени. Появляются лишние сокращения, или, наоборот, наступает пауза. Изменение работы синусового узла приводит к аритмии.

Если число сокращений увеличивается, развивается тахикардия. При уменьшении сердечных ударов наблюдается брадикардия. Такие расстройства характерны для взрослого человека, хотя у детей также выявляют патологию.
Перебои в сердечном ритме встречаются и у здоровых людей. Человек узнает об этом случайно при проведении плановой ЭКГ. В таком случае нарушение не доставляет пациенту каких-либо беспокойств, неполадок в работе сердца не обнаруживают. Данное состояние признается особенностью организма и не требует лечения.
Причины патологии бывают связаны с неправильным внутриутробным развитием или получены в результате сердечных аномалий. Лечение синдрома водителя сердца начинают с основного заболевания. Врожденные факторы возникают еще в перинатальный период. На перемещение электрического импульса влияют:
- Недостаток в обеспечении кровью мышцы сердца – ишемия.
- Изменение внутренней оболочки, которая появляется как осложнение после ангины – ревматизм.
- Воспаление сердечной мышцы – миокардит.
- Нарушение работы синусового узла.
Аритмии в связи с болезнями сердца являются неблагоприятным признаком, так как свидетельствуют об изменении структуры сердечной мышцы. Это приводит к нарушению кровоснабжения внутренних органов, сердечной недостаточности, а в худшем случае – к остановке сердечных сокращений.
Среди причин, не связанных с патологиями сердца, отмечают:
- Нехватка микроэлементов.
- Физическое и стрессовое перенапряжение.
- Перенесенные инфекционные заболевания.
- Переизбыток лекарственных препаратов для лечения сердечных недугов.
- Вегето-сосудистая дистония с преобладанием пониженного давления.
- Нарушения эндокринного характера.
Основные признаки
В медицине патологию, связанную с миграцией водителя ритма, разделяют на два типа: суправентрикулярный и желудочковый. Каждый из них имеет свои симптомы.
Клинические признаки суправентрикулярного перемещения водителя ритма проявляются следующим образом:
- болезненное состояние;
- упадок сил;
- исчезновение желания что-либо делать;
- ощущение неправильного сердечного ритма;
- болезненное состояние в области сердца.
В случае желудочковой миграции водителя ритма человек ощущает:
- головокружение;
- повышение давления;
- частую потерю сознания.
Эти симптомы характерны и при других сердечных патологиях, поэтому необходимо обращение за помощью к кардиологу.

У детей синдром водителя изменяет сердцебиение, приводит к расстройствам в поведении и развитии. В переходный период симптомы только усиливаются и дают о себе знать следующими нарушениями:
- усиленной возбудимостью;
- проблемами со сном;
- зависимостью самочувствия от перемены погоды.
Но если они не связаны с болезнями сердца, то со временем бесследно проходят.
Особого внимания требуют малыши, которые не могут пожаловаться на дискомфорт в области грудины. Плановые осмотры у кардиолога помогут вовремя выявить серьезные проблемы.
Диагностика
Выявление патологии происходит одинаково у взрослых и детей. Начинается со сбора анамнеза: все о симптомах, продолжительности проявления заболевания. Больного осматривают, прослушивают сердце и легкие. Назначаются лабораторные исследования:
- Общий анализ крови и мочи расскажет о воспалительных процессах в организме.
- Анализ крови на биохимию уточняет уровень «плохого» холестерина, липидов высокой плотности (ЛПВП). Чем ниже первый и выше второй показатель, тем организм лучше себя чувствует. ЛПВП предупреждают нарушение сердечного ритма.
- Определяют показатели сахара и калия.
- ЭКГ – исследование сердечного ритма, состояние тканей миокарда и артериальной системы.
- ЭхоКГ – определяет изменения на стенках, перегородках, клапанах, что позволяет выявить ишемическую болезнь и пороки сердца.
- Проводят мониторинг по Холтеру с применением специального аппарата, который подсоединяют к пациенту на 1–3 дня. Он фиксирует миграцию водителя ритма: в какие части органа перемещается, как часто, на какой период и почему возникла патология. Больной при этом находится в стационаре.
- Фонография – выявление шумов и тонов главного органа.
- Назначают консультации с терапевтом, невропатологом и другими специалистами.
Терапия миграции водителя ритма
Для каждого пациента подбирают индивидуальное лечение, которое зависит от характера выявленного сердечного недуга:
- Нарушение работы синусового узла – подключают кардиостимулятор.
- Ишемическая болезнь – предписывают статины («Ловастатин», «Розувастатин»), бета-блокаторы («Анаприлин»), ингибиторы («Каптоприл»). Для устранения приступа – «Нитроглицерин».
- Воспаление сердечной мышцы – назначают противовирусные препараты («Ремантадин»), антибактериальные («Эритромицин»). Вводят запрет на занятия спортом и тяжелую работу на 1 – 2 месяца.
- Порок сердца – лечат сердечную недостаточность (диуретики, гликозиды, ингибиторы, бета-блокаторы, препараты, расширяющие сосуды).
Лечение лекарственными средствами имеет больший эффект, если пациент придерживается рекомендаций врача:
- использовать продолжительный сон в ночное время и дневной отдых;
- побольше гулять на свежем воздухе;
- бросить курить и не употреблять напитки с алкоголем;
- питаться часто и маленькими порциями;
- не есть жирные, копченые, острые, консервированные продукты;
- использовать умеренные физические упражнения;
- избегать нервных ситуаций;
- не пренебрегать лекарствами, назначенные врачом.
Если во время обследования не было выявлено никаких нарушений в работе сердца, кроме миграции водителя ритма, то лечение не назначают. Молодые люди призывного возраста в подобной ситуации считаются годными для прохождения службы в армии. Только в случае стойкой аритмии они получают освобождение.
Прогноз и профилактика
Если синдром водителя ритма сердца выявлен случайно и не доставляет беспокойства, то прогноз для человека благоприятный, не требующий медикаментозного вмешательства.
Для предотвращения развития синдрома водителя ритма сердца, следует выполнять рекомендации врача, а также стараться:
- снизить вес до нормальных показателей;
- включать в питание белковые продукты и витамины;
- вовремя лечить инфекционные заболевания;
- полностью избавиться от вредных привычек;
- использовать физические нагрузки.
Синдром водителя ритма диагностируется довольно часто, но не стоит впадать в панику. Современная медицина применяет эффективные методы лечения патологии.
Загрузка…
Источник

