Синдром маршала у детей диагностика в москве
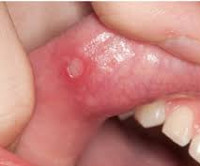
Синдром Маршалла (PFAPA-синдром) – это заболевание преимущественно детского возраста, включающее периодическую лихорадку, афтозный стоматит, фарингит, шейную лимфаденопатию. Симптомами являются регулярно повторяющиеся эпизоды повышения температуры выше 39˚С, боли в горле, язвенные поражение слизистой рта, увеличение шейных лимфоузлов. Диагноз устанавливается на основании клиники, анализов крови, посевов отделяемого из зева, исключения других возможных причин рецидивирующей лихорадки. Лечение ограничено глюкокортикоидами или жаропонижающими препаратами, так как антибиотики и противовирусные средства неэффективны. В редких случаях проводится тонзиллэктомия.
Общие сведения
В 1987 году американским педиатром Г.Маршаллом и соавторами описана ранее неизвестная периодическая лихорадка, которая первоначально была названа синдромом Маршалла. В современных источниках используется название PFAPA-синдром как аббревиатура симптомов, включающих периодическую лихорадку (periodic fever), афтозный стоматит (aphthous stomatitis), фарингит (pharingitis), шейный лимфаденит (cervical adenitis). Распространенность и заболеваемость точно неизвестны. Дебют патологии отмечается в возрасте от 1 до 5 лет и, как правило, к подростковому периоду симптоматика разрешается. В последнее время появились данные о возможности развития PFAPA-синдрома у взрослых. Среди заболевших преобладают мужчины (55-70%).

Синдром Маршалла
Причины синдрома Маршалла
Этиология остается неизвестной. Сегодня PFAPA-синдром рассматривается как полигенное или мультифакториальное заболевание, при котором модифицирующую роль играют генетические, средовые факторы, возможные особенности реагирования организма на инфекцию. У 7-10% пациентов выявляются мутации гена MEFV, который участвует в образовании белка пирина гранулоцитами, моноцитами, дендритными клетками, фибробластами кожи, брюшины и синовиальной оболочки. Его предполагаемая функция состоит в снижении воспалительного ответа путем ингибирования активации и хемотаксиса нейтрофилов. Выявляются мутации TNFRSF1A, МВК, гена, кодирующего белок NLRP3.
Цитокиновый профиль при данной патологии позволяет отметить повышение сывороточных уровней интерлейкина-1β (ИЛ-1β), ТNFα, ИЛ-6, ИЛ12р70, в том числе в период между атаками, что указывает на постоянно текущее субклиническое воспаление. Определенный инфекционный агент не выделен, некоторые исследования указывают на возможное участие вирусов Эпштейна-Барр, простого герпеса 1, 2 типов и цитомегаловируса, а также редких бактериальных агентов: Муcobacterium chelonae (микобактерии хелона), Plasmodium (плазмодии), Borrelia (боррелии), Brucella (бруцеллы). У части исследуемых больных выявляется дефицит витамина D.
Патогенез
Точный патогенез не установлен. Современные исследователи относят PFAPA-синдром к системным аутовоспалительным заболеваниям. Их отличием от аутоиммунных являются генетически обусловленные особенности протекания воспалительной реакции и реагирования иммунитета, а не механизмы синтеза антител и активации Т-лимфоцитов при контакте с антигеном. Наличие мутации гена MEFV ведет к синтезу дефектного пирина, который в норме ослабляет и ингибирует чрезмерную восприимчивость организма, а в измененном виде приводит к дефициту ингибитора хемотаксического фактора С5а, что нарушает функцию контроля процесса воспаления.
Ген NLRP3 кодирует белок криопирин, при его мутации моноциты под влиянием разнообразных триггеров начинают синтезировать огромное количество ИЛ-1β. В норме иммунная система способна защитить себя от избытка данного цитокина. При PFAPA-синдроме эта регуляция нарушена, вследствие чего развивается клиническая картина, так как интерлейкин-1β ответственен не только за гипертермию, но и за повреждение, ремоделирование тканей, повышенный уровень маркеров системного воспаления.
Симптомы синдрома Маршалла
Клиническая картина представляет собой лихорадочные эпизоды, которые повторяются каждые 2-12 недель (средний цикл 28 дней). Температура чаще повышается внезапно, лихорадка достигает высоких цифр (от 40 до 41°C). Иногда за сутки перед повышением температуры появляется общая слабость, астения, снижение аппетита. Затем присоединяется афтозный стоматит, при котором появляются мелкие (до 5 мм) язвенные поражения слизистой полости рта – афты. Фарингит характеризуется болью в горле, гиперемией слизистой глотки. В типичных случаях развивается шейный лимфаденит – лимфоузлы в области шеи увеличиваются, становятся болезненными при пальпации.
В 43-48% наблюдений симптомы возникают все вместе, чаще всего встречается стоматит (55%). Крайне редко пациентов беспокоит головная боль, тошнота, рвота, вздутие живота. На 4-5 сутки температура тела нормализуется, воспалительные явления разрешаются. Интервалы между атаками составляют от 2 до 7 недель. Со временем межприступные промежутки могут удлиняться. Особенностью протекания лихорадки является то, что при температуре 40°C общее самочувствие детей остается относительно удовлетворительным. Между эпизодами восстанавливается аппетит, набирается потерянная масса тела. Рост, общее психоэмоциональное развитие не страдает. Течение заболевания доброкачественное, атаки обычно прекращаются к подростковому возрасту. Описание дебютов синдрома Маршалла во взрослом возрасте делает его актуальным не только для педиатрии.
Осложнения
Осложнений синдрома Маршалла описано не было. Долгосрочных исследований у пациентов не проводилось. Однако на фоне афтозного стоматита, фарингита возможно присоединение вторичной инфекции, что может привести к развитию тонзиллита, заглоточного абсцесса, отита, гнойного медиастинита. Длительно текущий воспалительный процесс повышает риск возникновения амилоидоза. Кроме того, рецидивирующие эпизоды лихорадки оказывают изнуряющее действие, вынуждают ребенка пропускать школьные занятия, могут привести к неуспеваемости.
Диагностика
Для постановки диагноза PFAPA-синдрома используют диагностические критерии, предложенные Маршаллом (1987 г.): регулярно повторяющиеся лихорадки с раннего возраста (начало 2-5 лет); присутствие одного из следующих клинических признаков: афтозный стоматит, шейный лимфаденит, фарингит; полностью бессимптомный интервал между эпизодами лихорадки; нормальное физическое и нервно-психическое развитие ребенка; отсутствие циклической нейтропении. На данный момент нет специфических анализов для установления синдрома Маршалла. Диагностический поиск включает:
- Консультацию педиатра, ревматолога. Производится детальный сбор анамнеза пациента: история течения беременности и родов у матери, наследственность, особенности питания, роста, развития ребенка, перенесенные заболевания, информация о вакцинации, наличие или отсутствие контакта с инфекционными больными. Осматриваются слизистые оболочки щёк, глотки, миндалин; проводится аускультация сердца, легких, измерение АД, пульса; пальпация живота, лимфоузлов.
- Клинико-биохимические анализы. В период лихорадки общий анализ крови выявляет лейкоцитоз с повышением нейтрофилов, ускорение СОЭ. В периоды между приступами все воспалительные параметры нормализуются. Также во время атак повышается уровень С-реактивного белка, печеночные ферменты не изменены. Анализ крови на 25-OH может выявлять дефицит витамина Д3- холекальциферола. IgG, IgA, IgM, IgD, прокальцитонин, антинуклеарные антитела, ревматоидный фактор даже при повышении температуры тела остаются нормальными.
- Дополнительные исследования. Посев отделяемого из верхних дыхательных путей на микрофлору и чувствительность к антибиотикам, посев мочи, крови на стерильность (на высоте лихорадки), рентгенография органов грудной клетки, придаточных пазух носа выполняются для исключения инфекционной природы лихорадки. При синдроме Маршалла патологических изменений при данных исследованиях не выявляется.
Дифференциальный диагноз синдрома Маршалла проводят со следующими нозологиями: возвратный тонзиллит, инфекционные заболевания, ювенильный идиопатический артрит, циклическая нейтропения, семейная средиземноморская лихорадка (FMF), синдром гиперглобулинемии D, болезнь Бехчета.
Лечение синдрома Маршалла
Методы лечения все еще являются предметом споров. Антибиотикотерапия, применение противовирусных, антигистаминных препаратов не имеют эффективности; НПВС обладают только кратковременным жаропонижающим эффектом. На сегодняшний день для терапии PFAPA-синдрома успешно используются:
- Кортикостероиды. Одна или две дозы преднизолона (1-2 мг/кг), бетаметазона (0,1-0,2 мг/кг) могут резко прекратить приступы лихорадки в течение нескольких часов. Другие сопутствующие симптомы требуют больше времени для разрешения. Стероиды применяются только во время приступов, указанные дозировки не вызывают токсических эффектов. Глюкокортикоидная терапия способна сократить интервал между приступами, но не предотвращает рецидивы.
- Колхицин. Может быть эффективным для предотвращения частых эпизодов лихорадки, на течение лихорадочного периода он не влияет. Побочным эффектом являются желудочно-кишечные расстройства (в 20% случаев). Было проведено несколько исследований данного препарата, причем большинство из них – в Израиле, где большая доля пациентов несут патогенные варианты MEFV.
- Циметидин. В исследованиях на небольших группах примерно четверть пациентов (24-27%) имели полное разрешение эпизодов лихорадки при его приеме, а еще 24-32% сообщили о частичной эффективности с уменьшением частоты или тяжести приступов.
- Анакинра. В настоящее время в качестве экспериментальной терапии рассматриваются рекомбинантные антагонисты рецептора интерлейкина-1β (анакинра), проводятся исследования данной группы препаратов. Все пациенты продемонстрировали клиническое улучшение, снижение уровня цитокинов в крови.
- Тонзиллэктомия. Является радикальным методом, который приводит к полному излечению. Операция должна выполняться только в случае непереносимости или неэффективности стандартной лекарственной терапии в связи с определенными рисками инвазивного вмешательства (кровотечение, осложнения анестезии).
Прогноз и профилактика
Все проявления синдрома Маршалла обычно самостоятельно разрешаются до подросткового возраста. Фатальные последствия и серьезные осложнения в литературе не описаны. Несмотря на благоприятный прогноз, при появлении схожих жалоб необходимо обратиться к детским специалистам (педиатру, отоларингологу, стоматологу) для обследования, установления диагноза и подбора адекватной терапии. Специфических методов профилактики не существует. Пациентам, страдающим данным синдромом, рекомендовано применять витамин Д3 в дозе 400 МЕ в зимнее время.
Источник
Синдром Маршалла у детей – это патологическое состояние, для которого характерна периодическая лихорадка. Повышение температуры тела не является проявлением инфекции, наблюдается через примерно одинаковые промежутки времени, с интервалом 2-12 недель. Температурные показатели могут подниматься до фебрильных значений — 39˚С и выше, вероятна и другая симптоматика. Приступы купируются глюкокортикостероидами.
Причины
Этиология синдрома Маршалла полностью не изучена. Как одну из вероятных причин выделяют мутацию гена, который отвечает за контроль развития воспалительного процесса. Из-за хромосомных патологий повышается восприимчивость организма к воспалению. Болезнь, как и в случае с синдромом Апера, зарождается еще в эмбриональном периоде, но физические уродства при ней отсутствуют.
Синдром Маршалла впервые встречается у детей 1-5 лет жизни
Также следует отметить, что при синдроме Маршалла, в отличие от Ретта, болеют преимущественно мальчики. Особенностью синдрома является то, что он принадлежит к аутовоспалительным заболеваниям, для которых характерна особая реакция иммунной системы, касающаяся воспалительного процесса. Организмом вырабатывается повышенное количество цитокина, который приводит к развитию таких состояний:
- гипертермия – повышение температуры тела до высоких фебрильных значений;
- повреждение тканей;
- повышение в крови маркеров системного воспаления.
Иммунная система должна реагировать на выработку патологически большого количества цитокина, но этого не происходит. Воспалительный процесс в организме никак не связан с воздействием инфекционных агентов, что усложняет обследование и постановку диагноза.
Симптомы
Отклонения во внешности ребенка, физические уродства, поведенческие расстройства или нарушения интеллектуальных способностей, как в случае с синдромом Каннера, при Маршале отсутствуют. Малыши развиваются нормально, ничем не отличаются от сверстников.
При синдроме Маршалла у детей внезапно поднимается высокая температура, иногда показатели достигают 40˚С. Фебрилитет может держаться 4-5 суток, затем температурные показатели приходят в норму. Но такое состояние повторяется спустя примерно одинаковые промежутки времени, что дает основание предполагать синдром Маршалла у детей.
Другие сопутствующие признаки:
- афтозный стоматит – ранки на слизистой ротовой полости;
- фарингит – покраснение и першение в горле;
- лимфаденит – увеличение шейных лимфатических узлов, их болезненность при пальпации.
Это основные проявления болезни, но некоторые из них могут отсутствовать. Полный комплекс симптомов наблюдается примерно у половины больных детей.
Полный комплекс симптомов наблюдается приблизительно у 40-50% детей
Совместно с основным симптомом – лихорадкой — иногда ребенка беспокоит головная боль, ухудшение аппетита, вздутие и болезненность живота, тошнота, рвота, слабость. Но как только температура тела нормализуется, все другие проявления исчезают. В период между приступами ребенок чувствует себя хорошо, хотя по результатам анализов крови можно говорить о вялотекущем воспалении.
Диагностика
Для постановки диагноза ребенка следует показать педиатру. Врач проведет визуальный осмотр, изучит жалобы. Как и в случае с синдромом Альпорта, при синдроме Маршалла важную роль играет установление связи с наследственностью. Врачом изучается семейный анамнез болезней, течение беременности.
После осмотра носоглотки, слизистой ротовой полости, пальпации лимфатических узлов, живота, обязательно назначается лабораторное обследование. Основу диагностики составляет:
- общий анализ крови – выявляется лейкоцитоз, повышенная СОЭ;
- биохимия сыворотки – увеличение концентрации С-реактивного протеина;
- иммунограмма – иммуноглобулин A, D, G, M, ревматоидный фактор в норме;
- иммуноферментный анализ – ревматоидный фактор нормальный.
После лабораторной диагностики может потребоваться инструментальная. Делается рентгенография грудной клетки, пазух носа, УЗИ органов брюшной полости, малого таза. Важно исключить соматическое хроническое заболевание, которое может сопровождаться лихорадкой.
Синдром Маршалла иногда принимают за простуду, но лечение не помогает
Дополнительно в ходе обследования иногда требуется помощь ЛОРа, стоматолога, иммунолога, желательна консультация генетика.
Осложнения
Синдром Маршалла не несет угрозы жизни ребенка. Прогнозы благоприятны. К подростковому возрасту все проявления исчезают. Только в редких случаях болезнь остается пожизненно.
Что касается осложнений, то они в большей степени связаны не с аутоиммунными реакциями, а с симптомами данного синдрома. На фоне фарингита и стоматита высока вероятность присоединения вторичной инфекции и развития таких последствий:
- отит;
- заглоточный абсцесс;
- гнойный медиастинит;
- тонзиллит;
- бронхит;
- пневмония.
Из-за часто повторяющихся приступов обострения ребенок вынужден пропускать занятия в школе, в результате чего он отстает от сверстников. Но при желании программу можно изучать на дому. Прогнозы не столь критичны, как при синдроме Ушера, когда ребенок не может посещать школу из-за проблем со слухом и зрением: малыш к 9-10 годам может ослепнуть и оглохнуть.
Лечение
Основу терапии составляют глюкокортикостероиды. Однократного применения бывает достаточно, чтобы купировать приступ обострения. В ряде случаев могут применяться блокаторы Н-2 гистаминовых рецепторов и иммуносупрессоры.
При правильном поддерживающем лечении приступы проходят по мере взросления ребенка. Если состояние ребенка тяжелое, прибегают к радикальным методикам, а именно к тонзиллэктомии. Результаты такое лечения неоднозначны, поэтому прибегают к операции только в крайнем случае.
Прогнозы при синдроме Маршалла оптимистичны.
Читайте в следующей статье: симптомы аутизма у детей
Источник
https://ria.ru/20200617/1573020546.html
В Москве умер первый ребенок из-за новой болезни, вызванной COVID-19
Двухлетняя Мария Паршикова умерла в Морозовской больнице, где ей тщетно пытались помочь в течение недели. Сначала решили, что у девочки синдром Кавасаки. Но… РИА Новости, 17.06.2020
2020-06-17T08:00
2020-06-18T13:42
коронавирус в россии
коронавирус covid-19
морозовская детская городская клиническая больница
здоровье
москва
дети
медицина
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn24.img.ria.ru/images/07e4/06/11/1573051642_0:0:1620:911_1400x0_80_0_0_dbf361c8a16c0f67d752c0348795744a.png
https://ria.ru/20200519/1571642125.html
https://ria.ru/20200514/1571463800.html
москва
РИА Новости
Россия, Москва, Зубовский бульвар, 4
7 495 645-6601
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
Россия, Москва, Зубовский бульвар, 4
7 495 645-6601
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
Россия, Москва, Зубовский бульвар, 4
7 495 645-6601
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn24.img.ria.ru/images/07e4/06/11/1573051642_0:0:1620:911_1400x0_80_0_0_dbf361c8a16c0f67d752c0348795744a.png
https://cdn24.img.ria.ru/images/07e4/06/11/1573051642_373:0:1620:935_1400x0_80_0_0_5bd20a62abb93ab0e084c9915f8f8daa.png
https://cdn21.img.ria.ru/images/07e4/06/11/1573051642_538:0:1473:935_1400x0_80_0_0_f391d92fffde8f3be878a55e4a5cd79d.png
РИА Новости
Россия, Москва, Зубовский бульвар, 4
7 495 645-6601
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
Россия, Москва, Зубовский бульвар, 4
7 495 645-6601
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
коронавирус в россии, коронавирус covid-19, морозовская детская городская клиническая больница, здоровье, москва, дети, медицина
08:00 17.06.2020 (обновлено: 13:42 18.06.2020)
МОСКВА, 17 июн — РИА Новости, Мария Семенова. Двухлетняя Мария Паршикова умерла в Морозовской больнице, где ей тщетно пытались помочь в течение недели. Сначала решили, что у девочки синдром Кавасаки. Но после вскрытия выяснилось: ребенок погиб из-за нового заболевания, вызванного коронавирусом. Историю борьбы за детскую жизнь РИА Новости рассказала Анна Паршикова, мать Маши.
«Будто рубильник дернули»
Маруся, как звали ее дома, поступила в приемное отделение вечером 18 мая, а 23-го скончалась за закрытыми дверями реанимации. Мать к ней не пустили: у девочки был COVID-19, в крови обнаружили антитела IGM — они вырабатываются в острой фазе болезни.
Новость о том, что у дочери коронавирус, потрясла родителей: во время эпидемии они самоизолировались на даче и никто не контактировал с COVID-инфицированными. Правда, в апреле недолго и не очень серьезно переболели все домочадцы — чем, не знают до сих пор.
«У дочки поднялась температура под сорок. Мы были в Домодедовском районе, приехала местная скорая. Врачи заподозрили энтеровирусную инфекцию, сказали, ничего страшного — но, если лихорадка продержится больше трех суток, вызывайте бригаду опять. Через два дня Маруся начала бегать и скакать как обычно — будто рубильник дернули, — вспоминает Анна. — Зато слегла я: слабость, озноб, но пониженная температура. После такие же симптомы появились у мужа. Мы и подумать не могли, что это COVID-19. У меня в крови нет антител. Либо я бессимптомник, либо вообще не болела, либо тестирование врет — загадка. Вообще с коронавирусом больше вопросов, чем ответов. Муж и сын будут сдавать анализ — это важно, ведь мы тогда находились с родителями и немолодой няней, могли их заразить».
«Срочно вызывай скорую»
Через три недели после выздоровления у Маруси снова подскочила температура — 39.
«Два дня я пыталась вызвать кого-нибудь — хоть платно, хоть бесплатно. Все бесполезно. На третий день у дочери сильно опух лимфоузел на шее, и мы вернулись в Москву. Врач из поликлиники сказал: похоже на мононуклеоз (инфекционное заболевание, для которого характерны лихорадка и воспаление лимфоузлов. — Прим. ред.). Доктора приходили практически ежедневно — и платные, и участковые. Все твердили одно и то же. Но потом я увидела на ножках девочки сыпь и скинула фото приятельнице, педиатру. Та заволновалась: «Срочно вызывай скорую, похоже на Кавасаки». Тут у меня волосы зашевелились».
Приехала бригада. Марусю осмотрели и предположили, что это просто аллергия на антибиотик, однако на всякий случай госпитализировали в Морозовскую больницу. По словам Анны, двое суток никто, кроме единственного дежурного врача, и слышать не хотел, что у малышки, возможно, синдром Кавасаки. «Но надо отдать должное: начиная с третьего дня помогали дочери всем чем могли. У меня уже нет сил и желания кого-то судить. Все равно мы никогда не узнаем, было ли что-то сделано не так», — вздыхает Анна.
«Мозг перешел в режим самосохранения»
Даже когда дочь попала в реанимацию, Паршикова не верила, что Маруся умирает. Казалось, вот-вот кризис минует.
«Сейчас понимаю, что мой мозг перешел в режим самосохранения. Нет, я действовала: звонила, писала, трясла всех. Но когда твой ребенок угасает на глазах, сознание будто ставит блок и все как в тумане. Я убеждала себя: еще чуть-чуть и все наладится. Даже спросила: «Вы нас из реанимации пока не переводите?» На меня посмотрели как на идиотку. Видимо, доктора уже все понимали. Но мне-то никто ничего не говорил».
Маруся «сгорела» за семь дней. Потом врачи объяснили Анне: у девочки был Кавасаки-подобный синдром, вызванный коронавирусом. Он привел к обширному поражению внутренних органов. «Совсем недавно дочь выглядела как нормальный ребенок, которому просто нездоровится. Вскрытие показало: у нее чудовищные повреждения внутренних органов. «Вы такое раньше видели?» — допытывалась я у врачей. Мне ответили, что так обычно бывает после длительного онкозаболевания или при иммунодефиците. А здесь неделя — и все», — описывает Паршикова.
«Это преступление»
Анна не собирается «воевать» с больницей, но ей важно предать огласке свою историю. «Не для того, чтобы кого-то наказать, — мы хотим, чтобы люди знали об этой болезни».
Никто, переживает Паршикова, даже не подозревает, что жизнь детей в опасности. «На днях по ТВ сказали, что в Москве нет ни одного ребенка с этим синдромом. Я была в ужасе. Вместо того чтобы предупредить родителей, дезинформируют многомиллионную аудиторию. Это преступление, — считает она. — Даже сейчас в Морозовской больнице есть дети с этим диагнозом. Мне пишут сотни людей, я рассказываю им о симптомах дочери и, конечно, советую обратиться за помощью — ведь я ни в коем случае не врач».
Быть настороже
Заведующий кафедрой педиатрии Медицинского института РУДН и консультант-пульмонолог Морозовской больницы Дмитрий Овсянников объяснил, что еще в начале весны мировое врачебное сообщество обнаружило новый детский недуг — мультисистемный воспалительный синдром, ассоциированный с COVID-19. Другое название — Кавасаки-подобная болезнь.
«Сигналы из других стран поступали уже с марта, на сегодняшний день известно о 600 случаях. Провели детальный анализ того, как развивалось заболевание, у 120 пациентов из Великобритании, Франции, США, Италии. Один ребенок погиб, то есть летальность — меньше одного процента», — уточнил Овсянников.
Прежде всего, по его словам, нужно обращать внимание на классические признаки синдрома Кавасаки. Их шесть: лихорадка, изменения слизистых оболочек (красные губы, земляничный или малиновый язык), отек ладоней и ступней, конъюнктивит, увеличение лимфоузлов, особенно шейных, а также разнообразная сыпь. У детей с мультисистемным воспалительным синдромом могут быть не все симптомы, но даже некоторые из них должны насторожить родителей и врачей. Не стоит игнорировать и специфические черты новой болезни.
«Она поражает детей девяти-десяти лет, а средний возраст пациентов с синдромом Кавасаки — два года. Другие особенности — снижение артериального давления и шок. Могут быть нарушения желудочно-кишечного тракта (понос, рвота), головные боли и симптомы менингита», — перечисляет эксперт.
«Профилактики нет»
Овсянников отметил: хотя заболевание новое, уже разработаны протоколы диагностики и лечения. У детей с таким недугом велики шансы оказаться в реанимации — оставаться дома в любом случае противопоказано, при первых признаках необходимо ехать в стационар. «Профилактики нет. Важно понимать, что синдром развивается через одну-шесть недель после перенесенной коронавирусной инфекции. Если кто-то в семье переболел ОРВИ и тем более при подтвержденном COVID-19, нужно особенно пристально следить, нет ли у ребенка лихорадки, сыпи, конъюнктивита. В этом случае — срочно за медицинской помощью! Одна из причин фатального исхода — поздняя госпитализация».
Не только в ходе лечения, но и после выписки нужно делать УЗИ сердца, чтобы исключить аневризм коронарных артерий, как и при синдроме Кавасаки, добавляет врач. «За все время пандемии в Морозовскую больницу госпитализировали 13 детей с мультисистемным воспалительным синдромом, пятеро лежали в отделениях интенсивной терапии и реанимации. На сегодня большинство пациентов выздоровели».
До сих пор многие уверены: коронавирус не страшен детям, они могут быть лишь переносчиками инфекции. Раньше так считали и ученые, но оптимистичные прогнозы не подтвердились.
Источник
