Синдром лсма что это такое

В статье рассматриваются варианты речевых нарушений и варианты изменений вещества головного мозга при инсульте в бассейне левой средней мозговой артерии
Введение
Для клиники левополушарных инсультов характерны речевые нарушения, среди которых наиболее значимой является афазия. Афазия, проявившаяся остро, указывает на нарушение кровообращения в бассейне средней мозговой артерии (СМА) [1].
Речевые процессы, как правило, обнаруживают значительную степень латерализации и у большинства людей зависят от ведущего (доминантного) полушария [2]. Необходимо учитывать, что в определении доминантного полушария, ответственного за речь, подход, связывающий доминантность только с праворукостью или леворукостью, является упрощенным. Профиль распределения функций между полушариями обычно многообразен [2, 3], что отражается на степени речевых нарушений и возможностях восстановления речи [4]. Многие люди проявляют лишь частичную и неодинаковую доминантность полушария в отношении разных функций [2]. Наряду с тем, что функция речи у правшей (≥90%) и большинства левшей (>50%) связана преимущественно с левым полушарием [1,4], существуют три исключения из этого правила:
1. Менее чем у 50% левшей функция речи связана с правым полушарием.
2. Аномическая (амнестическая) афазия может возникать при метаболических расстройствах и объемных процессах в головном мозге.
3. Афазия может быть связана с поражением левого таламуса [1].
Так называемую перекрестную афазию (афазию, вызванную ипсилатеральным к доминирующей руке церебральным поражением) в настоящее время относят только к правшам [4].
Область коры, ответственная за функцию речи, расположена вокруг Сильвиевой и Ролландовой борозд (бассейн СМА). Продукцию речи определяют четыре зоны этой области, тесно связанные между собой и расположенные последовательно вдоль заднепередней оси: зона Вернике (задняя часть верхней височной извилины), угловая извилина, дугообразный пучок (ДП) и зона Брока (задняя часть нижней лобной извилины) (рис. 1, 2) [1].


ДП представляет собой подкорковые волокна белого вещества, соединяющие зону Брока и зону Вернике. Есть сведения, что в левом полушарии ДП встречается в 100% случаев, тогда как в правом – только в 55% [5]. Ряд исследователей считают, что имеется несколько проводящих путей, участвующих в обеспечении речевой функции [6, 7]. Другие авторы получили достоверное подтверждение только роли ДП [8].
Патогенез дизартрических расстройств речи обусловливается различными по локализации очаговыми поражениями мозга. Нередко наблюдаются сложные формы дизартрии [9].
Цель исследования: изучить соотношение объема поражения головного мозга при инсульте в бассейне левой СМА и степени нарушения речи.
Материал и методы
В приемный покой КГБУЗ «Городская больница № 5» за 4-месячный период с подозрением на ОНМК поступили 356 человек. Все пациенты обследованы неврологом в приемном покое больницы, проведена оценка неврологического дефицита, отражено наличие/отсутствие нарушений речи. В дальнейшем, если состояние пациентов позволяло, им проводилось логопедическое исследование, в большинстве случаев – на следующий день после поступления в стационар.
В 124 случаях (каждый третий пациент) поставлен предварительный диагноз: ОНМК в бассейне левой средней мозговой артерии (ЛСМА). Данная локализация наиболее актуальна при изучении афазии у больных с ОНМК.
Всем пациентам при поступлении и большинству пациентов в динамике проводилась КТ головного мозга (томограф Bright Speed 16) с целью подтверждения/исключения очагового поражения головного мозга и уточнения объема поражения и локализации патологического участка.
По результатам КТ головного мозга у 32 (25,8%) человек из 124 выявлены типичные ишемические изменения в бассейне ЛСМА, из них у 7 при исследовании в динамике, т. е. при поступлении изменения еще не были явными (начальная стадия инсульта). В 5 (4,0%) случаях выявлены кровоизлияния: левосторонние медиальные гематомы и 1 случай субарахноидального кровоизлияния (САК). В 5 (4,0%) случаях из 124 выявлены инфаркты другой локализации (не в бассейне ЛСМА) (табл. 1).

В 22 (17,7%) случаях по данным КТ головного мозга не выявлено инфаркта в зоне интереса, но пациенты были госпитализированы в первичное неврологическое отделение для больных с ОНМК, т. к. у них выявлена значимая неврологическая симптоматика: явления атрофии вещества головного мозга, сосудистые очаговые изменения, сосудистый лейкоареоз, постинфарктные кисты. К этой группе отнесены также пациенты, у которых клиника была обусловлена транзиторной ишемической атакой.
В 60 (48,4%) случаях пациенты не были госпитализированы. В большинстве случаев ОНМК не подтвердилось (нет соответствующих изменений по данным КТ и в неврологическом статусе). В число не госпитализированных в отделение ОНМК вошли также пациенты с различными вариантами атрофии вещества головного мозга в сочетании со значимой неврологической симптоматикой, которые отказались от предложенной госпитализации. Единичные пациенты переведены в другие стационары, т. к. у них были выявлены травматические изменения черепа, головногомозга, новообразования. Часть пациентов переведена в дежурное отделение неврологии другого стационара, например, с диагнозом «остеохондроз».
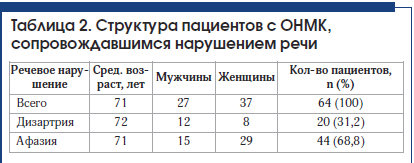
У 64 пациентов, госпитализированных в отделение ОНМК с инсультом, имелись нарушения речи (табл. 2). Детальный характер речевых нарушений определен логопедом. В 20 (31,2%) случаях у пациентов выявлены дизартрия и отсутствие афазии. В 2 случаях дизартрии сопутствовали дисфония и дисфагия. Выявлена афазия у 44 (68,8%) человек, из них в 7 случаях она регрессировала к моменту консультации логопедом на следующий день (в 2 случаях при регрессе афазии выявлены ишемические инфаркты). У 3 человек из группы с сенсомоторным вариантом афазии отмечалась выраженная дизартрия, у 9 человек – дисфагия. У 4 человек из группы с моторной афазией отмечались также явления дизартрии, в 1 случае – выраженная дизартрия.
Двум пациентам-левшам, у которых первоначально подозревался инсульт в бассейне левой СМА, с учетом результатов КТ головного мозга был поставлен диагноз: «Инсульт в бассейне правой СМА». В одном случае имелась афазия, которая регрессировала за 24 ч, в другом случае отмечена дизартрия.
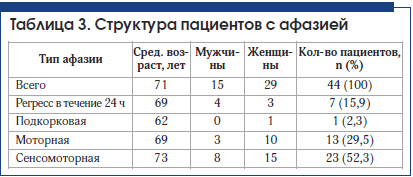
У пациентов с дизартрией без афазии выявлено 4 вида дизартрии: экстрапирамидная (3 случая), афферентная корковая (1 случай), бульбарная (1 случай), псевдобульбарная (8 случаев), в остальных случаях четко определить вид дизартрии было затруднительно, проявления были слабовыраженными (табл. 3).
В группах пациентов с дизартрией и регрессом афазии в течение 24 ч отмечается небольшое преобладание мужчин.
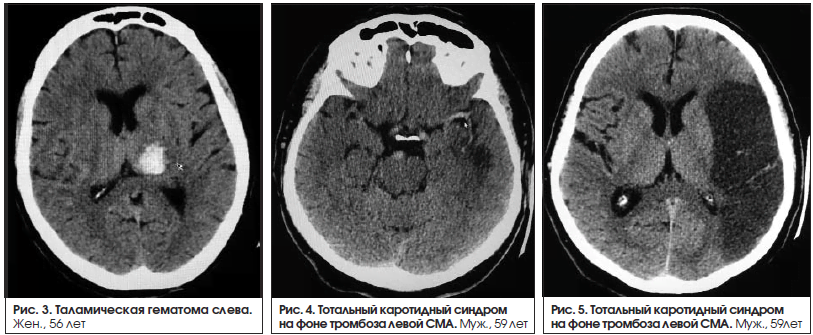
Афазии наблюдаются при поражениях коры головного мозга. В одном случае причиной афазии было поражение подкорковых структур левого полушария (медиальная внутримозговая гематома в таламусе (рис. 3). Нарушения речи в таких случаях не соответствуют ни одному из основных типов афазий. Поражение подкорковых структур можно заподозрить в тех случаях, когда амнестическая афазия сочетается с дизартрией или афазия – с гемипарезом. У данного пациента наблюдался правосторонний гемипарез 4 балла.
По классификации ишемических инсультов TOAST у госпитализированных пациентов с речевыми нарушениями выявлены следующие типы инсультов: в группе пациентов с сенсомоторной афазией наиболее частым был криптогенный вариант (47,6% случаев), на 2-м месте – кардиоэмболический (28,6%), на 3-м – атеротромботический (23,8%), отмечалась наибольшая частота повторных инсультов. В группе пациентов с моторной афазией также наиболее частым оказался криптогенный вариант, но в меньшем проценте случаев (41,7%), на 2-м месте – атеротромботический вариант (25,0%), на 3-м – кардиоэмболический (16,7%). В группе с дизартрией наиболее часто встречался лакунарный вариант (38,9% случаев), на 2-м месте – кардиоэмболический и криптогенный варианты (каждый по 22,2% случаев).
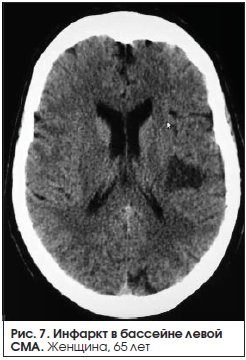
В группе больных с сенсомоторной афазией (23 человека) в 39,1% (9 человек) случаев у больных с сенсомоторной афазией был выявлен крупный инфаркт в бассейне ЛСМА доминантного полушария (рис. 4–6). В 47,8% (11 человек) случаев выявлен инфаркт малых размеров (рис. 7).

В 1 (4,3%) случае диагностировано САК вследствие разрыва аневризмы передней соединительной артерии, которое сочеталось с внутрижелудочковым кровоизлиянием. В 2 (8,7%) случаях КТ при поступлении и в динамике не выявила достоверного «свежего» участка инфаркта и постинфарктных изменений, у пациентов отмечены значительная атрофия вещества головного мозга, выраженный сосудистый лейкоареоз, клинический диагноз в обоих случаях: «Повторный ишемический инсульт в бассейне ЛСМА».
Основными группами сравнения стали 3 группы пациентов: с дизартрией (20 человек), моторной афазией (13 человек) и сенсомоторной афазией (23 человека). Критериями сравнения были объем и характер поражения, состояние сознания, сроки восстановления речи.
В таблице 4 в скобках указаны случаи соответствия локализации патологических изменений функционально-анатомическим зонам (при сенсомоторной афазии – обширной зоне вокруг Сильвиевой борозды; при моторной афазии – центру Брока; при дизартрии – локальным изменениям на уровне среднего мозга, подкорковых структур, коры).

Выявлены 3 медиальные гематомы слева, 2 из которых таламические (одна сопровождалась моторной афазией, другая – дизартрией), 1 – таламическая с распространением на внутреннюю капсулу (сопровождалась дизартрией). В одном случае в группе пациентов с дизартрией патологических изменений не выявлено, дизартрия регрессировала менее чем за 24 ч (табл. 5).

Случаев сопора и комы не было.
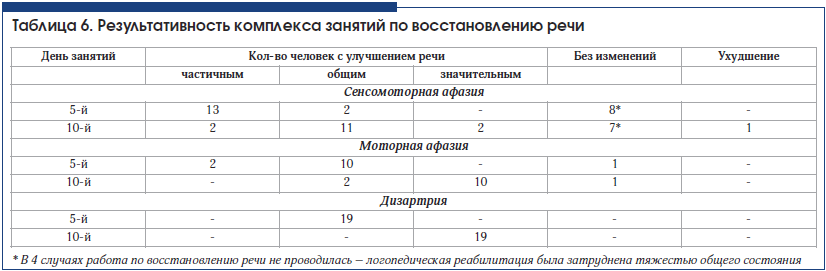
Достичь значительного улучшения речи у больных с сенсомоторной афазией в стационаре часто не удается (табл. 6). Поэтому логопед дает рекомендации каждому больному продолжать занятия в домашних условиях.
Результаты
Типичные «свежие» ишемические изменения, сопровождавшиеся афазией, по результатам КТ головного мозга выявлены у 30 человек. У половины из них диагностирована сенсомоторная афазия, и в свою очередь только у половины очаги поражения захватывали большую область вокруг Сильвиевой борозды. Не всегда локализация очагов поражения четко соответствовала локализации корковых речевых центров. Во всех 3 случаях медиальных гематом отмечены хорошая результативность восстановления речи (1 случай моторной афазии и 2 случая дизартрии), ее значительное улучшение.
Эти данные находят подтверждение в исследованиях афазического синдрома, проведенных во второй половине ХХ в., согласно которым у больных, переживших геморрагический инсульт, имеются возможности для восстановления речи, можно рассчитывать на благоприятный прогноз [10, 11]. В динамике степень нарушения речи, как правило, уменьшалась на фоне комплексного лечения, в т. ч. при сохранении гемодинамически значимого стеноза внутренней сонной артерии (по данным ультразвукового дуплексного сканирования), но при отсутствии рецидива инсульта или выраженной геморрагической трансформации.
Выводы
1. Сенсомоторная афазия при ишемическом инфаркте головного мозга может возникать как при поражении обширной области вокруг Сильвиевой борозды доминантного полушария, так и при локальном поражении в зоне одного из речевых корковых центров или зоне белого вещества между ними.
2. У больных с сенсомоторной афазией, вызванной инсультом, чаще, чем в других группах, отмечено оглушенное сознание, несмотря на то, что размер подтвержденного инфаркта более чем в половине случаев не был большим.
3. Фактические границы речевых центров индивидуально, по всей видимости, варьируют, поэтому не всегда обнаруживается совпадение точности предполагаемого анатомического поражения степени функциональных нарушений (афазии).
4. Полное соответствие объема выявленного инфаркта мозга объему речевых нарушений было отмечено в группе больных с сенсомоторной афазией, когда инфаркт был крупным.
5. Афазический синдром чаще встречается при криптогенном варианте ишемического инсульта, сенсомоторный вариант афазии часто возникает при повторных инсультах.
6. С учетом менее выраженной динамики восстановления речи в группе больных с сенсомоторной афазией этим больным следует продолжать логопедические занятия после выписки, чтобы достичь значительного/полного восстановления.
Источник
Острая ишемия головного мозга слева протекает тяжелее, чем правостороннее поражение. Это связано с тем, что у правшей (а таких людей большинство) доминирует левое полушарие. Рассмотрим, как протекает инсульт ишемический с левой стороны, какие возникают последствия и сколько живут после перенесенного приступа.
[contents]
СОДЕРЖАНИЕ:
Признаки патологии
Левое полушарие контролирует следующие функции организма:
- логическое мышление;
- способность к обработке полученной информации;
- возможность оперировать точными данными;
- речевую функцию;
- умение читать;
- способность воспринимать словесную информацию.
При ишемическом инсульте с левой стороны нарушаются описанные выше функции, затрудняется или полностью прекращается двигательная активность правой стороны тела.
Функции полушарий головного мозга (Инфографика)
По месту нарушения кровотока выделяют:
- Каротидный бассейн. Закупорка артериального сплетения тромбом или атеросклеротической бляшкой сопровождается гемипарезом, параличом языка и мимической мускулатуры, справа. Но при нарушении кровотока в левом каротидном бассейне страдает глаз слева. Если на фоне правосторонних нарушений у больного возникает нарушение зрения справа, то можно предположить, что обширное поражение левого полушария вызвало частичный стеноз сосудов в правом каротидном бассейне.
- ЛСМА. Ишемический инсульт в бассейне ЛСМА сопровождается нарушением речи, параличом глазных мышц, левосторонним снижением силы и чувствительности конечностей. Ишемический инсульт в бассейне левой СМА нередко имеет «предшественников» — транзиторные ишемические атаки. Если у человека диагностирован синдром средней мозговой артерии, то неврологи часто выявляют очаги перенесенных ранее микроинсультов.
- Задняя артерия мозга. Ишемический инсульт в бассейне задней мозговой артерии сопровождается выпадением полей зрения, афазией, потерей памяти, монопарезом стопы или кисти слева. Как и при ишемическом инсульте в левой СМА, поражение задней мозговой артерии редко возникает внезапно – пациентов дополнительно обнаруживаются очаги микроповреждений мозговой ткани.
- Передний артериальный сосуд. Парез или гемипарез конечностей с более сильным поражением ноги (рука может не затрагиваться), нарушением речи, расстройством мочеиспускания, появлением патологических хватательных рефлексов. Чаще у пострадавшего развивается ишемический атеротромботический инсульт, спровоцированный сужением сосуда отложениями при атеросклерозе.
- Внутренняя мозговая артерия. При закупорке этого сосуда симптоматика выражена относительно слабо и человек может не подозревать о развитии патологии. У больных отмечается незначительная слабость и онемение с одной стороны, ухудшение памяти, появление некритичности к своим поступкам и высказываниям, снижение зрения. Причиной становится медленное образование тромба или атеросклеротической бляшки.
- Вертебробазилярный бассейн. Сосуды в вертебробазилярном бассейне кровоснабжают затылочную долю, мозжечок и мозговой ствол. Ишемический инсульт левого бассейна в вертебробазилярной области сопровождается двигательными расстройствами: шаткость походки, проблемы с координацией и мышечными параличами или парезами.
По статистике, чаще диагностируется ишемический инсульт в бассейне левой средней мозговой артерии с характерной симптоматикой. Провоцирует нарушение ранее перенесенные микроинсульты.
Посмотрим основную информацию: синдром средней мозговой артерии, что это и как проявляется.
Ишемический инсульт левого полушария головного мозга, когда затронута средняя мозговая артерия, вызывает следующую симптоматику:
- правосторонний паралич или парез конечностей (никогда не бывает с левосторонним гемипарезом);
- снижение чувствительности кожи справа;
- появление проблем с координацией;
- нарушение речи;
- расстройство обоняния;
- снижение слуха;
- ухудшение зрения;
- снижение памяти (иногда больной перестает узнавать окружающих, утрачивает полученные ранее знания и навыки);
- потеря или нарушение речи (человек теряет способность говорить или невнятно выговаривает слова).
Левосторонний инсульт головного мозга характеризуется вегетативными нарушениями:
- беспричинная тревожность и страх;
- чувство нехватки воздуха, одышка;
- повышенная потливость;
- нарушение сердечного ритма (брадикардия, тахикардия или аритмия);
- появление нервной дрожи;
- бледность или гиперемия кожных покровов;
- ощущение жара.
Помимо описанных симптомов из-за повышения внутричерепного давления у пострадавшего от ишемического приступа возникают сильные головные боли, помутнение сознания или обморок, судороги.
Клиническая картина будет немного изменяться в зависимости от локализации очага. У пострадавшего при ишемическом инсульте с левой стороны могут преобладать речевые расстройства или двигательные нарушения.
Опасные последствия
Осложнения, появляющиеся после ишемического инсульта с левой стороны, зависят от локализации очага на мозговом полушарии (гемисфере). Рассмотрим характерные для левостороннего ишемического инсульта последствия, которые могут сохраняться после лечения и курса реабилитации.
Двигательная активность
Если задеты двигательные центры, то у человека появляется:
- обвисание половины лица (полуопущено веко, парусит щека, перекошен рот);
- снижение мышечной силы (в тяжелых случаях наступает паралич);
- нарушение чувствительности (кожа пораженных конечностей слабо реагирует на внешние раздражения).
Затруднение движения и расстройство чувствительности при левосторонней мозговой ишемии возникают с правой стороны тела.
Внутренние органы
Ишемический инсульт в левой гемисфере не ограничивается только нарушением иннервации мышц и кожи, страдают органы, расположенные справа (почка, легкое, частично – пищеварительный тракт).
Степень изменения в работе органов зависит от того, насколько сильное расстройство иннервации:
- Легкая. Отклонение незначительные, функции сохранены.
- Средняя. Отмечается снижение функций органа. У больного при дыхании отстает правая сторона грудной клетки, могут быть проблемы с пищеварением и опорожнением кишечника.
- Тяжелая. Возникает паралич и полное прекращение функций.
Прекращение работы легкого, печени или почки считается одним из опасных последствий ишемического инсульта с левой стороны. Примечательно, что тяжесть внешних и внутренних отклонений не связаны между собой. У людей может быть парализована сторона тела справа, но при этом работоспособность внутренних органов не нарушается.
Речь
Центры, отвечающие за речь, находятся слева. В зависимости от области поражения гемисферы, у пострадавшего появится:
- Затруднение при грамматическом построении предложений. Люди начинают говорить короткими, простыми фразами, напоминающими телеграфный стиль. Пропадает интонация. Это происходит при поражении передних долей полушария.
- Проблемы со звуками. Больной путает звуки, неправильно расставляя их в словах. Это характерно для ОНМК задней доли.
- Проблемы с восприятием устной речи. Человек слышит обращенные к нему слова, но не может ассоциировать их с известными понятиями. Аналогичные проблемы возникают при попытке прочтения текста. Такие больные говорят в основном предлогами или союзами, из фразы длинные, но малоинформативные. Расстройство появляется при ишемии височной доли.
- Полная афазия. Обширный ишемический инсульт левого полушария нередко сопровождается полной потерей способности говорить и воспринимать речь.
Существует еще ложная афазия, когда нарушение способности разговаривать связано с параличом мышц языка или гортани. Такие люди понимают, что им говорят, могут адекватно формулировать свои мысли, но при попытке сказать, получается невнятная, смазанная речь или отдельные звуки.
Способность к мышлению
Левая сторона мозга отмечает за способность к логическому мышлению. Последствием левостороннего ОНМК может стать:
- потеря способности запоминать цифры (даты, номера телефонов);
- неспособность совершать в уме простые арифметические действия (складывать, умножать);
- сложность восприятия абстрактных понятий;
- затруднение при попытке сделать выводы из полученной информации;
- сложность при принятии самостоятельных решений.
Такие люди не всегда понимают свое состояние, нередко совершают глупые или нелепые поступки. Некритично относятся к своим действиям.
Психоэмоциональная сфера
Еще одним последствием после перенесенного инсульта левого полушария становится изменение психики. У больного может возникнуть депрессивное состояние, связанное с ограничением подвижности и зависимость от ухода близких людей. Человек становится:
- Плаксивым. Часто жалеет себя и плачет, говорит, что стал обузой для родных.
- Беспокойным. Появляется тревожность и страх, связанные с боязнью остаться без посторонней помощи.
- Агрессивным. Больной придирается к окружающим, конфликтует из-за мелочей. Может жаловаться посторонним на плохое кормление или уход, привлекая к себе внимание.
- Раздражительным. Такие люди недовольны всем, придираются по мелочам, нередко обвиняют близких в том, что они ждут их смерти.
Нередко у перенесших инфаркт головного мозга наблюдаются резкие перепады настроения, когда во время спокойной беседы человек впадает в ярость, начиная бросать предметы или бить кулаками по кровати.
Лечебные мероприятия
Терапию начинают в первые часы после развития приступа. Важно помнить, что прогноз и тяжесть последствий зависят от своевременности оказанной помощи.
Пациентам назначают:
- тромболитики (Урокиназа, Фибринолизин) для рассасывания образовавшихся тромбов;
- антикоагулянты (Варфарин, Гепарин), снижающие густоту крови и предотвращающие повторное тромбообразование;
- нейропротекторы (Ноотропил) и антиоксиданты (Глицин, Мексидол), чтобы снизить возможные повреждения в клетках головного мозга;
- вазоактивные средства (Актовегин, Циннаризин) для улучшения клеточного метаболизма.
Вне зависимости от того, какие бассейны головного мозга задеты, клиника ОНМК почти всегда сопровождается артериальной гипертензией. Для снижения и стабилизации АД применяют быстродействующие средства (Каптоприл, Клофелин) и медикаменты длительного влияния для предотвращения развития кризов (Лизиноприл, Престариум).
В первые дни после перенесенного ишемического инсульта в левой СМА или в других бассейнах больному обеспечивают покой для предотвращения отека мозга и предотвращения повторного ишемического приступа.
После того, как состояние человека становится стабильным, его переводят в общую палату и, продолжая медикаментозную терапию, начинают реабилитационные мероприятия по восстановлению нарушенных функций.
Восстановительная терапия
Неврологами разработана схема, как восстановиться после перенесенного ишемического инсульта в бассейне левой СМА или в другой области головного мозга. В нее входит:
- Массаж. Растирание и разминание мышц улучшает кровоснабжение, помогает восстановить нарушенную иннервацию.
- Физиотерапия. Применяют магнит, лазер и другие аппаратные процедуры для улучшения микроциркуляции тканей и восстановления проводимости нервных волокон.
- ЛФК. Индивидуально подобранный комплекс упражнений помогает восстановить двигательную функцию. С помощью ЛФК лечение после ОНМК, если парализована сторона тела проводят, делая пациенту пассивные сгибательные и разгибательные движения в обездвиженных конечностях.
- Диета. Питание больных должно состоять из продуктов, которые легко усваиваются. Следует исключить жирное мясо, копчености и соленья, сдобу, а также ограничить употребление соли и сахара. Рекомендовано включать в меню овощи, вегетарианские супы и каши.
- Занятия с логопедом. Необходимо для восстановления речевых функций.
Неврологи положительно относятся, если в дополнение к основному лечению используются народные средства. Рекомендуется пить настойку еловых шишек или отвары ромашки, зверобоя, шалфея. Рецепты народной медицины помогаю улучшить работу внутренних органов, предупредить возможное воспаление, связанное с ослаблением иммунитета.
Сколько живут после левостороннего ОНМК
Прогноз для жизни у человека, перенесшего острый ишемический приступ в бассейне левой СМА или связанный с нарушением кровотока в другой основной артерии, зависит от следующего:
- Область поражения. Обширный инсульт слева почти всегда заканчивается глубокой инвалидностью или смертью пациента.
- Наличие хронических заболеваний. У человека, страдающего от диабета, атеросклероза или сердечно-сосудистых патологий восстановление проходит тяжелее.
- Возраст. Чем моложе пациент, тем больше шансов на возвращение к полноценной жизни. У инсультников после 80 лет прогнозы неблагоприятны.
- Времени до оказания помощи. Чем скорей человек получит препараты, устраняющие ишемию и улучшающие мозговой кровоток, тем менее тяжелыми будут последствия.
По данным статистики при левостороннем ОНМК погибает около 15% в первые часы после приступа.
Даже если помощь оказана своевременно и медикаментозная терапия проведена грамотно, прогноз редко бывает благоприятен.
- 10% полностью восстанавливают нарушенные функции и продолжают вести полноценную жизнь.
- 25% могут себя обслуживать и заниматься легким трудом из-за того, что у них осталась легкая гемиплегия после перенесенного приступа
- 40% нуждаются в уходе и помощи близких из-за трудностей при самообслуживании. Левосторонний ОНМК вызвал гемиплегию, после которой произошло серьезное нарушение функций конечностей справа.
- 10% из-за того, что парализована правая сторона тела, нуждаются в постоянном уходе.
Кроме возникновения инвалидности, у перенесших ОНМК повышается риск для развития повторных инсультов. Клиника повторного ОНМК всегда тяжелее, а выживаемость ниже. Продолжительность жизни зависит от качества проведенной реабилитации, образа жизни и предрасположенности к развитию повторных ишемических приступов.
Ознакомившись с предложенной выше информацией, становится ясно, что последствия инсульта могут быть тяжелыми. Снизить риск возможных осложнений поможет раннее обращение за медицинской помощью и грамотно подобранные реабилитационные мероприятия.
Источник
