Синдром лимфоаденопатии при инфекционных заболеваниях

Медицина / Диагностика / Диагностика (статья)
|
17-04-2014, 21:17
|
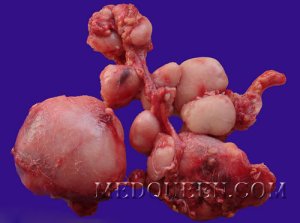 Лимфатические узлыВ дифференциальной диагностике внутренних болезней больше всего сложности вызывают три синдрома: лихорадка, гепатолиенальный и лимфаденопатии. И если совокупность этих синдромов облегчает постановку диагноза, то наличие у пациентов одного из них усложняет этот процесс.
Лимфатические узлыВ дифференциальной диагностике внутренних болезней больше всего сложности вызывают три синдрома: лихорадка, гепатолиенальный и лимфаденопатии. И если совокупность этих синдромов облегчает постановку диагноза, то наличие у пациентов одного из них усложняет этот процесс.
Значительное увеличение объема медицинской информации приводит, с одной стороны, до все большей узкой специализации врачей, что повышает точность диагностики и эффективность лечения. С другой стороны, многовариантность клинического течения в большинстве случаев внутренних болезней и наличие сопутствующей патологии при подобной узкой специализации часто усложняют своевременное установление диагноза. Лимфаденопатия является одним из этих синдромов, верификация этиологии которых всегда происходит тяжелее и дольше. В определении причин этого синдрома принимают участие много специалистов, это занимает длительное время, а при условиях современной структурной реформы медицины становится бесконечным, пока сама болезнь не выкристаллизовывает диагноз.
Увеличение лимфатических узлов (ЛУ) обнаруживается у больных с разной патологией. В детском возрасте доминируют лимфаденопатии как инфекционного происхождения, так и наследственные. У лиц пожилого и старческого возраста чаще встречается лимфаденопатия как проявление злокачественных новообразований. Среди лиц подросткового, молодого и среднего возраста обнаруживают лимфаденопатии разной этиологии.
Увеличение лимфатических узлов – это синдром, а не отдельная нозологическая единица, причем в большинстве случаев он не требует специального лечения. Существует «Клинический протокол оказания медицинской помощи с неуточненным увеличением лимфатических узлов (эссенциальная лимфаденопатия) – это патологический синдром, основными проявлениями которого являются увеличения лимфатических узлов (локальное или генерализованое) неизвестного генеза на протяжении 2 месяцев и более». С позиции инфекционных причин увеличения лимфатических узлов такой длительности отсекает в диагностическом поиске целый ряд острых инфекционных болезней, даже тех, которые указаны в протоколе (например, лептоспироз) или отсутствуют в нем (парвовирусная инфекция В19). Но еще существует целый перечень хронических инфекционных заболеваний, которые сопровождаются лимфаденопатией (ВИЧ-инфекция, бруцеллез и др.), которую на диагностическом этапе можно трактовать как эссенциальную. Поэтому у пациентов с лимфаденопатией неуточненного генеза навряд ли является целесообразным применение обезболивающих и жаропонижающих препаратов.
В данной статье не ставиться цель обговорить все возможные ситуации, здесь будут рассмотрены только наиболее важные причины лимфаденопатии, которые встречаются в практике семейного врача, участкового терапевта и инфекциониста.
Лимфаденопатия – увеличение поверхностных лимфатических узлов, расположенных подкожно в рыхлой соединительной ткани, независимо от причины и характера патологического процесса (воспаление или пролиферация). Увеличение глубоких лимфатических узлов обозначают специальными терминами: «бронхаденит», «мезаденит» и др.
В норме у взрослых могут быть увеличены отдельные паховые лимфатические узлы, размер которых иногда достигает 1,5-2 см. Другие группы лимфатических узлов невидимые и не пальпируются, их устойчивое увеличение может быть следствием перенесенных ранее травм и заболеваний. Для таких лимфатических узлов типичными являются мягко-эластичная тестоподобная консистенция, подвижность, безболезненность и асимметричность. Необходимость обследования больного с увеличенными лимфатическими узлами возникает в тех случаях, когда у пациента обнаруживают новые узлы (один или несколько) диаметром от 1 см и более.
Увеличение лимфатических узлов одной группы называют локальной (регионарной) лимфаднопатией, увеличение лимфатических узлов двух групп и более – полиаденопатией, или генерализованной лимфаденопатией. Выделяют острую (до 3 месяцев), затяжную (до 6 месяцев) и хроническую лимфаденопатию (более 6 месяцев).
Возможные механизмы увеличения лимфатических узлов:
- Повышение уровня лимфоцитов и макрофагов в ткани лимфатических узлов вследствие антигенной стимуляции.
- Инфильтрация воспалительными клетками под действием инфекции.
- Пролиферация опухолевых лимфоцитов и макрофагов.
- Инфильтрация метастатическими клетками злокачественных новообразований.
- Инфильтрация макрофагами с неметаболизированными липидами в случае болезней накопления (болезни Гоше, Ниманна-Пика, заболевания, связанные с наследственным дефицитом ферментов).
К основным заболеваниям, которые протекают с увеличением лимфатических узлов, относят:
- Инфекционные заболевания: вирусные инфекции (инфекционный мононуклеоз, краснуха, ВИЧ-инфекция и др.); бактериальные инфекции (стрептококковые, стафилококковые, бруцеллез; туляремия; листериоз и др.); микозы (кокцидиомикоз, гистоплазмоз); хламидиоз; микобактериальные инфекции (туберкулез, лепра); паразитарные инфекции (микрофиляриоз, токсоплазмоз); спирохетные инфекции (сифилис, лептоспироз и др).
- Иммунные заболевания: ревматические (ревматоидный артрит, системная красная волчанка, дерматомиозит, узелковый полиартериит и др.); аллергические (хроническая медикаментозная аллергия, сывороточный гепатит).
- Злокачественные новообразования: болезни крови (гемобластозы, лимфома); метастазы злокачественных опухолей (меланома, саркома Капоши, нейробластома, опухоли разной локализации).
- Эндокринная патология (гипотиреоз).
- Заболевания, связанные с накоплением липидов (болезни Гоше и Ниманна-Пика).
- Другие заболевания (саркоидоз, амилоидоз, наследственные заболевания).
На сайте MedQueen рассмотрены инфекционные причины регионарных и генерализированных лимфаденопатий, при которых чаще всего развивается лимфаденит, который может объединятся с первичным аффектом и полиаденопатией, а также сопровождаться характерными для инфекции симптомами: лихорадка, интоксикация, гепатоспленомегалия и др. При лимфаденопатии лимфатический узел является одним из форпостов иммунной системы. Локализация увеличенного лимфоузла может прямо указывать на возможный орган, в котором происходит инфекционный процесс. Другим важным признаком проникновения инфекционного, особенно бактериального, возбудителя в организм человека является лимфангит. Из первичного очага возбудитель попадает в организм с целью расширения (генерализации), на пути которого находится «крепость» — лимфатический узел. Существует ряд инфекционных заболеваний, при которых лимфангит указывает одним своим концом на размещение входных ворот инфекции, другим – на регионарный лимфатический узел, в котором происходит борьба между факторами иммунной системы и возбудителем.
Возможность обнаружения лимфангита и лимфатических узлов в состоянии активации (воспаления) зависит от локализации входных ворот:
— кожа (в большинстве случаев обнаруживают лимфангит, всегда – всегда увеличен регионарный лимфоузел);
— слизистые оболочки ротоглотки, половых органов, прямой кишки (пальпируют увеличенный лимфатический узел, как правило, внутренний лимфангит);
— если входные находятся на слизистой оболочке нижних дыхательных путей или в пищеварительном тракте за пределами ротоглотки, то такую регионарную лимфаденопатию можно выявить только при помощи специальных методов – ультразвукового исследования, компьютерной томографии и рентгенографии.
Достаточно сложной может быть дифференциальная диагностика подчелюстной лимфаденопатии – участка, в котором находятся пути лимфатического оттока нескольких органов – миндалин, ротоглотки и гортани в целом, заглоточных структур, зубов и др. И если большинство из них доступна для специального осмотра, то даже под внешне здоровыми зубами может скрываться очаг бактериальной инфекции – гранулема, остеомиелит или нагноенная киста челюсти. Их можно обнаружить только при помощи специальных (инструментальных) методов исследования, однако внешним ориентиром будет только увеличение регионарных лимфатических узлов. В случае генерализованной инфекции отмечается также генерализованная лимфаденопатия. Яркими примерами этого является бруцеллез, псевдотуберкулез и инфекционный мононуклеоз.
Некоторые инфекционные заболевания, которые сопровождаются лимфаденопатией, представлены в таблице.
Нозологическая форма | Лимфаленит | Полиаденопатия | ||||
Частота | Нагноение | Длительность | Первичный эффект | Частота | длительность | |
Бактериальные инфекции | ||||||
Туляримия | + | Возможно | Затяжная, хроническая | Часто | Возможно | Острая, затяжная |
Чума | + | Часто | Острая | Редко | Возможно | Острая |
Доброкачественный лимфоретикулез | + | Возможно | Затяжная | Часто | Возможно | Затяжная, хроническая |
Содоку | + | Часто | Острая | + | — | — |
Стрептобациллез | Редко | Редко | Острая | Редко | — | — |
Болезнь Лайма | Часто | — | Острая | Часто | — | — |
Рожа | Часто | Редко | Острая | — | — | — |
Стрептококковая, стафилококковая инфекция | Часто | Часто | Острая | Очаг гнойной инфекции | — | — |
Сибирская язва | Часто | — | Острая | + | — | — |
Туберкулез | Возможно | Возможно | Хроническая | — | Возможно | Хроническая |
Сифилис первичный | + | — | Острая, затяжная | + | — | — |
Сифилис вторичный | — | — | — | — | Часто | Хроническая |
Дифтерия | + | — | Острая | — | — | — |
Хламидиоз урогенитальный | Часто | Возможно | Затяжная | — | — | — |
Псевдотуберкулез | Возможно | — | Острая | — | Возможно | Острая |
Бруцеллез | — | — | — | — | Часто | Хроническая |
Листериоз | Возможно | — | Острая | — | Возможно | Острая |
Риккетсиозы | ||||||
Марсельская лихорадка | Возможно | — | Острая | + | — | — |
Клещевой сыпной североазиатский тиф | Возможно | — | Острая | + | — | — |
Вирусные инфекции | ||||||
Инфекционный мононуклеоз | — | — | — | — | + | Острая, затяжная, хроническая |
Аденовирусная инфекция | Возможно | — | Острая | — | Возможно | Острая |
Краснуха | — | — | — | — | + | Острая |
Корь | — | — | — | — | + | Острая |
Цитомегаловирус (ЦМВ) I | — | — | — | — | Возможно | Затяжная |
Простой герпес | Часто | — | Острая | — | — | — |
Опоясывающий лишай | Часто | — | Острая | — | — | — |
Ящур | + | — | Острая | — | — | — |
ВИЧ-инфекция | — | — | — | — | + | Затяжная, хроническая |
Протозойные инфекции | ||||||
Токсоплазмоз | + | — | Хроническая | — | Возможно | Хроническая |
Висцеральный лейшманиоз | — | — | — | — | Часто | хроническая |
Глистные инвазии | ||||||
Филяриатоз | + | — | Хроническая | — | — | — |
На первый взгляд, диагностика лимфаденопатий не имеет особых трудностей. Вызывает затруднение установления этиологического фактора (нозологии) увеличения лимфатических узлов. Классический метод диагностики, который часто применяют в клинической практике, — биопсия с гистологическим исследованием, — при инфекционных лимфаденопатиях не имеет значения, за исключением туберкулеза, при котором обнаруживаются специфические изменения. Другие инфекционные поражения сопровождаются только неспецифическими воспалительными проявлениями. Поэтому первостепенное значение приобретает тщательный объективный осмотр с дальнейшим инструментальным и лабораторным исследованием.
К основным факторам, которые определяют диагностическую ценность факта увеличения ЛУ, относят: возраст больного, физикальные характеристики ЛУ, локализацию узла и клинический фон, ассоциированный с лимфаденопатией.
Как правило лимфаденопатия отображает наличие патологического процесса у взрослых значительно чаще, чем у детей, учитывая то, что последние активно реагируют даже на минимальные раздражения лимфоидной гиперплазии. У больных возрастом до 30 лет лимфаденопатия имеет доброкачественный характер приблизительно в 80% случаев, у больных возрастом более 50 лет – только 40%.
Важным дифференциально-диагностическим критерием является характеристика лимфатического узла. Свои особенности имеют регионарная и генерализованная (полиаденопатия) лимфаденопатия. Как правило регионарный лимфатический узел или узлы увеличиваются быстро, уже на 2-3-й день, редко дольше, они достигают максимального размера, чаще болезненные и подвижные. Периаденит и иногда спаянность с окружающими тканями свойственны только некоторым (например, бубонная форма чумы), что служит в большинстве случаев дифференциально-диагностическим критерием. Появление вторичных узлов для них не характерна и встречается редко. При регионарных лимфаденопатиях с разной частотой может возникать нагноение лимфоузлов – при туберкулезе, туляремии, чуме, фелинозе, ангине (остром тонзиллите), хотя существуют и исключения – дифтерия. Если лимфатический узел достигает значительных размеров, то при обратном развитии он часто не возвращается к нормальным размерам. Формируется так называемая остаточная лимфаденопатия.
Генерализованная лимфаденопатия при острых инфекционных процессах также возникает достаточно быстро, и процесс увеличения ЛУ длится не больше 1-2 нед, после чего их размеры стабилизируются и в дальнейшем постепенно уменьшаются. Исключением является острая фаза ВИЧ-инфекции, при которой угасание других клинических проявлений не сопровождается исчезновением лимфоденопатии, отделяют даже стадию персистирующей лимфоденопатии.
Таким лимфаденопатиям не свойственны спаянность, периаденит, выраженная болезненность, нагноение, а остаточная лимфаденопатия формируется редко.
Инфекционные болезни с хроническим течением чаще характеризуются генерализованной лимфаденопатией и неполным исчесновением лимфатических узлов. Периоды обострения как правило сопровождаются 2 типами реакции ЛУ:
— очередное увеличение уже задействованных в процесс лимфатических узлов (например, хроническая инфекция вируса Эпштейна-Барр, ЦМВ);
— увеличение не столько уже пораженных групп лимфатических узлов, сколько ползучее привлечение все новых и новых групп вторичного, третичного порядка и т.д. (например, бруцеллез).
При генерализованной лимфаденопатии размеры ЛУ в период ремиссии нормализуются редко, они несколько увеличиваются в период обострения. Таким образом, она приобретает волнообразный ундулирующий характер.
Важным фактором в диагностике является локализация ЛУ. Так, например, затылочные и заднешейные лимфоузлы как правило увеличиваются в случае краснухи, инфекций кожной части головы, увеличение эпитрохлеарного узла обусловлено инфекцией кисти, двустороннее его увеличение может быть связано с туляремией или вторичным сифилисом; привлечение в процесс бедренного лимфатического узла является характерным симптомом пастереллеза. Не менее важные и клинические проявления, ассоциированные с лимфаденопатиями.
Обращаем внимание, что не все лимфаденопатии необходимо лечить, тем более срочно. Генерализованные лимфаденопатии чаще требуют наблюдения, например, для установления факта реактивации ЦМВ или инфекции Эпштейна-Барр, ВИЧ-инфекции, бруцеллеза.
Следовательно, определение этиологического фактора лимфаденопатий часто является длительным процессом, который требует всеобщей оценки как клинических, лабораторных, инструментальных, так и специальных методов исследования.
Источник
 Лимфаденопатия — это патологическое состояние организма, при котором наблюдается увеличение лимфатических узлов.
Лимфаденопатия — это патологическое состояние организма, при котором наблюдается увеличение лимфатических узлов.
Этот процесс может протекать в острой или хронической форме. В области шеи расположено несколько групп лимфоузлов, как поверхностных, так и глубоких — это затылочные, околоушные, глубокие шейные, подчелюстные и др.
Именно в лимфатических узлах осуществляется очистка жидкости от чужеродной ДНК и «отработанных» лейкоцитов, обезвреживание бактерий, обогащение лимфы иммунокомпетентными клетками. Если лимфоузлы увеличиваются, это свидетельствует об инфекционном или онкологическом процессе в организме.
Что это такое?
Простыми словами, лимфаденопатия — это состояние, при котором увеличиваются в размерах лимфоузлы.
Такие патологические изменения свидетельствуют о тяжёлом заболевании, которое прогрессирует в организме (нередко онкологического характера). Для постановки точного диагноза требуется проведение нескольких лабораторных и инструментальных анализов.
Лимфаденопатия может образоваться в любой части тела и поражает даже внутренние органы.
Причины
Каждая группа лимфоузлов отвечает за определенную анатомическую область. В зависимости от того, какой лимфоузел увеличен, часто можно сделать определённый вывод о том, что явилось первопричиной лимфаденопатии. Рассмотрим возможные причины увеличения разных групп лимфатических узлов.
Подчелюстная лимфаденопатия — одна из частых спутниц многих заболеваний, связанных с воспалением лимфоглоточного кольца, лор-органов, особенно проявляющихся гнойным расплавлением тканей (абсцесс). Заболевания нижней челюсти, воспаление слизистой дёсен и полости рта нередко сопровождаются подчелюстной лимфаденопатией.
Паховый лимфаденит (локальная лимфаденопатия) может быть вызван следующими заболеваниями и процессами:
- сифилитическая инфекция, вызванная специфическим возбудителем — бледной трепонемой;
- микоплазменная инфекция половых органов;
- поражение стафилококком и другой бактериальной флорой;
- кандидозная инфекция;
- остроконечные кондиломы при их инфицировании;
- мягкий шанкр;
- гонорея;
- ВИЧ-инфекция;
- хламидиоз половых органов.
Далее рассмотрим возможные причины увеличения лимфатического узла (узлов) и лимфаденопатии с локализацией в одной регионарной группе (регионарной лимфаденопатии):
- инфекционный воспалительный процесс в определенной анатомической зоне, например воспалительные заболевания лор-органов (ангина, обострение хронического тонзиллита, синусит, отит, фарингит), заболевания челюсти, пародонта, зубов, стоматиты и другие стоматологические заболевания, инфекционные заболевания с поражением органа зрения;
- воспалительные заболевания кожи и подкожной клетчатки (травма, инфицированная рана, панариций, рожистое воспаление, фурункул, дерматит, экзема);
- поствоспалительные изменения в коже и окружающей клетчатке вследствие укусов насекомых, животных или после их царапин на коже;
- осложнения после оперативных вмешательств также могут сопровождаться локальной лимфаденопатией и увеличением лимфоузлов. При этом воспаляются лимфатические образования, находящиеся на пути оттока лимфы из соответствующей анатомической зоны;
- опухоли различной природы и локализации по мере своего роста прежде всего вызывают увеличение ближайшего к себе лимфатического узла — сначала появляется локальная лимфаденопатия.
Другие причины лимфаденопатии:
- В ряде случаев увеличение лимфоузлов и лимфаденопатия могут быть следствием посещения жарких экзотических стран, в которых распространена специфическая местная инфекция, паразитарные заболевания и гельминтозы. Заражение данными патогенами вызывает местный или общий процесс, проявляющийся многими симптомами, в том числе лимфаденопатией.
- Длительный контакт с некоторыми животными и инфицирование передаваемыми ими инфекционными агентами также могут приводить к лимфаденопатиям разной локализации.
- Пребывание в эндемичных районах по заболеваниям, передающимся клещами, другими насекомыми.
- Другие причины инфекционной лимфаденопатии — лейшманиоз, туляремия, риккетсиоз, лептоспироз.
- Инфекции, этиологическими факторами которых являются лимфотропный вирус Эпштейна-Барр, цитомегаловирус, вирусы иммунодефицита (ВИЧ), гепатитов В, С, группа герпес-вирусов, токсоплазмы. Нередко у одного больного может присутствовать несколько антигенов данных возбудителей. Практически любые вирусы могут вызывать лимфаденопатию у человека. Наиболее частыми из них, помимо перечисленных, являются вирусы кори, краснухи, аденовирусы и другие вирусные агенты, вызывающие многие ОРВИ.
- Грибковые патогены при определённых обстоятельствах и резком снижении иммунитета способны вызывать как локальную, так и генерализованную лимфаденопатию (кандида, криптококкоз и другие).
Причины генерализованного увеличения нескольких групп лимфоузлов (генерализованной лимфаденопатии)
Генерализованная лимфаденопатия неопухолевого характера может быть вызвана следующими причинами:
- ВИЧ-инфекция (заболевание, обусловленное вирусом иммунодефицита) в период острой фазы инфекционного процесса часто протекает в виде распространённого увеличения лимфатических узлов.
- Инфицирование такими вирусными инфекциями, как краснуха, ЦМВ (цитомегаловирус), токсоплазмы и вирусы простого герпеса, часто проявляется генерализованной лимфаденопатией.
- Лимфаденопатия, являющаяся следствием реакции на введение вакцин и сывороток.
Факторы, имеющие значение при выяснении причины лимфаденопатии неопухолевого генеза:
- Наличие травмы, ранения конечностей, рожистого воспаления кожи.
- Связь увеличения лимфоузлов (лимфаденопатии) с известными локальными или генерализованными инфекциями.
- Случаи употребления плохо термически обработанного мяса, рыбы, молока (инфекции, передаваемые с продуктами питания).
- Профессиональные особенности — работа, связанная с сельским хозяйством, животноводством, охотой, обработкой шкур и мяса.
- Контакт с больным туберкулезом и возможное заражение микобактериями туберкулеза.
- Переливание крови в анамнезе, наркомания с использованием внутривенных вливаний.
- Частая смена половых партнёров, гомосексуализм.
- Применение в течение времени лекарственных средств (некоторые группы антибиотиков, гипотензивные и противосудорожные средства).
Другой большой группой генерализованных лимфаденопатий является поражение лимфатических узлов опухолевого характера:
- гемобластозы и опухолевые процессы лимфоидной ткани (лимфомы) Ходжкина и другие, хронический лимфолейкоз, миелолейкоз;
- отдалённые метастатические поражения лимфоузлов от опухолей, расположенных в тканях лёгкого, матки, молочных желез, простаты, желудка, кишечника, а также опухолей практически всех локализаций.

Симптомы
При шейной, паховой или подмышечной лимфаденопатии в соответствующей области наблюдается увеличение лимфатических узлов, от незначительного до заметного невооруженным глазом (от мелкой горошины до гусиного яйца). Их пальпация может быть болезненной. В ряде случаев над увеличенными лимфатическими узлами отмечается покраснение кожных покровов.
Выявить лимфаденопатию висцеральных узлов (мезентеральные, перебронхиальные, лимфоузлы ворот печени) визуально или пальпаторно невозможно, она определяется только в ходе инструментального исследования пациента.
Помимо увеличения лимфатических узлов существует и еще ряд признаков, которые могут сопровождать развитие лимфаденопатии:
- необъяснимая потеря веса тела;
- повышение температуры тела;
- повышенная потливость, особенно в ночное время;
- увеличение печени и селезенки;
- рецидивирующие инфекции верхних дыхательных путей (тонзиллиты, фарингиты).
Лимфаденопатия шейных узлов
Самой распространенной формой поражения лимфатических узлов воспалительного характера является лимфаденопатия шейных лимфоузлов, которая в большей степени является уделом педиатров, так как сопровождает течение основных инфекционных заболеваний детского возраста. Локализуются эти воспалительные изменения, как правило, в ротовой полости или слюнных железах, в связи с чем, близость расположения шейной группы лимфатических узлов позволяет быстрому присоединению реактивной лимфаденопатии. Данный тип лимфаденопатии редко нуждается в проведении специфической терапии, и изменения лимфатических узлов самостоятельно нивелируются после устранения первопричины заболевания.
Взрослая категория пациентов в меньшей степени страдает данной патологией и при наличии у них изменений шейных групп лимфатических узлов, следует предполагать опухолевый генез лимфаденопатии. В связи с этим, при первичном обращении пациента с шейной лимфаденопатией необходимо провести полное инструментальное обследование не только пораженной области, но и других органов и систем с целью исключения злокачественных новообразований.
Поражение той или иной группы шейных лимфатических узлов может стать важным диагностическим и прогностическим признаком различных патологических состояний в организме. Так, увеличением задней шейной группы лимфатических узлов сопровождаются инфекционные очаги, локализованные в волосистой части головы, а также токсоплазмоз и краснуха. Инфицирование век и конъюнктивы чаще всего сопровождаются увеличением размеров передних шейных лимфатических узлов. А при имеющихся изменениях всех групп лимфатических узлов следует предположить наличие у пациента лимфомы.
Туберкулезная инфекция характеризуется быстрым прогрессирующим увеличением шейных лимфатических узлов с последующим их нагноением. Надключичная группа лимфатических узлов поражается крайне редко и возникновение данной лимфаденопатии следует расценивать как неблагоприятный прогностический признак (метастатическое поражение при локализации первичного опухолевого очага в органах грудной полости). Эпитрохлеарный лимфатический узел поражается при саркоидозе и вторичном сифилисе, при этом увеличение узлов носит двухсторонний симметричный характер. Одностороннее его поражение чаще всего сопутствует инфицированному поражению кожных покровов верхней конечности.
Диагностика
Врач проводит сбор анамнеза, для выявления патопроцессов, которые могли послужить первопричиной поражения органов лимфатической системы. Подобному состоянию могут сопутствовать многие заболевания. Например:
- употребление в пищу сырого мяса – токсоплазмоз;
- контакт с кошками – токсоплазмоз, болезнь кошачьих царапин;
- недавние гемотрансфузии – гепатит В, цитомегаловирус;
- контакт с больными туберкулезом – туберкулезный лимфаденит;
- внутривенное введение наркотиков – гепатит В, эндокардит, ВИЧ-инфекция;
- случайные половые связи – гепатит В, цитомегаловирус, герпес, сифилис, ВИЧ-инфекция;
- работа на скотобойне или животноводческой ферме – эризипелоид;
- рыбная ловля, охота – туляремия.
Основные диагностические методы объединяют:
- Анализы на выявление ВИЧ и гепатита;
- Развернутый анализ крови;
- Ультразвуковое обследование органов брюшной, грудной полости, пораженных лимфоузлов;
- Гистологические исследования биоптата;
- Рентгенография;
- Обследования на томографе (КТ, МРТ).
При необходимости может быть проведена биопсия увеличенного лимфоузла с последующим гистологическим и цитологическим исследованием полученных образцов ткани.
Наиболее высок риск развития шейной лимфаденопатии у детей, не прошедших своевременную вакцинацию от дифтерии, паротита, кори, краснухи.

Лечение лимфаденопатии
Выбор методики лечения лимфаденопатии зависит от поставленного диагноза. Кроме этого, при назначении плана лечения врач принимает во внимание и такие факторы:
- индивидуальные особенности пациента;
- анамнез;
- результаты обследования.
Лечение народными средствами может быть уместно с разрешения врача и только в тандеме с медикаментозной терапией. Самолечение при таких патологических процессах недопустимо.
Осложнения и прогноз
Как и любая болезнь, лимфаденопатия шейных лимфоузлов имеет свои риски. При адекватном и, главное, своевременном лечении опасность развития осложнений минимальная. Если затягивать с лечением неспецифической лимфаденопатии возможно развитие:
- разложения узла, как следствие гнойного процесса;
- образования абсцессов и свищей;
- травмирования сосудов, как следствие — кровотечение;
- застоя лимфы;
- сепсиса.
Развитие хронической лимфаденопатии происходит по причине нарушения работы иммунитета. То есть основная угроза в этом случае — даже не воспаление лимфоузлов, а риск генерализации процесса из-за того, что защитные силы организма ослабли.
Нарушение функционирования лимфатического узла может привести к застою лимфы — лимфостазу. В народе эту болезнь называют слоновьей. В результате нарушения оттока лимфы, она собирается в одном участке (чаще конечности), что приводит к увеличению размеров части тела.
Опасность специфической лимфаденопатии обуславливается основным заболеванием. В этом случае увеличенные лимфоузлы — это, скорее, симптом, чем болезнь. Если у вас диагностирована такая форма заболевания следует немедленно приступить к лечению и постараться не заразить своих близких.
Профилактика
В силу разнообразия причин и факторов, провоцирующих развитие лимфаденопатии, главной мерой профилактики следует считать своевременное выявление и лечение основных патологий разного генеза.
При этом следует вести здоровый образ жизни, оптимизировать режим физической активности, качество питания, соблюдать правила гигиены и придерживаться рекомендаций, направленных на минимизацию рисков инфицирования и заражения паразитами.
Источник
