Синдром лихорадки при инфекционных болезнях
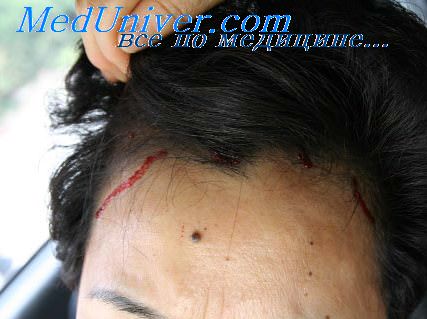
Лихорадочные состояния. Неинфекционные лихорадки.Повышения температуры вызываются двумя основными причинами: При повышении температуры по физическим причинам речь идет о нарушении теплоотдачи. Такие повышения температуры вряд ли создают трудности для дифференциальной диагностики. Наиболее известным примером этого является тепловой удар, когда в результате- усиленной мышечной деятельности (в походах) продукция тепла повышается, но достаточной отдачи этогр тепла при удушливой, насыщенной влагой атмосфере не происходит. Температура тела может доходить иногда до 42°. Химические причины: здесь температура повышается вследствие усиленного образования тепла на почве нарушения химического регулирования теплообразования в специальном центре гипоталамуса. Возможно, что речь идет о раздражении этого центра циркулирующими в крови токсинами или чуждыми организму белками.
1. Опухоли. В клинической картине некоторых опухолей часто в течение длительного времени выступает на первый план необъяснимое повышение температуры, причем уже в самые ранние стадии, т. е. в то время, когда лихорадку еще невозможно объяснить распадом опухоли. Такими волнообразными повышениями температуры особенно отличаются лимфосаркома, гипернефрома, первичный рак печени, метастазы рака печени и рак желудка. При других опухолях, как, например, при бронхогенной саркоме, повышение температуры обусловлено в большинстве случаев вторичными бактериальными процессами (бронхопневмонии). Быстро растущая саркома обычно сопровождается лихорадочным состоянием. Повышения температуры при тромбоцитопении с тяжелыми геморрагиями можно рассматривать как резорбционные лихорадки. При болезнях сердца повышения температуры часты. Здесь могут иметь место следующие возможности. г) Тромбофлебит в результате застоя, преимущественно в нижних конечностях, но также и в области живота. Очень часто при этом повышение температуры предшествует местным симптомам. Уже рано удается подметить увеличение объема икр и в большинстве случаев также местную чувствительность к давлению. Морфологически лекарственные сыпи очень разнообразны. Сыпь может быть с карлати но подобной (например, при хинине), кореподобной (например, при барбитуратах) или принимать вид узловатой эритемы (при сульфаниламидах), а также различные другие формы. Диагноз подкрепляется: Диагноз становится точным, если, как это бывает во многих случаях, повторное назначение небольшой дозы медикамента, предполагаемого в качестве причины, вызывает лихорадочную реакцию. Не во всех случаях, однако, для этого достаточно однократного назначения. При язвенной болезни желудка и двенадцатиперстной кишки повышение температуры может иметь различные причины. Нарушение функции желез внутренней секреции часто также ведет патогенетически еще не выясненным путем к значительным повышениям температуры. Субфебрильная температура известна при тиреотоксикозе. При тиреотоксических кризах она может достигать 40°. Кризы при аддисоновой болезни протекают с повышением температуры; описаны также высокие температуры при гиперпаратиреозе. Из болезней обмена веществ приступы подагры: как правило, протекают с умеренной лихорадкой, длящейся 1—2 дня, что может дать повод к ошибочному диагнозу полиартрита. — Также рекомендуем «Рецидивирующие лихорадки. Периодическая лихорадка.» Оглавление темы «Геморрагический диатез. Лихорадка.»: |
Источник
✓ Перемежающая лихорадка (febris intermittens) – лихорадка, при которой в пределах суток чередуются периоды нормальной и повышенной температуры.
✓ Извращенная лихорадка (febris inversa) – лихорадка, при которой отмечается извращение суточного температурного ритма с более высокими подъемами температуры в утренние часы.
✓ Истощающая (гектическая) лихорадка (febris hectica) – лихорадка, характеризующаяся подъемом температуры тела до высоких цифр с очень быстрым ее снижением. Возможно несколько эпизодов подъема температуры и ее падения в течение суток.
✓ Неправильная лихорадка (febris atypica) – лихорадка, при которой отсутствуют какие-либо закономерности.
Постоянная лихорадка (febris continua) – характерна для брюшного тифа, сальмонеллеза, иерсиниоза, крупозной пневмонии.
Послабляющая лихорадка (febris remittens) встречается при гнойных заболеваниях, бронхопневмонии, туберкулезе.
Перемежающая лихорадка (febris intermittens) – типична для малярии: 1-дневный период апирексии наблюдается при 3-дневной малярии, а 2-дневный – при 4-дневной малярии. При тропической малярии может быть послабляющая, перемежающаяся лихорадка или она бывает атипичной.
Двухфазный характер лихорадки типа «двугорбого верблюда» указывает на наличие одного заболевания с двумя определенными периодами лихорадки более одной недели. Классический пример – полиомиелит. Двухфазная лихорадка также наблюдается при лептоспирозе, лихорадке Денге, желтой лихорадке, африканской геморрагической лихорадке.
Извращенная лихорадка (febris inversa) – при туберкулезе, септических состояниях.
Истощающая лихорадка (febris hectica) – при тяжелом течении туберкулеза, сепсисе, гнойных заболеваниях.
Неправильная лихорадка (febris atypica) – возникает при многих заболеваниях, таких как грипп, плеврит и т.п.
По форме температурной кривой различают возвратную (febris recurens) – отличается правильной сменой высоколихорадочных до 39-40 °С и безлихорадочных периодов продолжительностью до 2-7 суток (типична при возвратном тифе) и волнообразную лихорадку (febris undulans), так называемую лихорадку Пеля-Эбштейна, характеризующуюся постепенным нарастанием температуры до высоких цифр и постепенным снижением до субфебрильных или нормальных значений. Периоды повышения температуры и афебрильные периоды продолжаются от 3 до 10 суток. Подобная цикличность может оставаться регулярной в течение нескольких месяцев. Такой тип лихорадки возникает при висцеральном лейшманиозе, бруцеллезе, но в большей степени характерен для лимфогранулематоза. Следует подчеркнуть, что в некоторых случаях болезни Ходжкина такая периодичность лихорадки может предшествовать появлению лимфаденопатии и спленомегалии и быть достаточной для постановки правильного диагноза.
Повторные волны лихорадки, более короткие, чем первая, наблюдают при рецидивирующих инфекционных болезнях. К ним относятся: брюшной тиф, паратифы А и В, малярия, бруцеллез, лептоспироз, туляремия, вшивый и клещевой возвратные тифы. Рецидив представляет собой повторение болезни, обусловленное тем же возбудителем. Развитию рецидива предшествует период апирексии различной продолжительности (от нескольких дней до нескольких недель).
Необходимо различать лихорадку инфекционного происхождения и лихорадку, не связанную с инфекцией (см. главу «Острая лихорадка»).
Выделяют 3 стадии лихорадочного процесса:
Скорость подъема температуры является важным дифференциально-диагностическим критерием лихорадки: быстрый подъем наблюдается при гриппе, сыпном тифе, малярии, а постепенный, в течение нескольких дней, – при брюшном тифе, инфекционном мононуклеозе, бруцеллезе и др.
Симптомы и синдромы, сопровождающие лихорадку
Повышение температуры может сопровождаться различными симптомами и синдромами, выявление которых поможет в дифференциальной диагностике лихорадочных состояний.
✓ Интоксикационный синдром (общее недомогание, слабость, разбитость, чувство ломоты во всем теле, боли в мышцах, суставах, нарушение сна и головная боль).
✓ Нейротоксический синдром (адинамия или возбуждение, угнетение сознания, судороги, делирий).
✓ Катарально-респираторный синдром:
(заложенность носа, ринорея (слизистые, слизисто-гнойные выделения из носа), першение и/или боль в горле, гиперемия ротоглотки, осиплость голоса, саднение по ходу трахеи, сухой надсадный кашель.
✓ Синдром экзантем и энантем.
✓ Синдром ангины (первичная, специфическая и вторичная).
✓ Диспепсический синдром: тошнота, рвота, диарея.
✓ Синдром диареи.
✓ Синдром желтухи.
✓ Менингеальный синдром (интенсивная головная боль, часто сочетающаяся с рвотой, гиперестезия кожи, специфическая менингеальная поза, ригидность затылочных мышц, симптомы Кернига, Брудзинского, симптом посадки, у детей раннего возраста – симптом Лесажа, выбухание большого родничка и др.).
✓ Спленомегалия.
✓ Гепатолиенальный синдром (увеличение печени и селезенки).
✓ Локализованные и генерализованные лимфаденопатии.
Отдельные симптомы при лихорадке:
✓ головная боль;
✓ озноб;
✓ мышечные боли;
✓ артриты и артралгии;
✓ инъекция сосудов склер;
✓ конъюнктивит;
✓ простой герпес;
✓ тахикардия.
Сезонность характерна для многих инфекционных болезней, и выделение групп заболеваний в зависимости от этого показателя помогает в постановке диагноза.
Четко выраженная (облигатная) сезонность отмечается при инфекционных болезнях с трансмиссивными путями передачи и обусловлена жизненным циклом переносчиков.
К таким болезням относятся: клещевой энцефалит, боррелиоз, клещевой сыпной североазиатский тиф, лейшманиозы, малярия (местная). При некоторых инфекционных болезнях сезонность четко выражена, но не является обязательной (факультативная). Например, грипп и эпидемический паротит, как правило, характеризуются зимне-весенней сезонностью. Очень редко встречаются летом. Для других болезней типична летняя сезонность (дизентерия, лептоспироз, сальмонеллезы и прочие), энтеровирусные болезни чаще встречаются в конце лета – в начале осени. Наибольшее число случаев ГЛПС регистрируется с мая по октябрь-ноябрь с максимальным подъемом в июне-сентябре, что обусловлено увеличением численности грызунов, частыми посещениями леса, выездами на рыбалку, сельскохозяйственными работами. Вспышка в ноябре связана с миграцией грызунов в жилые помещения.
Основные виды лихорадки
С практической точки зрения лихорадочные состояния удобно подразделять на 2 категории: острые и хронические.
Острая лихорадка констатируется в случаях повышения температуры тела в сроки до 15 дней.
Причины развития острой лихорадки:
✓ инфекционные заболевания;
✓ инфекционно-воспалительные заболевания;
✓ неинфекционные заболевания.
В большинстве случаев причиной острой лихорадки становятся инфекционные заболевания. В типичных случаях они быстро заканчиваются выздоровлением, и точный диагноз установить не удается. Как правило, недиагностированные остропротекающие инфекционные болезни бывают вирусного происхождения. Нецелесообразно проводить тесты на все известные вирусы, так как существует значительное количество неустановленных вирусов, патогенных для человека.
Источник
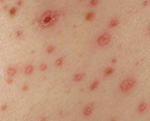
Геморрагическая лихорадка с почечным синдромом — зоонозная хантавирусная инфекция, характеризующаяся тромбогеморрагическим синдромом и преимущественным поражением почек. Клинические проявления включают острую лихорадку, геморрагическую сыпь, кровотечения, интерстициальный нефрит, в тяжелых случаях — острую почечную недостаточность. К специфическим лабораторным методам диагностики геморрагической лихорадки с почечным синдромом принадлежат РИФ, ИФА, РИА, ПЦР. Лечение заключается во введении специфического иммуноглобулина, препаратов интерферона, проведении дезинтоксикационной и симптоматической терапии, гемодиализа.
Общие сведения
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — природно-очаговое вирусное заболевание, характерными признаками которого являются лихорадка, интоксикация, повышенная кровоточивость и поражение почек (нефрозонефрит). На территории нашей страны эндемичными районами являются Дальний Восток, Восточная Сибирь, Забайкалье, Казахстан, европейская территория, поэтому ГЛПС известна под различными названиями: корейская, дальневосточная, уральская, ярославская, тульская, закарпатская геморрагическая лихорадка и др. Ежегодно в России регистрируется от 5 до 20 тыс. случаев заболеваний геморрагической лихорадкой с почечным синдромом. Пик заболеваемости ГЛПС приходится на июнь-октябрь; основной контингент заболевших (70-90%) составляют мужчины в возрасте 16-50 лет.
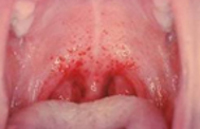
Геморрагическая лихорадка с почечным синдромом
Причины ГЛПС
Возбудителями болезни являются РНК-содержащие вирусные агенты рода Hantavirus (хантавирусы), относящиеся к семейству Bunyaviridae. Для человека патогенны 4 серотипа хантавирусов: Hantaan, Dubrava, Puumala, Seoul. Во внешней среде вирусы относительно долго сохраняют стабильность при отрицательной температуре и малоустойчивы при температуре 37°C. Вирусы имеют сферическую или спиральную форму, диаметр 80-120 нм; содержат одноцепочечную РНК. Хантавирусы обладают тропностью к моноцитам, клеткам почек, легких, печени, слюнных желез и размножаются в цитоплазме инфицированных клеток.
Переносчиками возбудителей геморрагической лихорадки с почечным синдромом служат грызуны: полевые и лесные мыши, полевки, домовые крысы, которые инфицируются друг от друга через укусы клещей и блох. Грызуны переносят инфекцию в форме латентного вирусоносительства, выделяя возбудителей во внешнюю среду со слюной, фекалиями и мочой. Попадание инфицированного выделениями грызунов материала в организм человека может происходить аспирационным (при вдыхании), контактным (при попадании на кожу) или алиментарным (при употреблении пищи) путем. К группе повышенного риска по заболеваемости геморрагической лихорадкой с почечным синдромом относятся сельскохозяйственные и промышленные рабочие, трактористы, водители, активно контактирующие с объектами внешней среды. Заболеваемость человека напрямую зависит от численности инфицированных грызунов на данной территории. ГЛПС регистрируется преимущественно в виде спорадических случаев; реже – в виде локальных эпидемических вспышек. После перенесенной инфекции остается стойкий пожизненный иммунитет; случаи повторной заболеваемости единичны.
Патогенетическую сущность геморрагической лихорадки с почечным синдромом составляют некротизирующий панваскулит, ДВС-синдром и острая почечная недостаточность. После заражения первичная репликация вируса происходит в эндотелии сосудов и эпителиальных клетках внутренних органов. Вслед за накоплением вирусов наступает вирусемия и генерализация инфекции, которые клинически проявляются общетоксическими симптомами. В патогенезе геморрагической лихорадки с почечным синдромом большую роль играют образующиеся аутоантитела, аутоантигены, ЦИК, оказывающие капилляротоксическое действие, вызывающие повреждение стенок сосудов, нарушение свертываемости крови, развитие тромбогеморрагического синдрома с повреждением почек и других паренхиматозных органов (печени, поджелудочной железы, надпочечников, миокарда), ЦНС. Почечный синдром характеризуется массивной протеинурией, олигоанурией, азотемией, нарушением КОС.
Симптомы ГЛПС
Геморрагическая лихорадка с почечным синдромом характеризуется циклическим течением с последовательной сменой нескольких периодов:
- инкубационного (от 2-5 дней до 50 суток — в среднем 2-3 недели)
- продромального (2-3 дня)
- лихорадочного (3-6 дней)
- олигоурического (с 3-6-го по 8-14-й день ГЛПС)
- полиурического (с 9-13 дня ГЛПС)
- реконвалесцентного (раннего – от 3-х недель до 2 месяцев, позднего — до 2-3-х лет).
В зависимости от выраженности симптомов, тяжести инфекционно-токсического, геморрагического и почечного синдромов различают типичные, стертые и субклинические варианты; легкие, среднетяжелые и тяжелые формы геморрагической лихорадки с почечным синдромом.
По истечении инкубационного периода наступает короткий продромальный период, во время которого отмечаются утомляемость, недомогание, головные боли, миалгии, субфебрилитет. Лихорадочный период развивается остро, с повышения температуры тела до 39-41°С, озноба и общетоксических симптомов (слабости, головной боли, тошноты, рвоты, расстройства сна, артралгии, ломоты в теле). Характерны боли в глазных яблоках, затуманенное зрение, мелькание «мушек», видение предметов в красном цвете. В разгар лихорадочного периода появляются геморрагические высыпания на слизистых оболочках полости рта, коже грудной клетки, подмышечных областей, шеи. При объективном осмотре выявляется гиперемия и одутловатость лица, инъекция сосудов конъюнктив и склер, брадикардия и артериальная гипотония вплоть до коллапса.
В олигоурический период геморрагической лихорадки с почечным синдромом температура тела снижается до нормы или субфебрильных цифр, однако это не приводит к улучшению состояния пациента. В эту стадию еще более усиливаются симптомы интоксикации и возникают признаки поражения почек: нарастают боли в пояснице, резко снижается диурез, развивается артериальная гипертензия. В моче выявляется гематурия, протеинурия, цилиндрурия. При нарастании азотемии развивается ОПН; в тяжелых случаях — уремическая кома. У большинства больных отмечается неукротимая рвота и диарея. Геморрагический синдром может быть выражен в различной степени и включать в себя макрогематурию, кровотечения из мест инъекций, носовые, маточные, желудочно-кишечные кровотечения. В олигоурический период могут развиваться тяжелые осложнения (кровоизлияния в головной мозг, гипофиз, надпочечники), служащие причиной летального исхода.
Переход геморрагической лихорадки с почечным синдромом в полиурическую стадию знаменуется субъективными и объективными улучшениями: нормализацией сна и аппетита, прекращением рвоты, исчезновением боле в пояснице и т. д. Характерными признаками данного периода служит увеличение суточного диуреза до 3-5 л и изогипостенурия. В период полиурии сохраняется сухость во рту и жажда.
Период реконвалесценции при геморрагической лихорадке с почечным синдромом может затягиваться на несколько месяцев и даже лет. У больных долго сохраняется постинфекционная астения, характеризующаяся общей слабостью, снижением работоспособности, быстрой утомляемостью, эмоциональной лабильностью. Синдром вегетативной дистонии выражается гипотонией, инсомнией, одышкой при минимальной нагрузке, повышенной потливостью.
Специфическими осложнениями тяжелых клинических вариантов ГЛПС могут являться инфекционно-токсический шок, кровоизлияния в паренхиматозные органы, отек легких и головного мозга, кровотечения, миокардит, менингоэнцефалит, уремия и др. При присоединении бактериальной инфекции возможно развитие пневмонии, пиелонефрита, гнойных отитов, абсцессов, флегмон, сепсиса.
Диагностика ГЛПС
Клиническая диагностика ГЛПС основывается на цикличности течения инфекции и характерной смене периодов. При сборе эпидемиологического анамнеза обращается внимание на пребывание пациента в эндемичной местности, возможный прямой или косвенный контакт с грызунами. При проведении неспецифического обследования учитывается динамика изменения показателей общего и биохимического анализа мочи, электролитов, биохимических проб крови, КОС, коагулограммы и др. С целью оценки тяжести течения и прогноза заболевания выполняется УЗИ почек, ФГДС, рентгенография органов грудной клетки, ЭКГ и др.
Специфическая лабораторная диагностика геморрагической лихорадки с почечным синдромом проводится с помощью серологических методов (ИФА, РНИФ, РИА) в динамике. Антитела в сыворотке крови появляются в конце 1-ой недели болезни, к концу 2-й недели достигают максимальной концентрации и сохраняются в крови 5–7 лет. РНК вируса может быть выделена с помощью ПЦР-исследования. ГЛПС дифференцируют с лептоспирозом, острым гломерулонефритом, пиелонефритом и энтеровирусной инфекцией, прочими геморрагическими лихорадками.
Лечение ГЛПС
Больные геморрагической лихорадкой с почечным синдромом госпитализируются в инфекционный стационар. Им назначается строгий постельный режим и диета №4; проводится контроль водного баланса, гемодинамики, показателей функционирования сердечно-сосудистой системы и почек. Этиотропная терапия геморрагической лихорадки с почечным синдромом наиболее эффективна в первые 3-5 суток от начала заболевания и включает введение донорского специфического иммуноглобулина против ГЛПС, назначение препаратов интерферона, противовирусных химиопрепаратов (рибавирина).
В лихорадочном периоде проводится инфузионная дезинтоксикационная терапия (внутривенные вливания глюкозы и солевых растворов); профилактика ДВС-синдрома (введение препаратов-дезагрегантов и ангиопротекторов); в тяжелых случаях применяются глюкокортикостероиды. В олигурическом периоде осуществляется стимуляция диуреза (введение ударных доз фуросемида), коррекция ацидоза и гиперкалиемии, профилактика кровотечений. При нарастающей ОПН показано переведение пациента на экстракорпоральный гемодиализ. При наличии бактериальных осложнений назначается антибиотикотерапия. В полиурическую стадию основной задачей является проведение оральной и парентеральной регидратации. В период реконвалесценции проводится общеукрепляющая и метаболическая терапия; рекомендуется полноценное питание, физиотерапия (диатермия, электрофорез), массаж и ЛФК.
Прогноз и профилактика ГЛПС
Легкие и среднетяжелые формы геморрагической лихорадки с почечным синдромом в большинстве случаев заканчиваются выздоровлением. Резидуальные явления (постинфекционная астения, боли в пояснице, кардиомиопатия, моно- и полиневриты) длительно наблюдаются у половины переболевших. Реконвалесценты нуждаются в ежеквартальном диспансерном наблюдении инфекциониста, нефролога и окулиста на протяжении года. Тяжелое течение сопряжено с высоким риском осложнений; смертность от ГЛПС колеблется в пределах 7-10%.
Профилактика геморрагической лихорадки с почечным синдромом заключается в уничтожении мышевидных грызунов в природных очагах инфекции, предупреждении загрязнения жилищ, водоисточников и продуктов питания выделениями грызунов, дератизации жилых и производственных помещений. Специфической вакцинации против ГЛПС не разработано.
Источник
