Синдром lgl с приступами пароксизмальной тахикардии

Синдром CLC получил свое название по фамилиям ученых, описавших его – Клерка, Леви и Критеско. Другое название этого состояния – синдром LGL (Лауна-Ганонга–Левине). В этой статье мы поговорим о том, как и почему возникает этот синдром, насколько он опасен для здоровья и жизни, как лечиться и жить с этим диагнозом.
Механизм развития
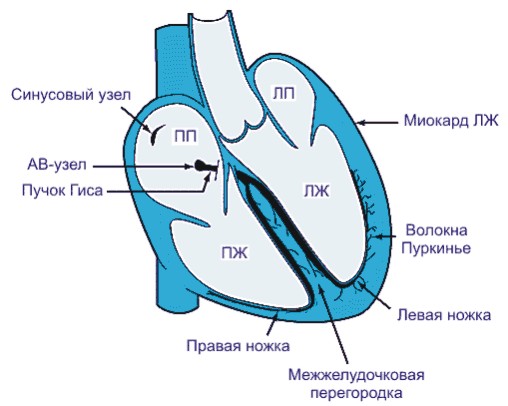
 Проводящая система сердца
Проводящая система сердца
Сердце сокращается под действием импульсов, которые вырабатываются в скоплении нервных клеток, расположенном в правом предсердии, — синусовом узле. Это своеобразный аккумулятор, регулярно посылающий электрические сигналы к клеткам сердечной мышцы. Импульсы проходят по нервным путям в предсердиях, вызывая их сокращение. Во время этого процесса кровь из предсердий выдавливается в желудочки.
Чтобы желудочки сердца хорошо наполнились кровью и сократились немного позднее предсердий, природа предусмотрела на границе между ними особый фильтр – атриовентрикулярный узел. Возбуждение, попав в него, идет медленно. Лишь пройдя атриовентрикулярное соединение, электрические импульсы быстро распространяются по миокарду желудочков и вызывают их сокращение. В результате кровь выталкивается в аорту и легочный ствол.
На прохождение по внутрипредсердным путям нервным импульсам требуется до 0,1 с. Такое же время уходит у них на преодоление атриовентрикулярного узла. Поэтому общее время от начала сокращений предсердий до выхода сигнала из атриовентрикулярного соединения и начала сокращения желудочков в норме не превышает 0,2 с. На электрокардиограмме это расстояние соответствует интервалу P-Q.
Однако у некоторых людей с рождения в сердце сформированы обходные пути для импульсов, минуя атриовентрикулярное соединение. Одним из таких дополнительных путей проведения является пучок Джеймса. Проходя по нему, возбуждение не задерживается на границе между предсердиями и желудочками. Поэтому продолжительность интервала P-Q сокращается меньше 0,11 с. Возникает феномен CLC. Это лишь электрокардиографический термин, отражающий изменения на самой записи кардиограммы.
Однако иногда импульсы, пройдя по короткому пути Джеймса, возвращаются обратно через атриовентрикулярный узел и вновь идут по этому пути. В других случаях импульс проходит через атриовентрикулярный узел, а возвращается по пучку Джеймса. Образуется круговой ход возбуждения. В этом круге импульс циркулирует очень быстро, вызывая развитие нарушения сердечного ритма – пароксизма наджелудочковой тахикардии. При появлении таких отклонений, сопровождающихся жалобами больного и изменениями на электрокардиограмме, говорят о синдроме CLC. Таким образом, синдром CLC отличается от феномена наличием клинических проявлений. Это же относится и к феномену/синдрому Вольфа-Паркинсона-Уайта.
Причины развития
Феномен и синдром CLC – врожденные заболевания. Точная причина их неизвестна. Можно лишь предполагать, что она связана с вредным влиянием на плод в тот момент беременности, когда закладывается сердце и его проводящие пути. Не исключена и генетическая причина – «поломка» определенного гена, отвечающего за развитие внутрисердечных проводящих путей.
Укорочение интервала P-Q отмечается у двух из ста здоровых людей, чаще у мужчин среднего возраста. Синдром CLC также может быть вызван ишемической болезнью сердца, гипертонической болезнью, инфарктом миокарда, ревматизмом, гиперфункцией щитовидной железы, гиповитаминозом В и другими состояниями, влияющими на нервные клетки и кровоснабжение сердца.
Симптомы и диагностика
 Больные с CLC-синдромом могут длительное время не знать о своем заболевании, так как оно не всегда вызывает какие-либо симптомы. Только ЭКГ-исследование позволяет правильно поставить диагноз.
Больные с CLC-синдромом могут длительное время не знать о своем заболевании, так как оно не всегда вызывает какие-либо симптомы. Только ЭКГ-исследование позволяет правильно поставить диагноз.
Феномен CLC проявляется укорочением интервала P-Q на электрокардиограмме и не вызывает никаких симптомов. Человек может всю жизнь прожить с такими изменениями и не почувствовать каких-либо нарушений здоровья.
Развитие синдрома CLC сопровождается появлением внезапных приступов сердцебиения – пароксизмов суправентрикулярной тахикардии. Пароксизмальные нарушения ритма сердца при этом виде предвозбуждения желудочков возникают реже, чем у пациентов с синдромом Вольфа-Паркинсона-Уайта (WPW).
Пароксизмальная наджелудочковая тахикардия клинически проявляется внезапно возникшим приступом сердцебиения с частотой сокращений сердца от 140 до 220 в минуту (чаще 150 – 180 ударов в минуту). Перед этим пациент иногда чувствует толчок в области сердца или шеи. Приступ сердцебиения может сопровождаться головокружением, шумом в голове, сжимающей болью за грудиной, обмороком. В некоторых случаях появляется потливость, вздутие живота, тошнота или даже рвота. В начале или в конце длительного пароксизма аритмии может быть обильное мочеиспускание.
Приступ можно прекратить с помощью вагусных проб – натуживания на вдохе, опускания лица в холодную воду с задержкой дыхания, массажа области каротидного синуса на шее.
В редких случаях синдром CLC может сопровождаться пароксизмальной фибрилляцией предсердий: частым неритмичным сердцебиением.
Диагностируется синдром CLC с помощью электрокардиографии и суточного мониторирования электрокардиограммы. Кроме этих исследований рекомендовано чреспищеводное электрофизиологическое исследование сердца.
Лечение
Во многих случаях синдром CLC специального лечения не требует. При появлении приступа аритмии рекомендуется самостоятельно выполнить вагусные пробы, а при их неэффективности – вызвать скорую помощь. Прекратить (купировать) пароксизм суправентрикулярной тахикардии или фибрилляции предсердий можно с помощью таких средств, как натрия аденозинтрифосфат (АТФ), верапамил, бета-блокаторы, новокаинамид, амиодарон и другие.
Нужно отметить, что при разных формах тахикардии некоторые из перечисленных препаратов противопоказаны, поэтому купировать пароксизм медикаментозно должен только врач. После восстановления ритма некоторым пациентам может быть назначен прием антиаритмических препаратов для профилактики приступов.
В отделениях аритмологии восстановить нормальный ритм врач может с помощью электрической кардиоверсии. Этот метод заключается в нанесении серии электрических импульсов для прекращения кругового возбуждения.
При часто повторяющихся пароксизмах, ухудшающих качество жизни пациента, препятствующих выполнению им своих профессиональных обязанностей, проводится хирургическое лечение. Оно направлено на разрушение дополнительного пути проведения. Осуществляется такое вмешательство после внутрисердечного электрофизиологического исследования, которое проводится с помощью специального зонда, вводимого в сердце через сосуд. Операция называется «радиочастотная катетерная абляция». Это вмешательство малотравматично, после него пациент быстро возвращается к нормальной жизни.
Источник
Адекватный сердечный ритм, согласно данным Всемирной Организации Здравоохранения, составляет от 60 до 89 ударов в минуту с незначительными корректировками, вносимыми национальными кардиологическими сообществами.
Возможны три варианта отклонений от нормы:
- Брадикардия. Падение ЧСС ниже установленного эталонного значения.
- Аритмия. Обобщающее наименования, включающее в себя не только изменение частоты сердечных сокращений, но и характера активности органа (неравномерные удары, трепетание структур и т.д.).
- Тахикардия. Ускорение сердечного ритма. Процесс не имеет гомогенного характера и представлен минимум тремя вариантами.
Термин «пароксизмальная» означает приступообразное течение: каждый патологический эпизод тахикардии длится от нескольких секунд до часов. Частота сокращений в такой ситуации достигает 150-200 ударов в минуту и даже больше.
При этом они могут чувствоваться как полноценные, но также способны вообще не давать о себе знать никакими симптомами, что намного опаснее.
Сама по себе тахикардия пароксизмального характера может быть разграничена на два типа (см. ниже). В зависимости от места возникновения патологического электрического импульса.
Классификация патологического процесса
Главный способ типизировать болезнетворные эпизоды — назвать локализацию ненормального импульса. Соответственно, по такому критерию выделяют:
Наджелудочковую (суправентрикулярную) форму.
Встречается сравнительно часто и составляет подавляющее большинство состояний (до 90% от общей массы зафиксированных клинических случаев). Поскольку термин довольно размыт, нужно исходить из конкретных анатомических структур сердца.
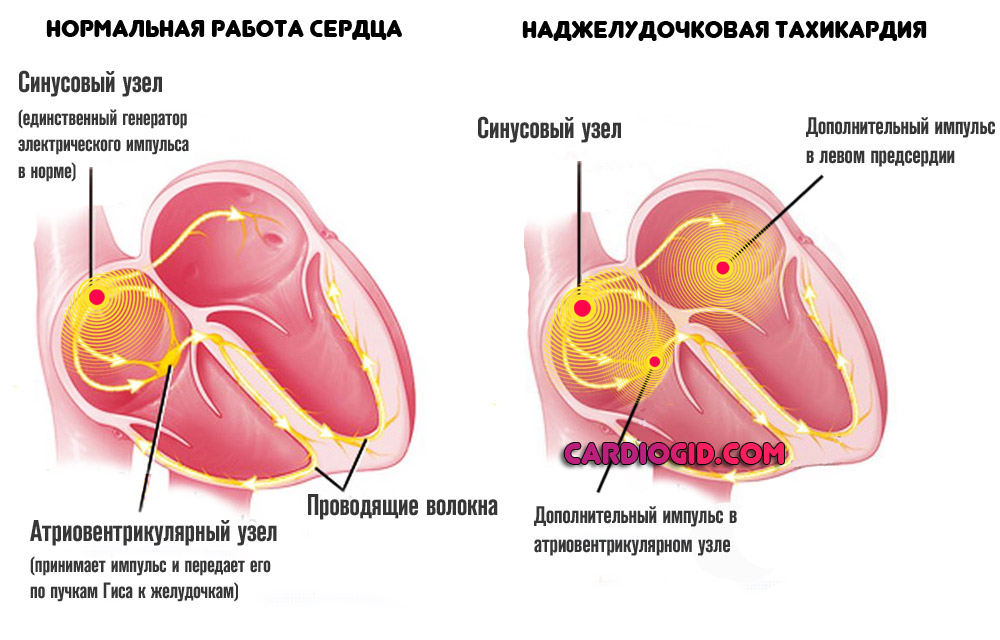
Потому называют отдельные подвиды наджелудочкового типа пароксизмальной тахикардии:
- Атриовентрикулярный (АВ-узловой). В соответствующем узле. Составляет до 30%.
- Предсердный. Около 40%.
- Синдром Вольфа-Паркинсона-Уайта (WPW). Врожденный порок сердца, которые до определенного момента не дает о себе знать. Проявляется в раннем возрасте или ближе к 20-25 годам.
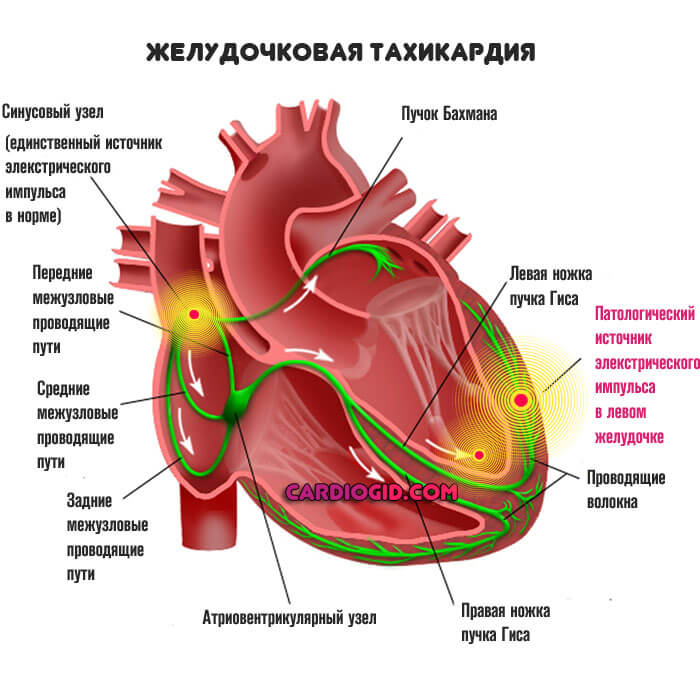
Желудочковая форма.
Развивается в оставшихся 10% ситуаций. Сопровождается неправильной работой рассматриваемой анатомической области. Считается более опасной, в то же время, все зависит от типа течения.
И здесь можно подойти к второму основанию классификации: по характеру развития патологического процесса. Выделяют:
- Пароксизмальный или острый тип (речевая избыточность, но довольно точно отражающая разновидность). Длится от нескольких секунд до пары часов. В некоторых случаях суток. Редко рецидивирует, почти не дает о себе знать. Соответствует начальной фазе патологического процесса. Дальше — процесс прогрессирует.
- Хроническая разновидность. От первого отличается только частотой приступов, которые происходят до нескольких раз в неделю.
- Непрерывный тип. Пароксизмы повторяются 2-3 раза в день или не проходят вообще. Что плохо, пациент постепенно адаптируется к состоянию и перестает чувствовать проблему.
Последние два вида, особенно в сочетании с предсердной или атриовентрикулярной локализацией несут наибольшую опасность жизни. Возможны кардиогенный шок и остановка сердца.
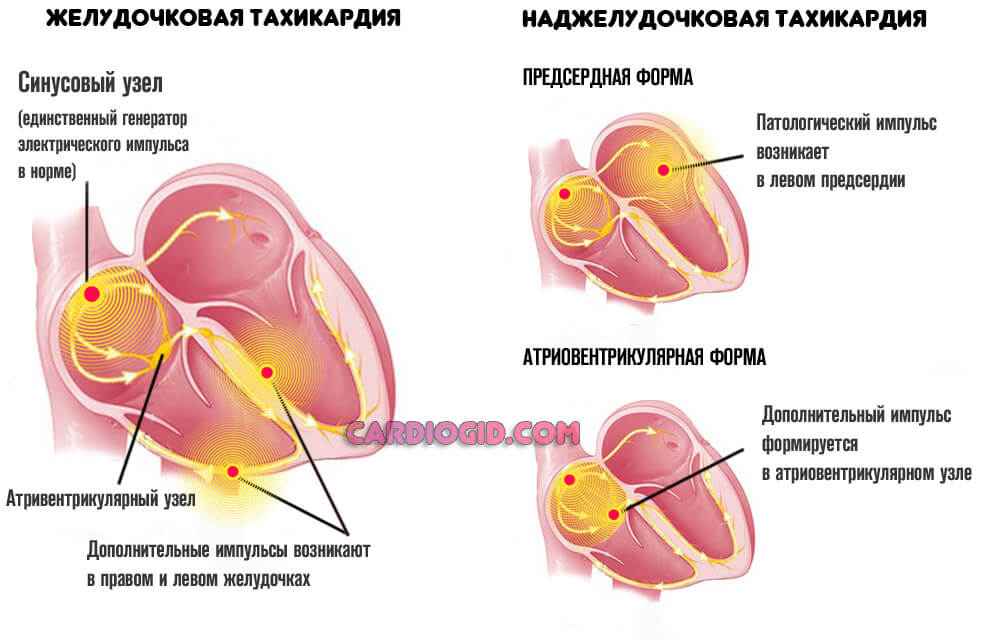
Различие между двумя формами патологического процесса
Описанные виды болезненного состояния дистанцируются как по симптоматике, так и по механизму развития.
В основе любой пароксизмальной тахикардии лежит нарушение генерации адекватного электрического импульса. В норме он провоцируется естественным водителем ритма или синусовым узлом. Это скопление особых клеток, ответственных за сердечные сокращений.
Кардиальные структуры способны работать автономно, без внешнего стимула. Сторонние импульсы могут только корректировать частоту сокращений, потому возможно вегетативное существование организма. Есть одно исключение: при поражении ствола головного мозга вероятны летальные нарушения сердечной деятельности.
В результате развития пароксизмальной тахикардии изменяется характер работы органа.
Помимо синусового узла, электрические сигналы провоцируется и иными отделами сердца. Тем самым, возникает двойная или тройная стимуляция. В норме эти анатомические образования только проводят импульсы, но не производят их. Электрическая активность органа резко повышается, отсюда частые сокращения.
Отличие в механизме заключается в локализации процесса:
- При наджелудочковом положении, сигнал формируется предсердиями, или атриовентрикулярным узлом. Это результат патологической стимуляции клеток. Чаще всего становится итогом некардиальных факторов.
- Обратная локализация сопряжена с возбуждением собственно желудочков. Встречается подобное в разы реже, импульс намного активнее, потому частота сокращений растет более быстрыми темпами.
Возникает замкнутый круг. Помимо синусового узла, иные структуры создают достаточно мощную стимуляцию. Образуется дополнительный водитель ритма. Обратная же связь раздражает кардиальные структуры повторно. Отсюда существенное ускорение сердцебиения.
Процесс можно представить в качестве кольца:
- Естественный водитель генерирует импульс.
- Он распространяется по пучкам Гиса по всему сердцу.
- В определенном участке возникает патологическое возбуждение достаточной силы для создания еще одного сигнала.
- Вдвое более сильный электрический импульс продвигается по все тем же путям.
- Затем возвращается в обратном направлении, вновь раздражая кардиальные ткани.
- Цикл начинается заново.
Примерный перечень отличий представлен в таблице:
| Наджелудочковая локализация | Желудочковая тахикардия |
|---|---|
| Процесс начинается в предсердиях или атриовентрикулярном узле. | Изменения берут начало в одноименных структурах (желудочках). |
| Слабо выраженное развитие в 20% случаев, быстрая приспособляемость организма к проявлениям. | Резкий старт, полная клиническая картина. |
| Вероятность фатальных осложнений — 30-40%. | Риски последствий — 70-80%. |
| Клинически соответствует мерцательной тахисистолической аритмии, являясь ее разновидностью. | Имеет схожие черты с экстрасистолией. |
| Лечение преимущественно медикаментозное. | Терапия в основном хирургическая или малоинвазивная. |
С точки зрения врачей подобного рода разграничение играет наибольшую роль в деле построения модели устранения курации.
Причины развития
Следует оценивать в зависимости от формы процесса.
Наджелудочковый тип
- Кахексия, вызванная недоеданием или анорексией. Приводит к развитию компенсаторного механизма.
- Обезвоживание. Особенно заметно в летние месяцы или в жарком климате. В подобных условиях пароксизмам подвержены даже здоровые люди.
- Тиреотоксикоз. Чрезмерная выработка гормонов щитовидной железы в результате опухолей, воспалительных болезней и неправильного питания. Процесс хорошо заметен, наступает похудание, изменение рельефа шеи, выпучивание глаз, постоянный подъем температуры.
- Передозировка сердечными гликозидами (Дигоксином, настойкой ландыша).
- Гиперкортицизм в классической форме синдрома Иценко-Кушинга.
- Курение и алкоголизм. Как то, так и другое на длительной основе приводит к изменению характера активности всей системы. На первых этапах этого может быть незаметно.
- Прием психоактивных веществ. К полному разрушению предсердий приводит героин, чуть реже кокаин. Это заслуга не самих опиатов, а вредных примесей в «уличном» наркотике: стирального порошка, мела, кустарно полученных противовоспалительных препаратов.
- Невроз. Вызывает нарушение процессов торможения ЦНС. В данном случае имеет место патологическая стимуляция тканей сердца, в которой нет необходимости.
- Стрессы, физические перегрузки. Провоцируют выброс катехоламинов и кортикостероидов (дофамин, кортизол, адреналин и др.).
Желудочковый тип
- Замещение нормальных тканей сердца соединительными в результате инфаркта.
- Ишемическая болезнь.
- Дистрофия кардиальных структур.
- Воспалительные процессы, вроде эндокардита или миокардита.
- Острое нарушение питания тканей.
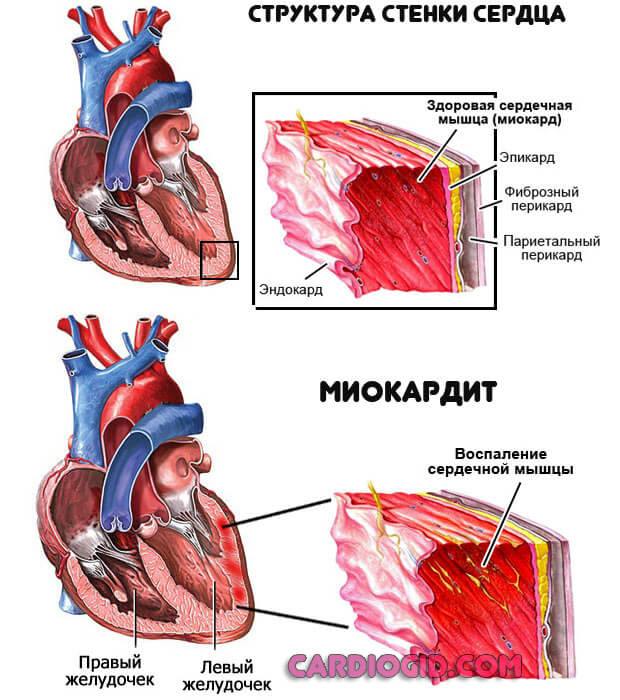
Причины описанного типа относительно просто определяются за счет характерности симптомов: одышка, проблемы с координацией движений, дискомфорт в грудной клетке, шум в ушах, быстрая утомляемость.
Вывод:
Пароксизмальная наджелудочковая тахикардия имеет некардиальное происхождение, а желудочковый тип обусловлен заболеваниями самого сердца.
При этом для начала очередного приступа нужен тот или иной триггерный фактор.
Таковым может быть:
- Сильный стресс, психоэмоциональная нагрузка, нервное потрясение.
- Использование спиртного.
- Курение.
- Недосыпание.
- Скачок артериального давления.
- Употребление кофеиносодержащего напитка.
- Физическая активность неадекватного характера.
Типичные проявления
Симптомы пароксизмальной тахикардии зависят от формы патологического процесса. Среди признаков:
Наджелудочковая локализация:
- Ощущение резкого удара в груди.
- Паническая атака: необъяснимый страх, тревожность, нехватка воздуха.
- Трепетание сердца, неправильное биения.
- Недостаточность, слабость сердечных сокращений. Пульсовые волны трудно фиксируются.
- Бледность дермального слоя.
- Утомляемость.
- Полиурия по окончании приступа. Увеличение диуреза до 2 и более литров в течение короткого периода времени.
Желудочковая форма:
Сопровождается схожими проявлениями, но добавляется еще несколько симптомов к основной клинической картине:
- Выраженная потливость даже вне связи с физической активностью.
- Удушье. Не имеет объективных органических причин, определяется неврогенной составляющей.
- Потеря сознания на некоторое время.
- Падение артериального давления до критических показателей.
- Слабость, невозможность двигаться.
Второй описанный тип переносится намного тяжелее и несет колоссальную опасность для здоровья и жизни. Может закончиться летальным исходом, но периоды между пароксизмами не дают о себе знать никак.
Первая помощь при остром приступе
Можно ли купировать процесс своими силами? По крайней мере, стоит попробовать, придерживаясь алгоритма неотложной помощи:
- Необходимо оценить артериальное давление и частоту сердечных сокращений.
- В отсутствии диагностики трудно порекомендовать конкретные медикаменты. Можно прибегнуть к приему гликозидов в незначительных дозах, также к блокаторам кальциевых каналов. Классическое сочетание: Дигоксин (2 таблетки или 500 мкг за раз), Дилтиазем (1 таб.). больше пить ничего не рекомендуется. Нужно смотреть за состоянием.
- Употребить чай с ромашкой, зверобоем, шалфеем (если нет аллергии), перечной мятой, валерианой и пустырником. В произвольном количестве.
- Принять фенобарбитал (Корвалол, Валокордин).
- Мерно дышать с задержкой на вдохе (в течение 10 минут).
В отсутствии эффекта вызывать скорую медицинскую помощь. Играть со здоровьем не рекомендуется, слишком тонкий подход требуется.
Пароксизмальная предсердная тахикардия снимается вагусными приемами и медикаментами в 90% случаев, что нельзя сказать о желудочковой.
Диагностические действия
Проводятся планово или в срочном порядке. В любом случае — под контролем врача-кардиолога. По мере надобности привлекаются специалисты иных, несмежных профилей (эндокринолог и др.).
Примерная схема обследования такова:
- Оценка жалоб и сбор анамнеза жизни больного. Помогают объективизировать симптоматику, выбрать дальнейший вектор диагностики.
- Измерение артериального давления, частоты сердечных сокращений.
- Выслушать тона (обычно они разной громкости, хаотичны, либо правильные, но глухие).
- Физикальная методика. Прощупывание периферического пульса. Обычно он слабый.
- Электрокардиография (ЭКГ). С нагрузочными пробами (поможет велоэргометрия). Отличается значительными отклонениями от нормы. Проводится несколько раз. Пароксизм желудочковой тахикардии или иной локализации следует «ловить» в стационаре.
- Холтеровское мониторирование. Для оценки состояния ЧСС в привычных условиях, в рамках стандартной физической активности.
- КТ кардиальных структур.
- Ангиография.
- Коронарография.
- ЧПЭКГ.
- Эхокардиография. Ультразвуковая методика.
В системе этого достаточно, чтобы диагностировать причину. Действовать надо быстро. Потому, если скорая помощь предлагает транспортировку в кардиологический стационар, лучше не отказываться.
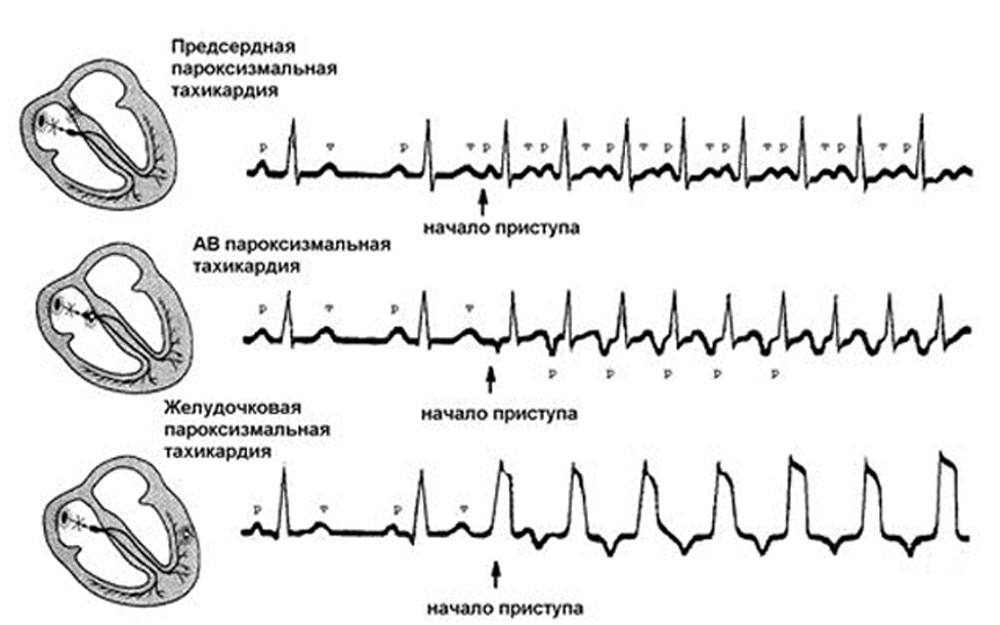
Терапия
Лечение пароксизмальной тахикардии медикаментозное, реже хирургическое.
При наджелудочковой форме:
Используются следующие группы средств:
- Блокаторы кальциевых каналов. Дилтиазем и Верапамил.
- Адреноблокаторы. Карведилол, Анаприлин.
- Антиаритмические препараты. Амиодарон.
- Сердечные гликозиды. Дигоксин, настойка ландыша.
Терапия медикаментозная, отклик обычно хороший, что позволяет быстро справиться с состоянием.
Желудочковая форма:
- Используются средства против нарушений нормального ритма (кроме уже названного Амиодарона, прибегают к Новокаиномиду).
- В тяжелых случаях показана кирдиоверсия (воздействие электрическим током), радиочастотная абляция (эффективная методика без осложнений) или постановка искусственного водителя ритма (кардиостимулятора).
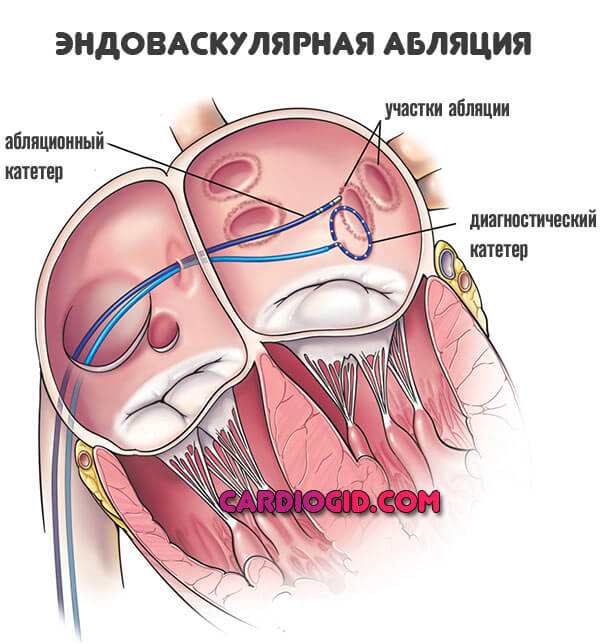
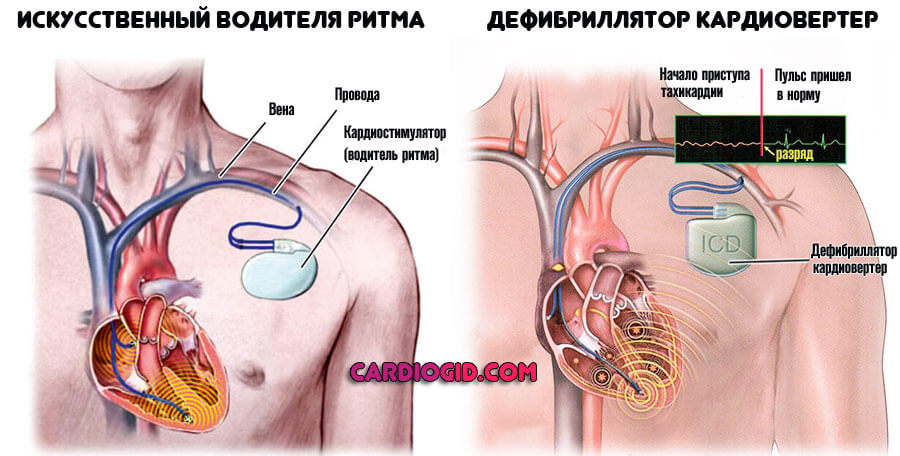
Важную роль между пароксизмами играет изменение образа жизни.
Рекомендации:
- Регулирование физической активности (несколько часов прогулок в день).
- Питьевой режим (2 литра в сутки).
- Сон — не менее 8 часов.
- Правильное питание.
Можно:
- Фрукты и овощи (особенно бананы и картофель, яблоки, морковь).
- Крупы и каши.
- Кисломолочные продукты.
- Нежирное мясо и бульоны на его основе.
- Хлеб.
- Масла растительные и сливочное.
- Яйца.
- Мед, сухофрукты.
Нельзя:
- Жирное мясо.
- Жареные блюда.
- Сладости.
- Легкоусвояемые углеводы.
- Макароны, сдобу.
- Консервы и полуфабрикаты.
- Чрезмерно соленое.
Способы приготовления — варка, запекание. Дробность питания. Показана консультация диетолога.
Народные рецепты не применятся ввиду неэффективности и опасности.
Прогнозы и осложнения
В отсутствии лечения наджелудочковая пароксизмальная тахикардия приводит к летальным последствиям в 30-40% случаев. Желудочковая — в 60-70% и даже более в перспективе года.
При назначении комплексной терапии риски снижаются в разы. Хирургическое лечение эффективно в 90% ситуаций.
Возможные осложнения:
- Остановка сердца.
- Кардиогенный шок.
- Инфаркт.
- Инсульт.
На постоянной основе имеет место существенное понижения качества жизни пациента. Пароксизмальная желудочковая тахикардия требует оперативного вмешательства. Одних медикаментов мало.
Профилактика
- Отказ от курения, алкоголя.
- Правильное питание.
- Нормализация режима физической активности.
- Коррекция количества жидкости (2 л), соли (7 г в сутки).
- Полноценный сон (8 ч.).
- Избегание стрессов.
Пароксизмальная тахикардия — это увлечение частоты сердечных сокращений по причине нарушения генерации специфического импульса в кардиальных структурах. Несет огромную опасность жизни и здоровью. Требует своевременной помощи под контролем специалиста.
Источник
