Синдром лезера трела эруптивный себорейный кератоз

Одним из маркеров злокачественных новообразований являются паранеопластические заболевания. Они встречаются с частотой 4—60% у больных с онкопроцессами, чрезвычайно разнообразны, обусловлены аутоиммунными реакциями, нарушением обменных, биохимических реакций, наследственной предрасположенностью [1].
Паранеоплазии или паранеопластические синдромы (ПС) (синоним: неспецифические синдромы злокачественного роста) — разнообразные патологические проявления, которые обусловлены доброкачественными или злокачественными новообразованиями. ПС способен развиваться раньше, чем возникает основное заболевание. Таким образом, ПС часто не диагностируют при жизни пациента, и поэтому больной не получает необходимое лечение, что в свою очередь ухудшает и без того серьезный прогноз [1]. Описано более 70 возможных паранеопластических заболеваний [1—3].
Современное учение о паранеопластических заболеваниях является одним из самых молодых в онкологии, несмотря на то что первые сообщения в литературе о связи неонкологических заболеваний и злокачественных опухолей появились более 100 лет назад (французский терапевт Труссо, 1861 г.; австрийский дерматолог Гебра, 1868 г.). В учении о паранеоплазиях остается еще много спорного и неясного, касающегося не только патогенеза, механизмов развития паранеоплазии, но и бесспорности самого факта отнесения ряда болезней в разряд потенциально паранеопластических заболеваний. Однако знание практическими врачами различных специальностей возможности сочетания тех или иных доброкачественных «банальных» заболеваний со злокачественными опухолями представляется в высокой степени важным. Термин «паранеопластический синдром» введен в медицинскую практику в 1948 г. [1, 4].
Учитывая, что кожа пациента является объектом визуального обследования для клиницистов разных специальностей, возрастает ценность преклинической диагностики висцеральных бластом, основанной на знании паранеопластических дерматозов — неонкологических заболеваний кожи, имеющих неспецифический характер, возникающих в результате опосредованного влияния злокачественного новообразования на организм и часто предшествующих клиническим проявлениям опухолевого процесса той или иной локализации [1].
Результаты анализа публикаций по данной проблеме свидетельствуют о том, что у 15—63% больных злокачественными опухолями обнаруживаются те или иные паранеопластические синдромы, из которых около 70% составляют кожные поражения [1]. Однако описаны и случаи, когда при паранеопластическом процессе на коже расширенный онкопоиск не выявлял онкологической патологии у пациента. Так, описан случай сочетания болезни Девержи и синдрома Лезера—Трела без сопутствующих злокачественных новообразований [5].
Синдром Лезера—Трела (эруптивный себорейный кератоз) — факультативный паранеопластический дерматоз, характеризующийся внезапным появлением быстро увеличивающихся в размерах и количестве себорейных кератом [2, 6—8]. Признак впервые описан в 1890 г. немецким хирургом E. Leser и французским хирургом U. Trelat [9]. Встречается примерно с одинаковой частотой у мужчин и женщин. Распространенность этого признака выше у лиц старшего возраста [10]. Этиология и патогенез окончательно не изучены. В настоящее время синдром Лезера—Трела рассматривают как паранеопластический процесс, он чаще сочетается с аденокарциномой желудочно-кишечного тракта (47,7%), реже со злокачественными новообразованиями легких, грудной железы, простаты, печени, а также с грибовидным микозом, синдромом Сезари. Синдрому Лезера—Трела могут сопутствовать черный акантоз, гемангиомы, веснушки [3]. Кератомы появляются на тех же участках, что и обычные опухоли, но иногда они располагаются в виде дуг [11]. Множественные очаги себорейного кератоза располагаются в области спины и груди (76%), на конечностях (38%), лице (21%), животе (15%), шее (13%), в подмышечных впадинах (6%), паховых складках (3%). При этом они нередко (у 43%) сопровождаются зудом [2]. Больные отмечают появление множества новых кератотических высыпаний в течение нескольких недель или месяцев. Альтернативным вариантом является периферический рост уже имеющихся очагов себорейного кератоза. Высыпания, клинически и гистологически идентичные сенильному себорейному кератозу, обычно локализуются на спине, груди, конечностях. Клиническая картина может быть пестрой из-за вкраплений актинического кератоза, лентигинозных пятен, гемангиом [2]. Кожные проявления могут быть обнаружены за год до обнаружения злокачественного новообразования, которое нередко имеет агрессивное течение, или после этого [1].
Приводим клиническое наблюдение.
Пациентка Т., 60 лет, жительница Сургута, обратилась к дерматовенерологу с жалобами на высыпания на коже всего тела, сопровождающиеся интенсивным зудом.
Анамнез заболевания. cчитает себя больной с октября 2015 г., когда впервые начали появляться высыпания на коже туловища. Появление высыпаний пациентка ни с чем не связывает. Самостоятельно не лечилась.
Анамнез жизни. Наследственность не отягощена. Туберкулез, описторхоз, вирусные гепатиты отрицает. Состоит на диспансерном учете у онколога с диагнозом «меланома кожи II пальца левой стопы и метастазы в паховые лимфоузлы слева T4bN2M0 IIIС стадия. Состояние после экзартикуляции II пальца левой стопы, операции Дюкена слева от 24.02.14 г. 6 курсов ПХТ, 6 курсов МХТ (темодал, последний от 06.04.15). Стабилизация процесса от 04.15 г. Прогрессирование заболевания от 10.15 г. — метастазирование в запирательные лимфоузлы слева. Состояние после иммунотерапии (с 11.15 по 03.16 г.). Прогрессирование заболевания от 03.16 г. — продолженный рост запирательных лимфоузлов слева. 2-я клиническая группа (С43.7)».
ПГИ: выявлена активирующая мутация в 15-м экзоне гена BRAF типа V600E, предполагающая чувствительность меланомы к терапии таргетными препаратами.
Травмы в прошлом отрицает. Аллергологический анамнез не отягощен.
Общее состояние удовлетворительное. Сознание ясное. Положение активное. Температура тела 36,5 °С. В легких дыхание везикулярное, хрипов нет. Частота дыхания 17 в минуту. Тоны сердца приглушены, ритмичные, ритм правильный. Пульс 74 удара в минуту. АД 120/75 мм рт.ст. Язык влажный, чистый. Живот при пальпации мягкий, безболезненный. Печень не увеличена, край безболезненный. Стул ежедневный, оформленный. Симптом поколачивания справа, слева — отрицательный. Мочеиспускание свободное, безболезненное. Отеки, пастозность отсутствуют.
Патологический кожный процесс носит распространенный характер, на коже лица (преимущественно в периорбитальной области, задней поверхности шеи) представлен множественными папилломатозными образованиями на ножке размером до 3 мм. На коже лица, спины, груди, верхних конечностей — многочисленные себорейные кератомы грязновато-серого цвета размером до 2,5 см в диаметре (рис. 1, 2).
 Рис. 1. Множественные себорейные кератомы на коже лица у пациентки с синдромом Лезера—Трела.
Рис. 1. Множественные себорейные кератомы на коже лица у пациентки с синдромом Лезера—Трела.
 Рис. 2. Множественные себорейные кератомы, гемангиомы на коже туловища, верхних конечностей у пациентки с синдромом Лезера—Трела.
Рис. 2. Множественные себорейные кератомы, гемангиомы на коже туловища, верхних конечностей у пациентки с синдромом Лезера—Трела.
II палец левой стопы ампутирован, послеоперационный рубец в области стопы чистый, бледно-розовой окраски, без признаков воспаления и опухолевого роста. Послеоперационный рубец в левой паховой области чистый, бледно-розовой окраски, без признаков воспаления и опухолевого роста. Периферические лимфоузлы не увеличены.
При дерматоскопии элементов кожной сыпи признаков дисплазии не выявлено. На основании жалоб, анамнеза, клинических изменений поставлен диагноз: «себорейный кератоз. Синдром Лезера—Трела».
Начато обследование больной по программе онкопоиска.
Назначено лечение антигистаминными препаратами для купирования выраженного зуда. Учитывая значимый косметический дефект из-за обилия себорейных кератом (особенно на коже лица), проведена криодеструкция отдельных наиболее крупных элементов с предварительным дерматоскопическим обследованием образований кожи (рис. 3, а, б).
 Рис. 3. Множественные себорейные кератомы на коже лица у пациентки с синдромом Лезера—Трела. а — до криодеструкции; б — после криодеструкции отдельных элементов.
Рис. 3. Множественные себорейные кератомы на коже лица у пациентки с синдромом Лезера—Трела. а — до криодеструкции; б — после криодеструкции отдельных элементов.
Результаты клинико-лабораторного обследования. Гемограмма (17.10.15): лейкоциты 12,6·109/л (палочкоядерные 0%, сегментоядерные 87,9%, эозинофилы 0,3%, моноциты 2,5%, лимфоциты 9%, базофилы 0,3%), эритроциты 4,55·10¹²/л, тромбоциты 492·109/л, гемоглобин 106 г/л, СОЭ 26 мм/ч.
Общий анализ мочи (17.10.15): плотность 1015, белок, эритроциты, глюкоза отрицательно; эпителий единичный в поле зрения, лейкоциты 0—3 в поле зрения; кетоновые тела, соли отрицательно.
Биохимия крови (17.10.15): аланинаминотрансфераза 35 ЕД/л, аспартатаминотрансфераза 37,4 ЕД/л, креатинин 42,9 мкмоль/л, холестерин 4,1 ммоль/л, общий белок 83,5 г/л, щелочная фосфатаза 291,01 ЕД/л, общий билирубин 10,64 мкмоль/л, глюкоза 5,70 ммоль/л.
Рентгенография органов грудной клетки (22.06.15): без патологии.
Компьютерная томография (КТ) органов грудной клетки (09.03.16): без патологии.
Маммография (07.07.15): фиброзно-жировая мастопатия.
УЗИ органов брюшной полости (03.02.16): диффузные изменения печени и поджелудочной железы. Конкременты желчного пузыря. УЗИ органов забрюшинного пространства (03.02.16): кисты обеих почек. Ангиомиолипома левой почки. УЗИ органов малого таза (03.06.16): гиперплазия эндометрия. Объемное образование малого таза (в полости таза визуализируется объемное образование, с неровными нечеткими контурами, размером 53×50 мм, неоднородное по структуре, с диффузным кровотоком при цветовом допплеровском картировании). УЗИ послеоперационных рубцов левой стопы и бедра (03.02.16): без патологии. УЗИ периферических лимфоузлов (03.02.16): без патологии. УЗИ щитовидной железы (03.02.15): узел левой доли щитовидной железы размером 11,6×14,8 мм. Цитологическое исследование (12.02.15): цитограмма зоба, преимущественно клеточного. Атипических клеток не обнаружено.
Магнитно-резонансная томография (МРТ) органов малого таза (05.05.15): МРТ-картина миоматозных узлов. В сравнении с МРТ-картиной от 28.01.15 — без отрицательной динамики. МРТ органов малого таза (21.10.15): увеличенный запирательный лимфоузел размером 41,5×30,3 мм, рядом с ним — неувеличенный размером 11×8 мм. Оба лимфоузла с ограничением диффузии на DWI. Послеоперационный рубец в левой паховой области без признаков продолженного роста. Заключение: признаки вторичного поражения запирательных лимфоузлов слева. Отрицательная динамика к 05.05.15 (миоматозные узлы матки). МРТ левой стопы (07.05.15): при контрастном усилении патологического накопления препарата не отмечалось. Без признаков продолженного роста, метастазирования. КТ органов малого таза (01.03.16): слева от матки определяется мягкотканное образование размером 67×50×61 мм с довольно четкими контурами, примыкающие к телу левой подвздошной кости. В сравнении с МРТ-картиной от 21.10.15 — размеры увеличились. Заключение: КТ-картина характерна для метастатического поражения запирательной лимфоузловой полости таза слева, отрицательная динамика.
Патоморфологическое исследование № 13296−303 (04.03.14): «злокачественная меланома кожи, с инвазией опухоли в подкожную клетчатку — V уровень инвазии по методу Кларка, с максимальным вертикальным размером опухоли 15 мм, с изъязвлением опухоли. В крае резекции в мягких тканях, на границе дермы и подкожной клетчатки, имеется фокус опухолевых клеток. Метастатическое поражение злокачественной меланомой трех региональных лимфатических узлов из 7 обнаруженных. pT4b pN2b pMх.».
КТ органов грудной клетки (09.03.16): без патологии.
Маммография (07.07.15): фиброзно-жировая мастопатия.
УЗИ органов малого таза (03.02.16): диффузные изменения печени и поджелудочной железы; конкременты желчного пузыря.
УЗИ органов забрюшинного пространства (03.02.16): кисты обеих почек; ангиомиолипома левой почки.
УЗИ органов малого таза (03.06.16): гиперплазия эндометрия. Объемное образование малого таза (в полости таза визуализируется объемное образование, с неровными нечеткими контурами, размером 53×50 мм, неоднородное по структуре с диффузным кровотоком при цветовом допплеровском картировании).
УЗИ послеоперационных рубцов левой стопы и бедра (03.02.16): без патологии.
УЗИ периферических лимфоузлов (03.02.16): без патологии.
УЗИ щитовидной железы (03.02.15): узел левой доли щитовидной железы размером 11,6×14,8 мм. Цитологическое исследование (12.02.15): цитограмма зоба, преимущественно клеточного. Атипичных клеток не обнаружено.
МРТ органов малого таза (05.05.15): МРТ-картина миоматозных узлов. В сравнении с МРТ-картиной от 28.01.15 — без отрицательной динамики.
МРТ органов малого таза (21.10.15): увеличенный запирательный лимфоузел размером 41,5×30,3 мм и рядом с ним неувеличенный размером 11×8 мм. Оба лимфоузла с ограничением диффузии на DWI. Послеоперационный рубец в левой паховой области без признаков продолженного роста.
Заключение: МРТ-признаки вторичного поражения запирательных лимфоузлов слева. Отрицательная динамика (05.05.15): миоматозные узлы матки.
МРТ левой стопы (07.05.15): при контрастном усилении патологического накопления препарата не отмечалось. Без признаков продолженного роста, метастазирования.
КТ органов малого таза (01.03.16): слева от матки определяется мягкотканное образование размером 67×50×61 мм с довольно четкими контурами, примыкающие к телу левой подвздошной кости. В сравнении с МРТ-картиной от 21.10.15 размеры увеличились. Заключение: КТ-картина характерна для метастатического поражения запирательной лимфоузловой полости таза слева, отрицательная динамика.
Рекомендовано:
1) наблюдение у дерматовенеролога в кожно-венерологическом диспансере по месту жительства; 2) продолжить онкопоиск (маммография, колоноскопия, УЗИ малого таза) в поликлинике по месту жительства.
При колоноскопии в сигмовидной кишке было обнаружено опухолевидное образование, диаметром около 3 см, красного цвета, с бугристой поверхностью, неправильной формы. При патоморфологическом исследовании данной экзофитно растущей опухоли были обнаружены признаки умеренно-дифференцированной аденокарциномы. Больная направлена на дообследование и лечение к онкологу.
Таким образом, синдром Лезера—Трела является факультативным паранеопластическим заболеванием. При быстром возникновении множественных кератом требуется онкопоиск. При этом особое внимание следует обращать на состояние желудочно-кишечного тракта, а также исключать лимфопролиферативные заболевания. Кроме того, необходимо учитывать, что упорное течение, торпидность к проводимой терапии при паранеопластических кератодермиях отражают прогрессирование злокачественного процесса, а своевременно начатое лечение способствует положительной динамике в течении паранеопластического дерматоза.
В связи с тем, что паранеопластические синдромы часто опережают онкологические заболевания, предоставляется возможность их более раннего выявления в дерматологических учреждениях и направления больных в специализированные онкологические диспансеры [1, 3].
Е.Н. Ефанова — orcid.org/0000−0003−1355−3125
Авторы заявляют об отсутствии конфликта интересов.
Источник
Болезнь Лезера-Трела – редкое состояние кожи, характеризующееся внезапным появлением опухолевидных новообразований, количество и размер которых постоянно и быстро увеличиваются в течение нескольких дней и даже месяцев. Болезнь Лезера-Трела тесно связана с разными типами рака – в частности, с аденокарциномой и лимфомой.
- Что такое болезнь Лезера-Трела?
- Причины и симптомы болезни Лезера-Трела
- Диагностика и лечение болезни Лезера-Трела
Что такое болезнь Лезера-Трела?
Несмотря на то, что болезнь может быть ассоциирована с разными формами рака, она встречается довольно редко даже среди онкобольных. Чаще всего болезнь Лезера-Трела наблюдается у пожилых пациентов, которые также находятся в группе риска развития раковых заболеваний. Некоторые специалисты считают, что это может указывать на отсутствие прямой связи между болезнью Лезера-Трела и раком. Тем не менее, на сегодняшний день известно о трех пациентах в возрасте от 10 до 20 лет, которым болезнь Лезера-Трела диагностировали на фоне разных онкологических заболеваний.

Причины и симптомы болезни Лезера-Трела
Внезапное появление и увеличение в размерах большого количества опухолевидных новообразований (чаще всего на торсе, реже — на лице, шее, в подмышках) является одним из симптомов болезни Лезера-Трела. К сожалению, нет никаких критериев, позволяющих объективно оценить скорость появления и разрастания этих новообразований, которые помогли бы отличить болезнь Лезера-Трела от других видов себорейного кератоза. Еще одним симптомом болезни Лезера-Трела является зуд — он наблюдается почти у половины пациентов, которым диагностировали это заболевание. Однако он также может возникать и на фоне высыпаний, не связанных с раком.
Причина болезни Лезера-Трела остается неизвестной. Не исключено, что за развитие этого заболевания отвечают те же факторы, что стоят за злокачественной формой черного акантоза. Предположительно, причиной обоих состояний являются факторы роста, провоцирующие появление раковых опухолей.
Диагностика и лечение болезни Лезера-Трела

Если врач подозревает, что опухолевидные новообразования на коже пациента являются симптомом болезни Лезера-Трела, ему понадобятся следующие анализы и тесты:
— развернутый анализ крови;
— анализ кала на предмет обнаружения крови (кровь в стуле является одним из признаков рака прямой кишки);
— тест на карциноэмбриональный антиген;
— анализ мочи с цитологическим исследованием;
— цитология мазка из цервикального канала у женщин;
— тест на простат-специфический антиген у мужчин;
— МРТ, КТ, УЗИ или рентген груди (у женщин), грудной клетки, верхнего и нижнего отдела брюшной полости.
Все вышеперечисленные анализы направлены на поиск разных форм рака, которые могут вызвать развитие болезни Лезера-Трела.
Если в ходе диагностики у пациента обнаруживается та или иная форма онкологии, врач передает пациента профильному онкологу.
Лечение болезни Лезера-Трела заключается в устранении ее причины — то есть, в лечении рака. После окончания курса лечения опухлевидные образования можно удалить с помощью криохирургии, кюретажа и других методов косметической хирургии.
Появление новых образований после их удаления и лечения рака может свидетельствовать о рецидиве онкологического процесса.
Пациенты, которым диагностировали болезнь Лезера-Трела, должны находиться под постоянным наблюдением врачей и проходить регулярные обследования на предмет обнаружения рака.
Смотрите также:
У нас также читают:
Источник
Симптом Лезера-Трела — краткий обзор:
— Стремительное и внезапное повышение числа и размера элементов себорейного кератоза.
— Часто сопровождается зудом.
— Часто сопровождается злокачественным черным акантозом.
— Наиболее типичными злокачественными опухолями являются аденокарциномы желудочно-кишечного тракта, следующие по частоте — лимфопролиферативные опухоли.
— Дифференциальную диагностику следует проводить с себорейным кератозом, обычными бородавками, папулезным черным дерматозом, меланоцитарными невусами и бородавчатыми дискератомами.
а) Эпидемиология. Симптом Лезера-Трела — редкий паранеопластический дерматоз, который встречается примерно с одинаковой частотой и у мужчин, и у женщин, а также среди представителей различных рас. Распространенность этого признака более высока у лиц старшего возраста, как и распространенность злокачественных новообразований.
Непонятно, является ли данное состояние самостоятельной нозологичекой формой, ввиду чрезвычайно распространенного характера доброкачественного себорейного кератоза и его развития в возрастной группе, наиболее подверженной злокачественным новообразованиям. В крупном популяционном исследовании, включающем 1752 случая себорейного керотоза, статистически значимых данных о повышении частоты злокачественных опухолей внутренних органов по сравнению с общей популяцией выявлено не было.
При анализе пациентов с эруптивным себорейным кератозом также не удалось продемонстрировать повышение риска развития злокачественных опухолей внутренних органов. В других крупных исследованиях пациентов с себорейным кератитом и со свежей солидной опухолью с использованием группы сравнения сопоставимой по возрасту и полу, выявить различия в клинических проявлениях или в количестве себорейных элементов не удалось. По существу, крупные эпидемиологические исследования не предоставили данных, необходимых для окончательного определения этого признака в качестве истинного паранеопластического дерматоза.
Хотя в крупных исследованиях не было показано достоверных различий, существуют данные, демонстрирующее, что этот симптом может предвещать наличие злокачественного новообразования внутренних органов. Во-первых, описаны случаи эруптивного себорейного кератоза у пациентов в возрасте 20-30 лет, тогда как в данной возрастной группе такие изменения выявляются редко.
Дальнейшее обследование во всех случаях привело к постановке диагноза злокачественной опухоли внутренних органов. Симптом Лезера-Трела часто сочетается со злокачественным черным акантозом, представляющим собой более точно определенный паранеопластический синдром. Кроме того, изменения в экспрессии фактора роста отличаются от пациентов из группы контроля. Вместе это подтверждает тот факт, что симптом Лезера-Трела является истинным, но чрезвычайно редко встречающимся паранеопластическим дерматозом.
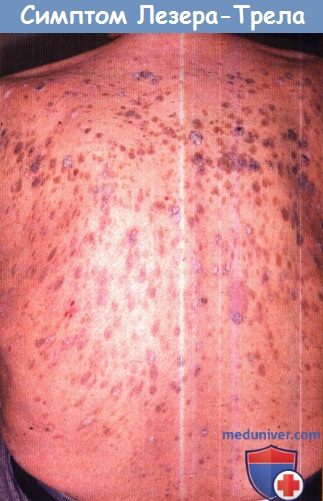
Симптом Лезера-Трела: множественный зудящий эруптивный себорейный кератоз.
б) Этиология и патогенез. Точный патогенез до сих пор не установлен. Однако как и при черном акантозе, получены данные, что при симптоме Лезера-Трела свой вклад в развитие этого состояния вносят изменения в гомеостазе фактора роста. В нескольких случаях состояние повышенной экспрессии фактора роста наблюдалось при повышении уровней факторов роста EGF и TGF-α в моче, определяемых у пациентов с подлежащими злокачественными новообразованиями и эруптивным себорейным кератозом. Впоследствии после проведения первичной резекции опухоли уровни фактора роста снижались.
Неизвестно, являются ли опухоли первичным источником или провоцируют вторичную секрецию таких факторов роста, как TGF-α и EGF. При исследовании пациента с карциномой и симптомом Лезера-Трела выработка клетками опухоли EGF была снижена, в то время как при гиперкератозных изменениях себорейного кератоза отмечалось ее повышение. При сравнении изменений кожи при симптоме Лезера-Трела и патологических элементов у пациентов с себорейным кератозом в нисходящих ветвящихся эпителиальных пучках были выявлены повышенные уровни гомологов фактора роста EGF и рецептора HER2/neu.
Помимо повышения уровней экспрессии фактора роста, в патологически измененной коже при паранеопластическом черном акантозе и себорейном акантозе отмечаются нарушения в экстрацеллюлярном матриксе. Неизвестно, какой непосредственный эффект фактор роста оказывает на кожу. Предложены версии первичного провоцирования гиперпролиферативного состояния и изменения окружающей среды, как, например, посредством экстрацеллюллярного матрикса. Эти схожие механизмы в дальнейшем поддерживают гипотезу сходства между черным акантозом и симптомом Лезера-Трела.
в) Клиническая картина симптома Лезера-Трела. К клиническим признакам, указывающим на паранеопластический синдром, относится наличие у пациентов распространенного эруптивного себорейного кератоза. Зуд представляет собой важный симптом, встречающийся в 43% случаев. Часто встречается сочетание с другими гиперкератозными паранеопластическими дерматозами, при этом в 20% случаев отмечается черный акантоз. Несколько раз сообщалось о случаях наблюдения и симптома Лезера-Трела, и синдрома рубцевания ладоней у одного и того же пациента.
Быстрое развитие зудящего эруптивного себорейного кератоза, особенно при черном акантозе, должно настораживать врача в отношении злокачественного новообразования внутренних органов. Дифференциальный диагноз приведен в блоке ниже.
Аденокарциномы составляют большую часть злокачественных опухолей, описанных при симптоме ЛезераТрела; 47,7% из них поражают желудочно-кишечный тракт. Вторыми по частоте распространения злокачественными поражениями являются лимфопролиферативные заболевания, в том числе лейкемии, лимфомы, синдром Сезари и фунгоидный микоз. В нескольких случаях было описано поражение других органов, таких как поджелудочная железа, почки и легкие. В исследовании, включающем 44 пациента с раком легких, симптом Лезера-Трела был выявлен у 2,27% пациентов.
В типичных случаях определяемый наличием сопутствующего злокачественного новообразования, симптом Лезера-Трела также описан при неопластических опухолях, инфицировании вирусом иммунодефицита человека, состояниях, сопровождающихся эритродермией, а также в сочетании с приемом химиотерапевтического препарата цитарабина. Термин «псевдосимптом Лезера-Трела» использовался для определения эруптивного себорейного кератоза, ассоциированного с незлокачественными процессами, который клинически проявляется так же, как и паранеопластический вариант.
К сожалению, данные примеры не помогают провести дальнейшее определение этого неясного и противоречивого клинического состояния.

г) Осложнения симптома Лезера-Трела. Как и при многих паранеопластических дерматозах, внезапное возобновление активности процесса может указывать на рецидив опухоли, хотя данный симптом имеет параллельное течение со злокачественными новообразованиями лишь в редких случаях.
д) Прогноз и течение. Данный симптом может развиваться в интервале от пяти месяцев до установления диагноза злокачественного новообразования и до 9,8 месяцев после этого. Как только диагноз установлен, можно судить о неблагоприятном прогнозе, при этом средняя выживаемость составляет 10,6 месяцев. Эти высыпания в некоторых случаях имеют параллельное течение с лежащей в основе злокачественной опухолью, что, однако, не является обязательным правилом.
е) Лечение симптома Лезера-Трела. Лечение должно быть направлено на опухолевый процесс, лежащий в основе поражения кожи. Если патологические элементы имеют клинические проявления или доставляют пациенту косметический дискомфорт, используются дополнительные методы лечения, к которым относятся стандартная терапия себорейного кератоза, α-гидроксикислотами, ретиноидами, трихлоруксусной кислотой, криовоздействием с выскабливанием или без него, дермабразией, а также иссечение с помощью бритвы или лазера.
ж) Профилактика. Других методов профилактики, помимо проведения скрининг-обследований на раковые опухоли, соответствующих каждой возрастной группе, не существует.
— Рекомендуем далее ознакомиться со статьей «Паранеопластический акрокератоз Базекс: причины, клиника, диагностика, лечение»
Редактор: Искандер Милевски. Дата публикации: 29.1.2019
Источник
