Синдром лестничной мышцы оперативное лечение
Доктор Власенко Александр Адольфович (врач мануальной терапии и невролог с более чем 27-летним стажем) рассказывает о синдроме лестничной мышцы: как отличить его от других болевых синдромов и поставить точный диагноз; какие методы лечения являются наиболее эффективными, а также о том, как предотвратить появление синдрома лестничной мышцы.
Описание патологии. Патогенез
Синдром лестничных мышц обусловлен анатомией этого места. Узнав детали, вы сразу поймёте — кто виноват и что делать?
Лестничные мышцы расположены вертикально вдоль позвоночника. Своими верхними концами они прикрепляются к боковым сторонам позвонков, а нижними – к двум верхним рёбрам, которые находятся в самой верхней части грудной клетки в глубине за ключицей. Именно здесь — сверху и сзади ключицы, на границе шеи и грудной клетки, развивается синдром передней лестничной мышцы. Своим названием лестничные мышцы обязаны своеобразному расположению — уступами. Если бы человек лежал на спине, то мышцы выглядели бы, как ступени. Нижняя ступень – это задняя лестничная мышца, вторая – средняя, а самая верхняя ступень – передняя лестничная мышца. Именно так древнеримские анатомы увидели эти мышцы и дали им соответствующее название.
Между передней и средней лестничными мышцами расположены подключичная артерия и нервы, которые идут из позвоночника в руку. И, хотя, тут довольно узко, как в туннели, но, если мышцы здоровы, то нервам и артерии ничего не угрожает. Во-первых, потому что здоровые мышцы эластичные и мягкие, а во-вторых — и сами мышцы, и нервы с артерией покрыты плотной скользкой оболочкой — фасцией. Это обеспечивает им беспрепятственное скольжение относительно друг друга и предохраняет от любых зажимов при движениях головы и шеи. Однако при патологии всё меняется – передняя лестничная мышца спазмируется и тонус её резко возрастает. Это вызывает боль и, кроме того, натянутая, как струна, мышца может зажать нервы и артерию в узком туннели, о котором мы говорили выше.
Таким образом, при синдроме передней лестничной мышцы пациент ощутит на себе один из двух возможных вариантов развития этой патологии. Первый – относительно лёгкий. При нём возникает мышечно-тонический (миофасциальный) синдром. В мышце появляются триггерные точки, запускающие отражённую боль в зоне шеи, плеча, груди, лопатки и руки. Второй – более тяжёлый. Тут спазмированная мышца зажимает нерв или сосуд. В этом случае, кроме боли, возникает ещё и нервно-сосудистая патология или, как принято говорить в медицине – нейро-васкулярная. Кстати, синдром передней лестничной мышцы – это самая распространённая нейроваскулярная патология шеи. Его также называют скаленус-синдром или синдром Наффцигера.
Для справки: scalenus – лестничная (лат). Говард Кристиан Наффцигер американский нейрохирург, одним из первых описавший нейроваскулярную патологию, вызванную передней лестничной мышцей.
Симптомы синдрома
Как было сказано выше – симптомы синдрома передней лестничной мышцы могут быть либо чисто болевыми, из-за спазма мышцы, либо – к боли присоединяются ещё и нейроваскулярные нарушения, из-за зажима нервов и подключичной артерии.
Боль – это первый и самый изнуряющий симптом; она распространяется от плечевого сустава вниз по руке и может доходить до мизинца и безымянного пальца. Иногда боль переходит на грудную клетку или затылок. Усиление боли часто происходит ночью. Также боль усиливается при повороте головы, при отведении руки в сторону и при глубоком вдохе. Лестничные мышцы являются вспомогательными мышцами вдоха. При глубоком вдохе они сокращаются и тянут за собой верхние рёбра и грудную клетку вверх. Благодаря этому грудь вздымается и в лёгкие попадает больше воздуха. Вот почему синдром передней лестничной мышцы часто развивается, из-за её длительной перегрузки, у людей страдающих одышкой или какими-то заболеваниями дыхательной системы, например — простудными. Кстати, не только одышка или простуда могут вызвать перенапряжение мышцы. Существует, так называемый, гипервентиляционный синдром, когда на фоне психосоматических, тревожных или психовегетативных расстройств нарушается диафрагмальное дыхание. В этих случаях вспомогательные дыхательные мышцы, в первую очередь – лестничные, вынуждены полностью брать на себя выполнение дыхательных движений. Это является для них непомерной нагрузкой, причиной перенапряжения и отправной точкой развития синдрома передней лестничной мышцы.
Вторая группа симптомов синдрома передней лестничной мышцы проявляется ощущениями напряжения шейных мышц, тяжести, онемения и слабости в руке, вплоть до грубых парезов (неполных параличей) кисти и атрофии мышц. Правда, нужно отметить, что парезы и атрофия кисти встречаются крайне редко — только в очень запущенных случаях.
Третья группа – сосудистые симптомы синдрома передней лестничной мышцы: отечность руки, её синюшность, похолодание, ослабление пульса, вплоть до полного его исчезновения при подъеме руки вверх или наклоне и повороте головы. Кроме подключичной артерии, нередко страдают и лимфатические сосуды. Их зажим нарушает циркуляцию лимфы. Это приводит к застою и отёку, который проявляется припухлостью в надключичной ямке (псевдоопухоль Ковтуновича).
И четвёртая группа – вегетативно-трофические симптомы синдрома передней лестничной мышцы проявляются ломкостью ногтей и уменьшением волосяного покрова на руке. Однако проявление вегетативных симптомов, тоже, отмечается только на фоне длительных и далеко зашедших случаев, что, к счастью, случается нечасто. Современный человек, тем более живущий в крупном городе, крайне редко станет дотягивать обращение к врачу до такой стадии.
Возможные осложнения
Самое опасное осложнение синдрома передней лестничной мышцы – тромбоз в системе подключичной артерии. Для лучшего понимания нужно сказать, что от левой и правой подключичной артерии отходят позвоночные артерии, от которых, в свою очередь, начинаются артерии головного мозга. Тромбоз в этой системе является по-настоящему смертельно опасным осложнением синдрома передней лестничной мышцы и требует немедленного хирургического вмешательства.
Вторым серьёзным осложнением — является парез (неполный паралич) и атрофия мышц кисти.
Ещё одним ярким и неприятным осложнением является нарушение биомеханики шеи и тела в целом. Этот момент немного сложен для понимания неспециалиста, но сейчас мы разберёмся и в нём. Итак. При длительном напряжении лестничных мышц происходит их укорочение. Это усиливает шейный лордоз и смещает голову вперед. Чтобы компенсировать равновесие и центр тяжести, мышцы задней части шеи вынуждены напрягаться и, соответственно, перегружаться. В скором времени, из-за перегрузки, в задних мышцах шеи будут формироваться вторичные болевые триггерные точки, и развиваться миофасциальный синдром. Далее, при отсутствии лечения, усиление шейного лордоза приведёт к компенсаторному искривлению позвоночника в грудном и поясничном отделах, ведь он вынужден искать равновесие. Искривление позвоночника нарушает распределение осевых нагрузок на межпозвонковые диски и, таким образом, открывает дорогу к формированию протрузий и грыж дисков не только в шее, но и в любом другом компенсаторно перегруженном месте позвоночника.
Вот почему своевременное обращение к врачу, раннее выявление и правильное лечение позволяют избежать всех этих серьёзных осложнений синдрома передней лестничной мышцы.
Диагностика
Диагностика синдрома передней лестничной мышцы основывается на типичной клинической картине и всегда начинается с осмотра. Во время такого осмотра у большинства пациентов выявляется припухлость надключичной области. Это, так называемый, псевдотумор (псевдоопухоль) Ковтуновича. Он возникает из-за сдавливания передней лестничной мышцей лимфатических сосудов. Также во время осмотра обращаем внимание на кисть – она может быть отечна и немного синюшна. В запущенных случаях будут отмечаться более выраженные изменения, вплоть до трофических.
При пальпации передней лестничной мышцы, она будет резко напряжена и болезненна, к тому же это вызовет усиление боли в шее с возможным распространением в руку.
Неврологический осмотр – проверка чувствительности, рефлексов и т.д. — выявляет чувствительные, двигательные и вегетативные нарушения.
Проба на спазм. Её проводят для выявления миофасциального синдрома лестничных мышц. Нужно максимально повернуть голову в больную сторону и сильно прижать подбородок к ключице. Лестничные мышцы сократятся и триггерные точки в них активируются. В результате пациент почувствует усиление боли.
Проба Адсона: если на стороне синдрома передней лестничной мышцы поднять руку и сюда же наклонить голову, то там, где обычно проверяют пульс на запястье — пульса не будет.
Допплерография (УЗДГ) сосудов шеи также обладает определённой диагностической ценностью, особенно, принимая во внимание то, что от подключичной — отходит позвоночная артерия, питающая заднюю часть головного мозга. И вся эта сосудистая сеть может пострадать от сдавливания подключичной артерии, что в свою очередь, грозит нарушением мозгового кровообращения или тромбозом.
Электронейромиография (ЭНМГ) считается общепризнанным методом диагностики. Хотя, на начальных стадиях патологии её информативность недостаточно высока, а порой даже чревата ошибочными выводами.
Поэтому самым лучшим видом исследования на всех этапах синдрома передней лестничной мышцы является старое доброе мануальное мышечное тестирование.
Лечение синдрома лестничной мышцы
Эффективное лечение синдрома лестничной мышцы предусматривает чёткое понимание причины и механизма болезни, а также — комплексный подход к лечению.
Для лечения синдрома передней лестничной мышцы используются: медикаментозное лечение, физиотерапия, ЛФК, массаж, оперативные методы и мануальная терапия. Начинать, разумеется, следует с консервативных методов, среди которых ключевое место занимает мануальная терапия. Но, обо всём по порядку.
Мануальная терапия
Не стоит думать, что мануальная терапия синдрома лестничных мышц – это вправление позвонков или что-то в этом роде. Если вы так считали – вы глубоко заблуждались. Современная мягкая мануальная терапия – это комплекс методов направленных на устранение боли, нормализацию мышечного тонуса и восстановление полного объёма движений поражённого региона и всей опорно-двигательной системы в целом.
Все методы мануальной терапии синдрома лестничных мышц можно разделить на прямые и непрямые; активные и пассивные; мягкие и трастовые. Но, так или иначе, основную часть составляют, так называемые, нейромышечные методы, при выполнении которых воздействие происходит через мягкие ткани: мышцы, фасции и др.
При мануальной терапии синдрома лестничных мышц используют, в основном, именно нейромышечные методы. Они включают: постизометрическую релаксацию, реципрокное торможение, изотонические концентрические и эксцентрические сокращения, техники позиционного расслабления, стрейн-контрстрейн, миофасциальный релиз и др. А также прямые мануальные методы: ишемическую компрессию, давление на триггерные точки, акупрессуру, поперечное трение, мягкотканную мобилизацию, глубокий тканевой массаж и др.
Правильное и адекватное применение всех этих многочисленных мягких методов даёт потрясающий лечебный эффект при мануальной терапии синдрома лестничных мышц.
Иные методы лечения. Физиотерапия
Физиотерапия синдрома лестничной мышцы – это вспомогательный вид лечения. Чаще всего выбирают следующие процедуры:
Синусоидальные модулированные токи (СМТ) или – второе название – амплипульстерапия. Данная процедура отлично справляется с болью и спазмом мышц, одновременно восстанавливая их кровоснабжение и питание.
Электрофорез – классика физиотерапии. Менее мощный, но более мягкий способ лечения. Подойдёт там, где имеются противопоказания для СМТ-терапии.
Ультразвук (УЗТ) – является, по сути, микромассажем. Распространяясь вглубь ткани, ультразвук передаёт свои колебания этим тканям, улучшая тем самым их дренажные и трофические функции. Исчезают глубокие отёки, застой и воспаление, нормализуется кровообращение и питание ткани. За счёт этого снижается болевой синдром.
Магнитотерапия – увеличивает микроциркуляцию, благодаря чему происходит устранение застоя, отёков, воспаления и снижение болевого синдрома.
Оперативное лечение
Оперативное лечение синдрома лестничной мышцы применяют только в далеко зашедших случаях нейроваскулярной стадии синдрома, когда сдавливание нервов и подключичной артерии не удалось устранить иными способами. Как мы уже говорили выше — консервативное лечение не всегда способно решить проблему, и тогда единственным выходом становится операция.
В ходе оперативного лечения синдрома лестничной мышцы производят рассечение самой мышцы и соседних тканей, сдавливающих нерв и артерию. Для предупреждения рецидивов резекцию мышцы осуществляют на возможно большем участке.
Ещё раз обращаем внимание – вопрос об оперативном лечение синдрома лестничной мышцы целесообразно рассматривать только тогда, когда полностью исчерпаны все консервативные методы лечения.
Не запускайте свою болезнь! Своевременное обращение к врачу позволяет избежать операции!
Профилактика
Профилактика синдрома лестничной мышцы направлена на предотвращение обстоятельств, приводящих к возникновению синдрома. Какие же это обстоятельства?
Во-первых, синдром лестничной мышцы очень часто возникает, как одно из звеньев патологии межпозвонковых дисков шейного отдела позвоночника. Следовательно, своевременное обращение к врачу и устранение любой патологии позвоночника и дисков на ранних этапах, служит важнейшим профилактическим действием.
Во-вторых – поскольку главным провоцирующим фактором развития синдрома служит длительное вынужденное положение головы и рук, что обычно бывает при сидячей работе, значит, необходимо делать регулярные перерывы. Имейте в виду, оптимальное время непрерывной работы – 45 минут, как школьный урок (плюс-минус 15 минут). Иными словами, старайтесь менять положение тела – неважно, как именно — вставать, разминаться, прохаживаться — главное делать краткосрочную смену положения. В общем, подойдите к этому вопросу творчески и действуйте по обстоятельствам.
В-третьих, очень часто синдром лестничной мышцы возникает на фоне спортивной перетренированности, поэтому людям, которые активно занимаются спортом необходимо об этом знать и быть внимательными к сигналам своего тела.
Вообще, это пожелание не только для любителей активной жизни, а для всех — не игнорируйте «язык тела», ведь многие проблемы возникают из-за пренебрежения к этим сигналам. Как показывает практика, почти все пациенты, которые обращаются к врачу с синдромом лестничной мышцы, описывают начало болезни одинаково: «Всё началось давно и поначалу сильно не беспокоило». Это классическое начало – постепенное и не очень болезненное. Именно так организм посылает нам сигналы, давая возможность всё быстро исправить. А мы заедаем сигналы анальгинами, думая, что «всё само рассосётся». Увы, это не так. С определённого момента болезнь понесётся, как стремительная лавина, и её будет очень трудно останавливать и устранять последствия. Поэтому, ещё раз обращаем ваше внимание — не пренебрегайте «сигналами тела», не запускайте себя и не доводите ситуацию до кризиса.
Источник

Синдром лестничной мышцы — это совокупность нейрогенных и сосудистых нарушений, возникающих при компрессии проходящих между лестничными мышцами сосудов и нервов. Клиническая картина представлена цервикалгией, брахиалгией, симптомами артериальной недостаточности или венозного застоя, трофическими нарушениями в верхней конечности. Диагноз устанавливается на основании осмотра, данных неврологического статуса, результатов рентгенографии, КТ, МРТ, УЗДГ, электронейромиографии. Лечение – фармакотерапия в сочетании с немедикаментозными методиками (мануальная терапия, физиотерапия, массаж, кинезиотерапия, остеопатия), при недостаточной эффективности проводятся хирургические операции.
Общие сведения
Синдром лестничной мышцы (СЛМ) относится к нейрососудистым компрессионным синдромам. Получил своё название от мышц, между которыми происходит сдавление подключичных сосудов и ветвей плечевого сплетения, лежащее в основе заболевания. Поскольку в латинской терминологии лестничные мышцы называются «скалени», в неврологии данная патология широко известна под синонимичным названием «скаленус-синдром». Наиболее частой причиной заболевания выступает остеохондроз шейного отдела позвоночника. Распространенность скаленус-синдрома среди пациентов с клинически проявленным шейным остеохондрозом составляет 6%. Пик заболеваемости приходится на возрастной период 20-50 лет. Среди больных преобладают женщины.
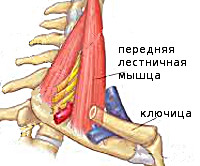
Синдром лестничной мышцы
Причины СЛМ
Различают переднюю, среднюю и заднюю лестничные мышцы. Они начинаются от поперечных отростков шейных позвонков и крепятся к двум первым рёбрам. Указанные мышцы участвуют в поворотах головы, поднимают верхние рёбра при вдохе. Между мышцами проходят иннервирующие руку нервные стволы плечевого сплетения, между первой и второй лестничной мышцей — подключичная артерия и вена. При уменьшении межлестничного пространства происходит компрессия расположенных в нём анатомических образований, развивается синдром лестничной мышцы. Основными этиофакторами СЛМ выступают:
- Шейный остеохондроз. Раздражающее воздействие остеофитов на нервные корешки потенцирует и поддерживает рефлекторное тоническое сокращение лестничных мышц. Верхние рёбра приподнимаются, межлестничное расстояние уменьшается, вызывая сдавление сосудов и нервных волокон.
- Искривление позвоночника. Избыточный шейный лордоз, нарушение осанки, патологическая установка головы с наклоном вперёд приводят к изменению анатомического взаиморасположения костных и мышечных структур, формирующих межлестничное пространство. В результате отмечается уменьшение последнего и возникновение компрессии.
- Травмы. Перелом ключицы, 1-2-го ребра, травмирование мягких тканей шеи, верхних отделов грудной клетки обуславливают изменение конфигурации межлестничного промежутка, его дополнительное уменьшение за счёт отёчности травмированных тканей. Травма нервов может становиться причиной нейрогенного СЛМ.
- Врождённые аномалии. Из-за наличия дополнительного ребра, уплотнения связки, соединяющей ребро и позвоночник, расстояние между ключицей и верхними рёбрами сокращается. Создаются условия, вызывающие сдавление нервно-сосудистого пучка в межлестничном пространстве.
- Занятия спортом. Регулярные занятия тяжёлой атлетикой, отдельными видами единоборств, плаванием приводят к увеличению объёма шейных мышц, что может провоцировать компрессию. Развитие СЛМ вследствие повышенной нагрузки на ткани данной области возникает при занятиях бейсболом, баскетболом, теннисом, поскольку они связаны с подъёмом руки вверх.
- Увеличение веса. Значительный набор массы тела при ожирении, в период беременности сопровождается увеличением объёма тканей шеи. Следствием этого становится уменьшение межлестничного промежутка, приводящее к возникновению СЛМ.
Формированию скаленус-синдрома способствует непропорциональное развитие шейной мускулатуры, длительное вынужденное положение руки (например, при работе за компьютером). Предрасполагающими факторами нейрогенного СЛМ являются эндокринные заболевания, протекающие с поражением нервных стволов (сахарный диабет, гипотиреоз). К факторам риска относят также женский пол, возраст старше 20 и моложе 50 лет.
Патогенез
Волокна плечевого сплетения дают начало нервам, иннервирующим плечо и верхнюю конечность. Их компрессия вызывает боли, сенсорные расстройства, снижение мышечной силы. Функциональная слабость мышц потенцирует нарушения биомеханики плечевого сустава, изменения последовательности включения мышц плечевого пояса в двигательный акт с формированием патологических моторных паттернов. Из-за изменения двигательных стереотипов повышается нагрузка на мышцы, что выступает дополнительным патогенетическим звеном в развитии СЛМ.
Подключичная вена и артерия обеспечивают кровоснабжение верхней конечности. Вследствие компрессии артерии ухудшается кровенаполнение сосудов руки, возникают нарушения трофики в ее тканях. Сдавление вены ведёт к ограничению оттока крови из сосудов верхней конечности, развивается венозный застой. Кровоснабжение конечности нарушается, формируются трофические расстройства.
Классификация
В большинстве случаев скаленус-синдром протекает со смешанными нейрососудистыми расстройствами. В зависимости от ведущего механизма в клинической картине преобладают нервные или сосудистые симптомы. Согласно патогенетической классификации различают три основных вида синдрома лестничной мышцы:
- Нейрогенный — возникает вследствие сдавления нервов плечевого сплетения. В клинике доминируют чувствительные расстройства, болевой синдром, периферический парез руки.
- Артериальный — развивается при компрессии подключичной артерии. Проявляется онемением, бледностью и похолоданием кожных покровов, снижением пульсации артерий поражённой конечности.
- Венозный — формируется при сдавлении подключичной вены. Характеризуется отёчностью, цианозом, расстройством чувствительности верхней конечности.
Симптомы
Для патологии типична острая манифестация клинической симптоматики с интенсивной болью в шее (цервикалгией), иррадиирующей вдоль верхней конечности. У ряда больных отмечается головная боль (цефалгия), изолированная боль в руке (брахиалгия). При левосторонней локализации патологии возможны псевдокардиалгии. Пациенты связывают появление болей с предшествующим статическим перенапряжением мускулатуры плечевого пояса и шеи. Усиление болевых ощущений провоцируют повороты головы, движения в плечевом суставе, глубокий вдох. Для облегчения состояния больные ограничивают указанные движения.
Наряду с болевым синдромом наблюдается снижение тонуса и силы мышц поражённой конечности с постепенным развитием атрофических изменений. В первую очередь страдает мелкая моторика, пациент испытывает затруднения при необходимости взять мелкие предметы, застегнуть пуговицы. Характерны жалобы на онемение пальцев, отёчность, покалывание или жжение в руке. Артериальная компрессия сопровождается нарушением чувствительности, бледностью кожи руки, затруднённым прощупыванием пульса. Расстройство венозного оттока проявляется синюшностью кожи, расширением подкожной венозной сети, отёком.
Осложнения
Укорочение лестничной мышцы приводит к подъёму двух верхних рёбер с выключением их из акта дыхания. Изменяется положение остистых отростков позвонков, что обуславливает образование шейного горба. Скаленус-синдром может вызывать нейродистрофические изменения тканей плечевого сустава с развитием плечелопаточного периартроза и стойким ограничением движений в плече. Серьёзным осложнением является вертебро-базилярная недостаточность (ВБН) — нарушение кровоснабжения затылочных долей и основания головного мозга. ВБН проявляется головокружением, неустойчивостью походки, цефалгией затылочной локализации, тошнотой, рвотой, снижением остроты зрения, фотопсиями.
Диагностика
Основные диагностические трудности связаны со схожестью клинической картины СЛМ и вертеброгенного корешкового синдрома, наличием у многих пациентов признаков остеохондроза. Неполное физикальное обследование больного приводит к ошибочному диагностированию шейного радикулита и некорректному назначению лечения. Первоначально предположить синдром лестничной мышцы позволяют выраженные сосудистые нарушения. Перечень обследований, необходимых для установления диагноза, включает:
- Осмотр невролога. Отмечается анталгическая установка головы, ограничение двигательного объёма в плече и шейном отделе позвоночного столба. Пальпаторно определяется уменьшение длины лестничной мышцы, высокое стояние верхнего ребра, его ограниченное участие в дыхательных движениях. В поражённой конечности выявляется гипотония, гипорефлексия, парез, болевая гипестезия по корешковому типу, снижение пульсации на лучевой артерии. Пробы Танноци и Эдсона положительные.
- Рентгенография. Рентгенография грудной клетки позволяет диагностировать наличие дополнительного ребра и прочие пороки развития. Рентгенография шейного отдела обнаруживает остеохондроз, снижение высоты межпозвонковых промежутков.
- Электронейромиография. ЭНМГ регистрирует нейрофизиологические признаки частичного блокирования прохождения нервных импульсов на подключичном уровне. При определённом стаже заболевания данные свидетельствуют о дегенеративных изменениях нервных стволов на указанном уровне.
- Томография. КТ позвоночника в шейном отделе обеспечивает детализацию костных изменений. МРТ шейного отдела визуализирует мягкотканные структуры, даёт возможность исключить межпозвоночную грыжу, спинальную опухоль.
- Допплерография брахиоцефального ствола. УЗДГ сосудов мозга проводится для оценки кровотока в подключичных сосудах. Определяется сужение просвета сосудов на уровне лестничных мышц.
Скаленус-синдром необходимо дифференцировать от межпозвоночной грыжи шейного отдела, радикулита, корешкового синдрома опухолевой этиологии. Исключить данные заболевания помогает проведение компьютерной и магнитно-резонансной томографии. При левостороннем СЛМ с симптоматикой кардиалгии дифдиагноз проводится с приступами стенокардии, инфарктом миокарда, нейроциркуляторной дистонией. Может потребоваться консультация кардиолога, ЭКГ, эхокардиография.
Лечение СЛМ
Разработано множество методов лечения СЛМ, начиная от фармакотерапии и заканчивая лечебной физкультурой. Понимание патогенетических механизмов развития синдрома привело к широкому распространению немедикаментозных методик, позволяющих восстановить нормальные анатомические взаимоотношения структур, ограничивающих межлестничное пространство, и двигательный паттерн. Эффективность фармакотерапии ограничена – она значительно облегчает состояние пациентов с интенсивным болевым синдромом, способствует расслаблению и улучшению метаболизма мышечных тканей, но не может воздействовать на причины, вызывающие заболевание. Выраженные сосудистые и неврологические нарушения, резистентность к консервативной терапии обуславливают необходимость операций. В процессе лечения возможно использование следующих методов:
- Медикаментозная терапия. Купирование болей проводится обезболивающими, нестероидными противовоспалительными препаратами в комбинации с седативными средствами. Интенсивный болевой синдром является показанием к лечебным блокадам с введением глюкокортикоидов и местных анестетиков. Для снятия тонического мышечного напряжения назначают миорелаксанты, для поддержания трофики нервных стволов — витамины группы В.
- Немедикаментозные методы. Восстановление правильных анатомических взаимоотношений достигается сеансами остеопатии или мануальной терапии. Расслаблению мышц способствует миофасциальный массаж, постизометрическая релаксация. Обезболивающим и противовоспалительным эффектом обладает УЗ-терапия, магнитотерапия, ультрафонофорез с лидокаином или гидрокортизоном. Кинезиотерапия направлена на восстановление физиологичных двигательных паттернов. Для укрепления мышечной ткани применяется ЛФК, массаж, грязелечение.
- Хирургические вмешательства. Основными методами оперативного лечения являются скаленотомия (рассечение лестничной мышцы), резекция первого ребра, скаленотомия с одновременной резекцией ребра. Зачастую скаленотомию дополняют периартериальной симпатэктомией. При нарушении проходимости подключичных сосудов выполняют соответствующие реконструктивные сосудистые операции. При наличии костных аномалий производят их коррекцию: удаление шейного ребра, гипертрофированного поперечного отростка VII шейного позвонка.
Прогноз и профилактика
Своевременная постановка диагноза и комплексная терапия позволяют добиться полного выздоровления пациента. Некорректная диагностика и лечение СЛМ как шейного радикулита приводит к временному улучшению с последующим рецидивированием симптоматики. Рецидивы после хирургического лечения по различным данным составляют 10-20%. Профилактика скаленус-синдрома включает здоровый образ жизни, умеренные физические нагрузки, регулярное выполнение упражнений для укрепления позвоночника и формирования правильной осанки, здоровое питание с поддержанием оптимальной массы тела, коррекцию эндокринного дисбаланса, предупреждение травматизма.
Источник
