Синдром латеральной гиперпрессии что это

Синдром латеральной гиперпрессии надколенника (СЛГН) – патология пателлофеморального сустава (бедренно-надколенного), характеризующаяся смещением надколенника кнаружи, что приводит к перераспределению давления в разные части суставных поверхностей и перегрузке латеральных областей. Синдром развивается при нарушении равновесия между стабилизаторами надколенника и нарушении взаимного соответствия формы соприкасающихся поверхностей сустава (мыщелков бедра и надколенника).
На рисунке 1 представлено нормальное расположение надколенника (слева) и СЛГН (справа).
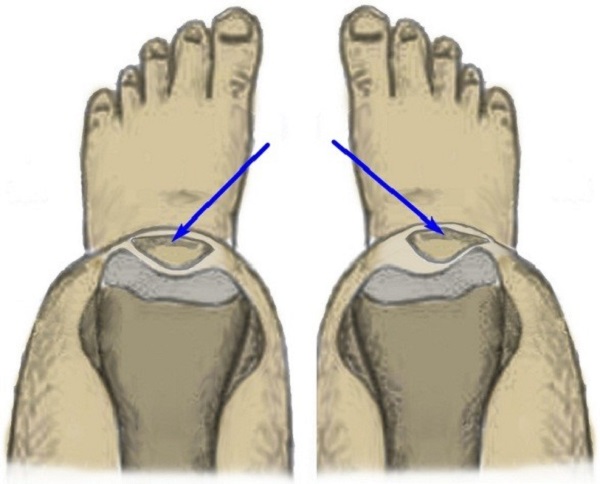
Причины СЛГН:
- Аномалии развития, приводящие к латеропозиции (врожденные деформации, Х-образные ноги, высокое стояние надколенника, вальгусное искривление, наружная бугристость большеберцовой кости, гипоплазия наружного мыщелка бедра, дисплазия надколенника, плоскостопие);
- Травмы надколенника, приводящие к чрезмерному натяжению латеральной поддерживающей связки и/или ослаблению или растяжению медиальной связки;
- Слабость медиальной бедренной мышцы.
Механизм возникновения
Надколенник имеет пять суставных поверхностей, из которых две (латеральная и медиальная) являются наиболее клинически значимыми. Так при уменьшении внутренней части суставной поверхности (II и III тип по Wiberg), наружная сторона принимает на себя больший нагрузочный объем, оказывающий четырехглавой мышцей бедра, следствием чего является развитие СЛГН.
Особенности анатомии пателлофеморального сустава представлены на рисунке 2.
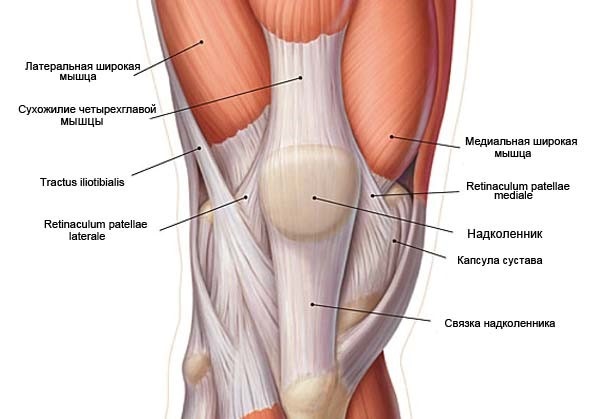
Большое значение в патогенезе смещения надколенника имеет мышечно-связочный аппарат пателлофеморального сустава. Надколенник имеет две удерживающие боковые связки – латеральную и медиальную. Первая, тянущая кнаружи, не позволяет смещаться внутрь, в то время как внутренняя препятствует наружному смещению надколенника. Медиальная связка бедренно-надколенного сустава выполняет функцию основного статического стабилизатора, удерживающего надколенник от латерального смещения.
Значительную роль в предотвращении латеральной гиперпрессии играет медиальная широкая мышца бедра, тянущая надколенник кнутри, и при повреждении или ослаблении которой, сопротивление боковому смещению снижается. В то же время установлено, что у больных с наружным смещением надколенника, прикрепление внутренней головки четырехглавой мышцы располагается проксимальней, в отличие от нормы, что препятствует реализации функции главного динамического стабилизатора.
Клиническая картина
СЛГК является причиной более 15% обращений пациентов с болью в коленном суставе. Пациент предъявляет жалобы на постоянную ноющую боль, усиливающуюся при сгибании, подъеме и спуске со ступенек. Возможна отечность коленного сустава, хруст во время движения.
Диагностика
- Детальный сбор анамнеза и объективный осмотр;
- Проведение специфических клинических тестов;
- Измерение угла квадрицепса (угол Q);
- Рентгенологическое исследование (в нескольких проекциях);
- Компьютерная томография;
- Магнитно-резонансная томография;
- Миография четырехглавой мышцы бедра;
- Диагностическая артроскопия (при неинформативности предыдущих методов).
Лечение
Консервативная терапия дает положительный результат более чем в 70% случаев, однако она довольно длительная и требует осознанного и серьезного подхода со стороны больного. Суть лечения сводится в назначении лечебной физкультуры и массажа. Упражнения направлены на медиальную широкую мышцу бедра и наружный удерживатель пателлофеморального сустава. Дополнительно используются стабилизирующие бандажи и повязки.
Оперативное лечение направлено на устранение причин смещения надколенника, а именно на снятия напряжения стабилизаторов надколенника, повышение тонуса медиальных связочных структур, коррекцию провоцирующего дефекта. Возможно открытое или артроскопическое вмешательство.
Прогноз, последствия
При своевременном выявлении СЛГН и полноценном лечении прогноз благоприятный, возможно полноценное восстановление функций.
При длительно сохраняющейся латеральной гиперпрессии надколенника, увеличивается напряжение в костно-хрящевых структурах сустава, что приводит к неравномерному истончению хряща и его дистрофическим изменениям. Далее наступает стадия дегенерации хрящевых структур и развивается деформирующий артроз бедренно-надколенного сустава.
Врач ортопед-травматолог Подунай Е. А.
Источник

Синдром латеральной гиперпрессии надколенника (СЛГН) представляет собой достаточно распространенную патологию пателлофеморального сустава (ПФС), встречающуюся преимущественно среди детей и подростков. СЛГН является причиной от 7 до 15 % всех обращений по поводу ортопедической патологии коленного сустава.
СЛГН развивается при нарушении нормальных конгруэнтных взаимоотношений между суставными поверхностями мыщелков бедра и надколенника, а также при нарушении баланса между медиальными и латеральными стабилизаторами надколенника, и характеризуется перераспределением удельного давления по различным областям суставных поверхностей коленного сустава, что приводит к перегрузке латеральных его отделов.
Существует две группы причин развития СЛГН. В большинстве случаев это аномалии развития коленного сустава (врожденные деформации надколенника, гипоплазия латерального мыщелка бедра, высоко расположенный надколенник – patella alta, латерально расположенная бугристость большеберцовой кости, повышенная плотность латерального удерживателя надколенника и другие аномалии, приводящие к латеропозиции надколенника). Также возможно развитие синдрома после травматических повреждений нормально сформированного сустава, в результате которых происходят фиброзносклеротические изменения поврежденных мышц и связок, растяжение медиального удерживателя надколенника, капсулы сустава, что не компенсируется в процессе заживления и приводит к смещению надколенника кнаружи.
В соответствии с современными представлениями об анатомии пателлофеморального сустава, на надколеннике выделяют 5 суставных поверхностей, хотя клинически важны 2 основные из них – медиальная и латеральная, разделенные центральным продольным гребнем. Wiberg описал 3 типаконфигурации надколенника.
При I типе медиальная и латеральная суставные поверхности надколенника равны по площади, при типах II и III наблюдается прогрессивное уменьшение доли медиальной суставной поверхности. При этом доминирующая латеральная суставная поверхность несет основную массу нагрузки, оказываемой квадрицепсом, что приводит к СЛГН. Кроме того, развитию СЛГН способствует несимметричность формы блока суставного конца бедренной кости, при этом латеральный мыщелок мал и оказываемое на костнохрящевые структуры пателлофеморального сустава давление значительного выше такового в норме.

Кроме костнохрящевых структур, роль в генезе СЛГН играет мышечно- связочный аппарат коленного сустава, представленный Warren и Marshall как трехслойная система медиально и двухслойная – латерально. Медиальная пателлофеморальная связка (МПФС), расположенная под медиальной головкой четырехглавой мышцы бедра, является главным статическим стабилизатором надколенника, играющим роль удерживателя пателлофеморального сустава от латерального смещения. В то же время четырехглавая мышца бедра является главным динамическим стабилизатором надколенника, причем важнейшую роль в сопротивлении медиальной головки квадрицепса боковому смещению надколенника играют ее косые волокна, ориентированные на 50- 700 относительно длинной оси сухожилия квадрицепса. Koskinen и Kujala показали, что у пациентов с СЛГН и латеропозицией надколенника область прикрепления медиальной головки квадрицепса расположена более проксимально, чем в норме, что не позволяет мышце реализовать динамически- стабилизирующую функцию.
Латеральный удерживатель надколенника имеет поверхностный и глубокий компоненты. Глубокий компонент прикрепляется непосредственно к надколеннику и является первой линией сопротивления смещению надколенника с латеральной стороны сустава. Он представлен поперечной фасцией, фиксирующей подвздошно-большеберцовую связку к надколеннику. При сгибании в коленном суставе подвздошно-большеберцовая связка движется кзади, в результате чего возрастает латеральное натяжение надколенника. Если при этом у пациента имеются ослабленные медиальные стабилизаторы, может возникнуть наклон надколенника относительно фронтальной плоскости с возрастанием нагрузки на его латеральную фасетку и развитием СЛГН.
Патогенез
Патогенез прогрессирования СЛГН можно представить следующим образом: в результате перегрузки латеральных отделов ПФС повышается уровень напряжения в костно-хрящевых и мягкотканных элементах сустава, что ведет к развитию хондромаляции, асимметричному износу сустава с развитием дистрофических изменений костно-хрящевых структур. Затем дистрофические нарушения сменяются стадией дегенерации хряща, его разрушением, что в конечном итоге ведет к формированию деформирующего артроза пателлофеморального сустава.
Клинические проявления и осложнения
Основным клиническим проявлением СЛГН является постоянная ноющая боль в переднем отделе коленного сустава (усиливающаяся при сгибании), обусловленная вторичной хондромаляцией, а также раздражением нервных волокон, расположенных непосредственно в латеральном удерживателе надколенника. Отмечается припухлость сустава, рецидивирующие синовиты, хруст при движениях. При прогрессировании гиперпрессии возможно появление чувства неустойчивости, разболтанности в суставе, болевого псевдоблокирования сустава.

Осложнениями СЛГН могут быть хондральные и остеохондральные переломы наружного мыщелка бедра, медиальной и латеральной фасеток надколенника, при длительном течении с травматическими эпизодами могут наблюдаться привычные вывихи надколенника. Для профилактики осложнений у пациентов с СЛГН необходимо уделять особое внимание тщательному обследованию пациентов с целью раннего выявления у них признаков данной патологии. В диагностике СЛГН важны тщательный сбор анамнеза заболевания, оценка болевого синдрома и результатов специальных клинических тестов. С точки зрения определения этиологии заболевания и выбора метода лечения важно проведение теста на ограничение поднятия латерального края надколенника: так, невозможность поднятия до нейтрального положения в 0° свидетельствует о плотном латеральном удерживателе надколенника. Также важную роль в диагностике СЛГН играет измерение угла Q, или угла квадрицепса, образуемого между линиями, одна из которых проведена от верхней передней подвздошной ости к надколеннику, другая – от центра надколенника к большеберцовому бугорку. Значения этого угла, превышающие 20°, необходимо расценивать как патологию.
Рентгенологическое исследование, КТ, МРТ, миография m. quadriceps femoris (выявление дисфункции латеральной и медиальной головок мышцы) и диагностическая артроскопия позволяют верифицировать диагноз.
Лечение
Лечение СЛГН может быть консервативным и оперативным. Консервативная терапия заключается в проведении активных упражнений, массажа, ношении фиксаторов на коленном суставе. Мероприятия направлены на повышение тонуса медиальной головки квадрицепса и растяжение латерального удерживателя надколенника. Консервативное лечение длительно, требует значительных усилий со стороны пациента, однако может быть эффективно в 75 % случаев.
Оперативное лечение применяют при неэффективности консервативных методов. Оно направлено на коррекцию деформаций и восстановление нормальных взаимоотношений структур сустава. Все оперативные вмешательства можно разделить на открытые, артроскопические и комбинированные методики. Выделяется 3 основных цели оперативных вмешательств: -ослабление тяги напряженных структур латеральной группы разгибателей коленного сустава (стабилизаторов надколенника); -увеличение тонуса и компрессии структур медиальной группы разгибателей коленного сустава; -коррекция избыточно латерального прикрепления собственного сухожилия надколенника к большеберцовой кости.

Среди открытых методик, которых, по данным Marion and Barcat, уже в 1950 году насчитывалось около 100, наиболее распространены модификации операций по Roux (рис. 3, А: перемещение tuberositas tibiae кнутри), по Krogius (рис. 3, Б: с наружной стороны сустава параллельно надколеннику проводится разрез капсулы длиной около 15 см; с внутренней стороны проводятся еще два параллельных разреза на расстоянии 3 см один от другого, которые образуют полосу, прикрепленную внизу к tuberositas tibiae, а сверху охватывающую часть волокон m. vastus tibialis; надколенник подтягивают кнутри, при этом открывается наружная щель, которую заполняют полосой капсулы сустава, переброшенной через надколенник с медиальной стороны), по Фридланду (мобилизация прямой мышцы бедра вместе со связкой надколенника, их перемещение в медиальном направлении с фиксацией к сухожилиям портняжной, большой приводящей и медиальной широкой мышц бедра и ушиванием суставной капсулы с медиальной стороны в продольную складку). Однако при использовании этих методик необходимы широкий разрез кожи, длительная послеоперационная иммобилизация и длительная реабилитация конечности.
Возможны такие осложнения, как вторичный остеоартрит, прогрессирование ретропателлярного артроза с развитием медиальной гиперпрессии, усталостные переломы tibia в результате внедрения трансплантата, невриты, бурситы, вторичная хондромаляция и др.
В 1972 году Chen и Ramanathan предложили для лечения СЛГН следующую методику: после проведения предварительной диагностической артроскопии, через имеющиеся артроскопические доступы (нижне-и, при необходимости, верхнелатеральный) проводят релиз (т.е. рассечение) латеральной порции разгибательного аппарата изнутри коленного сустава (с использованием электрокоагуляционного ножа или ножа Smillie). Данная методика характеризуется значительной эффективностью и безопасностью: частота осложнений – менее 10 %. В 1995 году Henry and Pflum дополнили названную методику артроскопическим наложением швов на медиальный удерживатель с использованием специального инструмента и созданием таким образом его складки (рифинг).
К сведению
  Часто применяется комбинация артроскопического релиза и открытого рифинга – т.н. семиартроскопическая операция. На сегодняшний день, учитывая высокую диагностическую значимость артроскопии, даже в случае, когда запланировано открытое вмешательство, целесообразно предварительно проводить артроскопическую оценку хрящевых поверхностей коленного сустава с целью визуального определения внутрисуставных патологических изменений и определения тактики дальнейшего лечения.
Отдельно необходимо отметить случаи травматических повреждений области пателлофеморального сустава на фоне СЛГН. В большинстве случаев они ведут к остеохондральному перелому латеральной или медиальной фасетки надколенника либо латерального мыщелка бедра, и отделившийся в результате такого повреждения крупный остеохондральный фрагмент приводит к блокаде сустава и развитию выраженного болевого синдрома. Основной целью проводимых в таких случаях операций является удаление свободного фрагмента надколенника из суставной полости с восстановлением функции сустава. Для восстановления нормальных биомеханических взаимоотношений в коленном суставе, ликвидации синдрома латеральной гиперпрессии и выведения из-под повышенной нагрузки пораженной части надколенника, в некоторых случаях мы дополняем такое вмешательство проведением малоинвазивноголатерального релиза разгибательного аппарата. Это приводит к улучшению конгруэнтности в коленном суставе и одновременной декомпрессии поврежденных структур, облегчая, таким образом, заживление раневой поверхности.
Так, при проведении диагностической артроскопии и обнаружении крупного остеохондрального фрагмента фасетки надколенника, размеры которого не позволяют извлечь его из полости сустава через артроскопические проколы, проводится верхнелатеральная микроартротомия размером до 2 см. Через данное отверстие извлекается остеохондральный фрагмент. Хирург проводит ревизию фасетки надколенника и наружного мыщелка бедра для оценки состояния раневой поверхности и, при необходимости, выполняет их артроскопическую абразивную хондропластику. Затем, приподняв из раны кожу проксимальнее микроартротомического доступа, хирург скальпелем, под контролем введенного в полость сустава пальца, рассекает латеральный удерживатель надколенника на протяжении 1-2 см, проводя линию разреза максимально близко к краю надколенника и, в то же время, опасаясь разреза латеральной головки четырехглавой мышцы. Затем хирург повторяет процедуру в дистальном направлении на протяжении 3-5 см. В результате достигается декомпрессия поврежденных структур пателлофеморального сустава.
Таким образом, предлагаемый способ оперативного лечения остеохондральных переломов медиальной фасетки надколенника на фоне синдрома латеральной гиперпрессии позволяет улучшить анатомические взаимоотношения в коленном суставе с одновременной декомпрессией поврежденной поверхности надколенника, что приводит к восстановлению условий для нормального биомеханического функционирования коленного сустава и ускорению заживления дефекта суставной поверхности надколенника.
Для оценки эффективности лечения СЛГН с использованием открытых методик Crosby and Insall (I976) собрали и обработали отдаленные (в среднем – 8 лет) послеоперационные результаты 81 случая хирургического лечения пациентов с СЛГН. Для анализа и сопоставления итогов лечения авторы использовали следующие критерии, характеризующие динамику состояния пациентов: «отлично» – нет боли, полная активность (включая спорт), амплитуда движений нормальная, субъективно жалоб нет; «хорошо» – пациент периодически испытывает дискомфорт в суставе, ощущение скованности, избегает контактного спорта, в функциональном отношении – уменьшен угол максимального сгибания, субъективно пациент отмечает улучшение состояния; «удовлетворительно» – боль в коленном суставе беспокоит большую часть времени, выраженность симптомов уменьшилась, но значительно затруднено сгибание в суставе, необходима повторная операция; «неудовлетворительно» – боль в суставе усилилась, блокады участились.
По данным Crosby and Insall у 7 % пациентов, перенесших открытую операцию коррекции СЛГН, результаты отличные, у 52 % – хорошие.
Аналогичное исследование провели Chen and Ramanathan (1984) среди пациентов, перенесших по поводу СЛГН артроскопическое вмешательство (в среднем – через 6 лет послеоперации): результаты были несколько лучше: 59 % – отлично, 27 % – хорошо.

На рисунке приведен пример успешного оперативного лечения СЛГН с применением традиционной методики: пациенту с симметричной патологией обоих коленных суставов на одном суставе была проведена операция по Roux, другой лечили консервативно. Через 9 лет после операции результат на оперированном суставе – отличный, на другом – удовлетворительный.
С 1984 года на базе детского травматолого-ортопедического отделения 6-й ГКБ г. Минска было проведено 24 операции 23 пациентам с СЛГН, из них 3 операции – артроскопические (проведение релиза латеральной порции разгибателей). Основной причиной поступления пациентов с СЛГН в стационар был спонтанный либо посттравматический вывих надколенника на фоне длительного болевого синдрома в переднем отделе коленного сустава. При интраоперационном осмотре фасеток надколенника были обнаружены дегенеративные изменения суставного хряща, а в 3 случаях – остеохондральные переломы надколенника.
Средний возраст оперированных пациентов составил 13,5 (от 5 до 25) лет. Девочек среди пациентов было 13 (56,5 %), мальчиков – 10 (43,5 %). Средний срок пребывания пациентов в стационаре по поводу традиционных вмешательств составил 22,4 (до 46) суток, по поводу вмешательств с использованием артроскопического доступа – 14 (до 22) суток. Причем пациентам, перенесшим артроскопическое вмешательство, разрешалось оказывать полную нагрузку на оперированную конечность уже на 7 послеоперационный день, в то время как после открытых вмешательств нагружать конечность можно было лишь к концу 2 послеоперационной недели. Отдаленные послеоперационные результаты (от 1 мес. до 20 лет, в среднем – 9 лет) удалось проследить у 12 пациентов (9 из них была проведена открытая операция, 3 – артроскопическая).
Оценка проводилась с использованием критериев Crosby and Insall. Результаты открытых операций: 1 – отлично, 4 – хорошо, 4 – удовлетворительно; артроскопических: 3 – отлично.
Вывод
Применение современной малоинвазивной методики, отличающейся относительно короткими сроками послеоперационной иммобилизации, реабилитации, пребывания пациента в стационаре, позволяет достигнуть высокой эффективности лечения и снизить частоту развития послеоперационных осложнений и вторичного артроза пателлофеморального сустава.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
