Синдром коронарной недостаточности пропедевтика внутренних болезней
Сущность:
несоответствие между потребностью
миокарда в кислороде и возможной
величиной коронарного кровотока,
обусловленной поражением коронарных
артерий.
Потребность
миокарда в кислороде зависит от
гемодинамической нагрузки на
сердечно-сосудистую систему,массы сердца,
интенсивности метаболизма в кардиомиоцитах.
Доставка
кислорода с кровью к миокарду определяется
состоянием коронарного кровотока,
который может снижаться как при
органических, так и функциональных
нарушениях проходимости коронарных
артерий. Основные причины, ведущие к
развитию коронарной недостаточности,
связаны с атеросклерозом коронарных
артерий:
Атеросклероз коронарных артерий с
сужением их просвета на 50%,Функциональный спазм коронарных артерий
на 25% (всегда на фоне атеросклероза),Преходящие тромбоцитарные агрегаты.
Существенно
реже, не более чем в 5% случаев, развитие
синдрома коронарной недостаточность
может быть объяснено такими причинами,
как
Гемодинамические нарушения коронарного
кровотока при пороках аортального
клапана,Коронарииты,
Кардиомиопатии.
Ведущим
синдром коронарной недостаточности
является при ишемической болезни сердца
(ИБС).
Ишемическая болезнь сердца
ИБС- острое или хроническое поражение
сердца, вызванное уменьшением или
прекращением доставки крови к миокарду
в связи с обструкцией (атеросклеротической)
одной или нескольких коронарных артерий
(sd коронарной недостаточности).
РАБОЧАЯ
КЛАССИФИКАЦИЯ ИБС
1.Внезапная
смерть
2.Стенокардия:
2.1.
Стабильная стенокарлия напряжения I-IVф кл
2.2.
Нестабильная стенокардия
2.2.1.
Впервые возникшая*
2.2.2.
Прогрессирующая
2.2.3.
Ранняя постинфарктная или постоперационная
стенокардия
2.2.4.
Спонтанная (вазоспастическая, вариантная,
Принцметалла)
3.
Безболевая ишемия миокарда**
4.
Микроваскулярная стенокардия (Синдром
«X»)
5.
ИНФАРКТ МИОКАРДА
5.1.
Инфаркт миокарда с зубцом Q(крупноочаговый, трансмуральный,Q-ИМ)
5.2.
Инфаркт миокарда без зубца Q(мелкоочаговый,nQ-ИМ)
6.
ПОСТИНФАРКТНЫЙ КАРДИОСКЛЕРОЗ
7.
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
8.
НАРУШЕНИЯ РИТМА СЕРДЦА И ПРОВОДИМОСТИ
В
рамках синдрома коронарной недостаточности
выделяют острый коронарный синдром.
ОСТРЫЙ
КОРОНАРНЫЙ СИНДРОМобъединяет
следующие формы ИБС:
Нестабильная стенокардия
Инфаркт миокарда с зубцом Q(крупноочаговый, трансмуральный,Q-ИМ)
Инфаркт миокарда без зубца Q(мелкоочаговый,nQ-ИМ).
Все
они имеют одну и ту же морфологическую
основу, а именно – разрыв атеросклеротической
бляшки, тромбоз в месте разрыва и
локальный сосудистый спазм, но разные
клинические и ЭКГ проявления. Для острого
коронарного синдрома характерно
нестабильное состояние коронарного
кровотока, которое может закончиться
либо его восстановлением, либо развитием
ИМ.
Каждая
форма нестабильной стенокардии имеет
свои клинические особенности или
отдельные компоненты симптомов. Общими
признаками для всех форм являются
коронарные боли и ЭКГ-изменения. Однако
детальная характеристика коронарных
болей при каждой форме стенокардии
различна.
Впервые
возникшаястенокардия в течение 1
месяца с момента первого приступа.
Прогрессирующая
стенокардияхарактеризуется внезапным
учащением, утяжелением, увеличением
продолжительности приступов, снижением
толерантности больного к физической
нагрузке по крайней мере на 1 функциональный
класс, увеличением потребности в
нитратах.
Ранняя
постинфарктная стенокардия— возникает
через 24 часа после ИМ и длится до 2 недель
и более
Спонтанная
(вазоспастическая, вариантная,
Принцметалла) стенокардия характеризуется
ночными приступами, приступами в покое,
которые в ряде случаев характеризуются
высокой интенсивностью болей.
Микроваскулярная
стенокардия (“кардиальный синдром Х”)это особая форма ИБС, которая встречается
примерно в 10–15% случаев и характеризуется:
отсутствием типичных атеросклеротических
изменений крупных эпикардиальных
коронарных артерий и наличием выраженных
функциональных и морфологических
расстройств дистально расположенных
мелких коронарных артерий. Наличие
типичной стенокардии при неизмененных
коронарных артериях впервые описал Н.
Kemp в 1973 г. Этот синдром получил название”
синдром Х». Синдром Х диагностируется
у больных с типичными загрудинными
болями, положительными нагрузочными
тестами при отсутствии клинических или
ангиографических доказательств наличия
спазма и (или) сужения коронарных артерий.
У больных кардиальным синдромом «Х»
коронарные артерии ангиографически не
изменены, отсутствует системная
артериальная гипертония, отсутствуют
нарушения систолической функции ЛЖ в
покое. При нагрузке систолическая
функция может быть нормальной или
незначительно измененной. У больных с
синдромом «Х» повышен риск блокады
левой ножки пучка Гиса с последующим
развитием дилатационной кардиомиопатии.
ОСТРЫЙ
ИНФАРКТ МИОКАРДА
Острый
коронарный синдром при инфаркте миокарда
характеризуется:
Своеобразной совокупностью симптомов
коронарных болейОтдельными компонентами ЭКГ изменений,
его динамикойсиндромом поражения миокарда
—
отдельными компоненты синдрома
поражения миокарда, включающие симптомы
кардиомегалии (при ИМ с Q)
—
нарушения ритма и проводимости;
—
сердечной недостаточности
резорбционно-некротическим синдромом
Клинические
особенности отдельных компонентов
синдрома поражения миокарда, включающие
симптомы коронарных болей при типичном
(кардиальном) варианте острого инфаркта
миокарда (ОИМ): боль появляется после
экстремальных нагрузок, реже — без
видимой причины, возникает и нарастает
приступообразно, достигает максимума
через 30 минут — до нескольких часов,
иррадиирует в левую руку, спину, левую
половину шеи, сопровождается бледностью
кожных покровов, холодным липким потом.
Боль не купируется приемом нитроглицерина.
Поведение больного возбужденное или
ареактивное в зависимости от наличия
и фазы кардиогенного шока.
АТИПИЧНЫЕ
клинические варианты ОИМ:
1Астматический вариант;
2.Абдоминальный вариант;
 3.Аритмический вариант;
3.Аритмический вариант;
4.Цереброваскулярный (апоплектиформный)
вариант;
5.Малосимптомный (безболевой) вариант.
Астматический вариант – приступы
одышки, удушья, нехватки воздуха. По
сути, это острая левожелудочковая
недостаточность (сердечная астма, отек
легких). Боли могут отсутствовать или
же быть незначительными, и пациент не
фиксирует на них внимание врача. Этот
вариант чаще всего встречается в пожилом
возрасте.Абдоминальный (гастралгический) вариант– характерно сочетание болей в
верхних отделах живота с диспепсическими
расстройствами (тошнота, рвота, не
приносящая облегчения), парезом ЖКТ.
Брюшная стенка в верхних отделах
напряжена и болезненна при пальпации.
Абдоминальный вариант чаще возникает
при нижнем инфаркте.Аритмический вариант – в клинической
картине не просто присутствуют, но
обязательно превалируют нарушения
сердечного ритма. Наиболее часто
аритмический вариант притекает в виде
несвойственного больному пароксизма
желудочковой или наджелудочковой
тахикардии, а также полной атриовентрикулярной
блокады. Боли при этом могут отсутствовать
или же они вызваны тахикардией и
прекращаются вместе с ней.Цереброваскулярный вариант: преобладают
симптомы нарушения мозгового
кровообращения (обычно динамического).
Боли в грудной клетке слабо выражены
или отсутствуют.Малосимптомный ИМ: относительно
небольшая интенсивность болей или
кратковременный пароксизм одышки
нередко не запоминаются больным.
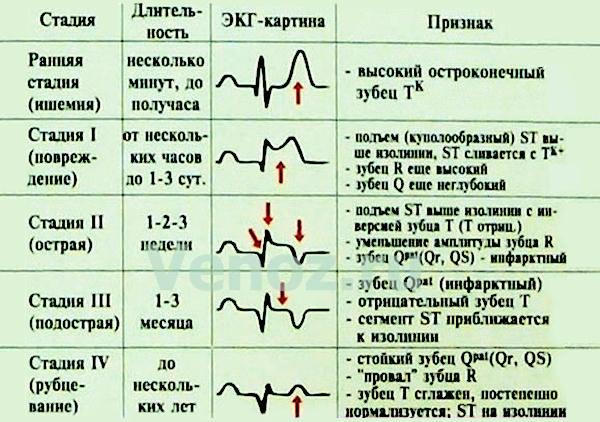
Синдром
ЭКГ-изменений прикоронарогенном
некрозе участка миокарда. Развитию
инфаркта миокарда, как правило,
предшествует острая ишемия и повреждение
миокарда.
1.Ишемия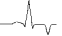



2.Повреждение
 3.Некроз
3.Некроз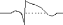
ЭКГ
— изменения зависят от локализации,
глубины этих процессов, их давности,
размеров поражения и других факторов.
Классификация
инфаркта миокарда:
По
обширности:
ИМ с Q (крупноочаговый);
 ИМ
ИМ
без Q
По
локализации:
Локализация ИМ | Область поражения | Изменения на ЭКГ |
Переднебоковой Передне- Перегородочный Боковой Нижний Нижнебоковой |
| I, I, I, II, II, AVL, V5-V6 |
По
стадиям:
Острейшая | Острая стадия | Подострая стадия | Рубцовая стадия |
15-60 мин | Часы | 1-е сутки | До 2-3 нед | До 6 нед | Месяцы, годы |
Инфаркт
без зубца Q
15-60 мин | Часы | 1-е сутки | До 2-3 нед | До 6 нед | Месяцы, Годы |

Основные
осложнения инфаркта миокарда.
Нарушения сердечного ритма и проводимости.
Рецидивирующий ангинозный синдром
(постинфарктная стенокардия).Рецидив инфаркта миокарда.
Отек легких.
Кардиогенный шок.
Развитие аневризмы сердца.
Разрыв сердца.
Разрыв межжелудочковой перегородки,
папиллярных мышц.Перикардит, синдром Дресслера.
Тромбоэмболия.
Основными
стратегическими целями лечения больныхна догоспитальном и госпитальном этапах
являются:
1.
Ранняя реперфузия миокарда или коронарная
реваскуляризация, а также предотвращение
дальнейшего тромбообразования.
2.
Ограничение очага некроза и периинфарктной
ишемической зоны с помощью гемодинамической
и метаболической разгрузки сердца.
3.
Предупреждение или скорейшее устранение
осложнений ИМ.
4.
Физическая и психологическая реабилитация
больных ИМ.
Все
больные с подозрением на наличие
формирующегося ИМ с зубцом Q, т.е. пациенты
с острым коронарным синдромом и стойким
подъемом сегмента RS–Т, должны быть
незамедлительно госпитализированы в
блок интенсивной терапии специализированных
кардиологических отделений.
Базисная
терапия , которая осуществляется у всех
больных ИМ с зубцом Q, независимо от
наличия или отсутствия тех или иных
осложнений, включает следующие
мероприятия:
купирование боли (анальгезия);
тромболитическая терапия;
антитромботическая и антиагрегантная
терапия;
оксигенотерапия;
применение антиишемических ЛС;
применение ингибиторов АПФ и
антагонистов рецепторов к ангиотензину
II.
10.СИНДРОМ
ОСТРОЙ ЛЕВОЖЕЛУДОЧКОВОЙ НЕДОСТАТОЧНОСТИ.
Острая
левожелудочковая недостаточность–
состояние, характеризующееся застоем
крови по малому кругу кровообращения.
Возникает в результате невозможности
миокарда левого желудочка осуществлять
нагрузку, возложенную на него. Причиной
возникновения подобного состояния
являются инфаркт миокарда, тяжелые
миокардиты, острые интоксикации,
гипертоническая болезнь. Проявлениями
острой левожелудочковой недостаточности
являются сердечная астма и отек легкого.
Левый желудочек не в состоянии справиться
с возложенной на него нагрузкой, в
результате этого возникает застой крови
по малому кругу кровообращения. Возрастает
гидростатическое давление в легочных
капиллярах. Нарушается равновесие между
гидростатическим и онкотическим
давлением крови в капиллярах легких, а
это приводит к выходу жидкой части крови
в интерстициальную ткань легкого.
Жидкость не может полностью удаляться
из интерстициальной ткани легкого и
начинает поступать в альвеолы. Наступает
альвеолярныйотек легкого. Клинически
застой крови в легких и развитие
интерстициального отека проявляются
сердечной астмой. Сердечная астма
сопровождается появлением жалоб на
ощущение резкой нехватки воздуха,
одышки, может появиться кашель.
При
осмотре пациент принимает положение
ортопноэ с ногами, опущенными вниз (в
сосудах нижних конечностей происходит
депонирование крови, и состояние больного
облегчается). Отмечается акроцианоз.
При
аускультации над легкими выслушиваются
жесткое дыхание, обилие сухих хрипов.
Аускультация сердца: тоны сердца
приглушены, тахикардия, акцент II тона
над легочной артерией. При прогрессировании
состояния и присоединении отека легкого
появляется обильное отделение розовой
пенистой мокроты. При аускультации в
этот период отмечают обилие влажных
хрипов, особенно в нижних отделах легких,
сохраняются тахикардия, может выслушиваться
трехчленный ритм галопа.
Отек
легкого нередко является причиной
летального исхода.
Сердечная
астма
Сердечная
астма (см. выше, раздел «Жалобы. Одышка.
Прояв ления») — приступ удушья,
обусловленный развитием астрой не
достаточности левого желудочка или
обострением его хроничес кой
недостаточности. Приступ возникает
обычно в ночное время в результате
быстрого нарастания застоя крови в
малом круге кровообращения и характеризуется
приступами одышки и/или удушья. Помимо
одышки и удушья, развивается кашель с
мок ротой, при аускультации обнаруживают
жёсткое дыхание, а через некоторое время
от начала приступа — влажные хрипы.
Затянув шийся приступ сердечной
астмы может быть осложнён отёком лёгкого.
Развитию
сердечной астмы способствует снижение
вентиляции лёгких во время сна
(вследствие уменьшения чувствительнос
ти дыхательного центра к изменениям
газового состава крови) и снижение
сократительной функции миокарда. Кроме
того, в гори зонтальном положении
больного происходит выход крови из депо
с увеличением ОЦК.
Отёк
лёгких
Отёк
лёгких протекает в две стадии: стадию
интерстициального и стадию альвеолярного
отёка лёгких. При интерстициальном
отёке лёгких возникает отёк интерстициальной
ткани без выхода транссудата в просвет
альвеол. На стадии альвеолярного отёка
лёг ких жидкая часть крови поступает
в альвеолы.
Лечение
При
острой сердечной недостаточности
(сердечная астма, отёк лёгких) лечение
начинают с введения морфина, уменьшающего
повышенную возбудимость дыхательного
центра, тонус симпатической нервной
системы (и связанную с ним вазоконстрикцию).
Далее вводят внутривенно струйно
мочегонное средство фуросемид и начинают
капельное введение нитроглицерина в
качестве сосудорасширяющего средства,
уменьшающего пред- и посленагрузку.
Источник
Понятие об ишемии миокарда — острое и хроническое поражение сердца, вызванное уменьшением или прекращением доставки крови к миокарду. Анатомо-функциональные особенности коронарных артерий (отхождение от корня аорты, заполнение не только в систолу, но и в диастолу, высокий уровень кровотока — в связи с чем, наиболее часто поражаются атеросклерозом). Атеросклероз — как основная причина недостаточного кровоснабжения сердца.
Роль спазма коронарных артерий, нарушений внутрисосудистого свертывания. Основные факторы риска развития коронарного атеросклероза (гиперхолестеринемия 6,0 мм/л; артериальная гипертензия 160/95 мм рт.ст.; курение, гиподинамия, ожирение, сахарный диабет, наследственность). Различают: острая коронарная недостаточность (стенокардия, инфаркт миокарда), хроническая коронарная недостаточность (кардиосклероз).
Стенокардия. Описана Геберденом в 1772 г. (грудная жаба). Патогенез стенокардитического приступа (острое несоответствие между потребностью миокарда в кислороде и его доставкой). В основе — а) атеросклероз венечных артерий б) спазм.
Клинические формы:
- 1 Стенокардия напряжения: а) впервые возникшая б) стабильная стенокардия напряжения (с указанием функционального класса от 1-4) в) прогрессирующая стенокардия напряжения.
- 2. Спонтанная (особая) стенокардия — принц металла.
Клинические проявления (за грудинные боли, сжимающие, кратковременные до 30, исчезают в покое и при приеме нитроглицерина).
Особенности разных форм:
Впервые возникшая — продолжительностью до 1 месяца с момента проявления. Может стабилизироваться или прогрессировать.
Стенокардия напряжения: 1ФК — приступы только при нагрузках высокой интенсивности (чрезмерных). 2ФК — приступы при ходьбе на расстояние 100-500 м, подъеме на 1 этаж. 4 — приступы при небольших физических нагрузках, расстояние менее 10 м, в покое.
Прогрессирующая — увеличение частоты, тяжести, продолжительности при обычной нагрузке.
Спонтанная — в основе — спазм коронарных артерий. Часто в покое, ночью, сопровождается подъемом.
Объективно: а) бледность; б) пульс — учащение, иногда брадикардия; в) АД — повышается.
На ЭКГ — признаки нарушения коронарного кровообращения — снижение — появление сглаженного или отрицательного Т. Вне приступа — ЭКГ в пределах нормы.
Инфаркт миокарда — понятие: омертвление, некроз сердечной мышцы вследствие острого нарушения коронарного кровообращения (тромбоз венечной артерии на фоне атеросклероза). Деление инфаркта по глубине (трансмуральный — проникающий, непроникающий), распространенности, локализации. Клиника начала инфаркта миокарда. Варианты: бессимптомные формы (около 20%). Характеристика болевого синдрома, отличие от стенокардии. Объективные признаки поражения миокарда (тахикардия, аритмия, изменение пульса, глухость тонов, падение АД). Понятие о резорбтивном синдроме, его клинические проявления (лихорадка, лейкоцитоз, увеличение СОЭ, острофазовые проявления). Трансаминазы, креатинфосфокиназы, их роль в диагностике инфаркта миокарда. Стадии течения инфаркта миокарда (острая, подострая, рубцовая). ЭКГ — признаки в зависимости от стадии инфаркта, глубины и протяженности поражения. Наиболее частые осложнения: кардиогенный шок, нарушения ритма, аневризма сердца, синдром Дресслера, острая и хроническая сердечная недостаточность.
Этапы реабилитации. Хроническая коронарная недостаточность. Понятие о кардиосклерозе, варианты его (крупноочаговый, мелкоочаговый). Клинические проявления: аритмия (мерцательная аритмия, экстрасистолия, нарушения проведения, блокады ножек Гиса) и недостаточность кровообращения (преимущественно левожелудочковая).
Источник
КОРОНАРНАЯ НЕДОСТАТОЧНОСТЬ — несоответствие коронарного кровотока потребностям миокарда в кислороде, приводящее к ишемии или некрозу сердечной мышцы и развитию кардиосклероза. Коронарная недостаточность может развиваться при многих заболеваниях, протекающих с поражением коронарных артерий сердца (системный артериит, ревматизм, инфекционный эндокардит, системная красная волчанка, опухоли сердца, кардиомиопатии и др.), в этих случаях её не относят к ишемической болезни сердца, а рассматривают как вторичный коронарный синдром. Для ИБС характерна первичная коронарная недостаточность. Выделяют следующие ОСНОВНЫЕ ФОРМЫ ИБС: ВНЕЗАПНАЯ КОРОНАРНАЯ СМЕРТЬ, (первичная остановка сердца), СТЕНОКАРДИЯ, ИМ, КАРДИОСКЛЕРОЗ И АТИПИЧНЫЕ ФОРМЫ.
КЛИНИКА СТЕНОКАРДИИ. Доминирующий признак — боль в грудной клетке, имеющая характерные черты: приступообразная, локализирующая в верхней или средней части грудины или в загрудинной области. По характеру боль бывает давящей, раздирающей или жгучей, реже – колющей или по типу «забитого кола» за грудиной, изжоги, першения в горле. Возникает стериотипно, постепенно нарастает и быстро прекращается после приема нитроглицерина или устранения причины, её
вызвавшей (прекращение физической нагрузки). Боль иррадиирует в левую руку левую лопатку, плечо, реже в обе руки, челюсть или область эпигастрия. При осмотре больных ИБС в области нижних век часто определяются ксантомы, извитость и уплотнение височных и плечевых артерий. В ряде случаев можно отметить усиление верхушечного толчка, расширение границ сердца влево, систолический шум на верхушке сердца и акцент П тона над аортой.
ПРИ ИНФАРКТЕ МИОКАРДА (ИМ) боль продолжительная (более 30 минут), как правило, нитроглицерин не эффективен, имеет более жесткий характер, сопровождается бледностью, акроцианозом, возникновением тяжелых нарушений ритма, часто острой левожелудочковой недостаточностью, явлениями сосудистого коллапса и шока.
ПРИ СТЕНОКАРДИИ НА ЭКГ: горизонтальная депрессия сегмента SТ; иногда отрицательный зубец Т; при особой форме стенокардии (стенокардия Принцметала) подъем сегмента ST выше изолинии (тогда он напоминает монофазную кривую), но в отличие от инфаркта приходит к норме по окончании приступа стенокардии. Может и не быть изменений на ЭКГ во время приступа, в таких случаях необходимо проведение велоэргометрии – пробы с дозированной физической нагрузкой.
ЭКГ — динамика трансмурального инфаркта, как правило, не вызывает затруднений. В самые ранние часы ангионозного состояния регистрируют повышение сегмента ST при высоком положительном зубце Т, так называемую монофазную кривую. В ближайшие часы развиваются признаки повреждения миокарда, одновременно снижается зубец R, появляется зубец Q.
При субэндокардиальных инфарктах регистрируют депрессию сегмента ST в грудных отведениях, сохраняющуюся продолжительное время. При мелкоочаговых инфарктах — отрицательные коронарные зубцы Т, имеющие динамику.
КАРДИАЛГИЧЕСКИЙ СИНДРОМ
Боль при кардиалгии в отличие от стенокардии не связана с ишемией миокарда, не имеет приступообразного характера, часто более продолжительная, ноющая, колючая, иногда меняется в зависимости от положения тела, не купируется нитроглицерином. Отличить кардиалгию от стенокардии помогают пробы с физической нагрузкой, успешное лечение основного заболевания. Заболевания, сопровождающиеся болями в области сердца, но не обусловленные непосредственно патологией сердца, можно сгруппировать следующим образом:
1. Заболевания периферической нервной системы и мышц плечевого пояса.
2. Патология ребер.
3. Группа заболеваний брюшной полости, желудочно-кишечного тракта.
4. Заболевания легких, плевры, средостения.
5. Функциональные расстройства сердечно-сосудистой и нейроэндокринной системы.
ОСНОВНЫЕ ПРИЧИНЫ КАРДИАЛГИЙ. Остеохондроз шейного и грудного отделов позвоночника приводит к так называемой вертеброгенной кардиалгии, которая напоминает стенокардию. Характеризуется интенсивной и продолжительной
Болью за грудиной, в левой половине грудной клетки. Боль усиливается или ослабевает при изменении положения тела, поворотах головы, движениях рук. Диагноз подтверждается выявлением неврологических симптомов (снижение рефлексов, обнаружение зоны гиперчувствительности и гиперстезии), а также данными рентгенографии позвоночника.
1. СИНДРОМ ПЕРЕДНЕЙ ЛЕСТНИЧНОЙ МЫШЦЫ — сдавление нервно-сосудистого пучка левой руки между передней лестничной мышцей и 1 ребром – вызывает резкую болезненность в перикардиальной области с иррадиацией в левую половину шеи и по внутренней поверхности левой руки. Вскоре присоединяются нарушения кровообращения и иннервации с развитием периферических и вегетативно-сосудистых поражений кожи левой руки.
Заболевания мышц и нервов грудной клетки (воспаление, травма, перенапряжения) сопровождаются постоянной болью, не устраняющейся нироглицерином. Боль усиливается при пальпации большой грудной мышцы у места прикрепления. При межреберной невралгии боль локализуется по ходу межреберных промежутков, отмечается болезненность при пальпации, движениях туловища и левой руки.
2. ЗАБОЛЕВАНИЯ РЕБЕР И РЕБЕРНЫХ ХРЯЩЕЙ (травмы, периоститы, переломы, метастазы опухолей) могут сопровождаться болью, напоминающей стенокардии. Анамнез, болезненность ребер при пальпации, неровная их поверхность и данные рентгенографии позволяют уточнить диагноз.
Синдром ТИТЦЕ — болезненное утолщение реберных хрящей у места соединения грудины с хрящами П-IV ребер. Эти боли могут быть односторонними и двусторонними, изолированными или сопутствовать хроническому процессу в легких. Отмечают болезненность при пальпации определенных точек грудины, боль усиливается при движениях туловища.
3. Возможно появление РЕФЛЕКТОРНОЙ БОЛИ в грудной клетке при заболеваниях органов пищеварения: холециститы, желчно-каменная болезнь, язвенная болезнь, панкреатит.
4. ПЛЕВРАЛЬНАЯ БОЛЬ в левой половине грудной клетки связана с дыханием, при аускультации выслушивается шум трения плевры.
5. МИОКАРДИТЫ обычно протекают с длительной ноющей болью в области сердца. В диагнозе помогает связь с инфекцией, повышение СОЭ, температуры тела, изменения в иммунологическом статусе (гипергаммоглобулинемия, нарушение соотношения иммуноглобулинов), а также эффект от противовоспалительной и стероидной терапии.
Заболевания аорты нередко проявляются длительной, интенсивной загрудинной болью. Аневризма аорты может приводить к асимметрии пульса, симптомам сдавления соседних органов (осиплость голоса, приступообразный сухой кашель, дисфагия), а при рентгенологическом исследовании обнаруживают расширение тени аорты и её дефигурацию.
Острые перикардиты протекают с болью в нижней трети грудины, усиливающиеся на вдохе и при движениях, характерен шум трения перикарда. На ЭКГ наблюдают повышение сегмента ST во всех отведениях, затем по мере накопления экссудата отмечают снижение всех зубцов ЭКГ в стандартных отведениях, появляется отрицательный зубец Т. При рентгенологическом исследовании обнаруживают жидкость в полости перикарда.
Пролапс митрального клапана вызывает боль в предсердной области, чаще колющего, реже ноющего характера, без четкой иррадиации, длящуюся часами. Боль не связана с физическими нагрузками, характерны также головная боль, головокружение, обморочные состояния, быстрая утомляемость. Диагноз устанавливается с помощью аускультации на фоне астении.
КОНТРОЛЬНЫЕ ВОПРОСЫ
1. Синдром хронической сердечной недостаточности, классификация недостаточности кровообращения.
2. Синдром острой левожелудочковой недостаточности (сердечная астма, отек легких) — клиническая характеристика.
3. Синдром острой правожелудочковой недостаточности.
4. Синдром острой сосудистой недостаточности (коллапс, обморок, шок).
5. Перечислите этиологию, патогенез артериальной гипертензии.
6. Основные клинические признаки синдрома артериальной гипертензии.
7. Электрокардиографическая диагностика аритмий.
8. Основные клинические признаки аритмического синдрома.
9. Синдромы коронарной недостаточности – клиническая ЭКГ, диагностика.
10. Характеристика кардиалгического синдрома.
СИТУАЦИОННЫЕ ЗАДАЧИ
1. Больная К.: 58 лет, поступила в отделение с жалобами на приступы удушья
При незначительной физической нагрузке и в горизонтальном положении, сухой кашель, тяжесть в правом подреберье, отеки на нижних конечностях. Из анамнеза: длительное время страдает ревматическим пороком сердца. При объективном исследовании: состояние средней тяжести, акроцианоз губ, кончика носа, кожные покровы с желтушным оттенком. В легких влажные мелкопузырчатые хрипы в нижних отделах. Тоны сердца аритмичные, ЧСС 104 в 1 минуту, пульс – 86 в 1 минуту,
нерегулярный, разного наполнения и напряжения. Выслушивается ритм перепела у верхушки, систолический и диастолический шумы у верхушки и в точке Боткина.
Печень увеличена, на 4 см выступает из подреберья. Отеки на голенях и стопах.
Какие синдромы имеются у больной?
2. Больная З., 42 лет, жалуется на сильные головные боли, тошноту, дрожь во всем теле. При исследовании лицо гиперемировано. Тоны сердца ритмичные, при
глушены, акцент II тона над аортой, пульс — 80 в 1 минуту, напряженный. АД — 200/110 мм рт.ст.
Какой синдром имеет место в данном случае? Какова тактика врача?
3. Больной К., 62 лет, поступил в отделение с жалобами на жгучие боли за грудиной при ходьбе на 200 м, одышку, перебои в работе сердца. При объективном исследовании: кожные покровы физиологической окраски, питание повышено, 8 экстрасистол за 1 минуту.
Какие синдромы имеют место в данном случае? Какое обследование необходимо назначить?
4. Больная А., 56 лет, доставлена машиной «скорой помощи» с жалобами на сильные жгучие боли за грудиной с иррадиацией в левую руку и плечо, резкую слабость. Заболела остро, час назад, после приема 2 таблеток нитроглицерина боли не уменьшились. При объективном исследовании: заторможена, кожа и видимые слизистые бледные с цианотическим оттенком, покрыта каплями пота, холодная. Пульс нитевидный, АД — 80/60 мм рт.ст. В легких дыхание везикулярное, в нижних отделах наибольшее количество влажных хрипов. Тоны сердца глухие, ритмичные. Больная не мочилась.
Какие синдромы имеют место у данной больной? Какое обследование необходимо назначить?
5. Больная Н., 58 лет, длительное время страдает гипертонической болезнью, в последнее время принимала в качестве гипотензивного препарата изобарин. Сегодня утром при вставании с постели почувствовала резкую слабость, головокружение, была кратковременная потеря сознания, При осмотре врачом «скорой помощи»: больная бледна, пульс нитевидный; АД — 80/55 мм рт.ст. В легких хрипов нет. Тоны сердца ритмичные, приглушенные. После проведения мероприятий по стабилизации гемодинамики состояние удовлетворительное, АД — 140/95 мм рт.ст.
Какой, по вашему мнению, синдром имел место у данной больной?
6. Больной М., 55 лет, жалуется на длительные, усиливающиеся при изменении положения тела боли в левой половине грудной клетки, ноющего характера не связанные с физической нагрузкой. При объективном исследовании: резкая болезненность при пальпации большой грудной мышцы и остистых отростков шейного отдела позвоночника. Со стороны внутренних органов патологии не обнаружено. ЭКГ — без отклонений от нормы.
Каково необходимое обследование? Какой синдром имеет место у больного?
Дата добавления: 2015-11-05; просмотров: 1161 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник