Синдром кавасаки у детей заразен или нет
Может, кому-то пригодится эта информация.
Началось все 1 апреля с температуры, 38-38,5, сбивали Нурофеном, Парацетамолом, эффект был недолгий, да и сбивалась до 37,5. На третий день выступила сыпь. На тот момент я еще думала, возможно, это розеола, т.к. сыпь была похожа, да и других симптомов Кавасаки на тот момент не было. Розеола у нас была в январе, но я почитала, что иногда она бывает 2 раза. Дочка все 3 дня только на руках, в том числе и на сон, очень часто плакала, мало ела. Вызвали врача с ПК, она нам поставила ОРЗ, аллергический дерматит, на что я сразу сказала, что никакой новой еды мы не давали. Выписала антибиотик Флемоксин солютаб, я была уверена, что на следующий день мы уже будем огурцом, тк АБ нам обычно всегда помогают. Но нет, 4 день, утром ситуация не изменилась, сыпь, высокая температура (при розеоле температура спадает), красные губы и глаза. Вызвали Скорую, которая так же нам не диагностировала верный диагноз. Легли мы в ГДКБ №2, 1 отделение с диагнозом ОРВИ, бронхит, под вопросом Кавасаки (повезло, что наша лечащая врач сталкивалась уже с такой болезнью, вот только адекватно лечить нас начали на 8 день начала болезни, когда я вынесла врачу мозг).
В больнице сразу стали ставить Цефтриаксон, от температуры Цефекон, Ибупрофен, которые облегчали состояние на недолгое время, понижая температуру до 37,5-37,8, каждую ночь ставили литичку, только так дочка могла заснуть хоть на некоторое время, ночью температура поднималась под 40.
На 2 день в больнице подняла на ноги сначала медсестру, затем врача, когда нам не хотели дать жаропонижающее, сказав, надо немного подождать…А чего ждать, когда я и так знаю уже, что никакие сиропы ни свечки и даже антибиотики не помогают 5-й день. Врач позвала заведующую кардиологии, что-то они там пообсуждали, и решили заменить Цефтриаксон на Цефоперазон, плюс начали ставить капельницы Реамберин и Стерофундин. Вдобавок Бронхорус, Протаргол, Цетиризин, были назначены ингаляции с Беродуалом, но из-за постоянной температуры мы может пару раз их сделали. Перед постановкой капельниц дочку забрали в реанимацию и поставили там вазокан, меня не пустили. Искололи все руки, не могли никак вену найти (
Данное лечение так же не помогло, высокая температура держалась, только что сыпь стала поменьше.
Я не сразу узнала, что у нас Кавасаки, врач не говорила. Отправили нас на ЭКГ, в направлении было указано кавасаки? Я этот листик отдала и забыла, а потом когда начала искать в инете, везде попадалась информация о Коксаки, поэтому я и думала, что у нас Коксаки (по сути, обычный ОРВИ). Только на 4 день в больнице, дежурная врач проболталась о Кавасаки и о том, что в понедельник со мной возможно будет разговаривать профессор. Тогда я и начала усиленно искать в интернете информацию, нашла очень полезные документы, их можно скачать:
— «Клиника, диагностика и лечение синдрома Кавасаки. Клинические рекомендации»
— «Слизисто-кожный лимфонодилярный синдром (Кавасаки) у детей. Клинические рекомендации».
Если бы я раньше нашла информацию, эххх, а так мы начали получать адекватное лечение только на 8 день от начала болезни. Ночью прочитала про эту болезнь, все, что могла найти.
8-й день от начала болезни, караулила с утра врача около ординаторской, сразу спросила КОГДА!!! начнут ставить иммуноглобулин, да в какой дозировке, да с аспирином ли) Она конечно приофигела знатно от моих познаний. В общем, в обед нас забрали в реанимацию и там несколько часов капали ИГ. Удержать ребенка на руках во время капельниц — это отдельная история. К вечеру температура стала падать, до 37!! Ура! Реамберин и Стерофундин отменили, оставили антибиотик Цефоперазон.
На следующий день (9-й день после начала болезни) нас перевели в кардиоревматологическое отделение, в котором мы пролежали еще неделю. На 9 день так же в реанимации капали иммуноглобулин.
После выписки тромбоцитоз сохранялся около месяца, пили Курантил, Аспирин. Постоянный мониторинг ОАК, ЭКГ, ЭХО, медотвод от прививок минимум на полгода.
Сейчас все хорошо, кровь пришла в норму, по ЭХО так же никаких отклонений, слава Богу! Через полгода повторно сдать все анализы, и показаться врачу. Вот таки дела.
Ну и выдержка из интернета про болезнь Кавасаки, кто не может открыть ссылку:
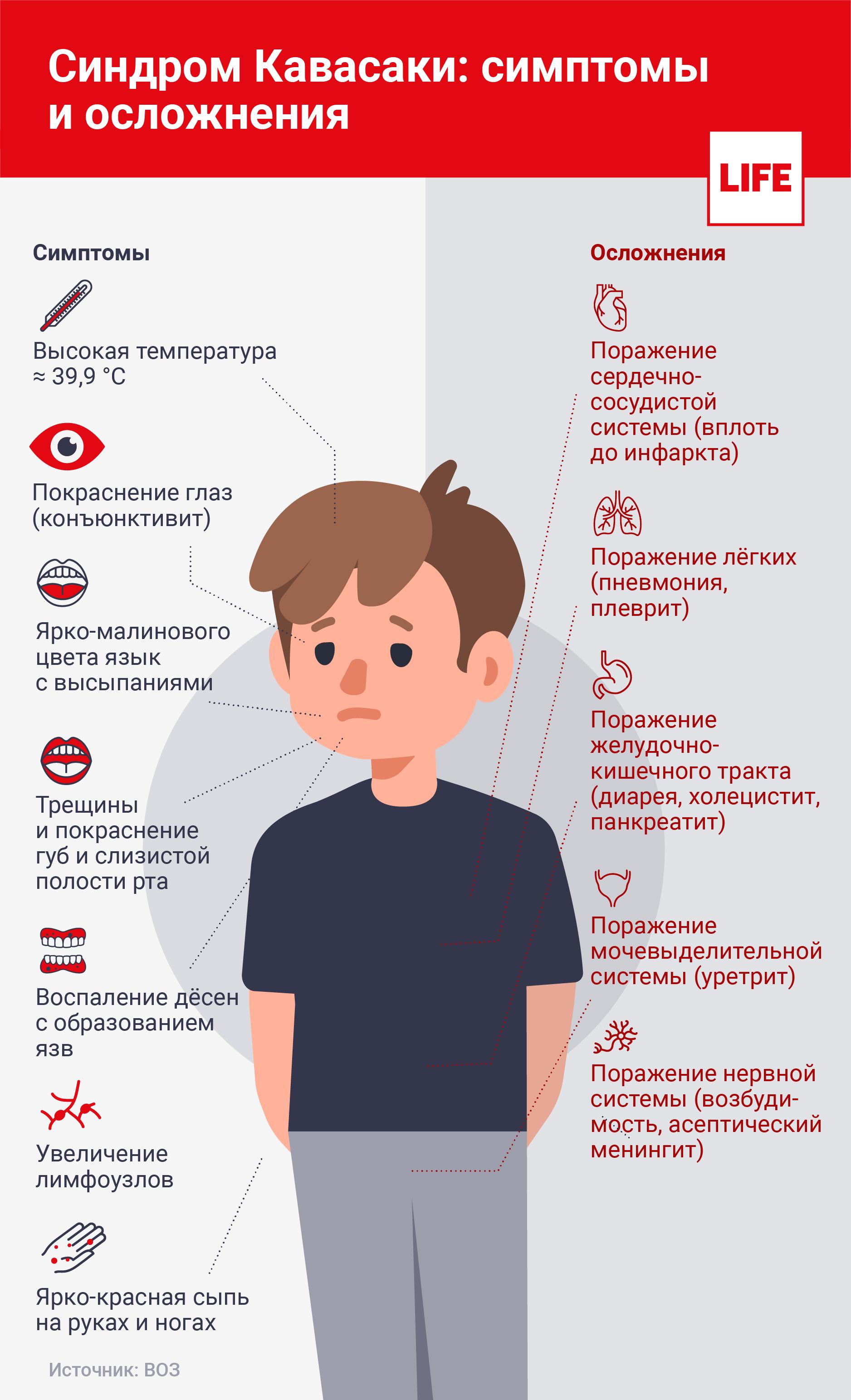
Болезнь Кавасаки (синдром Кавасаки) встречается преимущественно у детей до 5 лет.
Это редкое комплексное иммунное или инфекционное заболевание, которое характеризуется поражением коронарных артерий, лихорадкой, конъюнктивитом и другими тяжелыми симптомами.
Лечение болезни Кавасаки у детей проводится в клинических условиях с помощью медицинских препаратов.
Что это такое?
Болезнь открыта в 1961 г. японским врачом-педиатром Кавасаки, в честь которого и названа болезнь.
Им были выявлены патологии сердца и коронарных артерий, объединенные в комплексное заболевание — синдром Кавасаки.
Это иммунное заболевание, этимология которого до сих пор не выявлена. В результате болезни происходит васкулитное поражение мелких и крупных коронарных артерий и сосудов, а также образованием аневризм, тромбов и разрывов.
Провоцирующим фактором служит повышенный уровень Т-лимфоцитов из-за наличия антигенов на стрептококки и стафилококки, однако это лишь гипотеза, которая еще не нашла научного подтверждения.
Болезнь чаще всего развивается в раннем возрасте (1-5 лет), причем в 30 раз чаще у представителей монголоидной расы. По статистике, 80% больных — дети младше 3-х лет.
У мальчиков болезнь Кавасаки наблюдается в 1,5 раза чаще, чем у девочек. В медицинской практике есть случаи данного заболевания и у взрослых людей старше 30 лет.
Причины и патогенез
Конкретного объяснения появления заболевания нет. Однако выявлены некоторые закономерности и цикличность возникновения вспышек синдрома Кавасаки, например, сезонность, что говорит о возможной инфекционной природе недуга.
Кроме того, обследования больных пациентов показали наличие остатков неизвестных микроорганизмов в крови, напоминающих вирусы.
Основными возможными возбудителями считаются:
— спирохета;
— стафилококки;
— парвовирус;
— стрептококки;
— риккетсии;
— герпес;
— вирус Эпштейн-Бара;
— ретровирус.
Согласно еще одной теории, причина кроется в иммунной системе и наследственных факторах, то есть генах, так как азиаты чаще других страдают от болезни.
Возможной причиной в этом случае считают реакцию организма на токсин или инфекцию, запускающих механизм целого комплекса патологий.
Клиническая картина
Больные синдромом Кавасаки проходят через 3 стадии:
1.Острый фебрильный — от 7 до 10 дней.
2.Подострый — со 2-й по 3-ю неделю.
3.Период выздоровления — от месяца до нескольких лет.
Сперва у больного подымается температура тела, как при обычном ОРВИ, и начинается лихорадка. При отсутствии лечения лихорадка продолжается до 2-х недель. Чем дольше длится этот период, тем меньше шансов на выздоровление.
Далее возникают проблемы с кожными покровами: красные пятна, вздутия кожи, волдыри, сыпь и др. Возможно уплотнение кожи на подошвах ног и ладонях, при этом снижается подвижность пальцев. Данные симптомы сохраняются около 2-3 недель, затем кожа шелушится.
Также происходит поражение слизистой оболочки ротовой полости и глаз. В первую неделю у больных появляется конъюнктивит обоих глаз без выделений.
Слизистая оболочка страдает от сухости и кровотечения, например из десен, губы лопаются и трескаются, язык приобретает малиновый оттенок, а миндалины увеличиваются в размерах. В половине случаев наблюдается значительное увеличение в размерах шейных лимфоузлов.
Со стороны сердца и коронарной системы появляются следующие симптомы:
— миокардит;
— сердечная недостаточность;
— аритмия;
— тахикардия;
— боли в груди;
— аневризмы сосудов;
— инфаркт миокарда;
— перикардит;
— митральная недостаточность.
В каждом третьем случае заболевания у больных происходит поражение суставов в области голеностопа, коленей, кистей рук.
Также возможны диарея, боли в животе, тошнота, рвота, а иногда менингит или уретрит.
Диагностика
В медицинской практике принято считать, что поводом на возможное наличие заболевания служит непрекращающаяся лихорадка на протяжении 5 дней и более. Кроме этого должны присутствовать хотя бы 4 из 5 следующих симптомов:
— конъюнктивит обоих глазных яблок;
— сыпь в паху, на стопах и спине;
— воспаленная слизистая ротовой полости, языка и губ;
— отеки кистей и стоп;
— увеличение лимфоузлов и миндалин.
Если у больного есть аневризмы коронарных сосудов, то достаточно 3-х признаков.
Лабораторные исследования дают мало информации. У пациента повышенный уровень лейкоцитов и тромбоцитов. Биохимия крови показывает чрезмерное количество иммуноглобулина, трансаминаза и серомукоида. В моче наблюдается лейкоцитурия и протеинурия.
В качестве дополнительной диагностики проводят ЭКГ сердца, рентген грудного отдела, УЗИ сердца, а также ангиографию коронарных артерий. В некоторых случаях требуется проведение люмбальной пункции.
Для дифференцирования синдрома Кавасаки могут проводиться и другие исследования, чтобы отличить данное заболевание от кори, краснухи, скарлатины и других недугов со схожими симптомами.
Последствия и осложнения
Осложнения после болезни Кавасаки возникают редко, в результате ослабленного иммунитета или неверного лечения. Это приводит к следующим последствиям:
— миокардит;
— артрит;
— аневризмы коронарных сосудов;
— гангрена;
— водянка желчного пузыря;
— вальвулит;
— отит;
— асептический менингит;
— диарея.
Методы лечения
Радикальных методов терапии заболевания не существует.
Болезнь не поддается лечению стероидами или антибиотиками.
Единственный эффективный способ — внутривенные инъекции иммуноглобулина и ацетилсалициловой кислоты одновременно.
Иммуноглобулин купирует происходящие в сосудах патологии и воспалительные процессы, тем самым препятствуя образованию аневризм.
Ацетилсалициловая кислота снижает риск появления тромбов и оказывает противовоспалительное действие. Кроме того, оба препарата снижают температуру тела, устраняют лихорадку и облегчают состояние больного.
Дополнительно могут назначаться антикоагулянты по показанию врача для профилактики образования тромбоза. Это обычно Варфарин и Клопидогрел.
Терапия кортикостероидами в данном случае опасна, так как повышается риск коронарного тромбоза сосудов.
Прогноз к выздоровлению
В абсолютном большинстве случаев прогноз положительный. Общий курс лечения длится в среднем 3 месяца. Смертность от болезни Кавасаки составляет порядка 1-3%, в основном от тромбоза сосудов и их последующего разрыва или инфаркта миокарда.
Около 20% пациентов, перенесших заболевание приобретают необратимые изменения стенок коронарных сосудов, что в будущем становится причиной атеросклероза, ишемии сердца и повышенного риска инфаркта миокарда.
Этому способствуют курение и гипертония. Все больные обязательно должны находиться под постоянным наблюдением кардиолога всю жизнь и хотя бы раз в 5 лет проводить полное обследование сердца и коронарной системы.
Рекомендации
Истинные причины болезни до сих пор неизвестны, поэтому конкретных рекомендаций нет.
Необходимо лишь своевременно лечить любые инфекционные заболевание и при любых тревожных симптомах обращаться за врачебной помощью.
Болезнь Кавасаки — редкое и малоизученное заболевание. Оградить ребенка от него практически невозможно. Важно лишь тщательно изучить данное заболевание, чтобы быть способным вовремя его выявить и обратиться к врачу.
Это важно, так как на ранних этапах болезнь успешно купируется с минимальным риском для здоровья. Если же затянуть с лечением, то есть вероятность образования тромбов и появления аневризм, способных привести к летальному исходу.
Источник: https://pediatrio.ru/b/bolezn-kavasaki/u-detej-8.html
Источник
По мнению учёных, по всему миру CoViD-19 послужил «спусковым крючком» для малоизученной опасной болезни. И пока науке не известно, что всё-таки является её истинной причиной.
В 1961 году четырёхлетнего мальчика в Японии привезли в больницу со странным сочетанием симптомов: лихорадка, сыпь, шелушение на коже, воспалённые глаза, распухшие лимфоузлы на шее и ярко-красный («клубничный») язык. Его доктором был Томисаку Кавасаки. Сейчас ему уже 95 лет. Спустя полвека он рассказал, что у того мальчика всё хорошо, он вырос и живёт полноценной жизнью. Но ни самому врачу, ни его коллегам по всему миру до сих пор не удаётся разгадать секрет странной болезни, которую он когда-то впервые выявил.
А сейчас врачи сразу нескольких стран переживают за дальнейшую жизнь сотен внезапно ею заболевших. Спустя уже несколько месяцев после начала коронавирусной пандемии практически одновременно поступили тревожные данные от врачей из США и нескольких стран Европы: резко увеличилось число госпитализированных с подозрением на синдром Кавасаки. В американском штате Нью-Йорк за последние месяцы зафиксировали 102 новых случая, а всего по стране их насчитали 164 в 17 штатах. Правда, пока медики не берутся однозначно утверждать, что это именно синдром Кавасаки, они осторожно называют эти воспаления Kawasaki-like syndrome — похожий на Кавасаки синдром. Врачи обратили внимание, что, к примеру, в Нью-Йорке почти треть заболевших детей (29%) — в возрасте от пяти до девяти лет, почти столько же пациентов — подростки. Меж тем синдром Кавасаки чаще всего поражает детей гораздо младше.
Трое из заболевших в США детей скончались. Примечательно, что у них был положительный тест на коронавирус. CoViD-19 выявили и у многих других маленьких пациентов с симптомами синдрома Кавасаки. Губернатор Нью-Йорка Эндрю Куомо отметил, что у них при этом не наблюдается ни кашля, ни затруднённого дыхания, ни других ожидаемых проявлений коронавируса.
Ещё одна вопиющая ситуация — в итальянской провинции Бергамо. С 18 февраля по 20 апреля 2020 года там доставили в больницу десять детей с признаками этого синдрома. И это при том, что за предыдущие ПЯТЬ ЛЕТ было всего 19 случаев. По словам местных медиков, количество заболевших подскочило как минимум в 30 раз: обычно пациента с синдромом Кавасаки привозили самое частое раз в три месяца. Стоит упомянуть, что из десяти госпитализированных восемь — с положительным тестом на коронавирус.
В Великобритании сообщали о 20 новых случаях подозрений на синдром Кавасаки. Такое, или по крайней мере похожее, заболевание зафиксировали в Испании, Швейцарии, во Франции от него умер девятилетний мальчик.
Что такое синдром Кавасаки
Это воспаление кровеносной системы по всему телу. Самый явный признак — покрытая красными пятнами кожа, результат разрывов мелких сосудов. Их стенки отмирают. На языке медиков это называется некротическим васкулитом. Иногда доходит до тяжёлого поражения сердца, мозга, желчного пузыря.
До недавнего времени считалось, что это довольно редкий недуг — фиксировали в районе десяти случаев на каждые сто тысяч детей. По статистике, поражает он в основном детей от полутора до пяти лет. При этом мальчики заболевают заметно чаще, чем девочки. И ещё одна пока не ясная закономерность: хотя вообще заболевают люди самых разных национальностей, но всё-таки особенно частые пациенты — этнические японцы и представители других народов Азии. Это позволяет предположить роль наследственного фактора. Впрочем, к примеру, главный врач детской городской клинической больницы имени З.А. Башляевой (тушинской) Исмаил Османов отметил, что в своей медицинской практике генетической предрасположенности пациентов не наблюдал.
Несмотря на то что это считается редким заболеванием и заболеванием, которому подвержены азиатские этнические группы, тем не менее ежегодно мы шесть-семь случаев диагностируем синдрома Кавасаки, и пациенты не являются представителями азиатских этнических групп. У них выявить наследственность нам не удалось. Я бы сказал, что при этом заболевании роль наследственности есть, но она неоднозначна, это не моногенное заболевание, а полигенное, в котором участвуют как наследственные, так и средовые факторы, внешние
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Как отметил профессор Османов, этот синдром часто скрывается «под маской» болезни желудочно-кишечного тракта, аппендицита и даже банального отравления. По его мнению, только опытный педиатр может быстро его выявить.
Если длительная температура, злокачественная гипертермия, антибиотики не действуют, состояние ухудшается, кожные изменения, слизистые изменения, симптомы резко выраженного воспаления со стороны крови, увеличение лимфатических узлов, конъюнктивит и если при этом мы выявляем проблемы при исследовании сердца — мы ставим этот диагноз
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой

Остаётся без ответа и самый главный вопрос — что именно вызывает эту болезнь. Наблюдения медиков показывают, что её каким-то образом могут провоцировать вирусные или бактериальные инфекции.
Совершенно чётко установлено, что в качестве инфекционного агента, провоцирующего фактора, то есть «триггера», могут служить такие агенты, как Вирус Эпштейна — Барра (вирус герпеса человека 4-го типа, один из самых распространённых вирусов в мире. — Прим. Лайфа), стафилококк, стрептококк, парвовирус(вызывает в том числе сыпь, артрит, повреждение сердечной мышцы. — Прим. Лайфа). В этой ситуации коронавирус тоже может сыграть свою роль в развитии этого заболевания. Причём, как доказано, синдром Кавасаки может вызываться как одним агентом, так и сочетанием нескольких агентов
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Американские учёные в ходе недавнего исследования пришли к выводу, что проявления «в виде» синдрома Кавасаки на фоне коронавируса могут быть связаны с тем, что CoViD-19 поражает кровеносные сосуды. Между тем в России, по словам главврача тушинской больницы, пока никакой тревожной статистики по этой болезни не зафиксировано.
У нас в стране ни одного случая не описано синдрома Кавасаки на фоне коронавируса. Даже после того, как наша больница начала работать с коронавирусной инфекцией, мы ни одного случая синдрома Кавасаки не диагностировали, а до того у нас были случаи. Но мы готовы к развитию любой ситуации, связанной с коронавирусной инфекцией, для нас никакой неожиданности в этом нет
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Из-за рубежа тем временем продолжают поступать всё новые данные: теперь выясняется, что «похожий на Кавасаки» синдром начал активно атаковать и взрослых. В США выявили нескольких пациентов в возрасте от 20 до 25 лет. Отмечается, что это стало для медиков полной неожиданностью — с этой болезнью до сих пор были знакомы только детские врачи.
Источник
У этого термина существуют и другие значения, см. Кавасаки.
Синдром Кавасаки (слизисто-кожный лимфонодулярный синдром) — некротизирующий системный васкулит с преимущественным поражением средних и мелких артерий. Проявляется лихорадкой, изменениями слизистых оболочек, кожи, поражением коронарных и других висцеральных артерий с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
Статистические данные[править | править код]
В России встречается достаточно часто. Преобладающий возраст — 1-15 лет. Преобладающий пол — женщины 1,5:1.
Этиология неизвестна. Основной гипотезой считают наличие стафилококковых и стрептококковых суперантигенов, стимулирующих популяцию Т-лимфоцитов, что приводит к развитию иммунных реакций на Аг эндотелиальных клеток. Васкулит при синдроме Кавасаки поражает в основном артерии среднего калибра. Расщепление наружной и внутренней эластических мембран сосудов приводит к развитию аневризм. Интима утолщается, просвет сосуда сужается и способен тромбироваться.
На фоне пандемии коронавируса SARS-CoV-2 появились сообщения о серьёзном увеличении количества случаев воспалительного синдрома, похожего по симптомам на синдром Кавасаки.[3]
Клиническая картина[править | править код]
Для синдрома Кавасаки характерно циклическое течение.
Заболевание начинается с острой лихорадочной стадии, которая длится 1-2 недели. Этот период болезни характеризуется упорной лихорадкой, тяжёлым болезненным самочувствием, раздражительностью. Длительность лихорадки может достигать двух недель. На фоне высокой лихорадки возникают симптомы поражения слизистых оболочек, кожи, лимфатических узлов:
- конъюнктивит;
- гиперемия слизистой оболочки полости рта и губ;
- отеки кистей и стоп;
- полиморфная сыпь;
- увеличение одного или нескольких шейных лимфатических узлов.
Могут встречаться и другие клинические проявления: артриты, диспептические расстройства (диарея, рвота, боли в животе), увеличение печени.
Подострая стадия длится от 3 до 5 недель и характеризуется нормализацией температуры тела, обратной динамикой всех симптомов болезни. Через 1-3 недели возникают «малиновый язык» и шелушение пальцев рук и ног.
Для синдрома Кавасаки характерно вовлечение в патологический процесс сердечно-сосудистой системы. Могут поражаться перикард, миокард, проводящая система сердца, эндокард, клапанный аппарат. Так же для данного синдрома характерно поражение коронарных артерий с развитием аневризм, что является особенностью данного васкулита[4].
Диагностические критерии[править | править код]
Для постановки диагноза синдрома Кавасаки необходимо наличие лихорадки более 5 дней и любых четырёх нижеперечисленных критериев:
- Двусторонняя конъюнктивальная инъекция
- Изменения на губах или в полости рта: «клубничный» язык, эритема или трещины на губах, инфицирование слизистой полости рта и глотки
- Любые из перечисленных изменений, локализованные на конечностях
- Эритема ладоней или стоп
- Плотный отёк кистей или стоп на 3-5-й день болезни
- Шелушение на кончиках пальцев на 2-3-й неделе заболевания
- Полиморфная экзантема на туловище без пузырьков или корочек
- Острая негнойная шейная лимфаденопатия (диаметр одного лимфатического узла >1,5 см).
Если отсутствуют 2-3 из 4 обязательных признаков болезни, устанавливается диагноз неполной клинической картины заболевания.
Осложнения[править | править код]
• Осложнения со стороны ССС: ИМ, вальвулит, миокардит, разрывы аневризм с развитием гемоперикарда
• Другие осложнения: асептический менингит, артрит, средний отит, водянка жёлчного пузыря, диарея, периферическая гангрена.
Прогноз[править | править код]
У нелеченых больных аневризмы коронарных артерий развиваются в 25 % случаев. Лечение в/в иммуноглобулином снижает риск развития аневризм до 10 %. Спонтанную регрессию аневризм венечных сосудов наблюдают у половины пациентов, однако риск коронарных событий у них остаётся таким же высоким, как у пациентов с персистирующими аневризмами.
Случаи заболевания[править | править код]
Случаем, получившим наиболее широкую огласку, стал случай смерти Джетта Траволты — сына известного голливудского актера и режиссёра Джона Траволты и его супруги актрисы Келли Престон. В двухлетнем возрасте у Джетта был диагностирован синдром Кавасаки, а 2 января 2009 года он, находясь в ванной комнате, потерял равновесие, упал и получил травму, в результате которой скончался. Причиной потери равновесия, предположительно, стал эпилептический припадок.
Лечение[править | править код]
Радикального лечения не существует.
Стандартное симптоматическое лечение — внутривенное введение иммуноглобулинов[5].
В терапии болезни Кавасаки применяют высокие дозы НПВП[6]. Пациенты должны быть вакцинированы от гриппа и ветряной оспы: именно эти инфекции, в сочетании с многомесячным курсом аспирина, существенно повышают риск развития синдрома Рея[7].
Кортикостероиды также используются[8], особенно если другие методы лечения неэффективны, но в рандомизированном контролируемом исследовании добавление кортикостероидов к терапии иммуноглобулином и аспирином не улучшило результат[9]. Кроме того, применение кортикостероидов при болезни Кавасаки связано с повышенным риском развития аневризмы коронарных артерий, потому их использование, как правило, противопоказано.
О плазмаферезе говорят как о методе лечения пациентов с болезнью Кавасаки, однако результаты исследований противоречивы.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Похожие на синдром Кавасаки симптомы у детей связывают с коронавирусом, BBC News Русская служба (14 мая 2020). Дата обращения 15 мая 2020.
- ↑ Н.А. Геппе. Детские болезни. — Гэотар- медиа, 2018. — С. 433-437. — 760 с. — ISBN 978-5-9704-4470-2.
- ↑ Oates-Whitehead RM; Baumer JH; Haines L; Love, S; MacOnochie, IK; Gupta, A; Roman, K; Dua, JS; Flynn, I. Cochrane Database of Systematic Reviews (англ.) // Cochrane Database of Systematic Reviews / Baumer, J Harry. — 2003. — No. 4. — P. CD004000. — doi:10.1002/14651858.CD004000. — PMID 14584002.
- ↑ Hsieh K.S., Weng K.P., Lin C.C., Huang T.C., Lee C.L., Huang S.M. Treatment of acute Kawasaki disease: aspirin’s role in the febrile stage revisited (англ.) // Pediatrics (англ.)русск. : journal. — American Academy of Pediatrics (англ.)русск., 2004. — December (vol. 114, no. 6). — P. e689—93. — doi:10.1542/peds.2004-1037. — PMID 15545617.
- ↑ Pediatrics, Kawasaki Disease: Treatment & Medication – eMedicine Emergency Medicine. Emedicine.medscape.com (18 марта 2010). Дата обращения 23 июля 2014.
- ↑ Sundel R.P., Baker A.L., Fulton D.R., Newburger J.W. Corticosteroids in the initial treatment of Kawasaki disease: report of a randomized trial (англ.) // The Journal of Pediatrics (англ.)русск. : journal. — 2003. — June (vol. 142, no. 6). — P. 611—616. — doi:10.1067/mpd.2003.191. — PMID 12838187. (недоступная ссылка)
- ↑ Newburger JW et al., Randomized trial of pulsed corticosteroid therapy for primary treatment of Kawasaki disease, N Engl J Med. 2007 February 25;356(7):663-75
Ссылки[править | править код]
- На Викискладе есть медиафайлы по теме Синдром Кавасаки
- Синдром Кавасаки, наглядная анимация
- Синдром Кавасаки
- Болезнь Кавасаки может распространяться по воздуху
- Болезнь Кавасаки в фотографиях
Источник
