Синдром кавасаки и его последствия


Синдром Кавасаки — совокупность клинических признаков, возникающих у детей с аутоиммунным воспалением мелких и средних артериальных сосудов. Болезнь протекает по типу деструктивно-пролиферативного васкулита с преимущественным поражением сосудов сердца, кожи, почек, суставов и органов пищеварения. В процесс нередко вовлекается аорта и крупные кровеносные стволы. У детей синдром является причиной тяжелой сердечной патологии, сопровождающейся стенозом коронарных артерий, тромбообразованием и появлением аневризм.
Недуг был открыт в 1961 году японским детским врачом Кавасаки. Доктор наблюдал за больными детьми, у которых имелась сыпь на гиперемированной коже, были потресканные губы, отекшие подошвы и ладони, увеличенные лимфоузлы. Он определил, что подобная симптоматика обусловлена системным поражением кровеносных сосудов. Благодаря открытию доктора Кавасаки синдром получил свое наименование. Первоначально недуг относили к категории легко протекающих болезней. В последствии неоднократно регистрировались случаи тяжелой коронарной дисфункции у лиц с синдромом Кавасаки. В России эта болезнь диагностируется крайне редко.
Этиология синдрома неизвестна. Важное значение в развитии патологии имеет наследственность и определенная раса. Болеют в основном жители азиатских стран — японцы, китайцы, корейцы. У азиатов недуг регистрируется намного чаще, чем у американцев и европейцев. Синдром Кавасаки встречает в основном у мальчиков грудного и раннего детского возраста. Наиболее часто болеют младенцы 9 – 11 месяцев. Известны единичные случаи развития патологии у взрослых.
Это редкое тяжелое заболевание протекает по типу генерализованного васкулита некротизирующего характера. Оно характеризуется воспалением преимущественно артерий сердца с образованием аневризмоподобных локальных расширений и кровяных сгустков, перекрывающих просвет сосуда. Воспаление нередко распространяется на оболочки сердца – перикард и эндокард, а также на саму сердечную мышцу – миокард.

Синдром Кавасаки отличается полиморфизмом клинических проявлений. У больных возникает фебрильная лихорадка, на коже появляется диффузная сыпь, воспаляется конъюнктива глаз, слизистая оболочка рта, кожа, суставы, шейные лимфоузлы. При постановке диагноза врачи учитывают данные клинической картины и результаты лабораторных исследований, электрокардиографии, эхокардиографии, коронарографии. Лечение патологии проводится в стационаре. Больным назначают препараты из группы антиагрегантов, антикоагулянтов, НПВС, иммуномодуляторов. Эта малоизученная аномалия способна привести к печальным последствиям и даже к летальному исходу. Важно вовремя распознать болезнь и оказать пациенту медицинскую помощь.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.
Современные ревматологи признают гипотезу, согласно которой недуг развивается у лиц, имеющих генетическую предрасположенность, под влиянием экзогенных факторов: бактерий и вирусов. Наиболее опасными в отношении синдрома являются стрептококковая, стафилококковая, риккетсиозная, цитомегаловирусная и герпесвирусная инфекции.

Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
- Тромбоз и окклюзия пораженной артерии.
При отсутствии своевременной и правильной терапии синдрома прогноз становится неблагоприятным. В результате стенозирования и закупорки тромбом коронарных артерий возникает инфаркт миокарда, который нередко становится причиной смерти больных.
Видео: механизм повреждения артерий при синдроме Кавасаки
Симптоматика
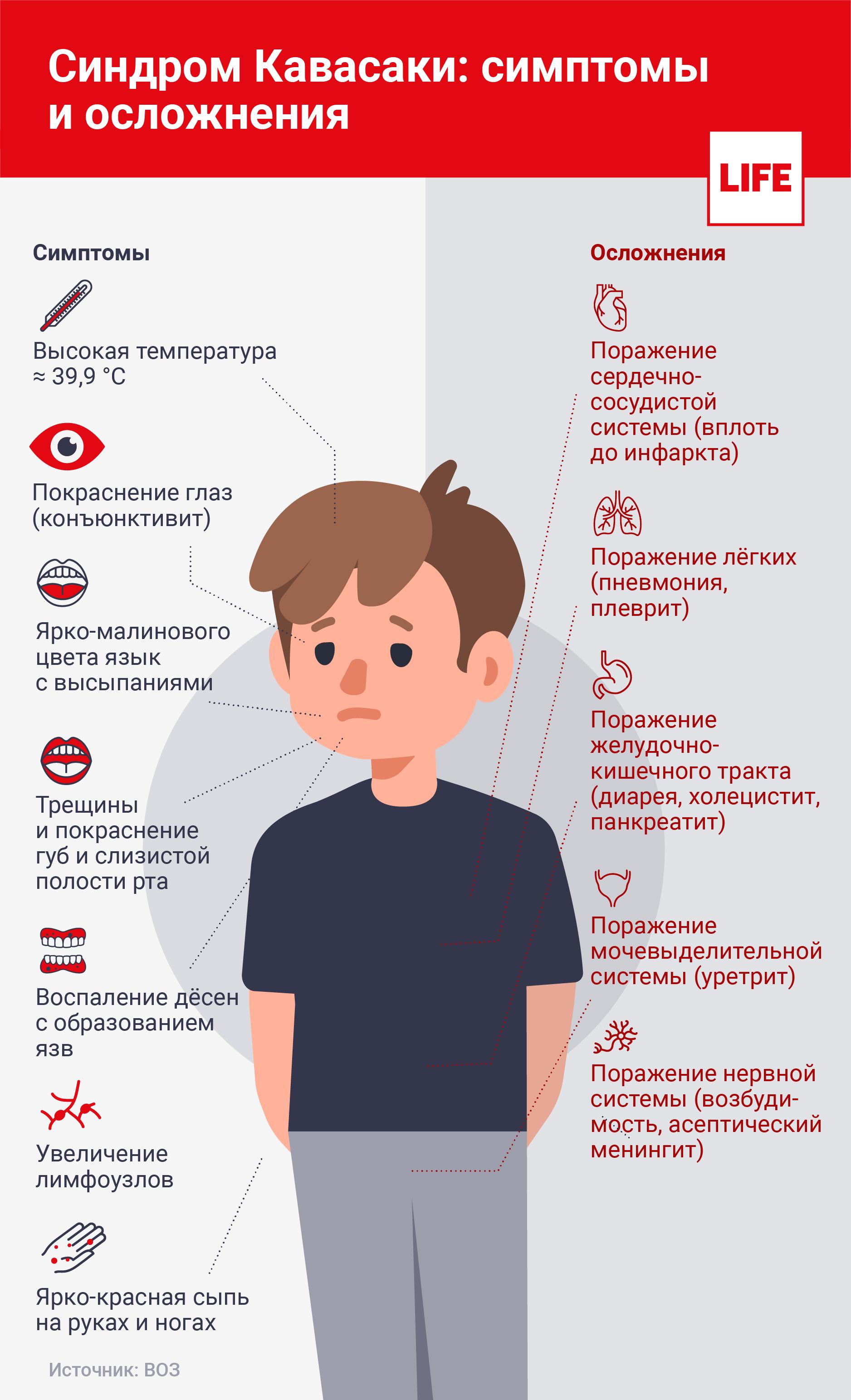
Клинические признаки синдрома разнообразны и специфичны:
- Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.

проявления синдрома Кавасаки
- Лихорадка — резкой подъем температуры тела, сохраняющийся в течение двух недель и сопровождающийся признаками интоксикационного синдрома: недомоганием, ознобом, тахикардией, ломотой во всем теле. Родители жалуются на чрезмерное беспокойство, капризность, возбудимость и раздражительность своих детей. Они становятся плаксивыми и крикливыми, отказываются от еды и плохо спят. Взрослые больные не справляются с выполнением банальных повседневных дел. Они с трудом поднимаются в гору, не могут бежать и быстро идти, а также поднимать тяжести. Когда лихорадка длится дольше 14 дней, прогноз патологии существенно ухудшается.
- Поражение кожи проявляется появлением сыпи, элементы которой полиморфны. Они имеют вид мелких плоских красных пятен, крупных волдырей, кореподобных высыпаний без везикул и корочек. Сыпь локализуется преимущественно на туловище, конечностях, в паху. Элементы сыпи имеют тенденцию к слиянию, образуя эритематозные участки. На подошвах и ладонях кожа становится плотной и болезненной, что приводит к ограничению подвижности пальцев. Примерно через неделю сыпь начинает бледнеть и постепенно исчезает, оставляя на коже шелушащиеся очаги.
- Воспаление слизистой оболочки глаз протекает по типу конъюнктивита без выделений. У больных возникает двусторонняя инъекция сосудов склер и конъюнктивы без слезотечения и изъязвления роговицы. Во рту слизистая краснеет и сохнет, на губах появляются трещины, которые периодически кровоточат. Язык становится малиновым, миндалины увеличенными. Нередко в патологический процесс вовлекаются шейные лимфоузлы, развивается регионарный лимфаденит. Появляется одиночный болезненный узел, диаметр которого превышает 1,5 сантиметра.

области поражения при синдроме Кавасаки
У лиц с васкулитом нарушается работа сердца, наблюдаются серьезные изменения в функционировании всей сосудистой системы. У больных развивается миокардит, проявляющийся учащенным сердцебиением, одышкой, кардиалгией, аритмией. Болезнь неуклонно прогрессирует и часто приводит к острой сердечной недостаточности. Воспаление может распространяться на перикард. Аневризмы коронарных артерий — причина инфаркта миокарда.
- Суставной синдром возникает у каждого третьего больного. Обычно поражаются крупные суставы ног и мелкие суставы кистей.
- Воспаление органов пищеварения проявляется абдоминальной болью, диспепсическими явлениями, нарушением стула, увеличением печени.
- В отдельных случаях поражаются оболочки мозга и органы мочевыделительной системы.
Яркая симптоматика болезни сохраняется два месяца, а затем наступает выздоровление. При отсутствии своевременного лечения синдром прогрессирует, развиваются тяжелые осложнения:
- Острая коронарная недостаточность,
- Гемоперикард,
- Эндокардит с поражением митрального клапана,
- Воспаление клапанов сердца,
- Водянка желчного пузыря,
- Гепатит,
- Панкреатит,
- Миозит,
- Асептическое воспаление оболочек мозга,
- Поражение суставов,
- Воспаление среднего уха,
- Нейросенсорная глухота,
- Гангрена конечности.
Ранняя диагностика синдрома Кавасаки и эффективная терапия снижают уровень смертности больных от возникших осложнений до 1-2%.
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.

Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Лечебный процесс
Лечение больных с синдромом Кавасаки проводится в стационаре под наблюдением медперсонала. Этиотропной терапии болезни не существует. Симптоматическое лечение направлено на снятие неприятных симптомов и улучшение общего самочувствия больных. Обычно врачи ограничиваются применением консервативных методов. Чтобы снизить летальность, необходимо предотвратить развитие аневризм коронарных артерий. Хирургическое вмешательство показано в запущенных случаях при наличии тяжелых сердечно-сосудистых дисфункций.
Лекарственные препараты, используемые для лечения синдрома:
-
 Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм.
Иммуноглобулин вводят парентерально сразу после поступления больного в стационар. Он уменьшает выраженность воспалительных явлений в сосудах, оказывает жаропонижающее действие, препятствует образованию аневризм. - НПВС обладают противовоспалительным и жаропонижающим эффектами, снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний – «Пироксикам», «Ортофен».
- Антиагрегантные препараты предупреждают слипание тромбоцитов, способствуют разжижению крови, снижают ее свертываемость, предотвращают тромбообразование – «Аспирин», «Курантил».
- Антикоагулянтные средства замедляют свертывание крови, превращение фибриногена в фибрин и образование кровяных сгустков – «Клопидогрел», «Варфарин».
- Глюкокортикостероидные средства устраняют признаки воспаления, но не влияют на процесс образования аневризм коронарных сосудов. Их эффективность в целом вызывает сомнения у специалистов, поскольку стероидные гормоны имеют побочный эффект в виде сгущения крови и образования тромбов.
Когда консервативная терапия не дает положительных результатов, а патологические процессы в коронарных сосудах прогрессируют, переходят к оперативному лечению. Чтобы избавиться от аневризмы, пациентам выполняют ангиопластику и коронарное шунтирование. При наличии стеноза коронарных артерий проводят стентирование, катетеризацию и ротационную абляцию.
Прогнозирование
Прогноз синдрома Кавасаки благоприятный. Заболевание излечивается полностью, если лечение было начато в первые 10 дней после манифестации симптомов. Симптоматика постепенно исчезает и к концу третьего месяца сходит на нет. Если недуг не лечить, образовавшаяся аневризма разорвется. К смертельному исходу также приводит тромбоз сосудов сердца и инфаркт миокарда. Чем раньше начата диагностика и чем качественней проводимое лечение, тем благоприятнее прогноз. Смертность от синдрома составляет всего 0,1-0,5%, что также говорит в пользу положительного исхода болезни. В 3% случаев процесс рецидивирует.
Лица, перенесшие синдрома Кавасаки в детстве, в будущем могут иметь проблемы со здоровьем. У них появляются признаки атеросклероза или ишемической болезни сердца. Чтобы этого избежать, им необходимо соблюдать меры вторичной профилактики:
- Постоянно наблюдаться у кардиолога и соблюдать все его рекомендации,
- Не курить и не пить,
- Лечить гипертонию,
- Устранять любые инфекции,
- Правильно питаться,
- Принимать витамины,
- Укреплять иммунитет,
- Соблюдать умеренную физическую активность,
- Периодически проходить эхокардиографию.
Синдром Кавасаки — тяжелое заболевание, которое несет потенциальную угрозу для жизни больного ребенка. Ранняя диагностика и грамотное лечение предотвращают развитие осложнений. Внимание, забота и любовь родителей оказывают положительное воздействие на течение патологии в целом.
Видео: лекция о синдроме Кавасаки
Источник
По мнению учёных, по всему миру CoViD-19 послужил «спусковым крючком» для малоизученной опасной болезни. И пока науке не известно, что всё-таки является её истинной причиной.
В 1961 году четырёхлетнего мальчика в Японии привезли в больницу со странным сочетанием симптомов: лихорадка, сыпь, шелушение на коже, воспалённые глаза, распухшие лимфоузлы на шее и ярко-красный («клубничный») язык. Его доктором был Томисаку Кавасаки. Сейчас ему уже 95 лет. Спустя полвека он рассказал, что у того мальчика всё хорошо, он вырос и живёт полноценной жизнью. Но ни самому врачу, ни его коллегам по всему миру до сих пор не удаётся разгадать секрет странной болезни, которую он когда-то впервые выявил.
А сейчас врачи сразу нескольких стран переживают за дальнейшую жизнь сотен внезапно ею заболевших. Спустя уже несколько месяцев после начала коронавирусной пандемии практически одновременно поступили тревожные данные от врачей из США и нескольких стран Европы: резко увеличилось число госпитализированных с подозрением на синдром Кавасаки. В американском штате Нью-Йорк за последние месяцы зафиксировали 102 новых случая, а всего по стране их насчитали 164 в 17 штатах. Правда, пока медики не берутся однозначно утверждать, что это именно синдром Кавасаки, они осторожно называют эти воспаления Kawasaki-like syndrome — похожий на Кавасаки синдром. Врачи обратили внимание, что, к примеру, в Нью-Йорке почти треть заболевших детей (29%) — в возрасте от пяти до девяти лет, почти столько же пациентов — подростки. Меж тем синдром Кавасаки чаще всего поражает детей гораздо младше.
Трое из заболевших в США детей скончались. Примечательно, что у них был положительный тест на коронавирус. CoViD-19 выявили и у многих других маленьких пациентов с симптомами синдрома Кавасаки. Губернатор Нью-Йорка Эндрю Куомо отметил, что у них при этом не наблюдается ни кашля, ни затруднённого дыхания, ни других ожидаемых проявлений коронавируса.
Ещё одна вопиющая ситуация — в итальянской провинции Бергамо. С 18 февраля по 20 апреля 2020 года там доставили в больницу десять детей с признаками этого синдрома. И это при том, что за предыдущие ПЯТЬ ЛЕТ было всего 19 случаев. По словам местных медиков, количество заболевших подскочило как минимум в 30 раз: обычно пациента с синдромом Кавасаки привозили самое частое раз в три месяца. Стоит упомянуть, что из десяти госпитализированных восемь — с положительным тестом на коронавирус.
В Великобритании сообщали о 20 новых случаях подозрений на синдром Кавасаки. Такое, или по крайней мере похожее, заболевание зафиксировали в Испании, Швейцарии, во Франции от него умер девятилетний мальчик.
Что такое синдром Кавасаки
Это воспаление кровеносной системы по всему телу. Самый явный признак — покрытая красными пятнами кожа, результат разрывов мелких сосудов. Их стенки отмирают. На языке медиков это называется некротическим васкулитом. Иногда доходит до тяжёлого поражения сердца, мозга, желчного пузыря.
До недавнего времени считалось, что это довольно редкий недуг — фиксировали в районе десяти случаев на каждые сто тысяч детей. По статистике, поражает он в основном детей от полутора до пяти лет. При этом мальчики заболевают заметно чаще, чем девочки. И ещё одна пока не ясная закономерность: хотя вообще заболевают люди самых разных национальностей, но всё-таки особенно частые пациенты — этнические японцы и представители других народов Азии. Это позволяет предположить роль наследственного фактора. Впрочем, к примеру, главный врач детской городской клинической больницы имени З.А. Башляевой (тушинской) Исмаил Османов отметил, что в своей медицинской практике генетической предрасположенности пациентов не наблюдал.
Несмотря на то что это считается редким заболеванием и заболеванием, которому подвержены азиатские этнические группы, тем не менее ежегодно мы шесть-семь случаев диагностируем синдрома Кавасаки, и пациенты не являются представителями азиатских этнических групп. У них выявить наследственность нам не удалось. Я бы сказал, что при этом заболевании роль наследственности есть, но она неоднозначна, это не моногенное заболевание, а полигенное, в котором участвуют как наследственные, так и средовые факторы, внешние
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Как отметил профессор Османов, этот синдром часто скрывается «под маской» болезни желудочно-кишечного тракта, аппендицита и даже банального отравления. По его мнению, только опытный педиатр может быстро его выявить.
Если длительная температура, злокачественная гипертермия, антибиотики не действуют, состояние ухудшается, кожные изменения, слизистые изменения, симптомы резко выраженного воспаления со стороны крови, увеличение лимфатических узлов, конъюнктивит и если при этом мы выявляем проблемы при исследовании сердца — мы ставим этот диагноз
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Остаётся без ответа и самый главный вопрос — что именно вызывает эту болезнь. Наблюдения медиков показывают, что её каким-то образом могут провоцировать вирусные или бактериальные инфекции.
Совершенно чётко установлено, что в качестве инфекционного агента, провоцирующего фактора, то есть «триггера», могут служить такие агенты, как Вирус Эпштейна — Барра (вирус герпеса человека 4-го типа, один из самых распространённых вирусов в мире. — Прим. Лайфа), стафилококк, стрептококк, парвовирус(вызывает в том числе сыпь, артрит, повреждение сердечной мышцы. — Прим. Лайфа). В этой ситуации коронавирус тоже может сыграть свою роль в развитии этого заболевания. Причём, как доказано, синдром Кавасаки может вызываться как одним агентом, так и сочетанием нескольких агентов
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Американские учёные в ходе недавнего исследования пришли к выводу, что проявления «в виде» синдрома Кавасаки на фоне коронавируса могут быть связаны с тем, что CoViD-19 поражает кровеносные сосуды. Между тем в России, по словам главврача тушинской больницы, пока никакой тревожной статистики по этой болезни не зафиксировано.
У нас в стране ни одного случая не описано синдрома Кавасаки на фоне коронавируса. Даже после того, как наша больница начала работать с коронавирусной инфекцией, мы ни одного случая синдрома Кавасаки не диагностировали, а до того у нас были случаи. Но мы готовы к развитию любой ситуации, связанной с коронавирусной инфекцией, для нас никакой неожиданности в этом нет
Исмаил Османов
Главный врач детской городской клинической больницы имени З.А. Башляевой
Из-за рубежа тем временем продолжают поступать всё новые данные: теперь выясняется, что «похожий на Кавасаки» синдром начал активно атаковать и взрослых. В США выявили нескольких пациентов в возрасте от 20 до 25 лет. Отмечается, что это стало для медиков полной неожиданностью — с этой болезнью до сих пор были знакомы только детские врачи.
Источник
