Синдром эйди в неврологии лечение

В настоящее время неврологические заболевания набирают большой распространенности. Связано это с плохой экологией, наследственностью, большим количеством различных инфекций и так далее. Среди таких пороков находится и синдром Эйди (Холмс-Ади), который наблюдается чаще всего у людей с повреждением постганглионарных волокон глаза, что возникает из-за бактериальной инфекции. При этом глазной зрачок частично или полностью утрачивает способность сужаться. Он приобретает овальную форму или становится неравномерным, наблюдается сегментарное поражение радужки.
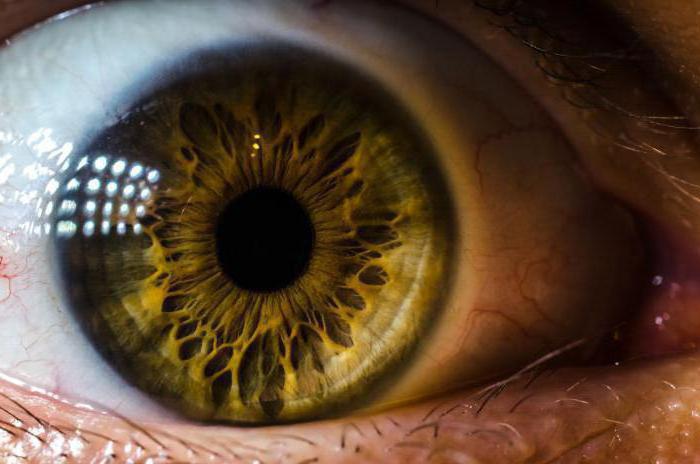
Описание
Синдром Холмса-Эйди – расстройство неврологического характера, что характеризуется постоянным расширением зрачка, реакция на свет которого очень медленная, но выраженная реакция наблюдается при яркой близкой диссоциации. Так, зрачок при сближении суживается достаточно медленно или совсем не суживается, и еще медленнее возвращается в исходные размеры, иногда в течение трех минут. При длительном пребывании в темноте у больного наблюдается расширение зрачка. Связан синдром Эйди в неврологии с тем, что бактериальная инфекция способствует повреждению нейронов в скоплении нервных клеток, что находятся в той части орбиты, которая расположена сзади, и контролируют глазное сужение. Помимо этого, у людей с таким заболеванием наблюдается нарушение вегетативного контроля тела, что связано с повреждением нервных клеток в спинном мозге. У человека поддергивается лодыжка, нарушено потоотделение. Заболевание бывает:
- Врожденным, что характеризуется дисфункцией ахиллового рефлекса, нарушение зрения при рассмотрении предмета вблизи не наблюдается.
- Приобретенным, что обуславливается нарушением зрения при близком рассматривании, которое корригируется закапыванием миотических средств. Возникает после травм, инфекций и отравлений.
Этиология и эпидемиология
Синдром Эйди полностью не изучен на сегодняшний день, в некоторых случаях принято считать его симптомом на этапе развития вегетативной недостаточности. Чаще всего болезнь встречается у представительниц слабого пола в возрасте около тридцати двух лет. Известны случаи семейного заболевания. Национальные и расовые признаки при этом не играют никакой роли.
В большинстве случае заболевание проявляется в одностороннем порядке мидриазом. Данный недуг является достаточно редким, в некоторых источниках указывается один случай патологии на двадцать тысяч людей. Это чаще всего одиночные случаи, но иногда аномалия может наблюдаться у целых семей. Дети болеют очень редко этим заболеванием. Большое количество пациентов обращаются за помощью в возрасте от двадцати до пятидесяти лет. Происхождение синдрома неизвестно, он появляется у людей, которые не имеют никаких патологий глаз. В редких случаях недуг возникает при травмах орбиты, а также в результате метастазирования раковых опухолей в орбиту глаза.
Причины
Синдром Эйди причины имеет неясные в настоящее время. Известно лишь то, что поражается реснитчатый узел, который расположен в глазнице, это провоцирует аномалию в работе мышц, отвечающих за способность четко видеть предметы на удаленном расстоянии. Способность видеть иногда возвращается, но зрачок на свет не реагирует. Главными причинами такой патологии медики считают:
авитаминоз и инфекционные болезни;
миотиния врожденного характера;
герпес глаз;
атрофия глазных мышц, которая прогрессирует;
воспаление головного мозга или его оболочек.
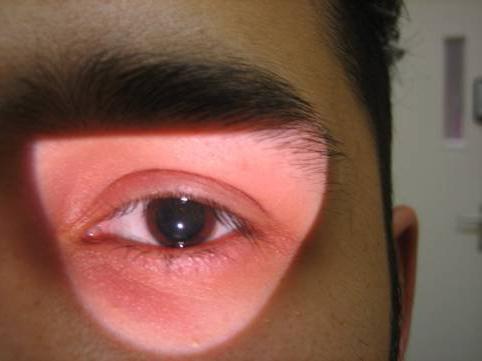
Симптомы
Признаками заболевания являются три критерия:
- Патологически расширен один зрачок, который не реагирует на свет.
- Утрата сухожильных рефлексов
- Нарушение потоотделения.
Другие симптомы при таком недуге, как синдром Эйди, могут проявляться в светобоязни, дальнозоркости, снижении зрения, головной боли, снижении рефлексов ног. Размер зрачков на протяжении дня может изменяться. Сначала поражается один глаз, но через несколько лет возможно поражение и второго глаза.
Заболевание проявляется сразу после сильного приступа головной боли, тогда начинает свое развитие мидриаз, зрение ухудшается, появляется затуманивание при рассматривании предметов, что близко расположены. В большинстве случаев наблюдается утрата рефлексов сухожильных, гипертермия.
Синдром Эйди: диагностика
Установление диагноза возможно с использованием щелевой лампы. Также проводят пробу с использования «Пилокарпина», раствор которого закапывают в глаза и наблюдают за зрачками последующие двадцать пять минут. При этом здоровый глаз не проявляет никакой реакции, на пораженном глазу зрачок сужается. Нередко проводится исследование на МРТ и КТ. Ресничные нервы могут воспаляться при наличии дифтерии, особенно на третьей неделе протекания болезни. Затем зрачки восстанавливаются. Синдром Эйди очень похож с синдромом А. Робертсона, который характерен для нейросифилиса, поэтому диагностические мероприятия проводят для постановки точного диагноза.
Если наблюдается патология зрачка, а причины неизвестны, проводят осмотр при помощи щелевой лампы для исключения механических травм радужки, наличия инородного тела, ранения, воспалительного процесса, а также спаек, глаукомы.
Лечение
Обычно при таком недуге, как синдром Эйди, лечение не разработано. Терапия не оказывает нужного эффекта. Пациентам приписывают очки, которые корректируют нарушения. Также выписывают капли «Пилокарпин» для корректировки глазного дефекта. Нарушение потоотделения лечат с использованием грудной симпатэктомии. Полностью данная болезнь не излечивается.
Прогноз и профилактика
Все патологические изменения при таком заболевании, как синдром Эйди, являются необратимыми, поэтому прогноз в некоторой степени неблагоприятен. Но болезнь не представляет опасности для жизни и не влияет на трудоспособность человека. Но в некоторых случаях исчезновение сухожильных рефлексов со временем может развиваться еще больше. Тогда оба зрачка поражаются, приобретают маленький размер и практически не реагируют на свет. Лечение каплями «Пилокарпин» не приносит явных результатов.
Профилактические меры направлены на своевременное лечение инфекционных заболеваний, которые нередко дают осложнения. Необходимо правильно питаться и соблюдать режим дня. Здоровый образ жизни способствует снижению риска развития различных патологических состояний в организме человека.

Таким образом, данное заболевание является неизлечимым, возможно только лишь снижение проявления симптоматики, со временем недуг может прогрессировать и приводить к двухсторонней аномалии глаз. Но болезнь не опасна для жизни, поскольку смертельных исходов при данном заболевании не наблюдалось.
Источник
 Впервые данный синдром был описан британским врачом неврологом по имени Уильям Джон Эйди (Adie), который заметил, что у некоторых людей наблюдается очень замедленная реакция зрачков на свет и другие раздражители, или же она полностью отсутствует.
Впервые данный синдром был описан британским врачом неврологом по имени Уильям Джон Эйди (Adie), который заметил, что у некоторых людей наблюдается очень замедленная реакция зрачков на свет и другие раздражители, или же она полностью отсутствует.
Характерной особенностью при синдроме Ади (также известен, как синдром Эйди или тонический зрачок) является то, что происходит дегенерация нейронов ресничных ганглиев. Это приводит к появлению отклонений иннервации зрачка и мышцы ресницы. Что влечет за собой ухудшение связи между органом и центральной нервной системой.
Причины нарушения
Синдром Эйди может носить врожденную или приобретенную форму. Причины, которые вызывают оба варианта развития синдрома, считаются одинаковыми. Проявляется нарушение чаще всего у женщин среднего возраста, в среднем колеблющегося на отметке 30-35 лет.
На данный момент о синдроме Холмса Эйди известно еще не все, но считается, что главными причинами его развития являются такие заболевания:
- врожденная миотония;
- глазной герпес;
- прогрессирующая атрофия мышц глаза;
- возможные воспаления головного мозга и его оболочек (менингит, энцефалит).
Отличие работы пораженных заболеванием зрачков от нормально функционирующего органа состоит в том, что они могут очень медленно, либо вообще никак не реагировать на смену светового режима вокруг. Также развитие синдрома приводит к ухудшению и расплывчатости зрения.
Механизм возникновения и развития синдрома
Как уже было упомянуто выше, на данный момент медики не могут дать однозначно четкого ответа на вопрос, чем именно вызывается данный синдром. По многочисленным наблюдениям были сделаны выводы, что его характерные особенности очень похожи на случаи, когда у человека происходит деградация в работе ресничных ганглий, которые ответственны за соединение мышц глаза с нервами, находящимися в нем. Выше были перечислены наиболее вероятные причины появления тонического зрачка.
То есть, проблема заболевания однозначно состоит в том, что нервы и мышцы в этой системе перестают выполнять свою функцию правильно и либо не способны воспринимать сигналы внешнего мира адекватно, либо не способны передавать их в центральную нервную систему.
Когда человек заражается инфекциями, действующими негативно на работу ресничных ганглий, либо же на них оказывается разрушающее механическое воздействие, к примеру, всевозможные травмы, то наблюдаются схожие симптомы, как и в случае с синдромом Эйди.

Разница между синдромами Эйди и Аргайла
В сфере заболеваний глаза неврологической природы широко известен также синдром Аргайла Робертсона. Он также характеризуется тем, что зрачки теряют способность реагировать на наличие источников света. Однако при этом все же остается способность фокусироваться на находящихся на разных расстояниях объектах и возможность реагировать на приближающийся предмет.
Чаще всего синдром диагностируется у пациентов, которые болеют нейросифилисом. На ранних стадиях заболевания может проявляться довольно слабо, когда сифилис приобретает позднюю, развитую форму, становится явным.
Синдромы Эйди и Аргайла нельзя путать между собой, так как это не одно и то же. В случае с синдромом Аргайла, причиной проблемы явно выступает заражение организма сифилисом, то есть инфекцией. Именно она, постепенно развиваясь и распространяясь по организму, и приводит к такому результату.
Если же говорить о синдроме Адди, то причины его возникновения лежат совершенно в другой плоскости, хотя и имеют очень похожий конечный результат.
Клиника и диагностика
Главными симптомами, которые указывают на наличие тоник-зрачка, являются:
- Очень медленная реакция зрачков на перемену освещения. Если даже прямо посветить в глаза человеку ярким источником света, к примеру, фонариком, будет наблюдаться та же картина торможения реакции. В некоторых случаях возможно также и полное отсутствие какой-либо реакции.
- С той стороны, где зрачок подвержен заболеванию, он может быть расширенным и даже деформированным.
- Замедленная реакция при конвергенции. Отсутствует способность сфокусировать взгляд на находящиеся на разном расстоянии предметы. Когда пациент переводит взгляд на находящийся вблизи предмет, его зрачок сужается довольно медленно.
- При подробном обследовании наблюдается такие явления, как: повышенная чувствительность к ваготропным ядам, паралич сфинктера радужки.

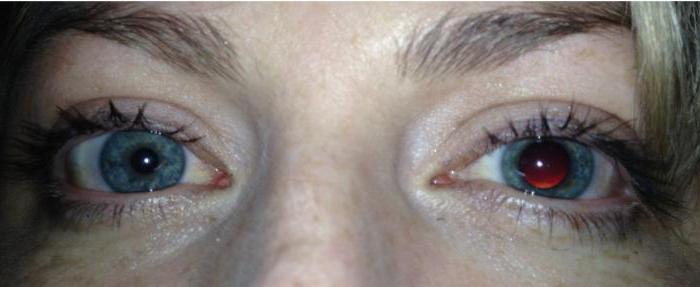
На фото видно явное отсутствие реакции зрачка на свет
При наличии таких симптомов желательно обратиться к специалистам, которые проведут диагностику и проверят, присутствует ли болезнь на самом деле.
Для диагностики используются два метода:
- Исследование с помощью щелевой лампы.
- Применение препарата Пилокарпин. Его капают в глаза и смотрят реакцию зрачков примерно через 25-30 минут. Здоровый глаз игнорирует это вещество, больной же выдаст себя сужением зрачков.
Это главные методы диагностирования данного заболевания.
Принципы лечения
 Для лечения синдрома и уменьшения проявлений его симптоматики используют следующие методы.
Для лечения синдрома и уменьшения проявлений его симптоматики используют следующие методы.
Лечение уже упомянутым Поликарпином. Регулярно закапывая им глаза, можно добиться некоторого улучшения их состояния. Доктора приписывают больному специальные очки для чтения, которые выполняют корректировку имеющихся нарушений.
В случае наличия дополнительных симптомов болезни и сопутствующих отклонений могут применяться и другие средства и методы для терапии.
Нужно отметить, что прогнозы при данном заболевании положительные — синдром Эйди безопасен и не мешает человеку нормально жить. Смертельных случаев среди пациентов с данным нарушением зарегистрировано не было.
Источник

Синдром Эйди-Холмса (синдром Эйди) характеризуется параличом мышц глаза, при котором способность зрачка нормально реагировать на световой раздражитель полностью утрачивается. Как правило, синдром Эйди проявляется односторонним мидриазом.
Женщины подвержены синдрому Эйди-Хомса значительно чаще мужчин. Как правило, он отмечается у людей среднего возраста. Нередко бывают и семейные случаи.
Признаки заболевания
Отличительная особенность синдрома Эйди – это снижение, а иногда и полное исчезновение способности зрачка сужаться, реагируя на свет. При этом, размер зрачков становятся разным, с расширением и деформацией пораженного зрачка. При конвергенции (сведении к центру зрительных осей для рассматривания близко расположенных предметов) пораженный зрачок очень медленно сужается и моментально расширяется, при прекращении конвергенции. Подобный эффект получил название пупиллотонии. Зрение при синдроме Эйди-Хомса также снижается.
Часто подобное состояние возникает после сильного приступа головной боли. В начале заболевания, размер зрачка очень большой, правда, со временем он может становиться меньше. Нередко размеры зрачка изменяются в течение дня.
Как правило, сидром Эйди, сначала поражает только один глаз. Однако велика вероятность поражения и второго глаза в течение нескольких последующих лет.
Часто синдром Эйди-Хомса сопровождается нарушениями рефлексов нижних конечностей.
Причины возникновения
Заболевание характеризуется повреждением тел клеток реснитчатого узла, локализованного в глазнице и постганглионарных волокон. В результате, происходит нарушение иннервации цилиарной мышцы, а также сфинктера радужной оболочки, что ведет к параличу аккомодации (с утратой способности ясно видеть различно удаленные предметы) и невозможности сужения зрачка.
Правда, со течением времени, способность к аккомодации иногда возвращается, а способность зрачка реагировать на свет бывает утеряна полностью.
Точная причина возникновения заболевания до нынешнего момента не ясна, как не выяснен и точный момент развития заболевания. Среди факторов, приводящих к возникновению синдрома Эйди-Хомса, специалисты называют авитаминоз, а также инфекционные заболевания. Подобное состояние отмечалось при сахарном диабете, сегментарном гипогидрозе, синдроме Шая-Дрейджера, амилоидозе, дифтерии.
Диагностика синдрома Эйди-Хомса
Установить диагноз при синдроме Эйди-Холмса позволяет исследование глаза с применением щелевой лампы и проведение пробы с Пилокарпином. Выполнение данной пробы подразумевает закапывание предварительно разбавленного раствора Пилокарпин (из расчета 1:10) в оба глаза, с дальнейшим наблюдением за реакцией зрачков в течение 25 минут. На здоровый глаз, при таком разведении, раствор Пилокарпина никакого влияния не оказывает, а на пораженном глазу может отмечаться сужение зрачка. При синдроме Эйди, тонический зрачок сужается ввиду высокой чувствительности к Пилокарпину денервированного сфинктера.
Дифференциальную диагностику синдром Эйди-Хомса проводят с синдромом Аргайла Робертсона, характерного для нейросифилиса.
Прогноз и лечение
Прогноз заболевания неблагоприятен вследствие того, что подобные патологические изменения функционального и нейромышечного характера являются необратимыми.
Определённой схемы лечения синдрома Эйди-Хомса на сегодняшний момент не разработано. Симптоматическая терапия, в большинстве случаев, должного эффекта не оказывает. Для того чтобы скорректировать косметический дефект расширенного зрачка хоть в некоторой степени, показано применение Пилокарпина.

В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий. Опытные рефракционные хирурги, детальная диагностика и обследование, а также большой профессиональный опыт наших специалистов позволяют обеспечить максимально благоприятный результат для пациента.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по многоканальному телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
Источник
Синдром Эйди (W.J. Adie, 1886-1935, английский невропатолог) – особая форма поражения иннервации зрачка (внутренняя офтальмоплегия) в виде одностороннего мидриаза (нередко с деформацией зрачка) с утратой реакции зрачка на свет (при сохранной реакции на установку взора вблизи) и пупиллотонией.
Синонимы:
•Аргайлла Робертсона псевдосиндром;
•арефлексия конституциональная;
•Вейлля-Рея-Эйди синдром;
•псевдотабеспупиллотонический синдром;
•Эйди-Холмса синдром.
Суть феномена пупиллотонии заключается в следующем — зрачок при конвергенции суживается очень медленно и особенно медленно (иногда только в течение 2-3 мин) возвращается к исходному размеру после прекращения конвергенции. Расширения зрачка можно добиться путем длительного пребывания больного в темноте. Изредка отсутствует реакция зрачка и на конвергенцию («паралитический» вариант синдрома).
Этиология и патогенез. Причина болезни неизвестна. К настоящему времени локализовать дефект, имеющий отношение к ангидрозу, очень трудно. Вероятнее всего, в основе зрачковых нарушений лежит поражение ganglion cilliare (ресничный узел), находящегося в глазнице или постганглионарного поражения парасимпатических зрачковых волокон. Но недавно было установлено, что диссоциация реакции зрачка на свет и аккомодацию может быть объяснена только диффузией ацетилхолина из ресничной мышцы в заднюю камеру по направлению к денервированному сфинктеру зрачка. Вполне вероятно, что диффузия ацетилхолина в водянистую влагу способствет напряженности движений радужки при синдроме Эйди, однако достаточно ясно и то, что упомянутую диссоциацию нельзя объяснить настолько однозначно. Выраженная реакция зрачка на аккомодацию, вероятнее всего, обусловлена патологической регенерацией аккомодационных волокон в сфинктере зрачка. Нервам радужки присуща удивительная способность к регенерации и реинервции: сердце плода крысы, переаженное в переднюю камеру глаза взрослой особи, будет расти и сокращаться в обычном ритме, который может изменяться в зависимости от ритмической стимуляции сетчатки. Нервы раджки могут врастать в сердце и задавать ЧСС. В большенстве случаев синдром Эйди является идиопатическим заболеванием. Причиной болезни могут быть инфекции и авитаминозы, однако в большинстве случаев этиологический момент выяснить не удается. К сифилису синдром Эйди отношения не имеет. Синдром Эйди может быть проявлением вегетативной дисфункции и в редких случаях сочетаться с прогрессирующим генерализованным ангидрозом, ортостатичесой гипотензией, диареей, запором, импотенцией, локальными сосудистыми нарушениями. Можно лишь отметить, что сочетание синдрома Эйди с ангидрозом и гипертермией – может иметь общее происхождение и является признаком частичной дизавтономии. Таким образо, синдром Эйди может выступать как симптом на определенном этапе развития прогрессирующей вегетативной недостаточности, а иногда может быть первым ее проявлением. Значительно чаще синдром Эйди наблюдается у женщин. Заболевание в большинстве случаев возникает в третьей декаде жизни (средний возраст заболевания 32 года). Описаны семейные случаи болезни.
Клиническая картина. Остро, иногда после головной боли, развиваются односторонний мидриаз (как правило, зрачковая патология односторонняя) и ухудшение зрения из-за паралича аккомодации. Наиболее частой жалобой, кроме анизокории, является затуманивание зрения вблизи при рассматривании близко расположенных предметов. У 35% пациентов при каждой попытке смотреть вблизи на пораженном глазу можно спровоцировать астигматизм (предположительно это связано с сегментарным параличем ресничной мышцы). Расширенный зрачок не реагирует на свет, но резко сужается при конвергенции. Как сужение, так и особенно последующее расширение зрачка происходит очень медленно (пупиллотония). Отмечается повышение чувствительности зрачка (мышц пораженного зрачка) к вегетотропным ядам (резкое расширение от закапывания атропина, резкое сужение от пилокарпина, в то время как их действие на диаметр нормального зрачка незначительно), что обусловлено (во всех случаях болезни) денервационной гиперчувствительностью. В 60% случаев патология зрачка сочетается с выпадением сухожильных рефлексов на ногах, а иногда и на руках (тотальная сухожильная арефлексия). Почему при синдроме Эйди ослаблены сухожильные рефлексы – неясно. Предполагаются гипотезы о распространенной полинейропатии без сенсорных нарушений, о дегенерации волокон спинномозговых ганглиев, своеобразной форме миопатии, дефектов нейротрансмиссии на уровне спинальных синапсов. В острой стадии, реже в хронической, имеются нарушения зрения, обусловленные параличом аккомодации. Изредка через некоторое время возникают характерные нарушения и второго зрачка (описано несколько случаев синдрома Эйди, имеющего билатеральные проявления, по некоторым данным — от 20 % до 50% больных) нередко в сочетании с прогрессирующим ангидрозом и снижением сухожильных рефлексов на ногах, гипертермией. При введении парасимпатомиметиков у этих больных также имеются признаки постденервационной гиперчувствительности. В конечном счете оба зрачка через много лет становятся узкими и плохо реагируют на свет. В части случаев обнаруживается тенденция к нормализации зрачковых симптомов, чаще, однако, симптомы стабильны.
Чрезвычайно важным является формальное сходство (диссоциированное нарушение зрачковых реакций) синдрома Эйди с синдромом Аргайла Робертсона, характерным для нейросифилиса. Как правило, синдром Аргайла Робертсона бывает двусторонним, а главное, при нем нет феномена пупиллотонии. В отличие от синдрома Аргайла Робертсона при синдроме Эйди величина зрачка непостоянна и меняется в течение дня. Схожую с синдромом Эйди картину наблюдают после инфекций или травм, поражающих ресничный ганглий в орбите. В этих случаях заболевание возникает остро, в начале заболевания отмечается паралич аккомодации, что проявляется преходящим ухудшением зрения. Тупая травма радужки может привести к разрыву коротких ресничных веточек в склере, что клиничски проявляется деформацией зрачков, их расширением и нарушением (ослаблением) реакции на свет. Это получило название – посттравматической иридоплегии. Тоническая реакция зрачков также наблюдается при синдроме Шая-Дрейджера, сегментарном гипогидрозе, сахарном диабете и амилоидозе. Ресничные нервы могут поражаться при дифтерии, приводя к расширению зрачков. Обычно это происходит на 2-ой – 3-ей недели заболевания и часто сочетается с парезом мягкого неба. Нарушение функции зрачков при дифтерии, как правило, полностью останавливается. Иногда диссоциированное нарушение зрачковых реакций случайно выявляется у здоровых людей. Для подтверждения диагноза в каждый глаз вводят каплю разведенного (0,125%) пилокарпина. Зрачок пораженного глаза сужается (феномен повышения чувствительности денервированных структур), а нормального — не реагирует.
При изменении зрачков по неизвестной причине необходим осмотр со щелевой лампой, чтобы исключить хирургическую травму радужки, скрытое инородное тело в глазу, проникающие ранения глаза, внутриглазной воспалительный процесс, спайки радужки (синехии), закрытоугольную глаукому, разрыв сфинктера зрачка в результате тупой травмы глаза. В случае синдрома Эйди при исследовании в свете щелевой лампы можно отметить какую-то разницу сфинктера зрачка на 90% пораженных глаз. Эта остаточная реакция всегда представляет собой сегментарное сокращение ресничной мышцы.
Лечение не разработано. При идиопатических формах оно не требуется. Для коррекции косметического дефекта возможно попробывать закапывание слабых растворов пилокарпина.
Прогноз. Мидриаз стойкий, но в некоторых случаях возможно смягчение симптоматики. В конце концов оба зрачка становятся маленькими и плохо реагируют на свет.
Источник
