Синдром иценко кушинга симптомы фото

Болезнь Иценко-Кушинга (БИК) — тяжелое многосимптомное заболевание. Проявляется болезнь, если в гипоталамо-гипофизарно-надпочечниковой системе возникают нарушения, провоцирующие повышенную выработку гормонов надпочечниками.
Болезнь Иценко-Кушинга часто появляется у пациентов с новообразованиями, затронувшие гипофиз. Характеризуется сложнейшей симптоматикой и тяжелым течением.
Что это за болезнь?
Болезнь Иценко-Кушинга — нейроэндокринное заболевание, характеризующееся повышенной продукцией гормонов коры надпочечников.
Гипофиз вырабатывает в избытке АКТГ (адренокортикотропный гормон), отвечающий за работу надпочечников. Такие сбои становятся причиной увеличения размеров надпочечников, а они, в свою очередь, усиливают выработку гормонов кортикостероидов, что в итоге и провоцирует развитие патологического состояния.
Симптоматика болезни описывалась Харви Кушингом (нейрохирург из Америки) и Николаем Иценко (невропатолог из Украины). Отсюда и название заболевания. Сегодня все их заметки подтверждаются фактами.
Болезнь проявляется из-за сбоев в гипоталамо-гипофизарной системе. Иценко считал, что все сбои происходят в гипоталамусе, который отвечает за слаженную работу эндокринной и нервной систем. А вот американец говорил, что все это последствия развития новообразования, затронувшего гипофиз.
Когда болезнь Иценко-Кушинга развивается, его первый признак – гормональные нарушения. Они начинаются с того, что гипоталамус получает нервные импульсы непонятного генеза, после чего в клетках начинается усиленная выработка веществ, которые высвобождают адренокортикотропный гормон в гипофизе.
Гипофиз, реагируя на такую стимуляцию, выбрасывает в кровь в избытке АКТГ, что негативно сказывается на функциях надпочечников, происходят сбои в обменных процессах.
Патологию чаще диагностируется у женщин, нежели у мужчин. Самый опасный возраст – 20-40 лет, но может возникнуть у стариков, детей, подростков во время полового созревания.
Код по МКБ-10
Расширенная классификация болезни по МКБ-10 имеет такой вид:
- E00-E90 Болезни эндокринной системы, расстройства питания и нарушения обмена веществ
- E20-E35 Нарушения других эндокринных желез
- E24 Синдром Иценко–кушинга
- Болезнь Иценко–Кушинга
- Синдром Иценко–Кушинга
- E24 Синдром Иценко–кушинга
- E20-E35 Нарушения других эндокринных желез
Болезнь Иценко-Кушинга и синдром Кушинга: чем отличаются?
Данные состояния схожи по названию и некоторым симптомам, но развиваются по разным причинам:
Синдром Кушинга − это болезнь, связанная с гиперкортизолизмом в основе. Болезнь Иценко-Кушинга может стать причиной синдрома, возникающая вследствие усиленной выработки АКТГ.
Также в состав синдрома входят и другие:
- синдром АКТГ или кортиколиберин-эктопированный;
- синдром ятрогенный либо медикаментозный.
В медицине болезнь Иценко-Кушинга – это часто встречаемая причина гиперкортицизма, то есть синдром Кушинга.
Разграничить данные состояния – главное задание врачей при проведении дифференциальной диагностики. Им нужно определить, что спровоцировало на уровне гипоталамо-гипофизарной системы или же причины совсем другого характера. Именно от точной постановки диагноза зависит тактика и эффективность лечения.
Данные состояния различны, несмотря на высокую схожесть во внешних проявлениях. Механизм их развития, диагностика и методы лечения отличаются.
Почему возникает болезнь Иценко-Кушинга?
Однозначно назвать источник развития болезни крайне сложно, но специалисты выделяются несколько основных факторов. Прежде всего, это периоды перестройки гормонального фона, в результате чего могут возникнуть сбои на уровне гипофиза или гипоталамуса:
- период полового созревания у подростков;
- беременность и роды;
- пожилой возраст (климакс);
- наследственная предрасположенность.
Провоцирующими факторами болезни также могут быть:
- интоксикация и разные инфекции головного мозга;
- сильные ушибы;
- тяжелые черепно-мозговые травмы;
- травмы черепа психического характера.
Диагностируется болезнь у людей сильно пьющих, а также если есть проблемы с печенью.
Аденома – опухолевое образование, проявляющееся из клеток передней доли гипофиза, является одной из основных причин заболевания. Медицинская практика подтверждает, что большинство людей с недугом Иценко-Кушинга имеют аденому.
Также, прием стероидных гормонов, если их дозировка высокая, может спровоцировать развитие патологии. Использование таких препаратов показано в ходе лечения астмы или артрита. Генетическая предрасположенность стоит тоже, не на последнем месте среди факторов, которые могут спровоцировать ускоренное развитие болезни Иценко-Кушинга.
Формы болезни Иценко-Кушинга
Врачи разделяют болезнь на несколько форм:
1. Легкая. Симптомы болезни выражена умеренно: остеопороз наблюдается редко, менструальный цикл не нарушен.
2. Средняя. Проявления болезни выражены, но осложнения болезни не развиваются.
3. Тяжелая. Признаки патологических изменений ярко выражены, развиваются осложнения (нарушается психическое состояние, мышцы атрофируются, возникает гипокалиемия и пр.).
В зависимости от того, насколько быстро развиваются патологические изменения в организме, течение болезни может быть прогрессирующим или торпидным. При прогрессирующем течении болезнь Иценко-Кушинга симптомы нарастают в течение 6-12 месяцев, возникают осложнения. При торпидном течении патологические изменения в организме формируются медленнее, в течение 3-10 лет.
Симптомы болезни Иценко-Кушинга
Серьезность болезни Иценко-Кушинга в том, что патология затрагивает почти все внутренние системы организма.
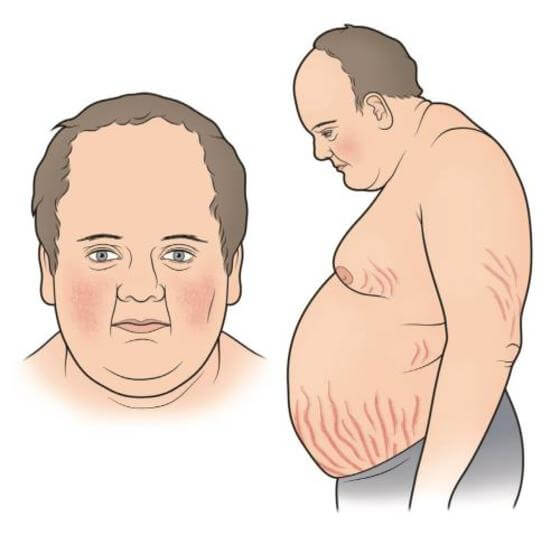
В результате избыточных жировых отложений на разных частях тела фигура больного постепенно приобретает специфический вид: конечности остаются все такими же худыми, а брюшина и грудная клетка увеличиваются в объеме.
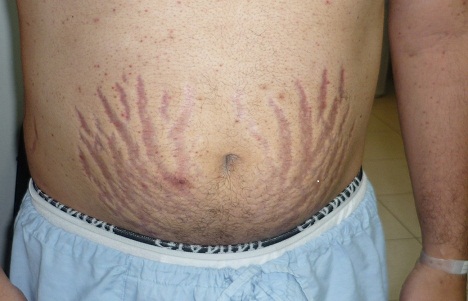
Кожные покровы становятся сухими, заметны растяжки красно-фиолетового цвета на груди, плечах, бедрах, животе (см. фото ниже).
Повышается ломкость капилляров, поэтому даже при малейших травмах появляются кровоподтеки. Характерна также пигментация кожи на шее, в подмышечных впадинах на локтях.
Известно, что для болезни Иценко-Кушинга свойственны симптомы, проявляющиеся в нарушениях эндокринной системы, в частности:
- у женщин нарушается менструальный цикл;
- у мужчин снижается потенция;
- чрезмерный рост волос на лице и теле (в нехарактерных местах), выпадение волос на голове.
К симптоматике также относятся возникающие проблемы с опорно-двигательным аппаратом. Так, периодически возникают болезненные ощущения в костях, учащаются случаи переломов.
Когда болезнь Иценко-Кушинга развивается у детей, это может спровоцировать задержку в развитии и росте.
Сердце и сосуды характерно реагируют на болезнь разными нарушениями, что выражается в повышенном АД, сердечной недостаточности в хронической форме и др.
Нередко у больного возникают проблемы с желудком и кишечников:
- кровотечения;
- язвенные образования;
- болезненность с местом локализации в эпигастрии и др.
Признаки неврологического характера, что проявляется в переменах настроения, депрессивном состоянии, также характерна для болезни Иценко-Кушинга.
Диагностика болезни Иценко-Кушинга
Если подозревается данное патологическое состояние, сначала собирается анамнез и проводится осмотр пациента. Определяется объем кортизола в крови и его наличие в моче за сутки, для чего применяются методы лабораторных исследований.
Если после получения результатов анализов врач не может однозначно поставить диагноз, назначается малая проба с дексаметазоном, что дает возможность определить опухолевое образование гипофиза.
Когда анализы показывают, что выработка кортизола выше нормы, проводится дифференциальная диагностика, чтобы отличить болезнь Иценко-Кушинга от синдрома Кушинга или АКТГ-эктопированного синдрома.
Диагностика также включает:
- рентгенографию черепа;
- КТ и МРТ головного мозга для определения опухолевого образования гипофиза на ранних стадиях, также устанавливается размер, направление роста, место нахождения, распространение на окружающие ткани;
- исследование надпочечников ультразвуком, КТ и МРТ;
Если аденома гипофиза обнаружена или отсутствуют, что покажут результаты обследования, врач решает какие методы использовать для терапии.
Лечение болезни Иценко-Кушинга
При диагностировании у человека болезни Иценко-Кушинга, терапевтические методы преследуют такую цель:
- привести в норму объем выработки АКТГ и кортикостероидов;
- устранить возникшие гипоталамические сбои;
- нормализовать обменные процессы.
Используются такие направления лечения:
- курс приема медикаментов;
- гамма-терапия;
- рентгенотерапия;
- протонотерапия;
- оперативное вмешательство.
При необходимости врач может принять решении о применении сразу нескольких методов лечения.
Если диагноз установлен на начальных стадиях, назначается медикаментозное лечение, которое направлено на блокаду функций гипофиза. Кроме препаратов, обладающих прямым действием в подавлении чрезмерной выработки АКТГ, могут применяться также блокаторы выработки надпочечниками стероидных гормонов. Также назначаются медикаменты, направленные на корректировку обменных процессов: электролитного, минерального, углеводного и белкового.
В том случае, когда рентгенографическое обследование показало отсутствие опухоли гипофиза, таким пациентам может проводиться протоно-, рентгено-, гамма-терапия.
Если же стадия болезни тяжелая, назначается хирургическая операция по удалению обоих надпочечников (адреналэктомия двустороння). После проведения такой операции пациенту до конца жизни нужно будет принимать глюко и минералокортикоиды, четко соблюдая клинические рекомендации лечащего врача.
Когда была диагностирована аденома гипофиза, опухоль удаляется трансназальным либо транскраниальным эндоскопическим методом, также может проводиться криодеструкция. Ремиссия после удаления аденомы наступает практически во всех случаях, только у 20% пациентов аденома гипофиза может возникнуть снова.
Прогноз и профилактика болезни Иценко-Кушинга
Обязательными составляющими прогноза при данной патологии являются возраст больного, степень тяжести, а также продолжительность.
Если же лечение отсутствует, а форма болезни классифицируется, как тяжелая, развиваться почечная недостаточность и септические осложнения, они приводят к необратимым последствиям и летальному исходу.
Даже устранение причин, вызвавших заболевание, при запущенных формах, вылечить Иценко-Кушинга невозможно, потому что различные системы организма уже патологически изменились. В результате этого в сердце, сосудах, костной, мочеполовой и нервной системах нарушается трудоспособность, что значительно усложняет прогноз.
В молодом возрасте обнаружение патологии в легких формах и своевременное лечение дает шанс вылечить болезнь полностью.
Лечение Иценко-Кушинга у больных может быть длительным, занимать месяца и даже годы. Но все это время нужно четко соблюсти все клинические рекомендации врача, регулярно сдавать анализы и принимать медикаменты. Нужно понимать, что даже несколько дней прерывания курса лечения может стать причиной повышенного кортизола. Это приведет к возвращению болезни, повысит риск развития осложнений.
Основные профилактические мероприятия:
- своевременно лечить инфекции;
- избегать травмирования головы;
- максимально исключить высокие нагрузки, как физически, так и психоэмоциональные;
- обеспечить полноценный отдых;
- проходить регулярные наблюдение у врачей, в основном, у эндокринолога, гинеколога, невролога, кардиолога.
На фоне болезни Иценко-Кушинга у женщин, мужчин и детей могут развиваться такие состояния, как диабет, остеопороз, язвенная болезнь, проблемы с сердцем, ослабление иммунитета, мочекаменная болезнь, избыточный вес и многие другие проблемы. Чтобы не допустить этих осложнений, крайне важна своевременная диагностика, постановка правильного диагноза и грамотное лечение болезни.
Источник
Врачи-эндокринологи часто сталкиваются с чрезвычайно характерной клинической картиной, которая один в один напоминает фото в студенческом учебнике. Например, у человека с акромегалией совершенно иной внешний вид ушей и носа, чем у здорового человека. Разница в том, что у пациента все эти части массивнее, мясистее, непомерно развиты и заставляют останавливать на себе взгляд. К таким состояниям и принадлежит болезнь Иценко-Кушинга. Внешний вид пациентов с этим заболеванием, особенно находящихся без одежды, запоминается надолго не только студентам-медикам, но и людям, далеким от медицины. Об этой болезни и пойдет речь. Пациентов с такими признаками даже называют «кушингоидами».

Определение
Это заболевание, при котором гипофиз (высший центр нейроэндокринной регуляции в головном мозге) начинает избыточную секрецию АКТГ, или адренокортикотропного гормона. Это тропный гормон, задача которого – резко повысить работу эндокринной железы-мишени (надпочечников), точнее, их коркового вещества. В итоге в кровь выделяется повышенное количество кортикостероидов, которое и приводит к появлению симптомов заболевания.
Причины возникновения
Чаще всего этиология болезни Иценко-Кушинга опухолевой природы. В 90% случаев причиной этого «сбоя» в гипоталамо-гипофизарной системе является аденома передней доли гипофиза, продуцирующая АКТГ. Такая аденома обычно маленьких размеров (микроаденома), но поскольку тропные гормоны гипофиза вырабатываются в очень малых количествах, то микроаденомы вполне хватает, чтобы через некоторое время привести к выраженной симптоматике.

Нельзя назвать причину, которая с точностью на 100% всегда вызывала бы это заболевание, поэтому оно считается полиэтиологическим. Обычно у пациентов с АКТГ-продуцирующими опухолями гипофиза (кортикотропиномами) в анамнезе отмечались:
- множественные сотрясения головного мозга;
- ушибы мозга;
- энцефалиты;
- гнойные и серозные менингиты;
- беременность и роды у женщин, причем не всегда осложненные.
Что касается синдрома гиперкортицизма, о котором будет сказано ниже, то его причиной может быть опухоль железы-мишени. Развитие заболевания происходит при длительном лечении гормонами и передозировке, ожирении, беременности либо хроническом алкоголизме.
В чем разница?
Существует не только болезнь, но и синдром с одноименным названием. Иногда можно встретить название «вторичный гиперкортицизм» Чем отличаются два этих состояния? Болезнь отличается от синдрома всегда тем, что она первична, и кора надпочечников продуцирует гормон «по разрешению» головного мозга с соблюдением всех правил через тропный гормон АКТГ. Как только нарушение синтеза АКТГ (избыток) в головном мозге будет ликвидировано и его уровень упадет до нормальных значений, продукция кортизола в надпочечниках немедленно придет в норму.
Отличие синдрома гиперкортицизма от болезни заключается в том, что гиперпродукция кортикостероидов в организме выходит из-под контроля гипофиза и не подчиняется ему. Можно сколько угодно пытаться воздействовать на гипофиз, но кортикостероидные гормоны будут все равно вырабатываться, поскольку в данном случае болезнь поражает сам надпочечник. Например, в нем развивается злокачественная опухоль, которая и продуцирует гормоны, – злокачественная кортикостерома, которая склонна к метастазированию.

При этом в крови так много кортизона и гидрокортизона, вырабатываемых опухолью, что гипофиз уменьшает посредством механизма обратной связи количество АКТГ. Это важное звено патогенеза. В результате нормальная ткань коры надпочечников угнетается и атрофируется, а опухолевая продолжает секрецию, поскольку ей глубоко безразличен уровень концентрации АКТГ.
Более того, при синдроме гиперкортицизма могут быть эктопические очаги (их отличает аномальная локализация), когда гормоны надпочечников или даже АКТГ синтезируются опухолью легких, печени или вилочковой железы, а также в яичниках.
Но в некоторых руководствах по эндокринологии рассматривается обратный вариант, который также возможен: любое повышение уровня гормонов надпочечников (в том числе и болезнь Иценко-Кушинга) является синдромом гиперкортицизма, а болезнь Иценко-Кушинга – это синдром, вызванный опухолью гипофиза, продуцирующей АКТГ. Такое объяснение является даже более простым, поскольку оно уравнивает шансы всех диагнозов.
Основные симптомы и признаки
Внешний вид пациента как с поражением гипофиза, так и того человека, история болезни которого повествует о злокачественной опухоли коры надпочечников, практически одинаков. Признаки говорят главным образом о вредном действии повышенного уровня гормонов, но ничего не могут подсказать об источнике. Наиболее характерные симптомы следующие:
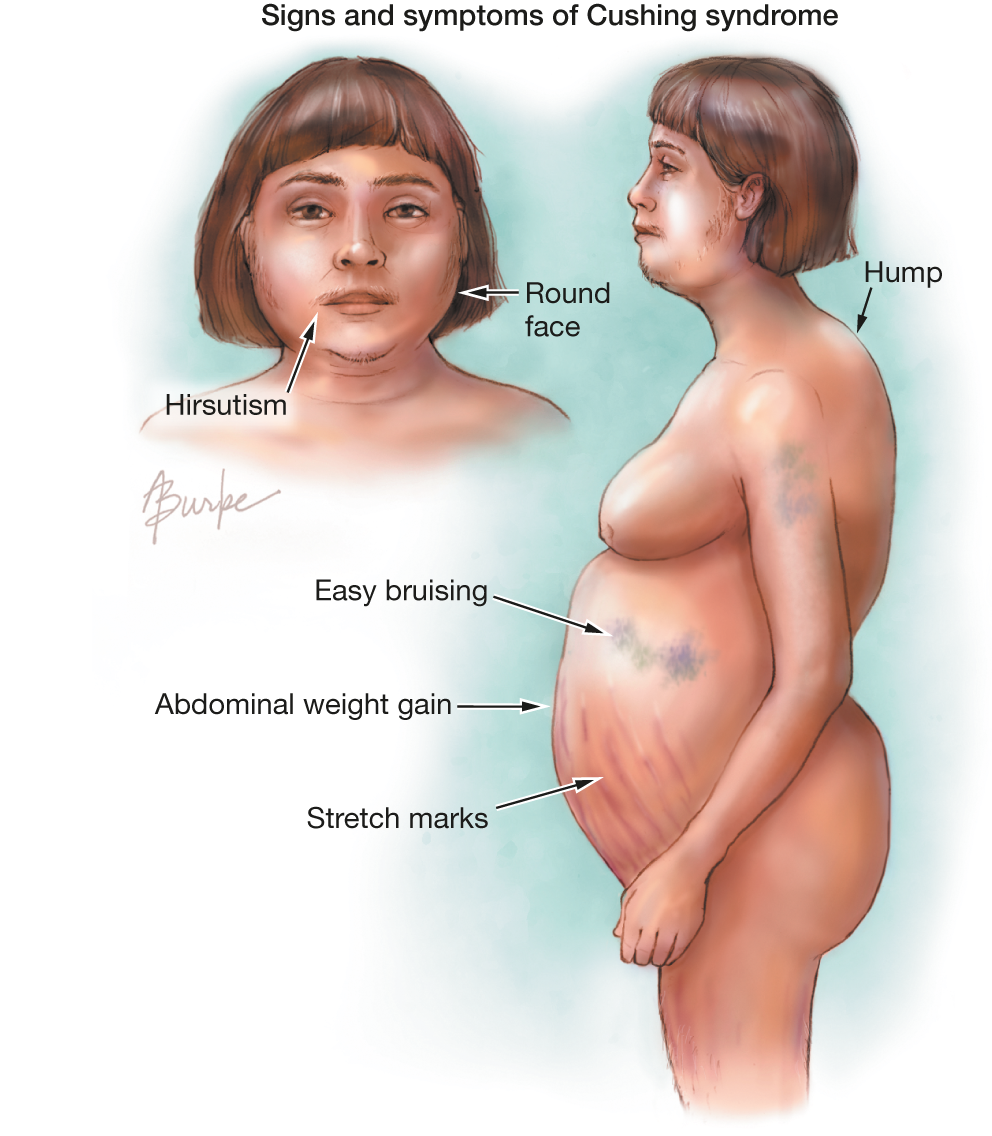
- Особая форма ожирения: его много на груди, животе, лице и шее, а руки и ноги тоненькие.
- Лицо лунообразное, с неестественным румянцем «хоббита», часто багрово-синюшное, такая же окраска спины.
- Люди с гиперкортицизмом имеют атрофию мышц ног и плечевого пояса, живота, поэтому руки и ноги тонкие, больным трудно вставать и приседать, а живот похож на лягушачий. Слабость мышц приводит к частому появлению грыж.
- Чрезвычайно характерна сухая, шелушащаяся кожа, ее сосудистый рисунок «бросается в глаза» в виде мраморности, нарушения салоотделения, акне и гиперпигментации. Усиливается выделение пигмента там, где кожа подвергается истиранию: на воротнике, локтях, животе (в проекции ремня).
- Обязательно заметны багровые полосы – стрии − вплоть до фиолетового оттенка на животе, бедрах, на плечах.
- К основным симптомам тяжелой болезни и синдрома относят остеопороз (патологические переломы позвонков, шейки бедра).
- Электролитные изменения в плазме крови приводят к кардиомиопатии, которая проявляется тяжелыми нарушениями ритма, развивается артериальная гипертензия.
- Развивается такой симптом, как сопутствующий «стероидный диабет» с гипергликемией.
- Поскольку с кортикостероидами также секретируются андрогены (тестостерон), то у женщин возникает гирсутизм (мужской рост волос), тормозятся месячные с развитием аменореи. Но у мужчин сексуальная функция также не улучшается: возникает импотенция и снижение либидо.

К этим тяжелым симптомам можно прибавить выраженное снижение иммунитета: присоединяются гнойные процессы, снижается заживляемость ран, появляются трофические язвы. У пациентов возникают постоянная слабость и недомогание, вегетативные расстройства и депрессия либо, напротив, эйфория.
О диагностике
Чтобы диагностировать оба этих состояния и отделить их друг от друга, проводят обследование, которое начинается с малой дексаметазоновой пробы. Пациенту по особой схеме вводится дексаметазон, а затем исследуется кровь. У здорового человека будет снижаться уровень кортизола плазмы, а у больного − нет.
Это говорит о том, что у пациента в наличии есть один из вариантов синдрома гиперкортицизма. Затем проводится большая проба. Этот метод позволяет разграничить болезнь Кушинга от вторичного гиперкортицизма. Эти пробы отличаются дозировкой – при большой пробе доза выше. Если в анализе крови кортизол после введения дексаметазона снизился, то виноват гипофиз, а если нет – то надпочечники.
Затем проводится топическая диагностика: МРТ определяет аденому гипофиза при болезни Кушинга, проводится томография надпочечников, легких, в поиске эктопических очагов. Диагноз является окончательным, если выявлен не только источник синтеза гормонов, но и выставлены сопутствующие диагнозы (стероидный диабет, остеопороз) и т. д.

Лечение
В случае аденомы гипофиза лечение начинается с лучевой терапии гипофизарной области (протонная терапия, гамма-нож). Также применяют хирургическое лечение − трансназальное удаление аденомы. Если аденома убрана, то у 90% пациентов развивается стойкая ремиссия.
По показаниям осуществляют удаление одного надпочечника (при синдроме) либо начинают лечить пациента с эндогенным гиперкортицизмом препаратом «Хлодитан». Это средство не позволяет синтезировать кортикостероиды, являясь их ингибитором.
Также применяют «Бромокриптин», «Парлодел» и другие препараты. При крайне тяжелом течении убирают оба надпочечника, при этом пациент пожизненно нуждается в поддерживающей терапии.
Прогноз
В том случае, если аденому не нашли или пациента вообще не лечат, то при вторичном гиперкортицизме через 5 лет умрет половина больных. А если опухоль злокачественная и с метастазами, то 5-летняя выживаемость составит 20%, а средняя продолжительность жизни после постановки диагноза – 1 год. Это самый неутешительный прогноз.
Если источник убран, то требуется длительное лечение последствий гиперкортицизма: восполнение ионного состава плазмы, борьба с остеопорозом, нарушениями ритма, сопутствующим диабетом, снижением иммунитета. Пациенты должны особо тщательно выполнять рекомендации врача по лечению гнойничковых заболеваний и избегать переохлаждения в связи с легким развитием генерализации инфекции.

Автор: Погребной Станислав Леонидович, невролог
Оцените эту статью:
- 4.29
- 1
- 2
- 3
- 4
- 5
Всего голосов: 97
Источник
