Синдром и болезнь иценко кушинга отличия
Синдром Иценко-Кушинга – это патологический симптоматический комплекс, который появляется в результате гиперкортицизма, проявляется повышенной продукцией корой надпочечников гормона кортизола.

Данное нарушение отражается на работе всего организма, поскольку глюкокортикоидные гормоны участвуют во всех обменных процессах. Чаще встречается у женщин в возрасте 25-40 лет, реже – у детей и мужчин. Результативность лечения зависит от своевременности диагностики.
Причины
Болезнь Иценко-Кушинга и синдром Иценко не являются синонимами. Хотя они имеют одинаковые симптомы, но есть отличие в причине появления. Патогенез развития болезни Иценко-Кушинга заключается в нарушении работы гипоталамо-гипофизарной системы, из-за чего и развивается гиперфункция коры надпочечников.
Основные причины заболевания:
- Повышение секреции АКТГ микроаденомой гипофиза (болезнь Кушинга). Вторичный гиперкортицизм становится причиной в 80% случаев. Микроаденома – небольшое, до 2 см в диаметре, доброкачественное образование, которое продуцирует адренокортикоидный гормон.
- Опухоли надпочечников. Аденома, аденоматоз или аденокарцинома становятся причиной синдрома гиперкортицизма в 14-18% случаев.
- Другие опухоли, которыми вырабатывается АКТГ. Кортикотропные гормоны могут продуцироваться новообразованиями в яичниках, яичках, тимусе, щитовидной или поджелудочной железе. Данная причина встречается редко, у 1-2% пациентов.
- Лечение системных заболеваний глюкокортикоидами.
- Синдром Кушинга у родственников. Данное заболевание не передается по наследству, но у таких пациентов увеличивается риск эндокринной неоплазии, а соответственно и опухолей коры надпочечников.
Также существует понятие «псевдо-синдрома Кушинга». Оно диагностируется у пациентов, злоупотребляющих алкоголем или людей, которые находятся в депрессивном состоянии.
Гиперкортицизм у детей возникает редко, более часто – у подростков. Чем меньше возраст ребенка, тем опаснее последствия болезни.
Симптомы
Гиперпродукция кортизола сопровождается катаболическим эффектом – распадом белковых соединений костей, мышц, кожи и внутренних органов. Это приводит к дистрофии и атрофии тканей.
Нарушается не только белковый, но также углеводный и жировой обмен. Это проявляется ожирением в одних участках тела и атрофией в других из-за разной чувствительности к гормонам.
Симптомы синдрома Кушинга у детей аналогичные, что и у взрослых. Симптоматический комплекс при Иценко-Кушинга обширный. Заболевание приводит к изменению внешнего вида и нарушению работы внутренних органов. Симптомы гиперкортицизма, которые затрагивают внешние изменения:
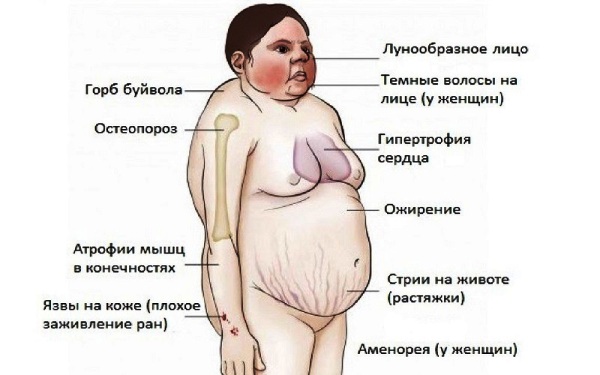
- Ожирение. Вес набирается очень быстро, несмотря на то, что рацион не был изменен. Жировые отложения преимущественно откладываются на шее, вокруг подбородка, на руках, груди, животе. Нижняя часть тела, в отличие от верхней, наоборот, худеет. Это связано с тем, что мышцы атрофируются.
- Избыточный рост волос на теле.
- Ухудшение состояния кожи и волос. Из-за быстрого набора веса появляются растяжки. Кожа становится сухой, шелушится, меняется естественный цвет на багрово-мраморный. Из-за истончения кожного покрова видны сосуды. Кожа подвержена воспалительно-гнойниковым поражениям. На лице появляется угревая сыпь, на теле – гнойники, фурункулы, раны, которые плохо заживают. Волосы теряют силу, становятся тонкими и ломкими.
- Уменьшение роста на 10 см.

Болезнь Кушинга у детей проявляется замедлением роста. В результате остеопороза высока вероятность переломов костей.
Заболевание приводит к ухудшению психологического здоровья. Если поставлен диагноз Кушинга, симптомы такие:
- ухудшение интеллекта и памяти;
- апатия и депрессия;
- суицидальное поведение.
Также появляются нарушения со стороны сердечно-сосудистой и эндокринной системы, почек, ЖКТ. На фоне Кушинга развивается артериальная гипертензия, сахарный диабет, остеопороз, иммунодефицит, энцефалопатия, миопатия.
В 95% синдрома Кушинга поражаются кости, поэтому изменяется форма кистей, стоп, позвоночника и черепа.
При первых симптомах нужно пройти диагностику, не нужно ждать тяжелых изменений.
У мужчин
У мужчин с синдромом Кушинга появляются проблемы с потенцией.
У женщин
Синдром Кушинга у женщин проявляется изменением внешности. Лицо становится полным (лунообразным), в области шеи на спине появляется «буйволиный горб», живот обвисает, руки и ноги становятся тоньше.
Из-за нарушения уровня женских половых гормонов повышается рост волос по мужскому типу. Они появляются на груди, спине, лице. Кроме этого, нарушается менструальный цикл. Иногда месячные вовсе прекращаются. Снижается либидо, женщина может становится фригидной или, наоборот, излишне чувствительной.
Классификация
Синдром Кушинга по характеру клинических проявлений бывает легкой, средней и тяжелой степени тяжести. В зависимости от течения, может быть прогрессирующим (симптомы проявляются за 6-12 месяцев) или постепенным (симптоматика нарастает в течение нескольких лет).
При вялотекущем развитии синдрома первые симптомы могут появиться спустя 2-10 лет.
Какой врач лечит Синдром Кушинга?
Лечением болезни Иценко-Кушинга занимается эндокринолог. Обращаться к специалисту нужно немедленно, как только появились первые признаки.
Диагностика
Патологию диагностируют при помощи таких методик:
- общий и биохимический анализы крови и мочи;
- тесты или пробы на гормоны;
- МРТ головного мозга;
- рентгенография позвоночника;
- КТ или МРТ органов грудной клетки и брюшной полости.
Иногда диагностика проводится с участием невролога, гастроэнтеролога, кардиолога, уролога и нефролога.
Во время лабораторного исследования при синдроме Кушинга удается выявить такие нарушения:
- повышение уровня белка в плазме, кортизола, АКТГ и ренина;
- белок, эритроциты и повышенное выделение кортизола в моче;
- снижение активности щелочной фосфотазы, уровня альбумина, калия, фосфатов;
- увеличение уровня натрия и хлора.
Дифференциальная диагностика проводится с целью выявления болезнь это или синдром. При диагностировании применяются пробы с дексаметазоном и метопироном. При отсутствии реакции речь идет о синдроме. Если экскреция 17-ОКС изменяется, тогда диагностируется болезнь Иценко.
Лечение
Наиболее эффективным методом является облучение и оперативное вмешательство. При опухолях проводится удаление новообразований или надпочечников. После оперативного лечения для профилактики хронической надпочечниковой недостаточности проводится заместительная гормональная терапия.
При отсутствии опухоли гипофиза используется лучевая терапия гипоталамо-гипофизарной области. На начальной стадии прибегают к медикаментозной терапии. Лечение медикаментами болезни Иценко-Кушинга предполагает применение препаратов, уменьшающих выработку гормонов – Резерпин, Митотан, Аминоглютетимид.
Если заболевание вызвано длительным приемом глюкокортикоидных средств, например, Преднизолоном, необходимо прекратить гормональную терапию.
В лечении болезни Иецнко-Кушинга применяются симптоматические препараты. Лекарственная терапия выглядит так: сахароснижающие средства, мочегонные и седативные препараты, антидепрессанты, биостимуляторы и иммуномодуляторы, витамины. Применяются бисфосфонаты и другие лекарства для лечения остеопороза, препараты калия и кальция. Важно восстановить белковый, минеральный и углеводный обмен.
Осложнения
Заболевание имеет довольно тяжелые осложнения. Последствия:
- стероидная форма диабета;
- гипокалиемия и гипернатриемия;
- артериальная гипертензия;
- сепсис;
- пиелонефрит, хроническая почечная недостаточность, нефросклероз;
- мочекаменная болезнь, образование оксалатных и фосфатных камней в почках;
- надпочечниковый криз;
- остеопороз в тяжелой стадии, для которого характерны множественные переломы, в том числе позвоночника и ребер.
Синдром Кушинга приводит к дистрофическим процессам во всех мышечных тканях, страдает даже сердечная мышца. Развивается кардиомиопатия, аритмия, сердечная недостаточность и инсульт.
Больные с кушингоидным синдромом склонны к инфекционным заболеваниям, так как кортизол угнетает защитные силы организма. Пациенты часто страдают от гнойно-воспалительных и грибковых поражений кожи.
Если гиперкортицизм диагностируется у беременных, то чаще беременность заканчивается выкидышем.
Больной нуждается в экстренной медицинской помощи при возникновении таких признаков:
- боль в животе;
- тошнота, рвота;
- артериальная гипертензия;
- превышение натрия;
- нарушение сознания;
- метаболический ацидоз.
Это признаки надпочечникового криза. Без экстренной медицинской помощи шансы выжить минимальны.
Прогноз
Прогноз при синдроме Кушинга благоприятный, если лечение начато до появления тяжелых осложнений. При соблюдении всех рекомендаций врача возможно полное выздоровление.
Запущенные формы синдрома Кушинга даже при длительном лечении приводят к нарушению работы разных систем и органов. При отсутствии терапии летальность составляет 40-50%.
Если причиной нарушения стала злокачественная кортикостерома, пятилетняя выживаемость только в 20-25% случаев. Остальные 75% пациентов живут не более года.
Профилактика
Пациенты, которые перенесли синдром Кушинга, должны регулярно наблюдаться у эндокринолога, кардиолога, невролога, гинеколога и других специалистов. Необходимо избегать физических нагрузок, соблюдать режим дня, высыпаться. Нужно укреплять иммунитет, чтобы часто не болеть ОРВИ.
Синдром Кушинга может развиваться стремительно, поэтому нельзя терять время. Последствия, как и причины появления Иценко-Кушинга небезобидные.
Автор: Оксана Белокур, врач,
специально для Nefrologiya.pro
Полезное видео про синдром Иценко-Кушинга
Источник
Синдром Иценко-Кушинга является редким заболеванием, которое является результатом слишком большого количества гормона кортизола в организме. Кортизол – это гормон, обычно вырабатываемый надпочечниками, и он необходим для жизни. Он позволяет людям реагировать на стрессовые ситуации, такие как болезнь, и оказывает влияние практически на все ткани организма.
Источник: https://vseolady.ru/sindrom-icenko-kushinga.html
Болезнь и синдром Иценко-Кушинга
Кортизол производится во время всплесков, чаще всего ранним утром, с очень небольшим количеством ночью. Синдром Иценко-Кушинга – это такое состояние, когда производится слишком много кортизола самим телом, независимо от причины.
Заболевание является результатом слишком большого количества гормона кортизола в организмеУ некоторых пациентов есть это состояние, потому что надпочечники имеют опухоль, производящую слишком много кортизола. Другие узнают про болезнь Иценко-Кушинга и что это такое, потому что они производят слишком много гормона АКТГ, что заставляет надпочечников производить кортизол. Когда АКТГ происходит из гипофиза, это называется болезнью Иценко-Кушинга.
В целом, это состояние довольно редко. Оно чаще бывает у женщин, чем у мужчин, а самый распространенный возраст таких нарушений в организме – 20-40 лет.
У мужчин причины синдрома Иценко-Кушинга могут включать долгий прием стероидных препаратов, особенно стероидных таблеток. Стероиды содержат искусственную версию кортизола.
Симптомы болезни Иценко-Кушинга
Основные признаки и симптомы синдрома Иценко-Кушинга показаны в таблице ниже. Не все люди с этим состоянием имеют все эти признаки и симптомы. У некоторых людей мало или «мягкие» симптомы, возможно, только увеличение веса и нерегулярные менструации.
Другие люди с более «тяжелой» формой заболевания могут иметь почти все симптомы. Наиболее распространенными симптомами у взрослых являются увеличение веса (особенно в туловище и часто не сопровождаемое увеличением веса в руках и ногах), высокое кровяное давление и изменения в памяти, настроении и концентрации. Дополнительные проблемы, такие как мышечная слабость, возникают из-за потери белка в тканях организма.
Симптомы синдрома Иценко-КушингаУ детей синдром Иценко-Кушинга проявляется ожирением с замедленными темпами роста.
Распространенные симптомы: увеличение веса, гипертония, плохая кратковременная память, раздражительность, избыточный рост волос (женщины), красное, румяное лицо, дополнительный жир на шее, круглое лицо, плохая концентрация, обмороки.
Редкие проявления: бессонница, рекуррентная инфекция, тонкая кожа и стрии при синдроме Иценко-Кушинга, легкие кровоподтеки, депрессия, слабые кости, акне, облысение (женщины), слабость в бедрах и плечах, опухание ног, диабет.
Источник: https://vseolady.ru/sindrom-icenko-kushinga.html
Диагностика синдрома Иценко-Кушинга
По причине того, что не у каждого человека с синдромом Иценко-Кушинга есть все признаки и симптомы, и потому что многие особенности синдрома, такие как увеличение веса и высокое давление, являются общими для населения в целом, может быть трудно провести диагностику болезни Иценко-Кушинга, основанную только на симптомах.
В результате врачи используют лабораторные анализы, чтобы помочь диагностировать заболевание. Эти анализы определяют, почему производится слишком много кортизола или почему нормальный контроль над гормонами не работает должным образом.
Наиболее часто используемые тесты измеряют количество кортизола в слюне или моче. Также можно проверить, есть ли слишком много производства кортизола, давая небольшую таблетку, называемую дексаметазоном, которая имитирует кортизол. Это называется испытанием на подавление дексаметазона. Если организм правильно регулирует кортизол, уровень кортизола будет уменьшаться, но это не произойдет у человека с синдромом Кушинга. Эти тесты не всегда способны окончательно диагностировать состояние, потому что другие болезни или проблемы могут вызвать избыточный кортизол или аномальный контроль производства кортизола.
Уровень кортизола можно узнать по анализу мочиЭти условия называются «состояния псевдосушинга». Из-за сходства симптомов и результатов лабораторных испытаний между синдромом Кушинга и состояниями псевдосушинга врачам, возможно, придется сделать ряд анализов и, возможно, придется лечить состояния, которые могут привести к состояниям псевдо-Кушинга, таким как депрессия, чтобы убедиться, что высокий уровень кортизола становится нормальным во время лечения. Если они этого не делают, и особенно, если физические особенности ухудшаются, более вероятно, что у человека есть истинное заболевание Иценко-Кушинга.
Состояния псевдо-Кушинга:
- физическая нагрузка;
- апноэ сна;
- депрессия и другие психические расстройства;
- беременность;
- боль;
- стресс;
- неконтролируемый диабет;
- алкоголизм;
- экстремальное ожирение.
Лечение синдрома Иценко-Кушинга
Единственным эффективным средством лечения болезни Иценко-Кушинга является удаление опухоли, уменьшение ее способности производить АКТГ или удаление надпочечников.
После удаления надпочечников хирургическим методомСуществуют и другие дополнительные подходы, которые могут быть использованы для лечения некоторых симптомов. Например, диабет, депрессия и высокое давление будут лечиться обычными лекарствами, используемыми для этих состояний. Кроме того, врачи могут назначать дополнительный кальций или витамин D или другое лекарство, чтобы предотвратить истончение кости.
Удаление гипофизарной опухоли хирургическим путем
Удаление опухоли гипофиза хирургическим путем – лучший способ избавления от болезни Иценко-Кушинга. Операция рекомендуется тем, у кого есть опухоль, которая не распространяется в области за пределами гипофиза, и которые достаточно хорошо видны, чтобы провести анестезию. Обычно это осуществляется путем прохождения через нос или верхнюю губу и через синусовую мышцу, чтобы достичь опухоли. Это известно как транссфеноидальная хирургия, которая позволяет избежать попадания в гипофиз через верхний череп. Этот маршрут менее опасен для пациента и позволяет быстрее восстанавливаться.
Проведение операции по удалению гипофизарной опухолиУдаление только опухоли оставляет оставшуюся часть гипофиза неповрежденной, чтобы он в конечном итоге функционировал нормально. Это успешно для 70-90% людей, когда их выполняют лучшие хирурги гипофиза. Показатели успеха отражают опыт хирурга, выполняющего операцию. Однако опухоль может вернуться к 15% пациентов, вероятно, из-за неполного удаления опухоли при более ранней операции.
Радиохирургия
Другие варианты лечения включают лучевую терапию для всего гипофиза или целевую лучевую терапию (так называемую радиохирургию), когда опухоль видна на МРТ. Это может быть использовано как единственное лечение, если хирургия гипофиза не полностью успешна. Эти подходы могут занять до 10 лет, чтобы иметь полный эффект. Тем временем пациенты принимают лекарство для сокращения производства кортизола надпочечников. Одним из важных побочных эффектов лучевой терапии является то, что она может влиять на другие клетки гипофиза, которые образуют другие гормоны. В результате до 50% пациентов необходимо принимать другую гормональную замену в течение 10 лет после лечения.
Удаление адреналовой железы хирургическим вмешательством
Удаление обоих надпочечников также устраняет способность организма производить кортизол. Так как гормоны надпочечников необходимы для жизни, пациенты должны затем принимать кортизолоподобный гормон и гормон флоринеф, который контролирует баланс соли и воды, каждый день всю оставшуюся жизнь.
Лекарственные препараты
В то время как некоторые многообещающие препараты проходят тестирование в клинических исследованиях, имеющиеся в настоящее время лекарства для снижения уровня кортизола, если они даны отдельно, не работают хорошо, как долгосрочное лечение. Эти лекарства чаще всего используются в сочетании с лучевой терапией.
Источник: https://vseolady.ru/sindrom-icenko-kushinga.html
Источник
Среди других поражений надпочечников нужно выделить симптомокомплекс эндогенного гиперкортицизма. Он объединяет различные по патогенезу, но сходные по клиническим проявлениям заболевания. Сходная клиническая картина обусловлена гиперпродукцией глюкокортикоидных гормонов, прежде всего кортизола.
Различают синдром Иценко—Кушинга и болезнь Иценко—Кушинга (безопухолевая форма). Синдром Иценко—Кушинга вызывается опухолью, развивающейся из пучковой зоны коры надпочечника (доброкачественная опухоль — кортикостерома, злокачественная — кортикобластома). Эндогенный гиперкортицизм встречается у 0,1% населения.
Установлено, что примерно у 60% больных имеет место гиперплазия коркового вещества надпочечников, у 30% — опухоль этого вещества, у 7—10% больных причиной заболевания служит аденома гипофиза.
В 2—3% обнаруживается наличие паранеопластического гиперкортицизма (Зографски С, 1977) или так называемого эктопического АКТГ-синдрома (Калинин А.П. и соавт., 2000), вызванного злокачественной опухолью, секретирующей кортикотропинподобную субстанцию и локализованной вне надпочечников (в бронхах, вилочковой железе, поджелудочной железе, яичках, яичниках и др.).
Болезнь Иценко—Кушинга является полиэтиологическим заболеванием, среди причин которой называют черепно-мозговую травму, инфекционные заболевания, психоэмоциональные нагрузки; отмечена связь заболевания с беременностью, родами, абортом и т.д.
Среди различных классификаций гиперкортицизма наиболее полной представляется классификация Маровой Е.И. (1999), в которой различают:
I. Эндогенный гиперкортицизм.
1. АКТГ-зависимая форма.
1.1. Болезнь Иценко—Кушинга, вызываемая опухолью гипофиза или гиперплазией кортикотрофов аденогипофиза.
1.2. АКТГ-эктопированный синдром, вызываемый опухолями эндокринной и неэндокринной системы, которые секретируют кортикотропин-рилизинг-гормон (КРГ) и/или АКТГ.
2. АКТГ — независимая форма.
2.1. Синдром Иценко—Кушинга, вызываемый опухолью коры надпочечника (кортикостерома, кортикобластома).
2.2. Синдром Иценко—Кушинга — микроузелковая дисплазия коры надпочечников юношеского возраста.
2.3. Синдром Иценко—Кушинга — макроузелковая форма заболевания надпочечников первично-надпочечникового генеза у взрослых.
2.4. Субклинический синдром Кушинга. Неполный синдром гиперкортицизма, наблюдающийся при «неактивных» опухолях надпочечников.
II. Экзогенный гиперкортицизм — ятрогенный синдром Иценко—Кушинга, связанный с длительным применением синтетических кортикостероидов.
III. Функциональный гиперкортицизм.
Наблюдается при ожирении, гипоталамическом синдроме, пубертатно-юношеском диспитуитаризме, сахарном диабете, алкоголизме, заболевании печени, беременности, депрессии.
А.П. Калинин с соавт. (2000) считают, что для хирурга-эндокринолога важно иметь представление о следующих наиболее часто встречающихся клинических формах гиперкортицизма:
• болезнь Иценко—Кушинга гипофизарного генеза;
• синдром Иценко—Кушинга, связанный с автономно секретирующими опухолями коркового вещества надпочечников;
• синдром Иценко—Кушинга, обусловленный кортикотропин-продуцирующими опухолями внегипофизарной локализации.
При гиперплазии надпочечники, не изменяя своей формы, диффузно увеличиваются. Вес и размеры гиперплазированных надпочечников обычно в 2—3 раза превышают нормальные.
Гиперплазия охватывает преимущественно светлые спонгиоциты пучковой зоны, где синтезируются глюкокортикоиды. Опухолевые новообразования коры обычно локализуются в одном надпочечнике.
Для гормональноактивных новообразований в надпочечниках характерно то, что они сочетаются с неактивной атрофией противоположной железы. В 50% случаев, особенно улиц молодого возраста, опухоли надпочечников подвергаются злокачественному перерождению.
Клиническая картина синдрома Иценко—Кушинга обусловливается гиперпродукцией глюкокортикоидных и, в меньшей степени, андрогенных и эстрогенных гормонов корой надпочечников. Количественное соотношение этих гормонов сильно варьирует, и этим объясняется большое изобилие и разнообразие симптомов данного синдрома.
Начало заболевания больных с гиперплазией коры надпочечников неопределенное. У большинства женщин оно начинается после аборта или родов. У больных с опухолевой формой синдрома, особенно при злокачественных опухолях коры, заболевание обычно начинается более остро и развивается быстрее.
Одним из наиболее характерных симптомов синдрома Иценко—Кушинга является ожирение. Оно обычно бывает андроидного типа с характерным перераспределением жирового депо, охватывает лицо и преимущественно верхнюю часть туловища, а конечности остаются тонкими в противовес полноте тела.
Лицо становится полным, круглым, с багрово-красными щеками, так называемое лунообразное лицо — fades tunata. Полнокровие обусловлено сосудорасширяющим влиянием продуцируемых в избытке глюкокортикоидных гормонов на сосуды кожи. Короткая шея с выраженным кифозом шейных позвонков и отложением жировой ткани у основания шеи позволяет называть такую шею «шеей бизона». Живот очень больших размеров, иногда свисает перед лобком как «передник».
Ожирение обычно нарастает медленно в течение нескольких лет.
Другим специфичным симптомом синдрома Иценко—Кушинга служит появление на коже живота, поясницы, молочных желез, бедер синюшно-багровых полос — striae rubrae. Рубцовые полосы при синдроме Иценко—Кушинга отличаются от полос при беременности и при обычном ожирении по своему характерному сизо-багровому цвету.
В длину они достигают 15—20 см, а в ширину — 1—3 см. Кожа по своему виду напоминает мрамор и склонна к пигментации. Последняя вызывается подкожными точечными кровоизлияниями и экхимозами, являющимися следствием повышенной ломкости кровеносных сосудов.
Другим характерным симптомом является обилие угрей локализующихся преимущественно на лице, спине и груди. Угри появляются у 50% больных и более выражены при опухолевых формах синдрома.
Очень часто при гиперглюкокортицизме наблюдаются гирсутизм — в 75% случаев. У женщин гирсутизм выражается увеличением оволосения подбородка, верхней губы, лобка и в подмышечных ямках, вокруг соска и конечностей. Это обусловлено повышенной секрецией андрогенов. У мужчин, наоборот, оволосение лица и груди незначительное.
Гирсутизм при опухолевых формах синдрома более выражен, особенно обильное оволосение наблюдается при злокачественных кортикоандростеромах.
Артериальная гипертензия наряду с ожирением и изменениями кожи является наиболее частым признаком болезни и синдрома Иценко—Кушинга. Она встречается у 90% больных и характеризуется высоким систолическим и диастолическим артериальным давлением, отсутствием кризов и устойчивостью к гипотензивной терапии.
Гипертензия обусловлена избыточной продукцией глюкокортикоидов, вызывающих задержку натрия и воды в организме с последующим увеличением объема циркулирующей крови.
У женщин часто отмечаются расстройства менструального цикла, выражающиеся дисменореей, гипоменореей и аменореей. Они вызваны пониженной гонадотропной стимуляцией гипофизом вследствие угнетения его гидрокортизоном. Половое влечение у таких больных резко понижается.
У мужчин наблюдается снижение полового влечения, достигающее в некоторых случаях полной импотенции. Развивается атрофия яичек с нарушением спермогенеза.
Изменения костей встречаются более чем у 2/3 больных. Они выражаются генерализованным остеопорозом скелета, наиболее сильно охватывающим позвоночник, ребра и кости черепа. Остеопороз обусловлен катаболическим действием глюкокортикоидов на белковую матрицу скелета, вследствие чего наступает повышенное извлечение солей кальция из костей.
При далеко зашедшем остеопорозе могут наступать патологические переломы ребер, костей таза и сдавление тел позвонков, которые приобретают вид «рыбьих позвонков» (Зографски С, 1977).
Это приводит к платиспондилии и кифозному искривлению позвоночника, особенно в шейно-грудной области, что часто вызывает радикулитные боли. У молодых больных наступает задержка роста вследствие усиленного катаболизма белкового субстрата костей.
Повышенная продукция глюкокортикоидов подавляет секрецию соматотропного гормона роста. Вследствие этого рост больных синдромом Иценко—Кушинга, если заболевание наступило в молодом возрасте, остается низким.
Нейро-мышечные симптомы — мышечная слабость и быстрая утомляемость — отмечаются в 70% случаев. Мышечная сила значительно понижается вследствие наступившей амиотрофии и уменьшения уровня калия в клетках.
При тяжелых формах заболевания наблюдаются изменения функций почек. В осадке мочи находят эритроциты и гиалиновые цилиндры. Часто обнаруживают изостенурию, олигурию и никтурию. В 1/3 случаев отмечается снижение клубочковой фильтрации.
Отсутствие параллелизма между тяжестью артериальной гипертензии и нарушениями функций почек объясняют дистрофическими изменениями паренхимы почек в результате нарушенных процессов обмена.
Ввиду обильного выведения солей кальция с мочой нередко развиваются нефролитиаз и нефрокальциноз. Длительная артериальная гипертензия может привести к развитию тяжелого нефроангиосклероза и хронической почечной недостаточности.
Особо нужно указать на нарушения обмена веществ, среди которых значительно изменен углеводный обмен. Чаще всего наблюдается гипергликемия и гликозурия, которые обусловлены гиперпродукцией глюкокортикоидов, стимулирующих белковый неоглюкогенез и обусловливающих развитие гипергликемии у этих больных.
Высокий уровень сахара в крови вызывает компенсаторную гиперинсулинемию. Вследствие анти-инсулинового эффекта кортизола наступает истощение бета-клеток инсулярного аппарата поджелудочной железы и развивается стероидный диабет. Он отличается резистентностью к инсулину, но редко вызывает ацидоз, и больные его хорошо переносят.
Вследствие нарушений процессов обмена в организме больных синдромом Иценко—Кушинга наступают тяжелые дистрофические изменения внутренних органов и пониженная устойчивость к инфекциям, в результате чего наблюдается склонность инфекций к генерализации.
Процессы регенерации у таких больных очень замедлены, поэтому при нагноении может наступить полное расхождение операционной раны.
Большое значение в диагностике болезни и синдрома Иценко—Кушинга, определения вида и характера патологических изменений имеют гормональные исследования. Они выявляют повышение концентрации кортизола плазмы. Повышенный уровень АКТГ указывает на гипофизарную этиологию синдрома.
При дифференциальной диагностике болезни и синдрома Иценко—Кушинга основное значение имеет компьютерная томография, позволяющая выявить гиперплазию или опухоль коры надпочечников (рис. 1,2).

Рис. 1. Компьютерная томограмма при кортикостероме правого надпочечника
Рис. 2. Компьютерная томограмма при гиперплазии левого надпочечника
Лечение. Ввиду полиэтиологичности синдрома для правильного выбора метода лечения абсолютно необходима постановка точного диагноза. При синдроме Иценко—Кушинга единственным методом лечения является адреналэктомия — удаление надпочечника вместе с гормонально-активной опухолью.
Хирургическое удаление опухоли следует проводить как можно раньше и максимально радикально, т.к. она нередко претерпевает злокачественное перерождение. Быстрое прогрессирующее развитие заболевания — доказательство злокачественности опухоли.
Обсуждаются показания к оперативному лечению болезни Иценко—Кушинга. Гиперплазия коры надпочечников встречается в 2—5 раз чаще опухолей ее. Авторы, по мнению которых синдром имеет гипоталамо-гипофизарное происхождение, считают, что для лечения заболевания показана рентгенотерапия (гамматерапия, протонное облучение) гипофизарной области или хирургическое вмешательство на самом гипофизе.
Однако гипофизэктомию нужно проводить по строгим показаниям, т.к. она сопровождается многочисленными осложнениями, наиболее частым из которых является синдром гипофизарной недостаточности. Большинство хирургов рекомендуют выполнять адреналэктомию, которая прекращает дальнейшее развитие синдрома, останавливая гиперсекрецию глюкокортикоидов.
В настоящее время адреналэктомию считают патогенетически обоснованной хирургической операцией, которая не приводит к нарушению функции других эндокринных желез, как это бывает после гипофизэктомии.
Развитие рентгеноэндоваскулярной хирургии привело к появлению щадящих, альтернативных хирургическим, методов лечения эндогенного гиперкортицизма. Так, И.В. Комиссаренко с соавт. (1984) разработали методику рентгеноэндоваскулярной гидродеструкции надпочечников и на опыте лечения многих больных показали ее эффективность.
В 1988 г. Ф.И. Тодуа внедрил в клиническую практику способ пункционной деструкции надпочечника под контролем КТ для лечения болезни Иценко—Кушинга.
В нашей клинике (1989) разработан метод рентгеноэндоваскулярной деструкции надпочечника путем эмболизации его венозного русла 3% раствором тромбовара.
При тяжелых и быстро развивающихся формах синдрома Иценко—Кушинга рентгеноэндоваскулярную деструкцию левого надпочечника дополняем контрлатеральной адреналэктомией, вместо антифизиологичной тотальной билатеральной адреналэктомии.
Ш.И. Каримов, Б.З. Турсунов, Р.Д. Суннатов
Опубликовал Константин Моканов
Источник
