Синдром холестаза внепеченочный холестаз этиология
В статье представлены классификация, этиология и механизмы развития холестаза.
Рассмотрен алгоритм дифференциальной диагностики холестатических заболеваний, заключающийся в рациональной последовательности действий врача в зависимости от результатов лабораторных и инструментальных методов обследования больных с холестазом.
Предложена тактика ведения пациентов с холестазом, основанная на методах специфического и неспецифического лечения.
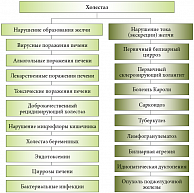
Рис. 1. Классификация холестаза в зависимости от причин развития
![Рис. 2. Схема морфологических изменений у больных с холестазом (Адаптировано по [5].)](https://umedp.ru/upload/resize_cache/iblock/99e/195_350_1/99ee93c7589c68fa1597a8ae1afb5786.png)
Рис. 2. Схема морфологических изменений у больных с холестазом (Адаптировано по [5].)
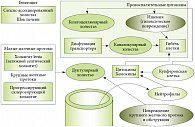
Рис. 3. Гепатоцеллюлярный, каналикулярный и дуктулярный холестаз

Рис. 4. Алгоритм дифференциальной диагностики холестатических заболеваний
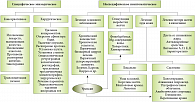
Рис. 5. Лечение холестатических синдромов
![Рис. 6. Действие урсодезоксихолевой кислоты на холангиоцит (Адаптировано по [10].)](https://umedp.ru/upload/resize_cache/iblock/b7c/195_350_1/b7c86a64986770801ecf2a0b46f1b19d.png)
Рис. 6. Действие урсодезоксихолевой кислоты на холангиоцит (Адаптировано по [10].)
Холестаз – недостаточность выделения желчи, обусловленная нарушением ее выработки печеночными клетками (гепатоцитами) или прекращением тока желчи по желчным протокам вплоть до дуоденального сосочка. При холестазе наблюдаются уменьшение канальцевого тока желчи, печеночной экскреции воды и/или органических анионов (билирубина, желчных кислот), накопление желчи в гепатоцитах и желчевыводящих путях, задержка компонентов желчи в крови (желчных кислот, липидов, билирубина). Длительно сохраняющийся холестаз (в течение нескольких месяцев/лет) приводит к развитию билиарного цирроза печени [1, 2, 3, 4]. По анатомическому делению холестаз классифицируется как внутрипеченочный (интрапеченочный) и внепеченочный (экстрапеченочный).
К синдрому внутрипеченочного холестаза ведет нарушение жизненно важных функций образования и экскреции желчи под действием лекарств, инфекционных агентов, а также вследствие аутоиммунных, метаболических или генетических факторов. Причинами внепеченочного холестаза являются камни общего желчного протока, рак поджелудочной железы и фатерова соска, холангиокарцинома, доброкачественные стриктуры желчных протоков и инфекции желчных протоков. Доброкачественные стриктуры желчных протоков и холангиокарцинома могут являться причиной обструкции протоков при первичном склерозирующем холангите (ПСХ).
Диагностика внепеченочного холестаза, обусловленного обычно обструкцией внепеченочных желчных путей в результате аномалии развития, длительного спазма или наличия конкрементов, не вызывает значительных затруднений, тогда как для выявления внутрипеченочного холестаза требуется проведение комплекса исследований. Причины развития синдрома холестаза условно можно разделить на 2 группы: нарушение образования желчи и/или нарушение тока (экскреции) желчи (рис. 1).
У больных с холестазом в развернутой фазе происходит ряд гистологических изменений: расширение желчных капилляров; исчезновение микроворсинок на каналикулярной мембране; образование желчных тромбов в желчных капиллярах; повреждение клеточных мембран, ведущее к повышению их проницаемости; нарушение целостности плотных контактов и парацеллюлярная регургитация желчи в кровь; билирубиностаз, образование печеночных розеток; пролиферация дуктул в портальных трактах; перидуктальный отек и склероз; перипортальное и мезенхимальное воспаление; желчные инфаркты; развитие микроабсцессов; апоптоз; образование ксантомных клеток (рис. 2).
Этиология и механизмы развития холестаза
Этиология и механизмы развития холестаза многофакторны. Внепеченочный холестаз развивается при механической обструкции магистральных внепеченочных или главных внутрипеченочных протоков. Наиболее частой причиной внепеченочного холестаза являются камни общего желчного протока. Внутрипеченочный холестаз характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта.
Внутрипеченочный холестаз может быть связан с нарушением механизмов образования и транспорта желчи на уровне гепатоцитов в результате гепатоцеллюлярной патологии, являться следствием повреждения внутрипеченочных протоков или их сочетанием. Соответственно, выделяют интралобулярный холестаз, обусловленный поражением гепатоцитов (гепатоцеллюлярный) и канальцев (каналикулярный), а также экстралобулярный (дуктулярный), связанный с поражением внутрипеченочных желчных междольковых протоков (рис. 3) [6, 7, 8].
Гепатоцеллюлярный и каналикулярный холестаз может быть обусловлен вирусными, алкогольными, лекарственными, токсическими поражениями печени, застойной сердечной недостаточностью, метаболическими нарушениями (доброкачественный возвратный внутрипеченочный холестаз, холестаз беременных, муковисцидоз, альфа-1-антитрипсиновая недостаточность). В патогенезе интралобулярного холестаза важную роль играет нарушение функций базолатеральной и каналикулярной мембран.
В основе этого явления могут лежать нарушения гепатобилиарного транспорта, такие как мутации генов белков-транспортеров и приобретенные дисфункции транспортных систем, обусловливающие нарушение каналикулярной или холангиоцеллюлярной секреции. Гепатоцеллюлярная аккумуляция токсических холефильных соединений вызывает множественные нарушения экспрессии гепатоцеллюлярных переносчиков. Кроме того, недостаток специфических компонентов желчи, вызываемый дисфункцией белков-переносчиков, раскрывает токсический потенциал других компонентов желчи.
Дуктулярный холестаз имеет место при первичном билиарном циррозе печени (ПБЦ), ПСХ и вторичном склерозирующем холангите (ВСХ), билиарной атрезии, болезни Кароли и других заболеваниях. При большинстве из перечисленных заболеваний наблюдается нарушение биохимических процессов в гепатоците, таких как трансметилирование и транссульфурирование (пересульфидирование). В результате угнетения реакций трансметилирования в гепатоцеллюлярных мембранах снижается содержание фосфолипидов, падает активность Na+-, К+-АТФазы и других белков-переносчиков, что нарушает текучесть мембран, а также захват и выведение компонентов желчи.
Нарушение реакций транссульфурирования уменьшает клеточные запасы тиолов и сульфатов (глютатиона, таурина и др.), которые являются главными детоксикационными субстанциями в отношении эндогенных и экзогенных ксенобиотиков, включая желчные кислоты, а также обладают выраженным антиоксидантным эффектом. Их дефицит обусловливает в конечном итоге цитолиз гепатоцитов при холестазах любого генеза. Дуктулярный холестаз развивается в результате повреждения эпителия желчных протоков и нарушения их проходимости, в ряде случаев с нарушением метаболизма желчных кислот, а также с изменением их состава.
Алгоритм дифференциальной диагностики холестатических заболеваний печени
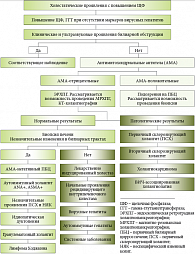
Различить виды холестаза по клиническим симптомам и биохимическим показателям не всегда возможно. Чрезвычайно важным является разграничение вне- и внутрипеченочного холестаза с использованием диагностического алгоритма. На рисунке 4 представлен алгоритм дифференциальной диагностики холестатических заболеваний с выявлением наличия маркеров аутоиммунных заболеваний печени: антимитохондриальные антитела (АМА), антинуклеарные антитела (ANA) и антитела к гладким мышечным клеткам (ASMA). Положительным результатом АМА считается титр выше 1:80 у женщин после 40 лет с ПБЦ, подтвержденным биопсией печени. При отрицательном результате АМА уточняется наличие положительного ответа на ANA с проведением эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ); при наличии клинических проявлений проводится магнитно-резонансная холангиопанкреатография (МРХПГ) и компьютерная томография (КТ). МРХПГ – это современная неинвазивная альтернатива ЭРХПГ.
Иногда для уточнения диагноза возможно их сочетание. КТ-холангиография также является неинвазивной технологией, она дает возможность визуализации билиарного дерева у 36% пациентов, которым невозможно провести другие инструментальные исследования. КТ-холангиография с введением внутривенного контраста имеет высокий риск побочных реакций, включающих анафилаксию и внезапную смерть, что ограничивает использование данной методики. При наличии выявленной патологии при холангиографии ПСХ и возможности ВИЧ-холангиопатии необходимо контролировать лабораторные и клинические тесты в динамике. При нормальных показателях ЭРХПГ проводится биопсия печени. Наличие незначительных изменений в билиарных трактах требует проведения дифференциальной диагностики между АМА-отрицательными пациентами с неизмененной холангиограммой и АМА-негативными пациентами с ПБЦ или аутоиммунным холангитом, проявляющимся наличием диагностического титра ANA и/или ASMA. Перспективы проведения биопсии печени зависят от поражений мелких желчных ходов при: ПСХ; идиопатической дуктопении; гранулематозном холангите; лимфоме Ходжкина [9]. Отсутствие изменений в мелких билиарных протоках требует дифференциальной диагностики таких заболеваний, как:
- лекарственный холестаз;
- рецидивирующий печеночный холестаз;
- вирусные гепатиты;
- аутоиммунные гепатиты;
- системные заболевания.
Лечение больных с холестазом
Лечение больных с холестазом можно разделить на специфическое эпизодическое и неспецифическое симптоматическое (рис. 5). Препаратом выбора при неспецифическом лечении больных с холестазом во многих случаях является урсодезоксихолевая кислота (УДХК) [9, 10, 11]. УДХК (Урсосан) – гидрофильная желчная кислота, которая с большой вероятностью имеет высокую эффективность, так как она снижает чувствительность мембран гепатоцита к токсичным воздействиям эндогенных гидрофильных желчных кислот. Она также уменьшает реабсорбцию желчных кислот в дистальном отделе подвздошной кишки и регулирует канальцевый транспорт, что объясняет снижение уровня билирубина в крови под ее влиянием (рис. 6). УДХК была изучена в начале 1980-х гг., и на сегодняшний день было проведено не менее 16 контролируемых рандомизированных клинических исследований по эффективности ее применения при заболеваниях печени. При холестатических заболеваниях печени различного генеза средняя суточная доза УДХК составляла 12–15 мг/кг веса. В зависимости от тяжести заболевания суточная доза увеличивалась до 20–30 мг/кг веса в 2–3 приема. Терапия проводилась от 6 месяцев до нескольких лет [10].
Механизмы действия препарата Урсосан
1. Антиапоптический. Урсосан посредством активации рецепторов эпидермального фактора роста вызывает в гепатоцитах реакции, направленные на выживание клетки, обусловливая, таким образом, антиапоптический эффект. Препарат тормозит выход цитохрома С из митохондрий и запуск каскада каспаз.
2. Антифибротический (предупреждает развитие фиброза печени):
- снижает высвобождение цитохрома С, щелочной фосфатазы и лактатдегидрогеназы;
- подавляет активность звездчатых клеток и перисинусоидальное коллагенообразование.
3. Антихолестатический (устраняет все виды внутрипеченочного холестаза):
- уменьшает концентрацию токсичных для печеночной клетки желчных кислот путем активации Ca-зависимой альфа-протеинкиназы и стимуляции экзоцитоза в гепатоцитах;
- индуцирует холерез, богатый бикарбонатами, что приводит к увеличению пассажа желчи и выведению токсичных желчных кислот через кишечник.
4. Гипохолестеринемический (снижает содержание холестерина в крови):
- снижает всасывание холестерина в кишечнике;
- уменьшает синтез холестерина в печени;
- снижает экскрецию холестерина в желчь.
5. Иммуномодулирующий (уменьшает аутоиммунные реакции против клеток печени и желчных путей и подавляет аутоиммунное воспаление):
- уменьшает экспрессию антигенов гистосовместимости: HLA-1 на гепатоцитах и HLA-2 на холангиоцитах;
- уменьшает образование сенсибилизированных к печеночной ткани цитотоксичных T-лимфоцитов, снижает «атаку» иммунокомпетентными Ig (в первую очередь IgM) клеток печени;
- снижает продукцию провоспалительных цитокинов (интерлейкинов ИЛ-1, ИЛ-2, ИЛ-6, ФНО-альфа, интерферона-гамма).
6. Литолитический (растворяет холестериновые камни в желчном пузыре, предупреждает образование новых конкрементов):
- снижает литогенность желчи;
- стимулирует выход холестерина из камней в желчь.
7. Холеретический (усиливает секрецию желчи):
- стимулирует экзоцитоз в гепатоцитах;
- индуцирует бикарбонатный холерез, усиливает выведение гидрофобных ЖК в кишечник.
8. Цитопротективный (защищает клетки желчных протоков и эпителиоциты слизистой оболочки желудка и кишечника от агрессивных факторов):
- встраивается в клеточные мембраны холангиоцитов и эпителиоцитов, стабилизируя их структуру;
- образует смешанные мицеллы с токсичными желчными кислотами (хенодезоксихолевой, литохолевой, дезоксихолевой) и предупреждает их повреждающее действие на клетки.
Таким образом, патофизиологические механизмы развития холестаза многофакторны и взаимосвязаны между собой, диагностика холестатических заболеваний печени может осуществляться по предложенному алгоритму, в основу которого заложен принцип пошагового исключения наиболее вероятных причин возникновения холестатических заболеваний. Успех лечения больных с холестазом зависит от своевременно поставленного диагноза и применения лекарственных препаратов первого выбора, позволяющих устранить или ослабить патогенетические механизмы развития холестаза. Наиболее изученными и часто применяемыми для лечения больных с холестазом являются препараты урсодезоксихолевой кислоты, к числу которых относится Урсосан.
Источник
Холестаз – это клинико-лабораторный синдром, характеризующийся повышением в крови содержания экскретируемых с желчью веществ вследствие нарушения выработки желчи либо ее оттока. Симптомы включают кожный зуд, желтушность, запоры, привкус горечи во рту, болезненность в правом подреберье, темный цвет мочи и обесцвечивание кала. Диагностика холестаза заключается в определении уровня билирубина, ЩФ, холестерина, желчных кислот. Из инструментальных методов используют УЗИ, рентгенографию, гастроскопию, дуоденоскопию, холеграфию, КТ и другие. Лечение комплексное, назначаются гепатопротекторы, антибактериальные лекарственные средства, цитостатики и препараты урсодезоксихолевой кислоты.
Общие сведения
Холестаз — замедление или прекращение выделения желчи, вызванное нарушением ее синтеза печеночными клетками, или прерывание транспорта желчи по желчным протокам. Распространенность синдрома имеет средние показатели — около 10 случаев на 100 тысяч населения в год. Данная патология чаще выявляется у лиц мужского пола после 40 лет. Отдельная форма синдрома – холестаз беременных, частота которого среди общего числа зарегистрированных случаев составляет около 2%.
Актуальность проблемы обусловлена сложностями диагностики данного патологического синдрома, выявления первичного звена патогенеза и подбора дальнейшей рациональной схемы терапии. Консервативным лечением синдрома холестаза занимаются гастроэнтерологи, а при необходимости проведения оперативного вмешательства — хирурги.
Холестаз
Причины холестаза
Патогенез
В основе проявлений синдрома холестаза лежит один или несколько механизмов: поступление составляющих желчи в кровеносное русло в избыточном объеме, уменьшение или отсутствие ее в кишечнике, действие элементов желчи на канальцы и клетки печени. В результате желчь проникает в кровь, обусловливая возникновение симптомов и поражение других органов и систем.
Классификация
В зависимости от причин выделяют две основные формы: внепеченочный и внутрипеченочный холестаз.
- Внепеченочный холестаз формируется при механической обструкции протоков, наиболее распространенным этиологическим фактором выступают камни желчевыводящих путей.
- Внутрипеченочный холестаз развивается при заболеваниях гепатоцеллюлярной системы, в результате повреждения внутрипеченочных протоков или сочетает оба звена. При данной форме отсутствуют обструкция и механические повреждения билиарного тракта. Вследствие этого внутрипеченочную форму дополнительно подразделяют на следующие подвиды:
- гепатоцеллюлярный холестаз, при котором возникает поражение гепатоцитов;
- каналикулярный, протекающий с поражением транспортных систем мембран;
- экстралобулярный, связанный с нарушением структуры эпителия протоков;
- смешанный холестаз.
В зависимости от характера течения холестаз делят на острый и хронический. Также данный синдром может протекать в безжелтушной и желтушной форме. Дополнительно выделяют несколько типов: парциальный холестаз – сопровождается снижением секреции желчи, диссоцианный холестаз – характеризуется задержкой отдельных компонентов желчи, тотальный холестаз – протекает с нарушением поступления желчи в двенадцатиперстную кишку.
Симптомы холестаза
При данном патологическом синдроме проявления и патологические изменения обусловлены избыточным количеством желчи в гепатоцитах и канальцах. Степень выраженности симптомов зависит от причины, которая вызвала холестаз, тяжести токсического поражения клеток печени и канальцев, обусловленного нарушением транспорта желчи.
Для любой формы холестаза характерен ряд общих симптомов: увеличение размеров печени, боли и ощущение дискомфорта в зоне правого подреберья, кожный зуд, ахоличный (обесцвеченный) кал, темный цвет мочи, нарушения процессов пищеварения. Характерной чертой зуда является его усиление в вечернее время и после контакта с теплой водой. Данный симптом влияет на психологический комфорт пациентов, вызывая раздражительность и бессонницу. При усилении выраженности патологического процесса и уровня обструкции кал теряет окраску до полного обесцвечивания. Стул при этом учащается, становясь жидким и зловонным.
Вследствие дефицита в кишечнике желчных кислот, которые используются для всасывания жирорастворимых витаминов (А, Е, К, D), в кале повышается уровень жирных кислот и нейтрального жира. За счет нарушения всасывания витамина К при затяжном течении заболевания у пациентов увеличивается время свертывания крови, что проявляется повышенной кровоточивостью. Недостаток витамина D провоцирует снижение плотности костной ткани, в результате чего больных беспокоят боли в конечностях, позвоночнике, спонтанные переломы. При длительном недостаточном всасывании витамина А снижается острота зрения и возникает гемералопия, проявляющаяся ухудшением адаптации глаз в темноте.
При хроническом течении процесса происходит нарушение обмена меди, которая накапливается в желчи. Это может провоцировать образование фиброзной ткани в органах, в том числе в печени. За счет увеличения уровня липидов начинается формирование ксантом и ксантелазм, вызванное отложением холестерина под кожей. Ксантомы имеют характерное расположение на коже век, под молочными железами, в области шеи и спины, на ладонной поверхности кистей. Эти образования возникают при стойком повышении уровня холестерина в течение трех и более месяцев, при нормализации его уровня возможно их самостоятельное исчезновение.
В некоторых случаях симптомы выражены незначительно, что затрудняет диагностику синдрома холестаза и способствует длительному течению патологического состояния – от нескольких месяцев до нескольких лет. Определенная часть пациентов обращается за лечением кожного зуда к дерматологу, игнорируя остальные симптомы.
Осложнения
Холестаз способен вызывать серьезные осложнения. При продолжительности желтухи более трех лет в подавляющем большинстве случаев формируется печеночная недостаточность. При длительном и некомпенсированном течении возникает печеночная энцефалопатия. У небольшого количества пациентов при отсутствии своевременной рациональной терапии возможно развитие сепсиса.
Диагностика
Консультация гастроэнтеролога позволяет выявить характерные признаки холестаза. При сборе анамнеза важно определение давности возникновения симптомов, а также степени их выраженности и связи с другими факторами. При осмотре пациента определяется наличие желтушности кожи, слизистых и склер различной степени выраженности. Также проводится оценка состояния кожи – наличие расчесов, ксантом и ксантелазм. Посредством пальпации и перкуссии специалист часто обнаруживает увеличение печени в размерах, ее болезненность.
- Лабораторные анализы. В результатах общего анализа крови могут отмечаться анемия, лейкоцитоз, повышенная скорость оседания эритроцитов. В биохимическом анализе крови выявляется гипербилирубинемия, гиперлипидемия, превышение уровня активности ферментов (АлАТ, АсАТ и щелочной фосфатазы). Анализ мочи позволяет оценить наличие в ней желчных пигментов. Важным моментом является определение аутоиммунного характера заболевания путем обнаружения маркеров аутоиммунных поражений печени: антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам.
- Сонография. Инструментальные методы направлены на уточнение состояния и размеров печени, желчного пузыря, визуализацию протоков и определение их размеров, выявление обтурации или сужения. Ультразвуковое исследование печени позволяет подтвердить увеличение ее размеров, изменение структуры желчного пузыря и поражение протоков.
- Рентгеновская диагностика. Эндоскопическая ретроградная холангиопанкреатография эффективна для обнаружения камней и первичного склерозирующего холангита. Чрескожную чреспеченочную холангиографию используют при невозможности заполнения желчных путей контрастом ретроградно; эти методы дополнительно позволяют провести дренирование протоков при закупорке.
- Томографические методы. Высокой чувствительностью (96%) и специфичностью (94%) обладает магнитно-резонансная холангиопанкреатография (МРПХГ); она является современной неинвазивной заменой ЭРХПГ. В сложных для диагностики ситуациях применяется позитронно-эмиссионная томография.
- Инвазивная диагностика. При неоднозначности результатов возможно проведение биопсии печени, но и гистологический метод не всегда дает возможность дифференцировать вне- и внутрипеченочный холестаз.
Дифференциальная диагностика
При дифференциальной диагностике следует помнить, что синдром холестаза может встречаться при любых патологических изменениях печени. К таким процессам относятся вирусный и лекарственный гепатиты, холедохолитиаз, холангит и перихолангит. Отдельно стоит выделить холангиокарциному и опухоли поджелудочной железы, внутрипеченочные опухоли и их метастазы. Реже возникает необходимость дифференциальной диагностики с паразитарными заболеваниями, атрезией желчных протоков, первичным склерозирующим холангитом.
Лечение холестаза
Консервативное лечение
Консервативная терапия начинается с диеты с ограничением нейтральных жиров и добавлением в рацион жиров растительного происхождения. Это объясняется тем, что всасывание таких жиров происходит без использования желчных кислот. Лекарственная терапия включает назначение препаратов урсодезоксихолевой кислоты, гепатопротекторов (адеметионина), цитостатиков (метотрексата). Дополнительно применяется симптоматическая терапия: антигистаминные препараты, витаминотерапия, антиоксиданты.
Хирургическое лечение
В качестве этиотропного лечения в большинстве случаев используются хирургические методы. К ним относятся операции:
- наложение холецистодигестивных и холедоходигестивных анастомозов;
- наружное дренирование желчных протоков;
- вскрытие желчного пузыря;
- холецистэктомия.
Отдельной категорией являются оперативные вмешательства при сужениях и камнях желчных протоков, направленные на удаление конкрементов. В реабилитационном периоде применяются физиотерапия и лечебная физкультура, массаж и другие методы стимуляции естественных защитных механизмов организма.
Прогноз и профилактика
Своевременная диагностика, адекватные лечебные мероприятия и поддерживающая терапия позволяют добиться у большей части пациентов выздоровления или стойкой ремиссии. При соблюдении профилактических мероприятий прогноз благоприятный. Профилактика заключается в соблюдении диеты, исключающей употребление острой, жареной пищи, животных жиров, алкоголя, а также в своевременном лечении патологии, вызывающей застой желчи и повреждение печени.
Источник
