Синдром грушевидной мышцы при беременности
В то время как большинство будущих мам испытывают тупые, пульсирующие боли в середине спины или пояснице, небольшому проценту среди них приходится справляется со жгучей болью в пояснично-крестцовой области, распространяющейся вниз по ноге. Но к счастью, это временное состояние, которое известно как ишиас или невралгия седалищного нерва.
Седалищный нерв самый большой в теле и начинается в нижней части спины, опускается по ягодицам и разветвляется по задней части ног до лодыжек и ступней. В большинстве случаев ишиас – это острая, стреляющая боль, покалывание или онемение, которое начинается в спине или ягодицах и распространяется вниз по ноге, что происходит, когда этот нерв сдавливается выпяченными, смещением или разорванными межпозвоночными дисками, артритом или из-за сужения спинного мозга (стеноз позвоночного канала).
Ишиас – это не заболевание, а комплекс симптомов. В редких случаях женщины испытывают его как временный побочный эффект беременности. Но более вероятно, что он является следствием проблем с позвоночником, а не самой беременностью. Стандартного лечения этого состояния во время беременности не существует.
Что вызывает ишиас во время беременности?
50-80%1 женщин страдает от различных болей в спине во время беременности. Но вопреки распространенному мнению, ишиас у беременных обычно не является одной из причин таких болей и затрагивает только около 1% будущих мам2, как говорится в одном из исследований. При этом он обычно является результатом грыжи или выпячивания межпозвоночного диска, вызывая сдавливание седалищного нерва. В более редких случаях нет признаков проблем с дисками.
Если вы одна из немногих, кто испытывает во время беременности симптомы раздражения седалищного нерва, и это не связано с межпозвоночными дисками, то можете обвинить следующие факторы:
- Прибавка в весе и повышенная задержка жидкости могут оказать давление на седалищный нерв в месте, где он проходит через таз, сжимая его.
- Ваша расширяющаяся матка может также давить на седалищный нерв в нижней части позвоночника.
- Растущий живот и грудь смещают центр тяжести вперед и растягивают лордотическую кривую (изгиб в нижней части позвоночника). Это может привести к тому, что мышцы ваших ягодиц и тазовой области сжимаются и зажимают седалищный нерв.
- Синдром грушевидной мышцы. Когда напряженные мышцы давят на ваши нервы, вы чувствуете боль. Маленькая мышца, расположенная глубоко в ягодицах и известная как грушевидная, может играть в данном случае ключевую роль.
- Нестабильные / расслабленные суставы. Во время беременности организм вырабатывает гормон, называемый релаксином. Его целью является расслабление связок в малом тазу при подготовке к родам. Но это может вызвать сопутствующие проблемы, когда другие мышцы становятся слишком эластичными. В частности, если ваш ребенок оказывает давление на крестцово-подвздошный сустав (область, которая соединяет таз с нижней частью позвоночника), это может усугубить ишиас и другие боли в спине.
- Другие факторы. Когда ребенок начинает переходить в правильное положение при рождении в третьем триместре, его голова может опираться непосредственно на этот нерв, вызывая сильную боль в ягодицах (и спине, и ногах)*.3 4
* – Эти факторы, связанные с беременностью, упоминаются на большинстве рецензируемых популярных медицинских сайтов. Но на некоторых из них, в частности на очень популярном и авторитетном британском портале Babycentre.co.uk, говорится, что беременность никак не повышает склонность к ишиасу и не может быть причиной давления на седалищный нерв. По мнению авторов этого сайта, симптомы, подобные ишиасу, скорее всего, являются так называемыми болями в тазовом поясе.
Не зависимо от того, может ли быть раздражение седалищного нерва вызвано самой беременностью или оно связано с повреждениями межпозвоночных дисков, возникновение этой проблемы возможно.
Симптомы
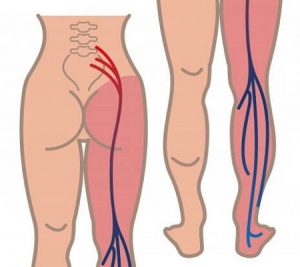 Седалищный нерв и возможная локализация боли
Седалищный нерв и возможная локализация боли
Если боль или дискомфорт по ходу седалищного нерва возникают (иногда раньше, но редко), то это обычно происходит в третьем триместре, когда вы и ваш ребенок становитесь больше. Большинство женщин испытывает симптомы на одной стороне, хотя иногда боль может распространяться и на обе ноги. Ишиас может быть постоянным или прерывистым, в зависимости от силы давления на нерв – поэтому боль может увеличиваться, когда вы набираете больший вес и удерживаете больше жидкости. И он может сохраняться в течение нескольких месяцев после родов, пока вы не избавитесь от лишнего веса и жидкости, воздействующих на нерв.3
Если это действительно ишиас, то у вас будет стреляющая, жгучая боль, которая приходит и уходит, и чаще затрагивает только одну сторону. Вы можете чувствовать боль в нижней части спины, в задней части бедра и дальше вниз по внешней стороне голени до ступней и ног. Если у вас также болит поясница, то боль в ягодицах и ногах обычно ощущается сильнее, чем в ней.
Вы также можете почувствовать покалывание в ноге и онемение в ноге или ступне. Боль может быть очаговой или широко распространенной. Ишиас может быть сильно утомительным, вызывая более постоянный дискомфорт, чем боль в пояснице во время беременности.5
Что можно сделать для облегчения?

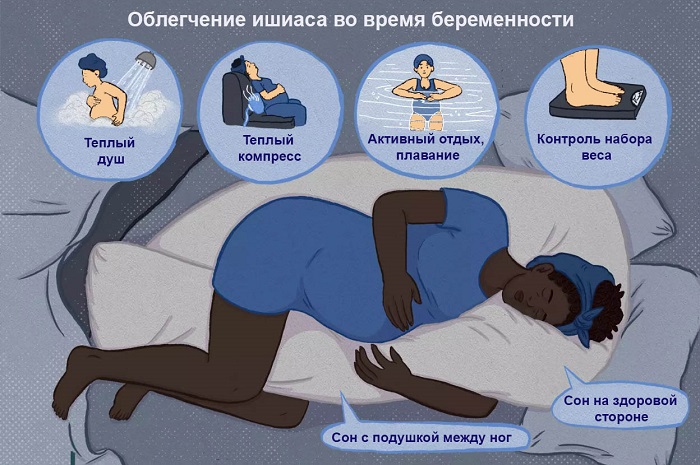
- Самое просто средство – лечь на бок, противоположный стороне боли, чтобы облегчить давление на нерв. Например, если вы чувствуете боль на левой стороне, лягте на правый бок. Это не навредит, хотя обычно считается, что «лучшая» позиция для сна при беременности – на левом боку.
- Попробуйте прикладывать теплый компресс (или чередовать теплый и холодный) к месту, где вы чувствуете боль.
- Если вы испытываете симптомы ишиаса стоя, попробуйте приподнять ногу, оперившись на что-то. По возможности делайте перерывы – устранение нагрузки с ноги и отдых в удобной позе может облегчить боль.
- Для дополнительного комфорта в ночное время используйте твердый матрац с большим количеством опор для спины и поместите специальную подушку для беременных (или обычную) между ног, чтобы поддерживать таз в лучшем положении и уменьшить давление на седалищный нерв.
- Плавание также может уменьшить давление на нерв, так как вода временно снимает с позвоночника нагрузку от лишнего веса.
- Возможно может помочь иглоукалывание, хиропрактика или терапевтический пренатальный массаж, но только обученным и лицензированным специалистом. Индивидуально подобранная физиотерапия может также дать некоторое облегчение. Хотя недостаточно научных данных об этом всем.
- Постарайтесь набирать вес постепенно – сильный скачок в килограммах может оказать чрезмерное давление на седалищный нерв. Хотя прибавка в весе при беременности может варьироваться в широких пределах от женщины к женщине, те, кто имели нормальный ИМТ до беременности, как правило, должны стремиться набрать от 1,3 до 1,8 кг в первом триместре, до еще 6,5 кг во втором триместре и еще около 4,5 кг в третий триместр, для общего увеличения веса во время беременности от 11 до 16 кг. Узнайте больше о наборе веса при беременности.
- Если боль сильная, поговорите со своим врачом, который может порекомендовать парацетамол в дозировке, которая обеспечит облегчение, но сохранит вас и ребенка в безопасности.3 6
Упражнения, которые могут помочь
Нет гарантий, что какие-либо упражнения смогут помочь, так как они полезны только при ограниченном количестве причин защемления седалищного нерва, но попробовать можно. Главное – осторожность, так как сам по себе ишиас не навредит вам или ребенку, но косвенно может привести к онемению ног, потери равновесия и падению.
1. Растяжка грушевидной мышцы
Спазмированная грушевидная мышца, находящаяся глубоко в ягодице, может воздействовать на седалищный нерв. Растяжка этой мышцы может помочь уменьшить ее спазм и проявления ишиаса.
Чтобы сделать растяжку:
- Сядьте на стул, поставив ноги на пол.
- Поднимите стопу, со стороны которой ощущается боль, и положите на колено противоположной ноги.
- Медленно наклонитесь вперед, держа спину прямо, пока не почувствуете растяжение нижней части спины и ягодиц.
- Удерживайте такое положение в течение 30 секунд.
- Для профилактики или при двусторонней боли повторите все с другой стопой.
2. Поза ребенка
 «Поза ребенка» – популярная асана йоги для беременных. Эта простая, спокойная поза растягивает мышцы нижней части спины и помогает облегчить боль в бедрах и ногах.
«Поза ребенка» – популярная асана йоги для беременных. Эта простая, спокойная поза растягивает мышцы нижней части спины и помогает облегчить боль в бедрах и ногах.
Чтобы сделать упражнение:
- Встаньте на колени на мягкую поверхность или коврик для йоги.
- Соедините большие пальцы вместе и раздвиньте колени, чтобы освободить место для живота.
- Сядьте с прямой спиной.
- На вдохе поднимите руки над головой.
- На выдохе вытяните руки вперед и положите ладони на землю.
- Потяните тело назад, приблизив ягодицы к пяткам.
- Делайте глубокие вдохи, вытягивая руки немного больше с каждым из них и ощущая растяжение в нижней части спины и плеч.
- Медленно отведите руки назад и вернитесь в положение на коленях.
3. Растяжка подколенного сухожилия
 Растяжка подколенных сухожилий, которые представляют собой крупные мышечные связки вдоль задней поверхности бедер, может снять напряжение в мышцах спины, ног и ягодиц. Это поможет сохранить эластичность в мышцах вокруг седалищного нерва.
Растяжка подколенных сухожилий, которые представляют собой крупные мышечные связки вдоль задней поверхности бедер, может снять напряжение в мышцах спины, ног и ягодиц. Это поможет сохранить эластичность в мышцах вокруг седалищного нерва.
Чтобы сделать растяжку подколенного сухожилия:
- Встаньте прямо.
- Поднимите одну ногу и поместите на устойчивый предмет так, чтобы нога была прямой, а пальцы ее были направлены вверх.
- Аккуратно наклонитесь вперед, чтобы растянуть мышцы подколенного сухожилия.
- Задержитесь в этом положении на 30 секунд.
- Осторожно верните ногу обратно на пол.
- Повторите растяжку с другой ногой.
4. Выпады на коленях
Это упражнение поможет расслабить мышцы, известные как сгибатели бедра, что может ослабить давление на нервы и другие мышцы находящиеся рядом с этими.
Чтобы сделать выпад на коленях:
- Встаньте коленями на мягкую поверхность или коврик для йоги.
- Выставьте одно колено вперед, чтобы бедро было параллельно земле.
- На выдохе перенесите вес тела вперед, чтобы почувствовать растяжение.
- Держитесь так в течение 30 секунд.
- Повторите с другой ногой.7
Помешает ли ишиас в дальнейшем уходу за ребенком?
Как и в случае с любыми проблемами со спиной, вам необходимо следить за своей осанкой. Во время кормления грудью попробуйте разные позы.
Попробуйте лежать на боку так, чтобы сторона с болями была вверху. Это снимает давление на позвоночник, что может помочь ишиасу пройти. Отказ от грудного вскармливания также может помочь, так как вес ребенка в процессе этого поддерживается телом. Если вы предпочитаете кормить грудью в сидячем положении, то делайте это на стуле с прямой спинкой. Удерживайте ребенка у груди с помощью подушки и держите ноги на полу.
Попытайтесь переодевать своего ребенка на пеленальном столике, а не на низкой поверхности. Когда вы поднимаете его, держите спину прямо, сгибайте колени и избегайте изгиба позвоночника.
Если вы ранее перенесли операцию из-за смещения межпозвоночного диска и у вас был ишиас во время беременности, то он может сохраняться в течение нескольких месяцев после родов.
Спросите своего акушера или физиотерапевта о занятиях физкультурой, чтобы улучшить вашу общую физическую форму, силу и гибкость. Это поможет предотвратить превращение вашей проблемы в хроническую.5
Загрузка…
Источник
Синдром грушевидной мышцы проявляется чувством онемения, судорогами и болью, которая носит иррадиирущий характер, и проявляется по задней поверхности бедра.
Сама мышца имеет вид плоского треугольника, основание которого берёт начало от латеральной поверхности крестца, и, выходя из полости малого таза через большое седалищное отверстие прикрепляется к вершине большого вертела бедренной кости. Из-за своего уникального расположения, грушевидная мышца помогает ротировать ногу кнаружи. Несмотря на, казалось бы, незначительную функцию, которую она выполняет в поддержании вашего тела во время движения, она играет центральную роль в формировании такого диагноза как как «синдром грушевидной мышцы».
СИНДРОМ ГРУШЕВИДНОЙ МЫШЦЫ ПРОЯВЛЯЕТСЯ ЧУВСТВОМ ОНЕМЕНИЯ, СУДОРОГАМИ И БОЛЬЮ, КОТОРАЯ НОСИТ ИРРАДИИРУЩИЙ ХАРАКТЕР, И ПРОЯВЛЯЕТСЯ ПО ЗАДНЕЙ ПОВЕРХНОСТИ БЕДРА
В чем суть возникновения синдрома «грушевиной мышцы»?
Грушевидная мышца расположена в непосредственной близости от седалищного нерва, который является достаточно толстым, он проходит от основания вашего позвоночника вдоль ягодичной мышцы и спускается вниз по задней поверхности ноги, обеспечивая иннервацию мышц бедра и голени.
Знаете ли Вы, что:
При раздражении грушевидной мышцы может происходить раздражение и седалищного нерва. У 15% людей, седалищный нерв фактически проходит через щель грушевидной мышцы, именно поэтому, по мнению некоторых исследователей, эти люди более восприимчивы к синдрому грушевидной мышцы. Классическим проявлением синдрома является возникновение чувства боли, болезненности, или спазма в области задней поверхности таза (крестец, в частности) и вершины (эпифиза) бедренной кости.
- Боль, скованность, напряженнность, покалывание, слабость или онемение может также исходить от поясницы с иррадиацией вниз по задней поверхности вашей ноги, через икроножную мышцу.
- Боль в области ягодиц может возникать при длительном сидении, что также является распространенным явлением при синдроме грушевидной мышцы.
- При передвижении боль (особенно в фазе опоры ) может ухудшиться, особенно ярко проявляясь, когда вы быстро бегаете, при восхождении на гору или выполняя резкие повороты и т.д.
Синдром грушевидной мышцы часто сопутствует пояснично-крестцовому радикулиту, который также сопровождается болью, скованностью, напряжением мышц, онемением и покалыванием в зоне нижних конечностей.
Отличительные симптомы боли в области грушевидной мышцы от других, подобных симптомов
Из-за своего близкого расположения с седалищным нервом, повреждение грушевидной мышцы может вызвать также и воспаление седалищного нерва, которое также проявляется в виде боли, иррадиирущей вниз по ноге.
Несмотря на это, очень важно различать синдром грушевидной мышцы от других проблем, которые могут вызвать подобные симптомы боли в ягодице и нижних конечностях. Перечислим некоторые из них.
Хотя и не существует единых согласованных критериев для диагностики синдрома грушевидной мышцы, детальный обзор статьи, опубликованной в 2010 году Kevork Hopayian и других врачей в Университете Восточной Англии в Великобритании, позволил выделить определенные критерии.
В своем исследовании они определяют синдром грушевидной мышцы, как «пояснично-крестцовый радикулит (т.е. костно-мышечная боль в ноге), возникающий вследствие давления на ствол седалищного нерва или его ветвей спазмированной грушевидной мышцей или расстройств, связанных с нею «.
ПРИ ПОДНИМАНИИ ВЫПРЯМЛЕННОЙ НОГИ БОЛЕВОЙ ПРОСТРЕЛ ПО ЗАДНЕЙ ПОВЕРХНОСТИ НОГИ В ПОЛОЖЕНИИ ЛЕЖА НА СПИНЕ, СВИДЕТЕЛЬСТВУЕТ О РАЗДРАЖЕНИИ СЕДАЛИЩНОГО НЕРВА, ЧТО КОСВЕННО ПОЗВОЛЯЕТ ИСКЛЮЧИТЬ СИНДРОМ ГРУШЕВИДНОЙ МЫШЦЫ
Это определение является полезным, поскольку оно объединяет в себе как ишиас – боль, иррадиирущую вниз через подколенные сухожилия, что, вероятно, связано с давлением на седалищный нерв, а также локализованную боль в самой грушевидной мышце. Hopayian др. также изложили четыре наиболее распространенных типичных проявления у пациентов с синдромом грушевидной мышцы среди 55 исследованных ими обследованных:
- Боль в ягодице / в области расположения грушевидной мышцы
- Болезненность в определенном месте между крестцом и верхневнутренней областью большого вертела бедренной кости (на месте прикрепления грушевидной мышцы)
- Ухудшение состояния ягодиц и пояснично-крестцовый радикулит, который возникает при длительном сидении
- Обострение или изменение боли, в положении напряжения грушевидной мышцы (при пассивном приведение бедра и его одновременной ротацией внутрь)
Для определения причины боли, которая может быть вызвана также вертеброгенной патологией, используют объективное медицинское обследование (МРТ или КТ). Существуют также специальные тесты для определения синдрома грушевидной мышцы.
- При поднимании выпрямленной ноги болевой прострел по задней поверхности ноги в положении лежа на спине, свидетельствует о раздражении седалищного нерва, что косвенно позволяет исключить синдром грушевидной мышцы
- Исходное положение сидя: пациент пытается оттолкнуть колени против сопротивления (которое оказывает партнер или веревка), это может вызвать боль у пациентов с синдромом грушевидной мышцы
- Выполнить пассивное сгибание ноги в тазобедренном и коленном суставах с фиксацией её в приведённом положении, что вызовет появление боли в ягодичной области (при синдроме грушевидной мышцы) или по ходу седалищного нерва (при радикулопатии L5-S1) рис 1.
Рис 1. Дифференцированный тест определения синдрома грушевидной мышцы от других вертеброгенных патологий
Рис 2. Специфический тест определения синдрома грушевидной мышцы- боль возникает при внутренней ротации ноги (с помощьюверевки или партнера)
Рис 3. Растяжение грушевидной мышцы в таком положении может вызвать боль (красная зона), если у вас есть синдром грушевидной мышцы
Рис. 4 Возникновение боли при выполнении разведения бедер с поротивлением
Кинезотерапия и другие методы лечения
Растяжение для грушевидной мышцы
Упражнение №1. Лёжа на спине стопа со стороны пораженной мышцы касается разноимённой руки — подтяните правое колено к левому плечу (кроссовер)
Упражнение №2. Лежа на спине, растяните грушевидную мышцу без кроссовера (перемещение пятки к правому плечу)
Упражнение №3. Лежа на спине, растяжение грушевидной мышцы, помогая противоположной ногой (подтяните правое колено к правому плечу за счет подталкивания левой ноги)
Рекомендованная дозировка 5-10 повторений, выполнять по 3 подхода, 2-3 раза в день. Время удержания стрейчинга (растяжки) мышцы во время выполнения упражнения от 5 сек. с постепенным увеличением до 60 сек.
Упражнения для укрепления грушевидной мышцы
Выполняйте упражнения, представленные далее, постепенно увеличивая дозировку до 15 повторов, в 3 подхода.
I Этап: четыре недели
а) Разведение бедер с сопротивлением (добавив эластичную ленту)
б) «Мостик». Поднимите таз вверх, сжимая ягодицы и при этом разводя бедра в стороны (с сопротивлением эластичной ленты)
с) Подъем ноги, лежа на боку
Фаза II: четыре недели
Все упражнения I фазы, а также добавить следующее:
а) Стоя мини-приседы с эластичной лентой
б) Исходное положение сидя. Подъем, стоя одной ноге.
с) Мини-приседы с выпрямленной ногой
Фаза III: 6 недель. Все упражнения фазы I и II упражнения, а также добавить следующее:
а) Передние и диагональные выпады
Другие возможные варианты лечения
Существуют и другие методы лечения.
Массаж
Для уменьшения спазмированности грушевидной мышцы многие спортсмены прибегают к самомассажу с помощью теннисного мяча (прокатить его по области ягодичной мышцы).
Глубокие мягкотканые техники массажа, такие как активная техника релиз (АРТ) и Graston техника, также популярны, и они вполне могут достичь той же цели.
Другой популярный метод для решения проблемы синдрома грушевидной мышцы заключается в профилактике и исключении тех упражнений, которые могут провоцировать раздражение мышцы: длительное сидение и т. д.
Исключите из ваших тренировок упражнения с изменениями высоких скоростей, подъемами и спусками, а также крутыми поворотами.
Если у вас ситуация, когда синдром грушевидной мышцы не уходит, то применяется медикаментозная терапия. А в случае неудачи, последней альтернативой становится хирургия.
Источник
