Синдром грушевидной мышцы мкб 10
Содержание
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Синдром грушевидной мышцы.

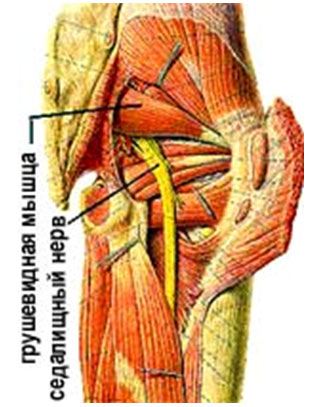
Анатомия грушевидной мышцы
Описание
Синдром грушевидной мышцы — это болевой синдром, который локализуется в ягодичной области с возможной отдачей (иррадиацией) в верхнюю часть бедра, голени и паховую область.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе.
Причины
Синдром грушевидной мышцы знаком врачам общей практики давно, он может быть и осложнением поясничного остеохондроза, и симптомом заболеваний органов малого таза, и следствием перегрузки грушевидной мышцы, мышц и связок пояса нижних конечностей.
Первичное поражение грушевидной мышцы наблюдается при миофасциальном болевом синдроме; непосредственными причинами его возникновения могут быть:
- растяжение.
- переохлаждение.
- перетренированность мышцы.
- травма пояснично-крестцовой и ягодичных областей.
- неудачная иньекция лекарственных средств в область грушевидной мышцы.
- оссифицирующий миозит.
- длительное пребывание в анталгической позе.
Вторичный синдром грушевидной мышцы может возникнуть при:
- заболеваниях крестцово-подвздошного сочленения.
- заболеваниях малого таза, в частности при гинекологических болезнях.
При вертеброгенной патологии может возникнуть рефлекторный спазм мышцы. Синдром грушевидной мышцы, который развивается по этой схеме (не корешковый), с мышечно-тоническими проявлениями является самым частым вариантом поясничных и бедренных болей. Патологическое напряжение грушевидной мышцы в виде спазма наблюдаются при дискогенных радикулопатиях с поражением спинномозговых корешков. В этих случаях будет клиническое сочетание как корешковых так и рефлекторных механизмов с возникновением неврологических проявлений вертеброгенной патологии.
Итак, стало понятно, что причины синдрома грушевидной мышцы могут быть как вертеброгенными, так и невертеброгенными.
Симптомы
Клиническая картина синдрома грушевидной мышцы состоит из:
- локальных симптомов.
- симптомов сдавления седалищного нерва.
- симптомов сдавления нижней ягодичной артерии и сосудов самого седалищного нерва.
Локальные симптомы:
- ноющая, тянущая, боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках;
- боль несколько стихает в положении лежа и сидя с разведенными ногами;
- при хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне-Бобровниковой);
- при перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги — симптом Виленкина;
- выявляется болезненность седалищной ости: на неё натыкается ощупывающий палец, интенсивно скользящий медиально вверх от седалищного бугра;
- нередко тоническое напряжение грушевидной мышцы сочетается с подобным состоянием других мышц тазового дна, копчиковой, внутренней запирательной, леватора ануса и в таких случаях говорят о синдроме тазового дна;
- при синдроме грушевидной мышцы почти всегда есть легкие сфинктерные нарушения: небольшая пауза перед началом мочеиспускания.
Симптомы сдавления сосудов и седалищного нерва в подгрушевидном пространстве:
-боли при компрессии седалищного нерва носят тупой характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- иррадиация боли по всей ноге или преимущественно по зоне иннервации большеберцового и малоберцового нервов.
- провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации.
- иногда снижаются ахиллов рефлекс, поверхностная чувствительность.
- при преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени — в них появляются боли при ходьбе, при пробе Ласега; пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах.
Симптомы сдавления нижней ягодичной артерии и сосудов самого седалищного нерва:
- резкий переходящий спазмом сосудов ноги, приводящий к перемежающейся хромоте — пациент вынужден при ходьбе останавливаться, садиться или ложиться; кожа ноги при этом бледнеет; после отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ.
Важным диагностическим тестом подтвердающим ведущую роль в формировании клинической картины грушевиной мышцы — является ее инфильтрация (грушевидной мышцы) новокаином с оценкой возникающих при этом положительных сдвигов.
Распознать синдром грушевидной мышцы помогают определенные мануальные тесты:
- болезненность при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы).
- болезненность при пальпации нижнего отдела крестцово-подвздошного сочленения — проекция места прикрепления грушевидной мышцы.
- воспроизведение боли при пассивном приведение бедра с одновременной ротацией его внутрь (симптом Бонне-Бобровниковой).
- тест на исследование крестцово-остистой связки, позволяющий одновременно диагностировать состояние крестцово-остистой и подвздошно-крестцовой связок.
- поколачивание по ягодице (с больной стороны) — при этом возникает боль, распространяющаяся по задней поверхности бедра.
- симптом Гроссмана — при ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц.
Эмоциональная лабильность.
Лечение
В большинстве случаев коррекции требует первичное состояние, вызвавшее формирование мышечно-тонического синдрома. При устранении первичного источника болевой импульсации рефлекторный мышечно-тонический синдром может регрессировать. В тех случаях, когда мышечно-тонические нарушения становятся основным или самостоятельным источником боли, применяют как местные, так и общие воздействия. Проводятся растяжение, массаж заинтересованной мышцы, воздействие согревающими физиопроцедурами, приемы мануальной терапии, направленные на мобилизация пораженного позвоночного двигательного сегмента. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз. При отсутствии саногенетической роли мышечно-тонического синдрома возможно назначение НПВП и миорелаксантов, обладающих анальгетическими свойствами, например, тизанидина.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 — 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.
Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение — «люлька», выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении «нога на ногу».
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: G57.0
МКБ-10 / G00-G99 КЛАСС VI Болезни нервной системы / G50-G59 Поражения отдельных нервов, нервных корешков и сплетений / G57 Мононевропатии нижней конечности
Определение и общие сведения[править]
Синдром грушевидной мышцы
Грушевидная мышца по своей функции является одним из наружных ротаторов бедра при его разгибании и одним из абдукторов при его сгибании. Грушевидная мышца напрягается при каждом шаге.
Еще в 1920-е годы было выдвинуто предположение, что грушевидная мышца участвует в возникновении ишиалгии. Возможность сдавления этой мышцей седалищного нерва доказал Freiberg (1937). Он предложил операцию перерезки грушевидной мышцы, после которой у 10 из 12 больных ишиасом наступило выздоровление (Freiberg, 1941). Для обозначения этого нейрокомпрессионного синдрома предложены названия «грушевидный синдром» (Robinson, 1947) и «синдром грушевидной мышцы» (Арутюнов, Бротман, 1960; Попелянский, Бобровникова, 1962 и др.). Последний термин более точен.
Этиология и патогенез[править]
Механизмы возникновения этого синдрома сложны. Измененная грушевидная мышца может сдавливать не только седалищный нерв, но и другие ветви второго-четвертого крестцовых нервов. Следует также учитывать, что между грушевидной мышцей и стволом седалищного нерва располагается сосудистое сплетение, относящееся к системе нижних ягодичных сосудов. При его сдавлении возникают венозный застой и пассивная гиперемия влагалищ ствола седалищного нерва.
Несколько упрощенно можно разделить синдром грушевидной мышцы на первичный, вызванный патологическими изменениями в самой мышце, и вторичный, обусловленный ее спазмом или внешним сдавлением. По мнению Robinson (1947), указанный синдром чаще всего возникает после травмы в крестцово-подвздошной или ягодичной области с последующим образованием спаек между грушевидной мышцей и седалищным нервом. Описан случай оссифицирующего миозита грушевидной мышцы, который сочетался с ишиалгией. Боли полностью прошли после резекции грушевидной мышцы (Овнатанян, 1946).
О возможности возникновения вторичного синдрома грушевидной мышцы первым упомянул Freiberg (1937). Он предположил, что поскольку часть грушевидной мышцы берет начало из капсулярной связки крестцово-подвздошного сочленения, может возникать реактивный спазм мышцы при заболеваниях этого сустава. Freiberg также указал на возможность сдавления грушевидной мышцы прилежащей к ней сзади спазмированной большой ягодичной мышцей. Этот же автор отметил, что при натяжении широкой фасции бедра напрягается большая ягодичная мышца, а через нее давление передается на грушевидную мышцу.
Клинические проявления[править]
Я.Ю. Попелянский и Т.И. Бобровникова (1968) выделяют симптомы поражения самой грушевидной мышцы и седалищного нерва, а также других нервных и сосудистых структур.
1. К первой группе симптомов относятся:
• болезненность при пальпации верхневнутренней части большого вертела бедра (место прикрепления мышцы) ;
• пальпаторная болезненность: в нижней части крестцово-подвздошного сочленения (проекция места прикрепления грушевидной мышцы к капсуле этого сочленения) ;
• пассивное приведение бедра с ротацией его внутрь, вызывающее боли в области ягодицы, реже в зоне иннервации седалищного нерва на ноге (симптом Бонне) ;
• болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Последний симптом в большей степени обусловлен пальпацией измененной грушевидной мышцы, чем седалищного нерва.
2. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва грушевидной мышцей имеют свою специфику: больные жалуются на чувство тяжести в ноге или тупую, мозжащую боль. В то же время для корешковой компрессии характерен колющий, стреляющий характер болей, с распространением их в зоне определенного дерматома. Боли усиливаются при кашле, чихании.
Поражение седалищного нерва: Диагностика[править]
Ультрасонография в диагностике невропатии седалищного нерва приводит к синдрому грушевидной мышцы.
Дифференциальный диагноз[править]
Поражение седалищного нерва: Лечение[править]
Показана лечебная физкультура, укрепляющая длинные мышцы спины, и в части случаев — пользование поясничным ортопедическим корсетом. Для воздействия на грушевидную мышцу применяют новокаиновые блокады. Техника следующая: больного укладывают на живот, затем йодом помечают задневерхнюю подвздошную ость, седалищный бугор и большой вертел бедра, соединяют полосой йода 1-й и 3-й ориентиры. Линия проходит через большую седалищную вырезку у места выхода верхней ягодичной артерии. Помечается йодом и вторая линия, идущая от задневерхней подвздошной ости до наружного края седалищного бугра. Пересечение большой седалищной вырезки этой линией происходит под грушевидной мышцей у места выхода нижней ягодичной артерии. Третья линия проводится от большого вертела до седалищного бугра. При пересечении трех линий получается почти равнобедренный треугольник. От задневерхней подвздошной ости опускается биссектриса. Она делится на 3 равных части. Игла длиной 12 см вводится в нижнюю треть биссектрисы на глубину 5-6 см до ощущения сопротивления, оказываемого через иглу связкой. Далее иглу оттягивают назад на 0,5-1 см и направляют вверх под углом 30°. После контроля на присутствие крови в месте инъекции вводится 10 мл 1% раствора новокаина. Количество инъекций на курс лечения колеблется от 10 до 20. Лечение только новокаинизацией грушевидной мышцы приводит к полной или частичной ремиссии болевого синдрома.
Профилактика[править]
Прочее[править]
При тотальном поражении седалищного нерва, естественно, одновременно страдает функция большеберцового и малоберцового нервов, что проявляется параличом мышц стопы, выпадением рефлекса с пяточного сухожилия (пяточный, или ахиллов рефлекс). Кроме того, нарушается сгибание голени. Чувствительность на голени остается сохранной лишь по передневнутренней поверхности в зоне иннервации подкожного нерва n. saphenus. При высоком поражении седалищного нерва нарушение чувствительности проявляется и на задней поверхности бедра.
Если патологический процесс раздражает седалищный нерв, то это обычно проявляется прежде всего выраженными болями, а также болезненностью при пальпации по ходу нерва, особенно отчетливой в так называемых точках Валле: между седалищным бугром и большим вертелом, в подколенной ямке, позади головки малоберцовой кости.
Большое диагностическое значение при поражении седалищного нерва имеет симптом Ласега, относящийся к группе симптомов натяжения. Проверяется он у больного, лежащего на спине с выпрямленными ногами. Если при этом разогнутую в коленном суставе ногу больного попытаться согнуть в тазобедренном суставе, то возникнет натяжение седалищного нерва, сопровождающееся болью, ограничивающей возможный объем выполняемого движения. При этом можно замерить в угловых градусах и таким образом объективизировать угол, на который удается поднять ногу над горизонтальной плоскостью. После сгибания ноги и в коленном суставе натяжение седалищного нерва уменьшается и одновременно уменьшается или исчезает болевая реакция.
При поражении содержащих большое количество вегетативных волокон седалищного нерва и его ветви — большеберцового нерва, так же как и при поражении на руке срединного нерва, боли нередко имеют каузалгический оттенок; возможны и выраженные нарушения трофики тканей, в частности трофические язвы.
Источники (ссылки)[править]
Туннельные компрессионно-ишемические моно- и мультиневропатии [Электронный ресурс] : руководство / А. А. Скоромец, Д. Г. Герман, М. В. Ирецкая, Л. Л. Брандман. — 3-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970431511.html
Общая неврология [Электронный ресурс] / А. С. Никифоров, Е. И. Гусев. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970433850.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
