Синдром грушевидной мышцы код по мкб 10

Содержание
- Описание
- Причины
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Синдром грушевидной мышцы.
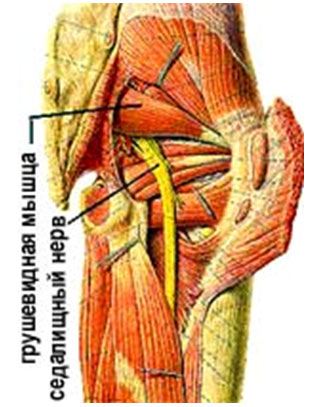
Анатомия грушевидной мышцы
Описание
Синдром грушевидной мышцы — это болевой синдром, который локализуется в ягодичной области с возможной отдачей (иррадиацией) в верхнюю часть бедра, голени и паховую область.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе.
Причины
Синдром грушевидной мышцы знаком врачам общей практики давно, он может быть и осложнением поясничного остеохондроза, и симптомом заболеваний органов малого таза, и следствием перегрузки грушевидной мышцы, мышц и связок пояса нижних конечностей.
Первичное поражение грушевидной мышцы наблюдается при миофасциальном болевом синдроме; непосредственными причинами его возникновения могут быть:
- растяжение.
- переохлаждение.
- перетренированность мышцы.
- травма пояснично-крестцовой и ягодичных областей.
- неудачная иньекция лекарственных средств в область грушевидной мышцы.
- оссифицирующий миозит.
- длительное пребывание в анталгической позе.
Вторичный синдром грушевидной мышцы может возникнуть при:
- заболеваниях крестцово-подвздошного сочленения.
- заболеваниях малого таза, в частности при гинекологических болезнях.
При вертеброгенной патологии может возникнуть рефлекторный спазм мышцы. Синдром грушевидной мышцы, который развивается по этой схеме (не корешковый), с мышечно-тоническими проявлениями является самым частым вариантом поясничных и бедренных болей. Патологическое напряжение грушевидной мышцы в виде спазма наблюдаются при дискогенных радикулопатиях с поражением спинномозговых корешков. В этих случаях будет клиническое сочетание как корешковых так и рефлекторных механизмов с возникновением неврологических проявлений вертеброгенной патологии.
Итак, стало понятно, что причины синдрома грушевидной мышцы могут быть как вертеброгенными, так и невертеброгенными.
Симптомы
Клиническая картина синдрома грушевидной мышцы состоит из:
- локальных симптомов.
- симптомов сдавления седалищного нерва.
- симптомов сдавления нижней ягодичной артерии и сосудов самого седалищного нерва.
Локальные симптомы:
- ноющая, тянущая, боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках;
- боль несколько стихает в положении лежа и сидя с разведенными ногами;
- при хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне-Бобровниковой);
- при перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги — симптом Виленкина;
- выявляется болезненность седалищной ости: на неё натыкается ощупывающий палец, интенсивно скользящий медиально вверх от седалищного бугра;
- нередко тоническое напряжение грушевидной мышцы сочетается с подобным состоянием других мышц тазового дна, копчиковой, внутренней запирательной, леватора ануса и в таких случаях говорят о синдроме тазового дна;
- при синдроме грушевидной мышцы почти всегда есть легкие сфинктерные нарушения: небольшая пауза перед началом мочеиспускания.
Симптомы сдавления сосудов и седалищного нерва в подгрушевидном пространстве:
-боли при компрессии седалищного нерва носят тупой характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- иррадиация боли по всей ноге или преимущественно по зоне иннервации большеберцового и малоберцового нервов.
- провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации.
- иногда снижаются ахиллов рефлекс, поверхностная чувствительность.
- при преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени — в них появляются боли при ходьбе, при пробе Ласега; пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах.
Симптомы сдавления нижней ягодичной артерии и сосудов самого седалищного нерва:
- резкий переходящий спазмом сосудов ноги, приводящий к перемежающейся хромоте — пациент вынужден при ходьбе останавливаться, садиться или ложиться; кожа ноги при этом бледнеет; после отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ.
Важным диагностическим тестом подтвердающим ведущую роль в формировании клинической картины грушевиной мышцы — является ее инфильтрация (грушевидной мышцы) новокаином с оценкой возникающих при этом положительных сдвигов.
Распознать синдром грушевидной мышцы помогают определенные мануальные тесты:
- болезненность при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы).
- болезненность при пальпации нижнего отдела крестцово-подвздошного сочленения — проекция места прикрепления грушевидной мышцы.
- воспроизведение боли при пассивном приведение бедра с одновременной ротацией его внутрь (симптом Бонне-Бобровниковой).
- тест на исследование крестцово-остистой связки, позволяющий одновременно диагностировать состояние крестцово-остистой и подвздошно-крестцовой связок.
- поколачивание по ягодице (с больной стороны) — при этом возникает боль, распространяющаяся по задней поверхности бедра.
- симптом Гроссмана — при ударе молоточком или сложенными пальцами по нижнепоясничным или верхнекрестцовым остистым отросткам происходит сокращение ягодичных мышц.
Эмоциональная лабильность.
Лечение
В большинстве случаев коррекции требует первичное состояние, вызвавшее формирование мышечно-тонического синдрома. При устранении первичного источника болевой импульсации рефлекторный мышечно-тонический синдром может регрессировать. В тех случаях, когда мышечно-тонические нарушения становятся основным или самостоятельным источником боли, применяют как местные, так и общие воздействия. Проводятся растяжение, массаж заинтересованной мышцы, воздействие согревающими физиопроцедурами, приемы мануальной терапии, направленные на мобилизация пораженного позвоночного двигательного сегмента. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз. При отсутствии саногенетической роли мышечно-тонического синдрома возможно назначение НПВП и миорелаксантов, обладающих анальгетическими свойствами, например, тизанидина.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 — 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.
Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение — «люлька», выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении «нога на ногу».
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Несоблюдение техники выполнения физических упражнений и чрезмерное увлечение спортом не всегда приносит пользу для организма и может стать причиной различных заболеваний. Распространенной проблемой, с которой сталкиваются спортсмены, является синдром грушевидной мышцы.
Что это такое?
 Рисунок 1 — Расположение мыщцы
Рисунок 1 — Расположение мыщцы
Болезнь возникает в результате чрезмерного растяжения либо повреждения грушевидной мышцы.
Она представляет собой треугольный тяж, который крепится к передней поверхности крестцовой кости в области нижнего отдела позвоночника, и к верхней трети бедренной кости.
Основной функцией грушевидной мышцы является отведение и ротация бедра, которые необходимы для хождения и полноценного движения тазобедренного сустава, колена и стопы.
Согласно международной классификации болезни, код по МКБ-10: «G57.0 – поражение седалищного нерва» включает в себя и синдром грушевидной мышцы.
В структуре мышцы располагается подгрушевидное пространство, в отверстии которогонаходится седалищный нерв,вовлекаемый в патологический процесс. Это происходит из-за того, что поврежденная либо воспаленная ткань отекает илиспазмируется, сдавливая седалищный нерв. В редких случаях воспалительный процесс может распространяться и на него. Из-за особенностей развитияи течения синдрома, его относят к компресионно-ишемическойтуннельнойневропатии.
На фоне синдрома грушевидной мышцы возникает нарушение иннервации и чувствительности кожной поверхности, развивается болевой синдром в пораженной ноге.
Патологии наиболее подвержены спортсмены, активно занимающиеся бегом. Из-за этого он чаще встречается у молодых и активных людей и редко развивается у людей, ведущих сидячий образ жизни.Синдром не относится к опасным состояниям, и не несет угрозы жизни и здоровью пациента.
Причины развития
Во время бега, особенно по горной местности, происходит чрезмерное растяжение грушевидной мышцы и ее повреждение. Такие нарушения могут возникнуть и после тренировок, включающих в себя растяжку. Также можно выделить следующие факторы, приводящие к развитию патологии:
- несоблюдение техники выполнения занятий;
- ношение обуви и одежды, не предназначенной для спорта, в особенности бега;
- длительное сидение, особенно при закидывании ноги на ногу;
- анатомические особенности больного;
- неправильная организация рабочего места – приводит к чрезмерной нагрузке на органы и структуры таза;
- травмы поясничной и тазовой области;
- повреждения в период операции;
- искривления позвоночника;
- деструкция тазобедренных суставов и костных структур в области таза и бедра;
- инфекционно-воспалительные процессы, приводящие к отеку и спазмированию;
- переохлаждение;
- нарушение техники введения внутримышечных инъекций.
Важно! Часто при возникновении первых признаков спортсмены пытаются избавиться от них с помощью растяжки. Это не только не облегчает их состояние, но и усугубляют его.
Анатомически не правильная поза сидения: закидывание ногу за ногу. Подкладывание пятки под ягодицу также может привести к компрессии седалищного нерва.
Симптомы
 Рисунок 2 — Локализация боли
Рисунок 2 — Локализация боли
Симптоматика и клинические проявления синдрома грушевидной мышцы возникают постепенно.
Симптомы у женщин и мужчин выглядят одинаково.
Вначале развития спазма признаки возникают непосредственно вовремя бега либо физической нагрузки.
Больные отмечают появление незначительного жжения, возможно онемения, покалывания, болезненности в пораженной области.
У трети пациентов первым признаком является люмбалгия – боль в пояснице. Вовлечение в процесс седалищного нерва сопровождается ишиалгией – боль, связанная с поражением седалищного нерва.
Учитывая объемпоражений и течение патологического состояния, выделяют несколько симптомокомплексов заболевания, которые делят на следующие группы:
- локальная – возникает из-за мышечного спазма.Сопровождается постоянной болью ноющего тянущего характера в пояснично-крестцовом отделе, которую сложно купировать. При физической активности, вовремя растяжения ипри попыткепринять удобную позу, боль усиливается;
- нейропатическая – возникает вследствие компрессии седалищного нерва. Пациенты жалуются на резко возникающие болевые ощущения — «прострелы», онемение, жжение, озноб, чувство «ползания мурашек» по коже. Симптомы могут возникнуть в месте локализации седалищного нерва и его ветвей, которые располагаются на протяжении всей конечности до стопы. Из-за этого неприятные ощущения и «прострелы» могут возникать как в области таза и бедра, так и в голеностопе;
- сосудистая симптоматика связана со сдавливанием сосудов, располагающихся в грушевидной мышце или рядом с ней. На фоне этого у больного возникает острая боль в пораженном участке, затем онемение, снижение чувствительности, цианоз. Из-за спазма сосудов мелкого и крупного калибра возникает перемежающаяся хромота и изменение походки. Длительное нарушение кровоснабжение может привести к гипотрофии мышечной ткани.
Длительное течение заболевания без своевременного лечения приводит к выраженной хромоте из-за стойкой боли и деструктивным изменениям. Но такие процессы возникают крайне редко, так как зачастую оно диагностируется и купируется на начальной стадии.
Справка. Часто пациенты жалуются на обострение болей и неприятных ощущений во время резкой перемены погоды, в осенне-зимний период, после переохлаждения. Такие симптомы могут сохраняться длительное время даже после выздоровления.
Диагностика
При возникновении вышеописанных симптомов рекомендуется обратиться к неврологу, травматологу или терапевту. В некоторых случаях постановкой диагноза занимается спортивный врач. Для подтверждения наличия диагноза пациенту проводят ряд диагностических процедур, включающие в себя следующие методы обследования:
- сбор анамнеза жизни – особенности образа жизни больного, виды физических нагрузок, трудовая деятельность и другие аспекты, провоцирующие болезнь;
- подробный анамнез болезни – врач просит подробно рассказать о симптомах заболевания и жалобах пациента. Значение имеет очередность их возникновения, факторы, провоцирующие их;
- пальпаторное исследование грушевидной мышцы – во время исследования врач отмечает локальное уплотнение и спазмирование мускулатуры. Метод позволяет выявить локализацию патологического процессакак по состоянию пораженного участка, так и по возникновению болей в месте проведения пальпации;
- провокационные тесты— при изменении положения тела, движении в суставах возникает либо усиливается боль. Врач просит пациента выполнить следующие движения: привести и отвести ногу, наклонить корпус вперед, поднять ногу, согнуть колено, лежа на здоровом боку. Появление и усиление симптоматики говорит о положительном результате;
- диагностический тест – инъекция новокаина в толщу грушевидной мышцы. Облегчение боли говорит о наличии диагноза.
Дополнительно рекомендуется сделать рентгенографию, МРТ таза и позвоночника для выявления патологии опорно-двигательногоаппарата. С помощью ангиографии удается выявить степень нарушения функционирования сосудов. Но наибольшее значение для диагностики имеют провокационные тесты.
Лечение
Для улучшения состояния больного и снятия мышечного спазма в первую очередь необходимо убрать факторы развития болезни: отказаться от активного занятия тем видом спорта, который привел к развитию диагноза, обеспечить комфортное и удобное рабочее место, правильно и не длительно сидеть.
В дальнейшем выбор тактики ведения больного зависит от клинической картины, выраженности симптомов и степени нарушений. Применяют комбинацию медикаментозной терапии, физиопроцедур и мануальной терапии.
Медикаментозная терапия
 Целью применения препаратов является устранение болевого симптома, снятия спазма и отека, противовоспалительный эффект.
Целью применения препаратов является устранение болевого симптома, снятия спазма и отека, противовоспалительный эффект.
Часто для этого применяют нестероидные противовоспалительные средства, например Диклофенак, Мовалис, Индометацин.
Они обладают сильным противовоспалительным действием и способствуют снижению боли.
Катадалон применяют при синдроме сильной острой боли для быстрого ее купирования. Также с этой целью назначают кетанов и другие сильно действующие обезболивающие медикаменты. Такие препараты не рекомендуется принимать продолжительно из-за пагубного воздействия на слизистую желудка.
Тейпирование является альтернативой медикаментозному лечению, но при условии правильного его применения. Метод основан на фиксировании мышц в физиологическом положении, благодаря чему купируется боль и восстанавливается чувствительность.
Для снятия спазма используют различные миорелаксанты и спазмолитики. При стойком выраженном болевом синдроме врачи делают блокады обезболивающими препаратами: глюкокортикоиды, новокаин и другие, которые вводят в пораженные участки. Рекомендуется вводить средства с пролонгированным действием для обеспечения длительного противовоспалительного и обезболивающего эффекта.
Важно! Применяемые препараты обладают рядом противопоказаний, поэтому их использование возможно только после консультации с врачом, строго соблюдая инструкцию.
Компрессы
Для облегчения состояния больному могут назначить лечебные компрессы на пораженную область. Наиболее часто применяют компрессы на основе димексида, кортикостероида и анестетика. В полученном растворе смачивают бинт или марлю, сложенные в 4-6 раз, и прикладывают на 30 минут на ягодично-крестцовую область. Для предотвращения ожогов рекомендуется перед нанесением компресса обработать кожу любым жирным кремом, например, детским или вазелином. Также применят компрессы из лечебной грязи.
Физиопроцедуры
С помощью физиотерапевтических процедур удается улучшить состояние мышечной ткани и седалищного нерва, обеспечить нормальное кровообращение и трофику конечности. Для этого больному могут назначить следующие процедуры:
- электрофорез;
- лечебные ванны;
- грязелечение;
- ударно-волновая терапия;
- лазерная акупунктура.
Для достижения результата важно пройти полный курс физиопроцедур, продолжительность и интенсивность которого определяет лечащий врач.
Другие способы лечения
 Воздействуя на больного с помощью массажа или рефлексотерапии, удается снять мышечный спазм.
Воздействуя на больного с помощью массажа или рефлексотерапии, удается снять мышечный спазм.
Мануальные терапевты во время процедур воздействуют на пострадавшие участки, восстанавливая их и улучшая кровообращение и иннервацию.
Также для быстрого снятия спазма и релаксации рекомендуется лечебный массаж.
Для достижения результата важным является соблюдение техники выполнения массажа, так как из-за глубокого расположения грушевидной мышцы на нее достаточно тяжело воздействовать.
Рефлексотерапия также широко применяется для купирования синдрома. Наиболее часто назначают иглоукалывание, вакуумные и лазерные акупунктуры.
Помимо этого, после улучшения состояния больного и снятия спазма рекомендуется выполнение лечебно-физической культуры (ЛФК) и специальной гимнастики. Врач-реабилитолог поможет пациентам подобрать наиболее эффективный комплекс упражнений, который укрепит организм и предотвратит рецидив.
С помощью комплекса упражнений по Уильямсу удается равномерно распределить нагрузку на позвоночники, что способствует улучшению состояния грушевидной мышцы.
Лечение в домашних условиях
Одним из распространенных народных способов лечения синдрома грушевидной мышцы – самомассаж ягодичной области с помощью теннисного мячика. Но из-за глубокого расположения мускулатуры выполнять его сложно и опасно, так как во время процедуры неспециалист может повредить нерв или сосуд, усугубив течение болезни.
Важно! Самолечение, включающее в себя попытки прогреть пораженную область недопустимо из-за близости расположенных внутренних органов малого таза и риска увеличить воспалительный процесс.
Профилактика
Соблюдение правил техники выполнения спортивных занятий, ношение удобной спортивной одежды и обуви помогут предупредить развитие заболевания. При малоподвижном образе жизни необходимы регулярные занятия физкультурой. При наличии вторичных патологий, которые могут привести к развитию синдрома необходимо пройти лечение для их устранения.
Возможные осложнения
Синдром грушевидной мышцы относится к болезням с благоприятным прогнозом. От него удается избавиться после устранения причины болезни и прохождении полноценного курса терапии. После необходимой реабилитации многим пациентам удается вернуться к тренировкам.
В редких случаях болезнь может привести к гипотрофии и атрофии мышечной ткани, стойкой и выраженной хромоте. При таком течении тяжело достичь эффекта от традиционного лечения и развитие болезни не способствует возвращению к активному образу жизни.
Что нужно запомнить?
- При синдроме грушевидной мышцы происходит ее спазмирование и компрессия седалищного нерва.
- Основная причина заболевания – повреждение либо перерастяжение мышцы во время занятий спортом.
- Заболеванию характерно возникновение боли и нарушение чувствительности в пораженной ноге.
- Комплексный подход к терапии обеспечит максимальный результат.
- Для предупреждения развития диагноза важно следить за техникой выполнения упражнений и вести активный образ жизни.
- Состояние не опасно для жизни.
Литература
- Зимакова Т.В. Бедренные невропатии/ Т.В. Зимакова, Ф.А. Хабиров, Т.И. Хайбуллин [и др.]// Практическая медицина. — 2012. — № 2. — С. 51-6.
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии/А.Н. Баринов//Врач. — 2012. — № 4. — С. 31-7.
- Нефедов А.Ю. Анализ эффективности локальной инъекционной терапии спондилогенного рефлекторного синдрома грушевидной мышцы / А.Ю. Нефедов, С.П. Канаев, К.О. Кузьминов, А.Е. Козлов//Мануальная терапия. — 2009. — № 4 (36). — С. 10-15.
- Chaitow L. Soft Tissue Manipulation: A Practitioner’s Guide to the Diagnosis and Treatment ofSoft-Tissue Dysfunction and Reflex Activity. — 3rd ed. — Rochester: Healing Arts Press, 1988.
- Benson E.R.., Schutzer S.F. Posttraumatic piriformis syndrome: diagnosis and results of operative treatment // J. Bone Joint Surg. Am. — 1999. — 81. — 941-949.
- Benzon H.T., Katz J.A., Benzon H.A., IqbalM.S. Piriformis syndrome: anatomic considerations, a new injection technique, and a review ofthe literature//Anesthesiology. — 2003. — 98. —1442-1448.
Источник
