Синдром грушевидной мышцы как долго проходит

Синдром грушевидной мышцы, симптомы которого описаны в этой статье, является тяжелой патологией, провоцирующей непрекращающийся болевой синдром. Заболевание относят неврологическим патологиям.
Признаки отмечаются у 80% пациентов, страдающих от дороспатий пояснично-крестцового отдела. Очень часто патология вовремя не диагностируется и лечение в этом случае проводится долго. Оно требует применения большого количества лекарственных средств.
В чем суть синдрома грушевидной мышцы
Синдром грушевидной мышцы – патологическое состояние, которое специалисты относят к группе компрессионно-ишемических невропатий. Заболевание вызывается ущемлением ствола седалищного нерва и близлежащей сосудистой системы. В качестве ведущего маркера заболевания выступает спазмирование и видоизмененная морфология мышечных волокон.
Мышца с парным строением находится в ягодичной области и представляет нижнюю часть седалищного отверстия в тазу. Обладает формой щели и очерчена крестцово-бугристой связкой. Через отверстие подгрушевидной мышцы проходит седалищный нерв, нерв бедренной части, ягодичный и половой пучок нервов. Они обладают фасциальными капсулами, но подвержены воздействию давления извне.

Болезненное сокращение мышцы вызывает ее утолщение, которое способствует сокращению диаметра отверстия. Проходящие в мышечных волокнах сосуды и нервы оказываются прижатыми к костной системе, что вызывает неприятную ноющую боль.
Причины развития
Синдром грушевидной мышцы, симптомы которого приносят дискомфорт, требует обращения за консультацией к невропатологу. Он проводит надлежащий осмотр и лечение. По механизму развития патология может носить как первичный, так и вторичный характер.
| Первичный | Вторичный |
|
|
Симптоматика синдрома
Ведущим маркером патологии является постоянная боль, которая не купируется даже при терапии. Болевые ощущения обладают несколькими патогенетическими механизмами, и проявляется параллельно с иными признаками. Болезнь начинается с болевых ощущений поясничного отдела (люмбалгии) и болей в области седалищного нерва (ишиалгии).
Патология заключается в нескольких признаках:
- Локальных. Они выражены в возникновении спазмов в мышцах.
- Нейропатических. Они спровоцированы компрессионным воздействием на область седалищного нерва. Включается нарушения движения вегетативной природы.
- Сосудистых. Они спровоцированы ущемлением сосудов в области ягодиц.
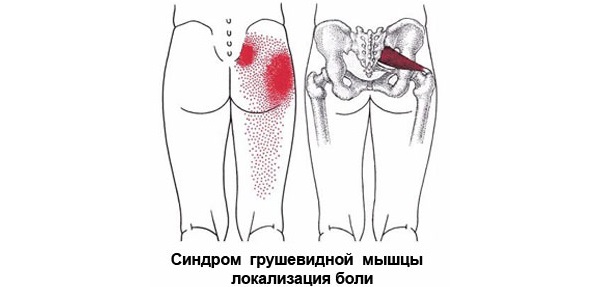
Боль носит тянущий и ноющий характер. При ходьбе, приседаниях провоцируется обострение боли. Сокращению неприятных ощущений способствует незначительное разведение ног в лежачем или сидячем положении. Устранить дискомфорт окончательно невозможно.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, осложняется ишиалгией.
Страдающие от недуга люди предъявляют жалобы на прострелы в бедре, которые сопровождаются:
- чувством озноба;
- жжением;
- онемением;
- чувством ползания мурашек.
Также предъявляются жалобы на болевые ощущения в голени и стопе, которые становятся более интенсивными при смене погодных условий, ходьбе и стрессе. К двигательной симптоматике следует отнести парезы голеностопных мышц.
Сосудистые нарушения заключаются в перемежающейся хромоте. При этом она провоцируется не только компрессией артерий, но и спазмом мелких артерий. Помимо перемежающейся хромоты пациента может беспокоить чувство холода в пальцах стопы, побледнение кожного покрова ноги.
Возможно развитие таких дополнительных проявлений, как нарушение функции сфинктера уретры и прямой кишки. При этом мочеиспускание сопровождается паузами, а дефекация — неприятными ощущениями.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение описаны в этой статье, требует проведения диагностики. Она должна осуществляться профессиональным специалистом, так как признаки патологии маскируются под другие заболевания. Для подтверждения применяется пальпация болезненных участков и близлежащих областей.
 В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.
В статье подробно рассмотрены симптомы и лечение синдрома грушевидной мышцы.
Обычно исследуют:
- внутреннюю область вертела бедра;
- сочленение крестца;
- связочный аппарат крестцово-остистой области;
- область таза;
- грушевидную мышцу.
Одним из самых точных методов диагностики выступает пальпация трансректальной области. При напряженности функционально нарушенная мышца приобретает упругость. Также в качестве диагностики применяется новокаиновая инъекция, которая вводится в толщу мышцы. Если пациент чувствует облегчение, то имеется клинический спазм.
Дополнительные методы обследования предполагают проведение:
- ЭМГ;
- КТ;
- МРТ;
- рентгенографии.
Но основную роль в современной диагностике специалисты отводят клиническому тестированию.
Терапевтические рекомендации
При диагностированной патологии назначается медикаментозная терапия, которая зависит от первопричины заболевания. Они способствуют устранению спазмов и помогают вернуть привычный образ жизни. Также специалистом может быть назначена лечебная физкультура.
Обязательным компонентом лечения выступает:
- массаж,
- компрессы.
- физиотерапевтические процедуры.
Параллельно с медикаментами используются и рецепты народной медицины.
Лечебная физкультура
Лечебная физкультура должна проводиться на регулярной основе. Гимнастические упражнения способствуют расслаблению грушевидной мышцы и активации близлежащих мышц. Они подбираются в индивидуальном порядке. Лучше, если они будут выполняться в домашних условиях под руководством специалиста.

Он всегда сможет помочь и подсказать. С тренером эффект от упражнений будет выше. Возможно, что первый курс не принесет ощутимых результатов. Человек может жаловаться на чувство жжения, дискомфорт, а также боль, но через некоторое время наступает положительный эффект.
Обязательным условием является строгая последовательность упражнений:
- Лечь на спину с согнутыми ногами в области коленей и развести их. Одно колено резким движением оттолкнуть другим. Длительность давления составляет 2 секунд.
- Лечь навзничь с прижатыми к полу плечами. Ногу зафиксировать в выпрямленном состоянии, другую согнуть в колене. Противоположной к согнутой ноге ладонью прижать колено к полу через вторую конечность. Удерживать тело в этой позиции советуется примерно 30 секунд. Аналогичные движения осуществить со второй ногой.
- Лечь на спину с согнутыми в коленях ногами и удерживать их на весу. Такое упражнение способствует растяжению грушевидной мышцы. Пострадавшую конечность следует закинуть на здоровую, обхватить руками бедренную часть опорной ноги и подтянуть е себе.
- Сесть, расставив широко ступни, ноги согнутые в коленях соединить. Опереться рукой на кушетку, вторую потянуть вперед и начать подъем. При выпрямленном локте пациент сможет выпрямить тело. На этой фазе упражнения колени становятся разомкнутыми.
- Взять эспандер или эластичную ленту. Один конец ленты следует закрепить к жесткой опоре, второй конец накинуть на стопу с поврежденной стороны. Пациент должен встать к опоре боком и преодолевая сопротивление ленты, отводить ногу вбок на максимальное расстояние, при этом, не сгибая колено. В исходное положение ногу следует возвращать не спеша, сдерживая давление эспандера и перекладывая нагрузку на другую на ногу.
Специалисты рекомендуют выполнять упражнения 3 раза в день. Для получения максимального эффекта советуется отказаться от тренировок иного характера или понизить их интенсивность.
Самомассаж
Он способствует устранению спазмов, нормализации кровообращения, восстановлению функциональности мышц. Массаж вполне можно выполнять самостоятельно. Курс включает 12 процедур. Повторить его рекомендуется через месяц. Массаж не предполагает использование специальных приспособлений. Потребуется коврик, который постилается на жесткую поверхность.
Пациент ложиться поврежденной ягодицей вверх, расслабляет мышцу и массирует ее большим пальцем руки. Особое внимание советуется уделить существующим уплотнениям и областям, в которых ощущается боль.

Следует придерживаться следующих рекомендаций:
- Для обеспечения доступа к большей части мышцы нога при массаже должна находиться в слегка подогнутом состоянии.
- Для массажа можно применять теннисный мяч.
- Массаж направляется сверху вниз вдоль мускульных волокон.
- Движения отличаются плавностью и осуществляются без надавливаний.
Если при диагностированном воспалении массаж вызывает боль, то следует ограничиться разминаниями по кругу в области поражения. Массаж проводится каждые 4 часа.
Народная медицина
Средства, предлагаемые народной медициной, направлены на купирование болевых ощущений и воспалительного процесса. На них требуется достаточное количество времени. Параллельное применение с основной медикаментозной терапией усиливает эффект последней.
Предлагаются следующие рецепты:
- Берется 200 мл одеколона. Он смешивается с 1/2 частью настойки боярышника, таким же количеством валерьяны, двойной дозой настойки красного перца. Смесь настаивается сутки. Ее следует втирать в мышцу 3 раза в день. Средство способствует устранению болевых ощущений, воспалительного процесса и спазмов.
- Цветки калины, чабреца и календулы берутся в одинаковых пропорциях. Две ложки травяного сбора заливается кипятком и настаивается в течение 1 часа. Пьется по 13 стакана смеси перед сном.
- Смешивается лавровый лист с хвоей можжевельника в пропорции 6:1 и тщательно растереть до состояния порошка. Добавляется 12 частей растопленного сливочного масла. Полученное средство следует втирать в болезненный участок. При ущемлении нерва это средство способствует купированию болевых ощущений и снятию напряженности в мышечной системе.
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, не должен устраняться только народными средствами лечения. Требуется консультация специалиста. Один и тот же метод не должен использоваться больше месяца.
Компрессы
В медицине применяются компрессы с димексидом, кортикостероидами и анестетиками. Они накладываются на полчаса крестец и ягодичную область.

Применение компрессов предлагает и народная медицина:
- Берется по 200 г корней хрена и редьки черной. Сырье измельчается до порошка и смешивается. К порошку добавляется 1 ст. л. соли, уксуса и очищенного керосина. Смесь настаивается неделю в темном прохладном месте. В дальнейшем ее хранят в холодильнике. Средство наносится на марлю и прикладывается к пораженной области, сверху накрывается бумагой или пищевой пленкой. Держится до ощущения легкого жжения. Долго держать компресс не рекомендуется во избежание ожога. Процедура проводится по утрам и вечерам до полного выздоровления.
- Берется 50 г цветков конского каштана, которые заливаются 500 мл винного уксуса. Марля пропитывается настоем и прикладывается к пораженному участку на ночь. Такой компресс способен устранить боль и спазмы.
Лекарственные средства
Для купирования синдрома применяются медикаменты следующих групп:
- Спазмолитики. Они снимают спазм и не допускают появление повторных приступов. Самым распространенными препаратами являются те, в состав которых включено вещество дротаверин.
- Миорелаксанты. Они применяются при малом эффекте спазмолитиков. Эффективными средствами являются Мидокалм, Сирдалуд, Баклофен.
- Противовоспалительные средства нестероидной группы. Они способствуют блокировке воспалительного процесса, препятствуют распространению патологии на близлежащие области, купируют болевые ощущения. Нередко лекарственные средства вводятся внутримышечно, что обеспечивает более быстрое действие на волокна. Популярны такие средства, как Диклофенак, Кетанол, Мелоксикам, Вольтарен. Если боли носят слишком интенсивный характер, то инъекции дополняются анальгизирующими препаратами.
- При интенсивных болях показана новокаиновая или лидокаиновая блокада. Вовлеченные в патологический процесс мышцы инфильтруются анестетиками. Зачастую для блокад используются глюкокортикостероидные средства двухфазного действия. Их применение способствует сокращению отечности и устраняет воспалительный процесс в мышечной системе и седалищном нерве. Прекрасным анальгезирующим и противовоспалительным эффектом обладает применение таких лекарств, как Новокаин, Лидокаин, Эуфиллин, Лидаза в совокупности с Дексаметазоном, Гидрокортизоном, Дексазоном, Дипроспаном.
- Витамины группы В. Показано применение препарата Мильгамма, а также препаратов Нейрорубин, Неуробекс, Нейромультивит.
Кинезотерапия для лечения мышечно-тонического спазма
Синдром грушевидной мышцы, симптомы и лечение которого описаны в этой статье, устраняется посредством кинезотерапии. Метод является разновидностью лечебных упражнений. Упражнения способствуют восстановлению функциональности опорно-двигательного аппарата.
Положительным воздействием обладает:
- растяжение мышц бедра и ягодиц;
- упражнения с эластичным бинтом;
- выпады;
- приседания;
- разведение бедер;
- подъем с сидячей позиции на одной ноге;
- мостик;
- подъем тазовой области вверх с лежачего положения.

Для предупреждения нагрузки на грушевидную мышцу пациентами должны быть исключены спуски и подъемы, резкое изменение скорости, крутые повороты. Основополагающий момент — отказ от долгого пребывания в сидячем положении или ассиметричной позе при производственном процессе.
Физиотерапевтические процедуры
Физиотерапевтические процедуры способствуют устранению мышечного спазма и болевого синдрома.
Применяются следующие виды:
- прогревание посредством УВЧ;
- ультразвуковое воздействие;
- электрофорез с гидрокартизоном;
- наложение аппликаций с парафином;
- массаж посредством вакуума;
- динамические токи;
- фонофорез;
- амплипульс.
Сочетание физиотерапевтических процедур с миорелаксантами, глубоким массажем пораженной области, комплексом лечебной гимнастики, как правило, приносит результаты.
Рефлексотерапия
Рефлексотерапия предполагает использование различных методов.
Среди них следует выделить:
- массирование активных точек организма;
- блокаду;
- воздействие на точки лазером;
- прогревание точек;
- точено-линейный массаж;
- массирование точек на ушной раковине.

Рефлексотерапия способна:
- уменьшить клинические проявления патологии;
- увеличить продолжительность ремиссии;
- усилить функциональность клеток;
- улучшить проводимость нейронов и мышц;
- оптимизировать кровообращение.
Эффективность того или иного метода оценивается специалистом. Методика выбирается при учете стадии заболевания, общего состояния здоровья пациента, наличия сопутствующих заболеваний.
Хирургическое лечение
При хирургическом вмешательстве осуществляется разрез на 5 см. книзу и снаружи от верхней наружной части большого бедренного вертела. Их этой точки разрез продолжается в дистальном направлении на 2 см. Волокна ягодиц тупо отсепаровываются параллельно линии разреза на коже.
Грушевидная мышца располагается под нижним краем средней мышцы ягодиц.
Седалищный нерв выделяется от жировой ткани. Грушевидная мышца перерезается на месте крепления к большому вертелу и освобождается от спаек до седалищного отверстия. Седалищный нерв не должен быть поврежден. Рана зашивается слоями. Оперативное вмешательство проводится под общей, спинальной или местной анестезией. Пациент выписывается из стационара в первый день после операции.
Возможные осложнения
В запущенной форме синдром представляет опасность для жизни, не говоря о болевых ощущениях, которые приносят пациенту страдания. Заболевание носит затяжной характер, способствует ослаблению иммунной системы. Боли могут распространяться по всей конечности, провоцируя мышечные парезы.
Длительное защемление нерва провоцирует его ишемию, что ведет к утрате чувствительности, жжению и ухудшению рефлексов. Синдром грушевидной мышцы может спровоцировать воспалительный процесс органов в малом тазу, вызвать нарушение функциональности прямой кишки, а также нарушить работу системы мочевыделения.

Самолечение при данной патологии противопоказано. Терапию нервных патологий может проводить только врач. Следуя рекомендациям специалиста можно быстро поправить свое здоровье и продолжить нормальную жизнь.
Синдром грушевидной мышцы, симптомы которого устраняются в течение 2 недель или месяца, устраняется и занятиями спортом. Кроме специальных упражнений и медикаментозного лечения рекомендовано посещение плавательного бассейна, походы на тренажеры и велосипедная езда. Перед тем, как приступить к какой-то деятельности, необходимо проконсультироваться с невропатологом.
Полезные видео о синдроме грушевидной мышцы, его симптомах и методах лечения
Устранение боли при синдроме грушевидной мышцы:
Фрагмент передачи «Жить здорово» о синдроме грушевидной мышцы:
Источник

Синдром грушевидной мышцы (СГМ) — причина острой боли в пояснично-крестцовой области, которая плохо купируется приемом медикаментов, снижает работоспособность больных и ухудшает их общее самочувствие. Это сложный комплекс симптомов, возникающий при спазмировании воспаленной мышцы и сдавливании седалищного нерва в подгрушевидной щели.
Впервые эту неврологическую патологию описал врач из Германии Фрейберг в начале 20 века. Он подробно изучил причины развития синдрома и предложил его лечить оперативным путем, пересекая мышечные волокна.
Ключевые проявления синдрома обусловлены сдавлением седалищного нерва и сопровождающего его сосудистого пучка. Основным клиническим признаком патологии является упорная боль в ягодице и крестце, иррадиирующая по ходу пораженного нерва в паховую область и нижнюю конечность. Сильная стреляющая боль в ногах и ноющая, тянущая болезненность в пояснице заставляют пациентов страдать и мучиться. Среди прочих симптомов патологии выделяют: расстройство чувствительности в виде онемения ног, покалывания и жжения в пятках, сильного натяжения в голени, чувства «ползания мурашек» по коже, а также периферический парез стопы.
Диагностика синдрома основывается на характерных клинических признаках, результатах специфических тестов и дополнительных инструментальных методик. Лечение СГМ комплексное, включающее медикаментозное воздействие, физиотерапевтические процедуры, мануальную терапию, кинезиотерапию. Блокада грушевидной мышцы новокаином значительно облегчает состояние больных. Оперативное вмешательство проводят в тех случаях, когда консервативное лечение оказывается неэффективным.
Этиопатогенез
Грушевидная мышца начинается от крестца и прикрепляется к бедренной кости. На всем своем протяжении ее мышечные волокна образуют два щелевидных отверстия, через которые проходит крупный сосудисто-нервный пучок, содержащий седалищный нерв, его ветви и сопутствующие артерии. Эти важнейшие элементы нервной, мышечной и кровеносной систем отвечают за подвижность бедра и крестца.

При развитии воспалительного процесса в мышечной ткани или ее сухожилии возникает боль, которая также связана с раздражением седалищного нерва. При стойком мышечном сокращении утолщается ее брюшко, и сужается одна из подгрушевидных щелей. Возникает компрессия пролегающих в ней артерий и нервов, которые оказываются прижатыми к костям. Так появляются характерные симптомы болезни. Защемленный нерв постепенно воспаляется, и к люмбалгии присоединяются признаки ишиаса. Наличие плотных фасциальных футляров на крупных сосудисто-нервных стволах не защищается их от внешних компрессионных факторов. У больных ишиас сочетается с острым дискомфортом непосредственно в мышечной ткани.
В зависимости от особенностей развития и основных этиопатогенетических факторов СГМ бывает первичным и вторичным. При непосредственном поражении грушевидной мышцы возникает первичный тип синдрома, причиной которого становится воспаление, травматическое повреждение, тяжелая физическая нагрузка. Вторичный синдром – результат длительно существующей патологии в позвоночнике или органах малого таза.
Основные причины развития СГМ:
- Некомфортная поза – вынужденное, длительно сохраняющееся, нефизиологическое положение конечностей и таза.
- Травматическое повреждение спины или таза с образованием крупных гематом, сдавливающих внутренние структуры.
- Заболевания позвоночника — онкологические, дистрофические, дегенеративные.
- Сакроилеит любой этиологии.
- Чрезмерное перенапряжение мышцы при избыточных физических нагрузках во время силовых тренировок, тяжелой работы, длительного бега.
- Оссифицирующий миозит.
- Гинекологические или урологические болезни инфекционной этиологии, при которых грушевидная мышца рефлекторно спазмируется.
- Жировые отложения увеличивают нагрузку на спину, что приводит к снижению мышечного тонуса и постепенной потере гибкости позвоночного столба.
- При курении токсины всасываются в кровь и нарушают кровоснабжение мышечной ткани, что значительно увеличивает риск развития заболевания.
- Выполненный не по правилам внутримышечный укол.
- Длительная локальная или системная гипотермия.
- Поражение корешков спинного мозга в пояснично-крестцовом отделе.
- Вывих или подвывих тазобедренного сустава.
- Асимметричное положение костей таза при искривлении позвоночника, укорочении ноги, патологии тазобедренного сочленения.
- Ампутация бедра.

варианты расположения грушевидной мышцы и седалищного нерва, триггерные точки отраженной боли
В основе СГМ лежат следующие патологические процессы, происходящие в мышечной ткани: повреждение, воспаление, спазмирование, фиброз, увеличение объема.
Патогенетические звенья болезни:
- Патологическое напряжение мышцы,
- Появление множественных микротрещин на волокнах,
- Накопление в ткани промежуточных продуктов метаболизма,
- Выработка биологически активных веществ, которые инициируют и поддерживают воспалительные явления,
- Нарушение транскапиллярного обмена,
- Развитие асептического воспаления,
- Уплотнение мышечной ткани за счет разрастание соединительнотканных волокон,
- Спазмирование мышцы,
- Увеличение ее толщины и уменьшение длины,
- Частичное перекрытие подгрушевидной щели,
- Сдавливание седалищного нерва и сопровождающих его кровеносных сосудов,
- Повреждение оболочки нерва от длительной компрессии,
- Появление характерной симптоматики СГМ.
Клиническая картина
Симптоматика СГМ складывается из проявлений болевого синдрома, двигательных, сосудистых и вегетативных нарушений.

- Основным симптомом патологии является боль. Она отличается упорным, стойким характером и резистентностью к приему лекарственных препаратов. Пациенты жалуются на ноющую, тянущую, тягостную боль в пояснице, которая усиливается во время ходьбы, при длительном стоянии, поднятии ноги или приседании. Неприятные ощущения возникают слева или справа, а также могут иметь двусторонний характер. Они немного уменьшаются, когда больной разводит ноги в лежачем или сидячем положении, но не исчезают полностью. На интенсивность боли также влияют стрессовые факторы и изменение погоды. Движение боли – сверху вниз. Она захватывает поясницу, ягодицы, бедра, голень. Сначала возникает люмбалгия — боль в пояснице, а затем происходит ее трансформация в ишиалгию — боль в ноге на стороне поражения, вызванная воспалением Nervus ischiadicus. Пациенты ощущают простреливающую боль в бедре, которая распространяется к голени или стопе и сочетается с зябкостью и онемением. Разлитой характер боли обусловлен поражением ветвей седалищного нерва.

- Двигательные нарушения проявляются парезами мышц нижней конечности. У больных снижается сила пораженных мышечных волокон. В ногах отмечается слабость, затрудняющая их подъем и не позволяющая перешагнуть ступеньку. Когда седалищный нерв сдавливается долго и полностью, формируется так называемая «болтающаяся» стопа.
- В зоне поражения возникают гипестезии — снижение восприятия боли и парестезии — неприятные жгучие и покалывающие чувства.
- Сосудистые расстройства связаны со сдавлением артерий и ухудшением кровоснабжения тканей. Это приводит к развитию гипоксии и гипотрофии с характерными отрицательными симптомами. Клинически недуг проявляется хромотой, парестезиями, побледнением и гипотермией стопы. При ходьбе у больных появляется боль в икроножной мышце, которая заставляет остановиться, чтобы отдохнуть.
- Дополнительная симптоматика патологии обусловлена спазмом мышечных волокон, расположенных в малом тазу. Она представлена атипичным функционированием уретрального и анального сфинктеров. У больных возникают трудности при мочеиспускании и дефекации, дискомфортные и болезненные ощущения во время сексуального контакта.
При появлении подобных симптомов следует обратиться к врачу, пройти полное диагностическое обследование и после постановки правильного диагноза начинать лечение под наблюдением специалиста. Когда больные не спешат в больницу, а пытаются справиться с болью анестетиками, возникает стойкое нарушение работы мышц ног. Возможно появление проблем с органами малого таза и развитие дистрофических изменений в суставах и связках.
Постоянная боль изматывает больных, лишает их возможности нормально жить и трудиться. СГМ нарушает сон, аппетит и настроение. Пациенты быстро утомляются и впадают в депрессию. При отсутствии лечения развиваются необратимые изменения в мышечной ткани — атрофия и стойкий парез, приводящие к инвалидности.
Диагностические мероприятия
Диагностика СГМ включает общий осмотр пациента, изучение симптоматики болезни, проведение специальных тестов и инструментального обследования.
- Пальпация грушевидной мышцы и ее трансректальное исследование позволяют выявить спазм и болезненность.
- Постукивание по ягодице вызывает боль по ходу Nervus ischiadicus.

Симптом Фрайберга
Симптом Фрайберга – усиление болезненности при совершении вращательного движения согнутым бедром.
- Симптом Битти — возникновение боли в пояснице у пациента, который лежит на здоровом боку и поднимает противоположное колено. Это характерные признак болезни, указывающий на спазмированную мышцу.
- Тест Миркина — пациент наклоняется вперед с прямыми в коленях ногами, а врач нажимает на ягодицу.
- Новокаиновый тест – введение новокаина в толщу мышцы. Если наступает временное облегчение боли, значит она была спазмирована.
- Электромиографическое, томографическое, рентгенографическое и ультразвуковое исследования проводят для обнаружения онкопатологии, травмы, сколиоза, межпозвоночной грыжи и прочих патологий, которые стали причиной синдрома.
СГМ сложно диагностировать, поскольку его симптоматика очень похожа на проявления других заболеваний. В ходе диагностики больных направляют на консультацию к узкопрофильным специалистам в области вертебрологии, ортопедии, онкологии, урологии, гинекологии.
Лечебный процесс
Лечение синдрома комплексное, включающее фармакотерапию, физиопроцедуры, ЛФК и средства народной медицины. Если причиной синдрома стало имеющееся у пациента заболевание, его необходимо лечить в первую очередь или хотя бы корректировать его проявления. При первичной форме синдрома проводят чисто симптоматическое лечение, направленное на снятие болей и воспаления с пораженной мышцы.
Больным показан полный покой на несколько дней с отказом от спорта и какой-либо физической активности. Специалисты рекомендуют легкие пешие прогулки и отдых лежа на животе. Чтобы успокоить и расслабить напряженную мышцу, необходимо прекратить на время лечения все тренировки. Некоторым больным разрешено плавание, велосипедная езда, занятия на эллипсе. Эти виды спорта считаются наименее травмоопасными для грушевидной мышцы. На начальных стадиях заболевания отдых с изменением физической активности и ограничением нагрузок на позвоночник уменьшает выраженность симптоматики и возвращает больных к нормальной жизни.
Лечение медикаментами
Существуют различные виды фармацевтических средств, которые помогают пациентам избавиться от боли в пояснице, онемения и жжения в нижней конечности и в целом улучшить общее самочувствие. Эти препараты оказывают положительное воздействие на метаболические процессы в нервной и мышечной ткани, устраняют неприятные симптомы, расслабляют напряженную мышцу.

Неврологи назначают больным:
- НПВС – «Вольтарен», «Мовалис», «Кетопрофен»,
- Спазмолитики – «Но-шпа», «Папаверин»,
- Миорелаксанты – «Мидокалм», «Сирдалуд»,
- Сосудистые препараты – «Трентал», «Кавинтон», «Актовегин»,
- Анальгетики – «Максиган», «Баралгин»,
- Антидепрессанты – «Прозак», «Флуоксетин», «Имипрамин»,
- Витамины группы В – «Мильгамма», «Нейромультивит»,
- Местные обезболивающие средства — мази и гели «Найз», «Нурофен», «Долобене».

блокада грушевидной мышцы
Новокаиновые и лидокаиновые блокады проводятся при стойком и выраженном болевом синдроме. Спазмированную мышцу обкалывают раствором анестетика. Глюкокортикостероиды также применяют для проведения блокад. «Дипроспан» и «Кеналог» быстро снимают боль и позволяют надолго забыть о ней.
В запущенных случаях, когда обезболивающие и противовоспалительные препараты не помогают больному, в грушевидную мышцу вводят ботокс. Развивается полный паралич мышечных волокон, и боль проходит. Эффективность препарата постепенно снижается, и через несколько месяцев мучительные проявления синдрома появятся вновь.
Физиотерапевтическое воздействие
Физиотерапия включает множество эффективных методик, устраняющих боль и снимающих воспаление. Они усиливают и закрепляют лечебное воздействие препаратов, позволяют избежать затяжного течения болезни и приема чрезмерно больших доз лекарств. К ним относятся:

- Ударно-волновое воздействие,
- Массаж,
- Вакуумная терапия,
- Мануальная терапия,
- Иглорефлексотерапия,
- Лазерная акупунктура,
- УВЧ,
- Парафиновые аппликации,<
