Синдром гипоплазии левых отделов сердца у плода


При недоразвитии желудочков, клапанного аппарата и магистральных сосудов, которые из них выходят, ставится диагноз – синдром гипоплазии левого (правого) отдела сердца. Это состояние относится к тяжелым порокам, нередко они диагностируются еще у плода, имеют прогрессирующее течение, особенно после закрытия сообщения между предсердиями и артериального протока.
Для левостороннего синдрома характерно появление кардиогенного шока, для правой стороны – признаки кислородного голодания, цианоз. Лечение оперативное.
Причины появления гипоплазии отделов сердца
Чаще всего недоразвитие структурных элементов сердца происходит при хромосомных аномалиях наследственного и мутагенного характера. В качестве внешних причин могут быть различные воздействия внешней среды и организма матери в период от 2 до 10 недели беременности.
К тератогенным (вызывающим аномалии) факторам относят:
- вирусы краснухи, гриппа, кори, Коксаки, герпеса;
- прием препаратов лития, Метотрексата, прогестерона;
- употребление алкоголя и наркотиков;
- контакт с химическими, токсическими веществами (тяжелые металлы, кислоты, спирты);
- экологическое загрязнение воды, почвы, воздуха, высокий радиационный фон;
- строгие диеты, однообразное питание матери;
- возраст родителей до 16 или после 40 лет;
- сахарный диабет, ревмокардит, сердечная недостаточность у матери;
- токсикоз, угроза самопроизвольного аборта.
Рекомендуем прочитать статью о гипертрофии левого желудочка сердца. Из нее вы узнаете о причинах развития патологии, симптомах, методах диагностики и лечения, опасности заболевания.
А здесь подробнее о дилатации сердца.
Виды гипоплазии левого отдела и механизм движения крови
Первый вариант аномалии – щелевидный левый желудочек, не превышающий 1 мм с заращением отверстий аорты, митрального клапана. Это самый тяжелый вид порока, при котором кровь из левого предсердия не может пройти в желудочек, она направляется через открытое отверстие перегородки в правую половину и смешивается с венозной.
Смешанный поток идет в легкие, а частично через Боталлов проток переходит в аорту, немного крови попадает в венечные артерии.
Второй вид (более распространенный) – клапанные отверстия сужены, но функционируют, а емкость желудочка составляет 2 — 5 мл. При нем движение крови аналогичное, но он более совместим с жизнью. Оба типа гипоплазии характеризуются наличием:
- расширенного Боталлова протока;
- открытого отверстия между предсердиями;
- гипертрофированных и расширенных правых камер;
- увеличенного диаметра легочного ствола.
Варианты недоразвития правых отделов
Гипоплазия желудочка, его клапанного аппарата могут быть таких видов:
- только желудочка – все его части уменьшены;
- легочной стеноз или заращение клапана;
- сращение трехстворчатого клапана.
Правое предсердие расширено и его миокард толще нормы, левый желудочек гипертрофирован, легочной кровоток снижен.
Венозная кровь не может поступить в правый желудочек, поэтому переходит в левое предсердие и артериальную сеть через овальное отверстие. При этом до определенного периода (несколько дней или лет) такой сброс может себя не обнаруживать, затем с нарастанием сопротивления правой половины сердца увеличивается часть крови с низким содержанием кислорода в артериях, что сопровождается цианозом.
Симптомы синдрома у плода, у новорожденных
Признаки гипоплазии чаще всего выявляют при УЗИ сердца плода. Показаниями к его проведению могут быть признаки отставания в развитии или нарушение частоты сердечных сокращений. Церебральное и коронарное кровообращение во внутриутробном периоде обеспечиваются артериальным протоком, поэтому гибели плода не происходит, но у трети детей есть отклонения структуры мозга.
При левожелудочковой гипоплазии после родов падает артериальное давление, содержание кислорода в крови, нарастает легочная гипертензия. Это проявляется:
- слабой двигательной активностью;
- серым цветом кожи;
- низкой температурой тела;
- частым дыханием и сердцебиением;
- нарастанием цианоза;
- хрипами в легких;
- ослабленной пульсацией периферических артерий;
- увеличением печени;
- отечностью конечностей;
- снижением выделения мочи.
Больше всего страдает от недостатка поступления крови головной мозг и сердечная мышца, что приводит к ишемии этих органов и смерти при прекращении функционирования Боталлова протока.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Цианоз при недоразвитии правого желудочка появляется в первые часы жизни или возникает через несколько лет (к 14 — 15 годам). Это определяется величиной сброса венозной крови. В отличие от левожелудочковой гипоплазии, период внутриутробного развития может протекать без отклонений, вся нагрузка ложится на левый желудочек, который полностью компенсирует несостоятельность правого.
Для детей с правосторонней гипоплазией характерны такие признаки:
- затрудненное дыхание при нагрузке и в состоянии покоя,
- боль в области сердца,
- приступы удушья,
- пальцы и ногти «легочного пациента» – «барабанные палочки, стекла часов».
При пальпации и прослушивании сердца может не быть изменений или возможен небольшой шум в фазу расслабления. Течение болезни зависит от выраженности недостаточности кровообращения – нарастания одышки, хрипов в легких, кашля, гепатомегалии.
Смотрите на видео о врожденных пороках сердца:
В чем опасность гипоплазии левых, правых отделов сердца
Пациентов с левожелудочковой дисплазией называют дуктусзависимыми (дуктус -проток). Это означает, что продолжительность их жизни полностью зависит от открытого артериального протока, при прекращении движений крови по нему наступает смерть.
Клиническая картина складывается из тяжелой формы сердечной и сосудистой недостаточности. При недоразвитии правой половины сердца прогрессирует застойная сердечная недостаточность со скоплением жидкости в брюшной и грудной полости, при декомпенсации развивается отек легких.
Диагностика состояния
В большинстве случаев ЭхоКГ плода выявляет гипоплазию частей сердца – сужение или заращение клапанных отверстий, уменьшение размера желудочков, стеноз аорты или артерии легких. В таком случае роды проходят в неонатальных центрах, в которых сразу после рождения ребенка ему проводят дополнительное обследование.
При недоразвитии левых отделов учитывают данные инструментальной диагностики:
- ЭКГ – отклонение оси сердца вправо, интенсивная гипертрофия правой половины сердца;
- рентгенография – кардиомегалия, сердце в виде шара, усиление рисунка на легочных полях;
- ЭхоКГ – сужение аорты, левого желудочка, стеноз или сращение митрального клапана;
- зондирование сердца – понижено содержание кислорода крови артерий, сброс между предсердиями (слева-направо), высокое давление в правых камерах сердца;
- ангиография – открытый проток, расширенный правый отдел.
Для подтверждения диагноза гипоплазии правой половины сердца важными признаками являются:
- ЭКГ – отклонение оси влево, высокие предсердные зубцы в правых отведениях, комбинированная гипертрофия обоих предсердий, левого желудочка;
- ЭхоКГ – уменьшение размера правого желудочка и сужение (заращение) отверстия трехстворчатого клапана;
- рентгенография – снижение сердечного рисунка, увеличение предсердий и левого желудочка, смещение легочного ствола;
- катетеризация – высокое давление в правом предсердии и перепад давлений между ним и правым желудочком, снижение содержания кислорода в аорте;
- ангиография – низкое заполнение правого желудочка, при уменьшении полости до 80% от нормы гипоплазия считается тяжелой.
Лечение синдрома
Новорожденного с недоразвитием левой половины сердца переводят в реанимацию, где сразу же вводят Алпростан для того, чтобы не закрылся артериальный проток, приводят искусственную вентиляцию легких, нормализацию кислотно-основного состояния крови, поддерживают сократительную способность сердца Добутамином.
В дальнейшем показано хирургическое лечение. Первый этап проходит через 13 — 15 дней после рождения ребенка – создают соединение между аортой (подключичной артерией) и легочным стволом для разгрузки правой половины сердца. В дальнейшем (в 3 – 5-месячном возрасте) устанавливают анастомоз верхней полой венты и пульмонального ствола, он вначале циркулирует в двух направлениях, а к году полностью разделяют круги кровообращения.
При недоразвитии правого желудочка и в критическом состоянии новорожденного временной мерой является расширение отверстия в межпредсердной перегородке. Затем до года создают аортально-легочное соединение. После пяти лет формируют анастомоз полой вены и пульмональной артерии
.
Прогноз
На первом месяце жизни выживает только 10% детей с гипоплазией левого отдела сердца. Если вовремя выполнить первый этап операции, то показатели полностью изменяются – погибает около 20% младенцев. А с каждым следующим этапом смертность существенно снижается.
Правожелудочковая аномалия развития имеет разные последствия – есть случаи смерти больных на первый день, и пациенты, прожившие до 45 лет. При этом чем больше отверстие между предсердиями, тем лучше прогноз для жизни. В возрасте до года от сердечной декомпенсации погибает около 35% детей.
Рекомендуем прочитать статью о гипертрофии миокарда. Из нее вы узнаете о механизме развития заболевания и его видах, угрозе для здоровья, признаках гипертрофии, диагностических методах и проведении лечения.
А здесь подробнее о дефекте межпредсердной перегородки.
Гипоплазия отделов сердца относится к тяжелой форме порока развития. Она связана с нарушениями структуры хромосом, запрограммированных генетически или возникших под воздействием тератогенных факторов. Наиболее тяжелой формой считается левожелудочковая гипоплазия, из-за низкого поступления крови в артериальную сеть развивается кардиогенный шок и ишемия жизненно важных органов.
При правожелудочковой патологии прогноз зависит от прогрессирования сердечной недостаточности. Диагностируют гипоплазию еще во внутриутробном периоде. Лечение оперативное, в несколько этапов.
Источник
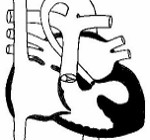
Синдром гипоплазии левых отделов сердца – группа морфологически близких дефектов сердца, включающих недоразвитие его левых отделов, атрезию или стеноз аортального и/или митрального клапанного отверстия, резкую гипоплазию восходящей аорты или комбинацию этих дефектов. Проявления синдрома развиваются по мере закрытия артериального протока, в первые сутки жизни новорожденного и характеризуются признаками кардиогенного шока: тахипноэ, одышкой, слабым пульсом, бледностью и цианозом, гипотермией. Диагноз синдрома гипоплазии левых отделов сердца можно предположить на основании двухмерной эхокардиографии, катетеризации сердца, рентгенографии, ЭКГ. Ведение больных с синдромом гипоплазии левых отделов сердца предполагает инфузию простагландина Е1; проведение ИВЛ, коррекцию метаболического ацидоза; поэтапную хирургическую коррекцию порока (операция Норвуда — операция Гленна или Геми-Фонтена – операция Фонтена).
Общие сведения
Синдром гипоплазии левых отделов сердца (СГЛОС) – термин, используемый для обозначения критического врожденного порока сердца, характеризующегося резким недоразвитием его левых камер и восходящей части аорты, а также митральным или аортальным стенозом. Синдром входит в пятерку наиболее часто встречающихся в кардиологии ВПС, наряду с дефектом межжелудочковой перегородки, транспозицией магистральных сосудов, тетрадой Фалло и коарктацией аорты. СГЛОС составляет 2-4% от всех встречающихся врожденных аномалий сердца, являясь ведущей причиной гибели новорожденных в первые дни и недели жизни. Мальчики страдают данным сочетанным пороком сердца в 2 раза чаще, чем девочки.
Синдром гипоплазии левых отделов сердца
Причины СГЛОС
Причины гипоплазии левых отделов сердца достоверно неясны. Предполагается возможность аутосомно-рецессивного, аутосомно-доминантного и полигенного типов наследования. Наиболее вероятной является теория мультифакториальной этиологии порока.
Различают два морфологических варианта СГЛОС. Первый (наиболее тяжелый) вариант включает гипоплазию левого желудочка и атрезию устья аорты, которые могут сочетаться с атрезией либо стенозом митрального отверстия; при этом полость левого желудочка щелевидна, ее объем составляет не более 1 мл. При втором (наиболее распространенном) варианте порока имеет место гипоплазия левого желудочка, стеноз устья аорты и гипоплазия ее восходящего отдела в сочетании с митральным стенозом; объем полости левого желудочка равен 1-4,5 мл.
Оба варианта гипоплазия левых отделов сердца сопровождаются наличием широкого открытого артериального протока и открытого овального окна, расширением правых отделов сердца и ствола легочной артерии, гипертрофией миокарда правого желудочка; нередко — фиброэластозом эндокарда.
Особенности гемодинамики
Тяжелые расстройства кровообращения при гипоплазии левых отделов сердца развиваются вскоре после рождения и характеризуются в литературе как «гемодинамическая катастрофа». Сущность нарушения гемодинамики определяется тем фактом, что кровь из левого предсердия не может поступить в гипоплазированный левый желудочек, а вместо этого попадает через открытое овальное окно в правые отделы сердца, где происходит ее смешение с венозной кровью. Эта особенность приводит к объемной перегрузке правых отделов сердца и их дилатации, которые наблюдаются с момента рождения.
В дальнейшем основной объем смешанной крови из правого желудочка поступает в легочную артерию, остальная же часть недонасыщенной кислородом крови через открытый артериальный проток устремляется в аорту и большой круг кровообращения. Ретроградным путем небольшое количество крови поступает в гипоплазированную часть восходящей аорты и венечные сосуды.
Фактически правый желудочек берет на себя двойную функцию, перекачивая кровь в легочный и системный круг кровообращения. Попадание крови в большой круг кровообращения возможно только по артериальному протоку, в связи с чем гипоплазия левых отделов сердца рассматривается как порок с дуктус-зависимым кровообращением. Прогноз для жизни ребенка зависит от сохранения артериального протока открытым.
Тяжелейшие расстройства гемодинамики приводят к выраженной легочной гипертензии вследствие высокого давления в системе сосудов малого круга; артериальной гипотонии, обусловленной неадекватным наполнением большого круга; артериальной гипоксемии, связанной со смешением крови в правом желудочке.
Симптомы СГЛОС
Клинические признаки, указывающие на гипоплазию левых отделов сердца, проявляются в первые часы или сутки после рождения. По своим проявлениям они схожи с респираторным дистресс-синдромом или кардиогенным шоком.
Как правило, дети с СГЛОС рождаются доношенными. У новорожденных наблюдается адинамия, сероватый цвет кожных покровов, тахипноэ, тахикардия, гипотермия. При рождении цианоз выражен незначительно, однако вскоре нарастает и становится диффузным либо дифференцированным, только на нижней половине туловища. Конечности наощупь холодные, периферическая пульсация на них ослаблена.
С первых дней жизни нарастает сердечная недостаточность с застойными хрипами в легких, увеличением печени, периферическими отеками. Характерно развитие метаболического ацидоза, олигурии и анурии. Нарушение системной циркуляции сопровождается неадекватной церебральной и коронарной перфузией, что приводит к развитию ишемии головного мозга и миокарда. В случае закрытия артериального протока ребенок быстро погибает.
Диагностика
Во многих случаях диагноз синдрома гипоплазии левых отделов сердца ставится еще до рождения ребенка при проведении ЭхоКГ плода. При объективном обследовании новорожденного ребенка определяется слабый пульс на руках и ногах, одышка в покое, усиленный сердечный толчок и видимая эпигастральная пульсация; выслушивается систолический шум изгнания, ритм галопа и одинарный II тон.
На ЭКГ отмечается отклонение ЭОС вправо, признаки резкой гипертрофии правых отделов сердца и левого предсердия. Фонокардиография фиксирует наличие низко- или среднеамплитудного систолического шума. Рентгенография грудной клетки при синдроме гипоплазии левых отделов сердца выявляет высокую степень кардиомегалии, шарообразные контуры сердечной тени, усиление легочного рисунка.
Эхокардиография обнаруживает следующие характерные признаки гипоплазии сердца: стеноз устья аорты и ее восходящего отдела, уменьшение размеров левого желудочка и увеличение правого желудочка, грубые изменения митрального клапана.
Зондирование полостей сердца обнаруживает пониженное насыщение крови кислородом в периферических артериях, лево-правый сброс крови на уровне предсердий, повышенное давление в правом желудочке и легочной артерии. Ангиокардиография позволяет визуализировать открытый артериальный проток, гипоплазированную восходящую аорту, резко дилатированный правый желудочек, расширенный легочный ствол и легочные артерии.
Дифференциальный диагноз при синдроме гипоплазии левых отделов сердца необходим с гипоплазией правого желудочка, единственным желудочком сердца, аномальным дренажем легочных вен, транспозицией магистральных сосудов, изолированным аортальным стенозом. Из внесердечных аномалий необходимо исключить острую дыхательную недостаточность, травму черепа, кровоизлияние в мозг.
Лечение СГЛОС
Наблюдение за новорожденными осуществляется в отделении реанимации. Для предупреждения закрытия или попытки открытия артериального протока осуществляется инфузия простагландина Е1. Необходимо проведение ИВЛ, коррекция метаболического ацидоза, введение диуретиков и инотропных препаратов.
Хирургическая коррекция гипоплазии левых отделов сердца проводится поэтапно и последовательно. Первый этап лечения – паллиативный; проводится в первые 2 недели жизни и заключается в выполнении операции Норвуда для уменьшения нагрузки на легочную артерию, и в то же время, для обеспечения кровоснабжения аорты. На втором этапе, в возрасте 3-6 месяцев ребенку выполняется операция Геми-Фонтена (или операция Гленна по наложению двухстороннего двунаправленного кава-пульмонального анастомоза). Окончательная гемодинамическая коррекция порока проводится примерно через год путем выполнения операции Фонтена (наложения тотального кавопульмонального анастомоза), позволяющей полностью разобщить круги кровообращения.
Прогноз
Порок является крайне неблагоприятным в отношении прогноза. В первый месяц жизни погибает около 90% детей с гипоплазией левых отделов сердца. Выживаемость после 1-го корригирующего этапа составляет 75 %, после 2-го — 95 %, после 3-го — 90 %. В целом через 5 лет после полной коррекции порока в живых остаются 70% детей.
Если гипоплазия левых отделов сердца выявляется у ребенка внутриутробно, ведение беременности и родоразрешение проводится в условиях специализированного перинатального медицинского центра. С первых дней жизни ребенок должен находиться под наблюдением неонатолога, детского кардиолога и кардиохирурга для проведения как можно более ранней коррекции порока.
Источник
