Синдром гиперандрогении у женщин лечение

Гиперандрогения у женщин – группа эндокринопатий, характеризующихся избыточной секрецией или высокой активностью мужских половых гормонов в женском организме. Проявлениями различных синдромов, схожих по симптоматике, но различных по патогенезу, выступают нарушения обменной, менструальной и репродуктивной функций, андрогенная дермопатия (себорея, акне, гирсутизм, алопеция). Диагноз гиперандрогении у женщин основан на данных осмотра, гормонального скрининга, УЗИ яичников, КТ надпочечников и гипофиза. Коррекцию гиперандрогении у женщин проводят с помощью КОК или кортикостероидов, опухоли удаляют оперативно.
Общие сведения
Гиперандрогения у женщин – понятие, объединяющее патогенетически разнородные синдромы, обусловленные повышенной продукцией андрогенов эндокринной системой или чрезмерной восприимчивостью к ним тканей–мишеней. Значимость гиперандрогении в структуре гинекологической патологии объясняется ее широким распространением среди женщин детородного возраста (4–7,5% у девочек-подростков, 10-20% у пациенток старше 25 лет).
Андрогены — мужские половые гормоны группы стероидов (тестостерон, АСД, ДГЭА-С, ДГТ) синтезируются в организме женщины яичниками и корой надпочечников, меньше — подкожной жировой клетчаткой под контролем гипофизарных гормонов (АКТГ и ЛГ). Андрогены выступают предшественниками глюкокортикоидов, женских половых гормонов – эстрогенов и формируют либидо. В пубертате андрогены являются наиболее значимыми в процессе ростового скачка, созревания трубчатых костей, замыкания диафизаро-эпифизарных хрящевых зон, появления оволосения по женскому типу. Однако избыток андрогенов в женском организме вызывает каскад патологических процессов, нарушающих общее и репродуктивное здоровье.
Гиперандрогения у женщин не только обусловливает возникновение косметических дефектов (себореи, акне, алопеции, гирсутизма, вирилизации), но и становится причиной расстройства метаболических процессов (обмена жиров и углеводов), менструальной и репродуктивной функции (аномалий фолликулогенеза, поликистозной дегенерации яичников, дефицита прогестерона, олигоменореи, ановуляции, невынашивания беременности, бесплодия у женщин). Продолжительная гиперандрогения в сочетании с дисметаболизмом повышает риск развития гиперплазии эндометрия и рака шейки матки, сахарного диабета II типа и сердечно-сосудистой патологии у женщин.
Гиперандрогения у женщин
Причины гиперандрогении у женщин
В гинекологии дифференцируют гиперандрогению яичникового (овариального), надпочечникового (адреналового) и смешанного генеза. Гиперандрогения у женщин может быть первичной и вторичной (при нарушении гипофизарной регуляции), носить наследственный и приобретенный характер. Гиперандрогения бывает абсолютной (с увеличением уровня андрогенов в крови), но чаще — относительной (с нормальным количеством андрогенов, но их усиленным метаболизмом в более активные формы или с повышенной утилизацией в чрезмерно восприимчивых к ним органах-мишенях – яичниках, коже, сальных, потовых железах и волосяных фолликулах).
Гиперандрогения с избыточным синтезом андрогенов у женщин в большинстве случаев определяется при синдроме поликистозных яичников: первичном (синдроме Штейна-Левенталя) и вторичном (на фоне нейроэндокринной формы гипоталамического синдрома, гиперпролактинемии, гипотиреоза), а также при адреногенитальном синдроме (АГС, врожденной гиперплазии надпочечников). При АГС усиленная выработка андрогенов обусловлена дефицитом фермента 21-гидроксилазы и высоким уровнем АКТГ. Стимулятором синтеза андрогенов может выступать избыток пролактина (синдром галактореи-аменореи). К причинам гиперандрогении можно отнести наличие вирилизирующих опухолей яичников (лютеомы, текомы) и надпочечников (андростеромы), стромального текоматоза яичников.
Развитие транспортной формы гиперандрогении у женщин отмечается на фоне недостаточности глобулина, связывающего половые стероиды (ГСПС), блокирующего активность свободной фракции тестостерона (при синдроме Иценко-Кушинга, гипотиреозе, дислипопротеидемии). Компенсаторный гиперинсулизм при патологической инсулинорезистентности клеток-мишеней способствует усилению активации андрогенсекретирующих клеток овариально-адреналового комплекса.
У 70–85% женщин с акне гиперандрогения наблюдается при нормальных показателях андрогенов в крови и повышенной чувствительности к ним сальных желез вследствие увеличения плотности гормональных рецепторов кожи. Основной регулятор пролиферации и липогенеза в сальных железах — дигидротестостерон (ДГТ) — стимулирует гиперсекрецию и изменение физико–химических свойств кожного сала, приводящих к закрытию выводных протоков сальных желез, образованию комедонов, появлению акне и угревой болезни.
Гирсутизм связан с гиперсекрецией андрогенов в 40-80% случаев, в остальных – с усиленным превращением тестостерона в более активный ДГТ, провоцирующий избыточный рост стержневых волос в андрогенчувствительных зонах женского тела или выпадение волос на голове. Кроме этого, у женщин может встречаться ятрогенная гиперандрогения, обусловленная приемом лекарственных препаратов с андрогенной активностью.
Симптомы гиперандрогении у женщин
Клиника гиперандрогении у женщин зависит от степени выраженности нарушений. При гиперандрогении неопухолевого генеза, например, при СПКЯ, клинические признаки медленно прогрессируют в течение нескольких лет. Начальные симптомы манифестируют в период пубертата, клинически проявляясь жирной себореей, вульгарными угрями, нарушением менструального цикла (нерегулярностью, чередованием задержек и олигоменореи, в тяжелых случаях — аменореей), избыточным оволосением лица, рук, ног. В последующем развивается кистозная трансформация структуры яичников, ановуляция, недостаточность прогестерона, относительная гиперэстрогенемия, гиперплазия эндометрия, снижение фертильности и бесплодие. В постменопаузе отмечается выпадение волос сначала в височных областях (битемпоральная алопеция), затем в теменной области (париетальная алопеция). Выраженная андрогенная дерматопатия у многих женщин приводит к развитию невротических и депрессивных состояний.
Гиперандрогения при АГС характеризуется вирилизацией гениталий (женским псевдогермафродитизмом), маскулинизацией, поздним менархе, недоразвитием груди, огрублением голоса, гирсутизмом, угрями. Тяжелая гиперандрогения при нарушении функции гипофиза сопровождается высокой степенью вирилизациии, массивным ожирением по андроидному типу. Высокая активность андрогенов способствует развитию метаболического синдрома (гиперлипопротеинемии, инсулинорезистентности, СД II типа), артериальной гипертензии, атеросклероза, ИБС. При андрогенсекретирующих опухолях надпочечников и яичников симптомы развиваются стремительно и быстро прогрессируют.
Диагностика гиперандрогении у женщин
В целях диагностики патологии проводится тщательный сбор анамнеза и физикальный осмотр с оценкой полового развития, характера менструальных нарушений и оволосения, признаков дермопатии; определяется общий и свободный тестостерон, ДГТ, ДЭА-С, ГСПС в сыворотке крови. Выявление избытка андрогенов требует уточнения его природы — надпочечниковой или яичниковой.
Маркером адреналовой гиперандрогении служит повышенный уровень ДГЭА-С, а яичниковой — увеличение количества тестостерона и АСД. При очень высоком уровне ДГЭА-С >800 мкг/дл или общего тестостерона >200 нг/дл у женщин возникает подозрение на андрогенсинтезирующую опухоль, что требует выполнения КТ или МРТ надпочечников, УЗИ органов малого таза, при сложности визуализации новообразования — селективной катетеризации надпочечниковых и яичниковых вен. УЗ-диагностика позволяет также установить наличие поликистозной деформации яичников.
При овариальной гиперандрогении оценивают показатели гормонального фона женщины: уровни пролактина, ЛГ, ФСГ, эстрадиола в крови; при адреналовой — 17-ОПГ в крови, 17-КС и кортизола в моче. Возможно проведение функциональных проб с АКТГ, проб с дексаметазоном и ХГЧ, выполнение КТ гипофиза. Обязательным является исследование углеводного и жирового обмена (уровней глюкозы, инсулина, HbA1C, общего холестерина и его фракций, глюкозо-толерантного теста). Женщинам с гиперандрогенией показаны консультации эндокринолога, дерматолога, генетика.
Лечение гиперандрогении у женщин
Лечение гиперандрогении длительное, требующее дифференцированного подхода к тактике ведения пациенток. Основным средством коррекции гиперандрогенных состояний у женщин выступают эстроген-гестагенные оральные контрацептивы с антиандрогенным эффектом. Они обеспечивают торможение продукции гонадотропинов и процесса овуляции, подавление секреции овариальных гормонов, в т. ч., тестостерона, подъем уровня ГСПС, блокировку андрогеновых рецепторов. Гиперандрогению при АГС купируют кортикостероидами, их применяют также для подготовки женщины к беременности и в период гестации при данном типе патологии. В случае высокой гиперандрогении курсы антиандрогенных препаратов у женщин продлевают до года и более.
При андрогензависимой дерматопатии клинически эффективна периферическая блокада андрогенных рецепторов. Одновременно проводится патогенетическое лечение субклинического гипотиреоза, гиперпролактинемии и др. нарушений. Для лечения женщин с гиперинсулизмом и ожирением применяются инсулиновые сенситайзеры (метформин), меры по снижению веса (гипокалорийная диета, физические нагрузки). На фоне проводимого лечения осуществляется контроль динамики лабораторных и клинических показателей.
Андрогенсекретирующие опухоли яичников и надпочечников имеют обычно доброкачественную природу, но при их выявлении обязательно хирургическое удаление. Рецидивы маловероятны. При гиперандрогении показано диспансерное наблюдение и медицинское сопровождение женщины для успешного планирования беременности в будущем.
Источник

Гиперандрогения – это
патология, вызванная обильной выработкой половых гормонов мужской группы
(андрогенов) в женском организме. Заболевание влечёт за собой косметические
проблемы, нарушения в работе внутренних органов у женщины, неправильную работу
органов репродуктивной системы, а также сбои в выработке женских половых
гормонов.
Причины гиперандрогении
Чаще всего развитие
гиперандрогении в женском организме производит из-за сбоя в работе
надпочечников или яичников, вследствие чего указанные органы в избыточном
количестве продуцируют мужские половые гормоны. При нарушении работы яичников
анализ крови выявляет избыток таких гормонов, как тестостерон,
17-ОН-прогестерон. При патологии надпочечников врач по результатам анализов
зачастую диагностирует избыток в крови стероидных мужских гормонов:
андростендиона и дегидроэпиандростерона. Нередко у пациенток в крови увеличен
уровень инсулина в несколько раз от установленной нормы.
Основные причины развития
заболевания
- наследственность.
У представительниц южных народов или девушек, рождённых от матерей с ярко
выраженным гирсутизмом, эта патология встречается часто; - нарушение
работы гипофиза; - дисфункция
или усиленная работа коры надпочечников; - наличие
опухолевых заболеваний женских половых органов; - поликистоз яичников;
- нарушения в
выработке гормонов щитовидной железы; - нарушения
функции печени.
Все указанные выше
причины способны спровоцировать возникновение гиперандрогении. В отличие от
гирсутизма, который является одним из симптомов повышенного содержания андрогенов,
заболевание проявляет себя самыми разными способами.
Чаще всего наличие
большого количества мужских половых гормонов в организме женщины провоцирует
развитие бесплодия. Это связано с подавлением выработки эстрогенов и гормонов
гипофиза, ответственных за овуляторный процесс.
Преобладание андрогенов в
организме женщины блокирует выработку половых гормонов, которые отвечают за
созревание фолликула в яичниках и выработку яйцеклетки. Таким образом, у
женщины не происходит естественный процесс овуляции, поскольку фолликул не
произвёл яйцеклетку, способную к оплодотворению или эта яйцеклетка оказалась
некачественной.
Женщине, при диагностировании такого эндокринного заболевания, как гиперандрогения, не стоит затягивать с походом к эндокринологу, поскольку лечение следует начать незамедлительно.
Симптомы гиперандрогении
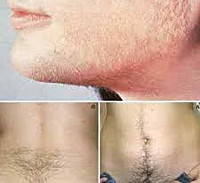
Заболевание специфично и проявляет себя по-разному у каждой женщины. Одним из серьёзных косметических изъянов является повышенное оволосение по всему телу. Это один из основных признаков развития гиперандрогении. Особенно стоит обратить на это внимание, когда гирсутизм проявляется в более зрелом возрасте, а не в пубертатный период. Волосами обильно покрываются руки и ноги, появляется дорожка волос от пупка до лобка. Лобковые волосы растут не по форме перевёрнутого треугольника, а ромбовидной формы. Помимо этого, у женщины могут появиться тёмные усики, волосы на щеках, подбородке и груди.
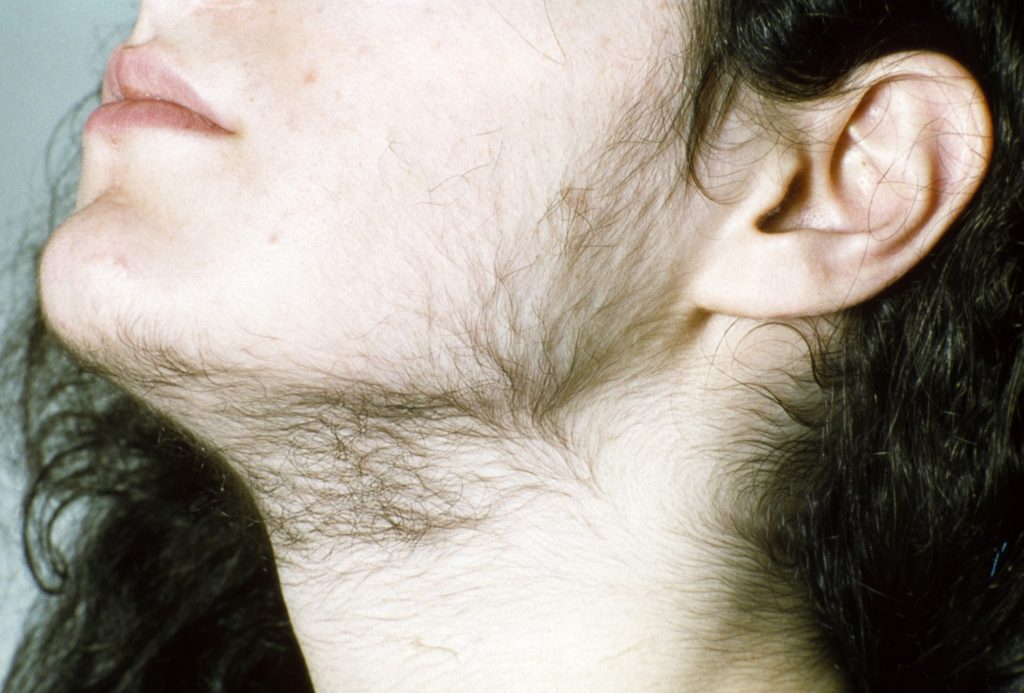 Повышенное оволосение
Повышенное оволосение
Изменение качества кожи
При излишней продукции
андрогенов меняется структура кожи, она становится более жирной, покрывается
угрями. Волосяной покров головы также претерпевает изменения: волосы становятся
жёсткими, жирными и ломкими.
Изменение менструального цикла
Нерегулярная менструация
или полное её отсутствие говорит об эндокринном изменении. Зачастую без приёма
определённых медикаментозных препаратов менструация самостоятельно не
наступает.
У женщин вырабатывается
более низкий тембр голоса.
Увеличение мышечной массы
Фигура претерпевает
серьёзные изменения, конструкция тела перестраивается по мужскому типу.
Ожирение
Многие девушки,
страдающие от гиперандрогении, отмечают резкий набор веса и скапливание лишних
отложений в области живота. Происходит это из-за чрезмерной выработки инсулина,
который не справляется с расщеплением глюкозы и углеводов.
При клиническом
обследовании у гинеколога может быть видна сухость половых путей, а при
ультразвуковом исследовании врач может отметить поражение яичников – поликистоз
или разрастание фибринозной сумки вокруг органов.
Поликистоз яичников
является одним из осложнений гиперандрогении у женщин. При поликистозе яичников
на органе образуется множество мелких фолликулов. Это препятствует овуляции и
выработке эстрогенов. Вследствие таких нарушений яичники женщины обрастают
плотной белковой оболочкой, которая полностью блокирует процесс роста и
созревания фолликула, что является прямой причиной бесплодия.
Совокупность данных
симптомов говорит о повышенной выработке андрогенов в женском организме. Даже
проявление хотя бы одного из указанных признаков должно послужить причиной для
похода к эндокринологу. Важно вовремя диагностировать заболевание для
продуктивного лечения.
Диагностика
 Биохимический анализ крови
Биохимический анализ крови
Для выяснения причины
гиперандрогении сдаётся биохимический анализ крови на гормоны для выявления
поражённого органа. Обязательно пациентке производится ультразвуковая
диагностика органов эндокринной системы: щитовидной железы, коры надпочечников,
а также УЗИ женских половых органов. Кроме того, врач внимательно осматривает
пациента на приёме, рассчитывает индекс массы тела, изучает анамнез, наследственность,
возможное заболевание близких родственников сахарным диабетом.
Лечение
Лечение гиперандрогении
подбирается в зависимости от поражающих факторов и гормонов, которые повышены.
Если присутствуют
опухолевые поражения в репродуктивных органах или эндокринной системе лечение
происходит хирургическим путём.
Если повышенное
содержание мужских половых гормонов сопровождается набором веса, подбирается
диетотерапия с допустимыми физическими нагрузками.
Гиперандрогения у женщин
В случаях, когда
гиперандрогения сопровождается синдромом поликистозных яичников, первоначальное
лечение направляется на устранение данной патологии путём выравнивания
гормонального фона пациентки медицинскими препаратами.
Зачастую эндокринологи
назначают пациенткам применение препаратов метипред (дексаметазон) или картеф.
Для снижения уровня инсулина может быть назначен препарат на основе метформина:
сиофор, глюкофаж, багомет. Кроме того, пациентке рекомендуется низкоуглеводная
диета. В случае безуспешного медикаментозного лечения врач может предложить устранение
проблемы операбельный, путём проведения лапароскопической или лапаратомической
операции с резекцией или каутеризацией яичников.
Нормализовать функцию
эндокринной системы можно при помощи гормональных контрацептивов с
антиандрогенным эффектом. Стоит учесть, что подобное лечение продолжительно,
обычно оно длится от полугода до полутора лет. При этом на период
восстановления гормонального фона зачатие ребёнка становится невозможным.
В случае разрастания
фибринозной сумки вокруг яичника делается операция – лапароскопия. Производится
3–4 надреза в брюшной стенке. В первый разрез вводится небольшая камера, чтобы
хирург видел происходящее на экране, а во второй и третий – хирургические
инструменты, которыми производятся манипуляции по устранению заболевания.
С лечением этого заболевания затягивать нельзя, поскольку оно в будущем может спровоцировать развитие более серьёзных патологий.
Источник
Синдром гиперандрогении у женщин – это эндокринная патология, которая развивается вследствие чрезмерной активности в организме андрогенов (мужских половых гормонов). Это отклонение встречается так же часто, как и патология щитовидной железы. Существует много факторов, которые могут спровоцировать это заболевание:
- Синдром Кушинга (повышение уровня гормонов в коре надпочечников);
- Болезни щитовидной железы;
- Гормонопродуцирующие опухоли яичников;
- Болезнь Френкеля (разросшаяся строма яичников);
- Действие гормональных препаратов;
- Болезни печени, которые перешли в хроническую форму;
- Наличие синдрома гиперандрогении у ближайших родственников;
- Поликистоз яичников;
- Доброкачественная опухоль гипофиза (пролактинома), которая производит гормон (пролактин), отвечающий за развитие груди и выработку молока;
- Избыточная выработка андрогенов надпочечниками.
Различают 3 вида гиперандрогении: смешанную, надпочечниковую и яичниковую. Также гиперандрогению делят на первичную (нарушение функционирования коры надпочечников или яичников) и вторичную (сбои в работе гипоталамуса и гипофиза), врождённую и приобретённую.
Симптомы и признаки
Клиническая картина недуга может быть ярко и слабовыраженной. Основные симптомы:
- Акне – заболевание кожи, вызванное воспалением сальных желёз. Оно является одним из факторов зарождения и развития синдрома гиперандрогении. Эта болезнь характерна для пубертатного этапа развития, потому признаки акне (красные болезненные угри, чёрные точки, комедоны) наблюдаются у большинства подростков. Если такие воспаления на коже не проходят даже во взрослом возрасте, следует пройти обследование на гиперандрогению, которая, в свою очередь, может быть следствием поликистоза яичников. В некоторых случаях акне сопутствует себорея (чрезмерная активность сальных желез на определённых участках кожи), которую могут вызвать андрогены.
- Алопецией называют стремительное облысение. При андрогенной алопеции происходит изменение волосяной структуры. Сначала волосы становятся очень тонкими и бесцветными, а затем начинается выпадение. Этот признак говорит о том, что гиперандрогения прогрессирует уже долгое время.
- Гирсутизм – появление избыточного количества жёстких и тёмных волос на лице, руках, груди. Это заболевание почти всегда сопровождается бесплодием и скудными менструациями.

Вирильный синдром. Вирилизация – это редкая патология, при которой у женщины проявляются исключительно мужские черты. Причинами вирильного синдрома могут быть новообразование на надпочечниках, адренобластома и гиперплазия яичников. При вирилизации наблюдаются следующие симптомы:
- Нерегулярные менструации, аменорея;
- Повышенное либидо;
- Акне;
- Изменение тембра голоса;
- Увеличение мышечной массы;
- Увеличение и набухание клитора;
- Лишний вес в верхней части тела;
- Алопеция (облысение в области пробора);
- Рост волос вокруг сосков, на животе, щеках.
Есть также симптомы, которые встречаются гораздо реже:
- Артериальная гипертония;
- Ожирение;
- Сахарный диабет 2-го типа;
- Чувствительность рецепторов клеток к мужским гормонам.
Синдром гиперандрогении может возникнуть в любом возрасте. Девушки, страдающие этой болезнью, предрасположены к депрессиям, переутомлению и простудам. Признаки патологии могут быть вызваны также недостатком эстрогенов (женских половых гормонов) и нехваткой белка, который регулирует активность андрогенов.
Диагностика

Многие неопытные врачи диагностируют гиперандрогению только при условии большого количества андрогенов в организме. По этой причине женщины с гиперандрогенией, у которых уровень андрогенов в норме, не получают своевременного лечения. Вследствие этого признаки болезни становятся более ярко выраженными, у пациентки ухудшается самочувствие. В большинстве случаев синдром гиперандрогении возникает при умеренном количестве андрогенов.
При диагностике используют: лабораторные исследование генов, анализ на концентрацию дегидроэпиандростерон сульфата и инструментальные методы обследования (УЗИ, сцинтиграфия, КТ, МРТ), составляют анамнез (когда впервые появились симптомы, какие лекарства принимала женщина в последнее время). Проводят клинический осмотр пациентки: высыпания на коже, чрезмерный рост волос, огрубение голосового тембра, структура волос на теле и гинекологический осмотр (размер клитора и половых губ). Вместе с тем специалисты определяют уровень тестостерона, фолликулостимулирующего и лютеинизирующего гормонов. Но далеко не всем женщинам необходимо исследование гормонального фона. При таких симптомах, как акне и себорея, уровень мужских половых гормонов обычно не превышает норму, потому стандартных процедур будет вполне достаточно.
Гирсутизм является более точным диагностическим показателем повышенной активности мужских гормонов, чем высокий уровень тестостерона в крови. Второй показатель может быть в норме при том, что признаки заболевания давно проявились.
Одним из важнейших диагностических критериев считается андрогенная алопеция. Важен тот факт, что сначала волосы выпадают на висках, а затем на теменной области.
Лечение и профилактика

Лечение женщине назначается с учётом формы гиперандрогении и причин, которые её вызвали. Если заболевание спровоцировали опухоли надпочечников и яичников, необходимо удалить их хирургическим путём. Если же причиной послужили не опухоли, а сбои в функционировании гипофиза и гипоталамуса, то терапия будет зависеть от цели, которой хочет достигнуть женщина при лечении. Такими целями могут быть устранение симптомов и признаков болезни и восстановление фертильности. В случае неправильной работы названных участков мозга у женщины появляется лишний вес, потому его нормализация – это главный этап лечения. Для этого нужно отрегулировать рацион, заняться спортом.
Если женщина не планирует ребёнка, но хочет избавиться от неэстетичных проявлений гиперандрогении, ей назначаются антиандрогенные оральные контрацептивы (Диане – 35).
В случае, если заболевание возникло вследствие отсутствия фермента, который трансформирует мужские половые гормоны в глюкокортикоиды, назначают такие препараты, как Метипред и Дексаметазон.
При нарушении репродуктивной функции, которое связано с яичниковой или надпочечниковой гиперандрогенией, женщине назначаются препараты, которые заставляют яйцеклетку выйти из яичника (Кломифен).
Если препараты не помогли полностью избавиться от недуга, применяются хирургические способы. Самый популярный из них – лапароскопия. Она осуществляется путём введения в брюшную полость специального приспособления, которое выводит изображение на экран. После этого делается второй разрез, через который с помощью хирургических инструментов на яичники наносят своеобразные «зарубки», чтобы яйцеклетка смогла свободно выйти.
Чтобы предотвратить болезнь, следует несколько раз в год посещать гинеколога, следить за колебаниями веса, придерживаться правильного питания, отказаться от вредных привычек, вовремя лечить болезни печени и щитовидной железы, избегать стрессовых ситуаций.
Народные методы лечения

Народные способы не помогут полностью вылечить синдром гиперандрогении у женщин, но они очень хороши как вспомогательное средство. Вот несколько самых действенных рецептов:
- Настойка из базилика. Добавьте 2 столовые ложки в стакан кипятка, потом снова прокипятите смесь, ещё 10 минут продержите её на медленном огне. После этого остудите отвар, процедите. Принимать нужно 2–3 раза в день по 100 мл.
- Настой боровой матки. Сперва нужно просушить примерно 50 г листьев растения. После этого раскрошите их, смешайте с 500 мл водки. Залейте смесь в ёмкость, оставьте на месяц. На настойку не должен попадать свет. Принимать нужно не меньше 4-х раз в день по 35 капель.
- Настойка из солодки. Одну столовую ложку солодки добавьте ёмкость с кипятком (200 мл). Оставьте настой на час, а затем процедите. Весь настой нужно выпивать натощак с утра.
- Травяной сбор из красной щетки, пустырника, рябины, крапивы, коры калины, ромашки, пастушьей сумки. Все эти травы измельчите с помощью блендера, перемешайте. 2 столовые ложки смеси добавьте в 500 мл кипятка, оставьте настаиваться на 7–8 часов. Выпить настойку нужно за один день. Употреблять сбор необходимо 2–3 месяца.
- Настойка из красной щетки. Одну столовую ложку очищенного растения добавьте в ёмкость с кипятком (200 мл). Оставьте отвар настаиваться (на один час), потом процедите, остудите. Принимать настой нужно не менее трёх раз в день за полчаса до еды.
- Сбор из красной щетки и левзеи. Измельчите травы, смешайте их. Затем одну чайную ложку смеси высыпьте в воду (один стакан). Принимайте настой 3–4 раза в день за полчаса до еды.
Обратите внимание, что употребление красной щетки при гипертонии категорически противопоказано. Кроме этого любое самостоятельное лечение, в том числе и народными методами без консультации с врачом может нанести серьезный вред здоровью.
Источник
