Синдром функциональной диспепсии что это


Функциональная диспепсия желудка – это синдром, при котором пациент обращается за помощью к специалисту, предъявляя жалобы на боли и дискомфорт в эпигастрии, нарушение пищеварения, однако при полном диагностическом обследовании патологий ЖКТ не наблюдается.
Функциональная желудочная диспепсия разобрана и описана на Римском III Консенсусе в 2006 году, комитетом экспертов установлено определение данного состояния и описаны критерии, позволяющие врачу установить диагноз.
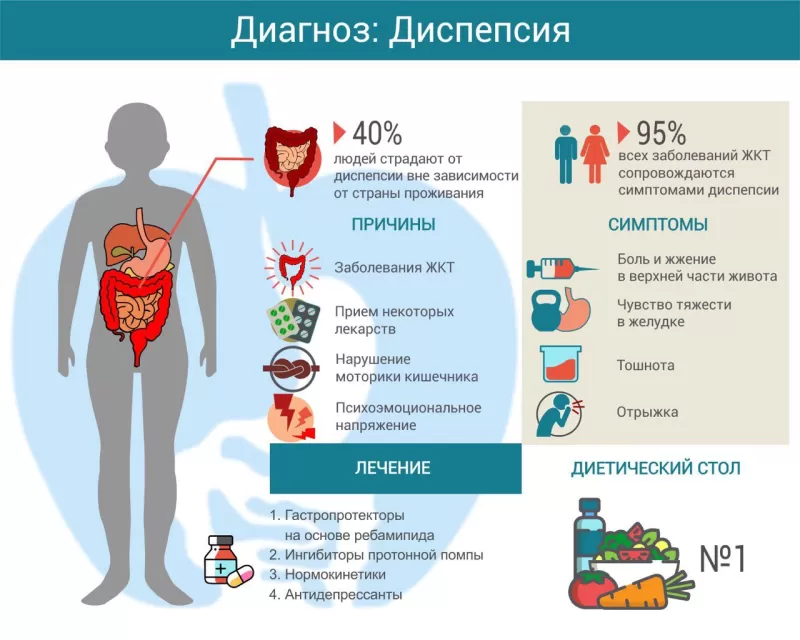
Диспепсия, по данным обращаемости, достаточно распространённый симптом – им страдает до 30% всего населения, причём функциональный её характер составляет 60-70% среди всех случаев.
Чаще диагноз устанавливается женщинам (гендерное соотношение 2:1). Врачам следует понимать, что данный синдром – это «диагноз-исключение».
Правомерно выставлять его лишь после тщательно проведенной диагностики: сбора анамнеза, проведения клинического, лабораторного и инструментального обследования, исключения органических заболеваний органов пищеварения, системных заболеваний.
И только если не обнаружена соматическая патология, исключены все возможные органические причины беспокоящих пациентов симптомов, соблюдены диагностические критерии, выставляется функциональная диспепсия.
Диагностические критерии
К ним относятся:
1. Наличие у пациента одного или более симптомов:
- Боль в эпигастрии.
- Быстрое насыщениe.
- Ощущение полноты после еды.
- Чувство жжения.
2. Отсутствие каких-либо данных (в том числе и по результатам ФГДС), подтверждающих органическую патологию.
3. Симптомы должны беспокоить пациента не менее 6-ти месяцев, а в течение 3-х последних месяцев должно быть соответствие вышеописанным критериям (наличие клиники и отсутствие органической патологии).
Выделены две формы протекания заболевания, в основе которых лежат механизмы протекания диспепсии:
- Синдром эпигастральной боли.
- Постпрандиальный дистресс-синдром (в основе нарушений – симптомы, возникающие в связи с приемом пищи).
Этиология
Окончательно не выяснены конкретные причины, вызывающие данное заболевание. Предполагается, что следующие факторы способны провоцировать его возникновение:
- Наследственная предрасположенность.
Некоторые генетически детерминируемые ферменты, способные предрасполагать к развитию такого рода расстройств.
- Психотравмирующие и стрессовые ситуации.
Острый стресс или его длительное, хроническое воздействие способны спровоцировать появление симптомов. Особенности личности и характера, ипохондрия и повышенная восприимчивость к критике, мнительность – частые черты характера, которые встречаются среди пациентов.
- Курение.
Риск развития патологии среди курящих пациентов повышается в 2 раза по сравнению с некурящими.
- Злоупотребление алкоголем.
Регулярное употребление алкоголя вызывает нарушение моторики, влияет на защитные свойства и структуру слизистой оболочки желудка.
- Употребление кофе и крепкого чая в больших количествах.
- Пристрастие к острым соусам, приправам.
- Гиперсекреция HCl.
- Хеликобактерная инфекция.
Приблизительно у 50% пациентов с установленным диагнозом обнаруживается инфицированность Н.руlori, причем тройная схема эрадикации инфекции зачастую не приносит клинического эффекта.
Патогенез
Среди ведущих механизмов развития патологии выделяют следующие факторы:
- Дисфункция гастроинтестинальной эндокринной системы.
- Дисбаланас симпатического и парасимпатического отделов вегетативной нервной системы, координирующих гастродуоденальную зону.
- Нарушение способности стенок желудка расслабляться под действием нарастарющего давления содержимого во время принятия пищи, нарушение моторной функции и перистальтики.
- Повышенная чувствительность рецепторов желудка к растяжению (наблюдается у 60% заболевших).
Эти патогенентические механизмы в совокупности с провоцирующими факторами во многих случаях и вызывают болезнь.
Следует отметить невротические расстройства как один из частых «пусковых» моментов формирования диспепсии: нарушение сна, ощущение тревоги, подавленность, головные боли могут способствовать сбою и дискоординации в работе ЖКТ.
Симптомы болезни
Клиническими симптомами и признаками функциональной диспепсии являются:
- Боль в эпигастрии
Пациенты предъявляют жалобы на неприятные болевые ощущения в эпигастральной области. Боль может возникать спустя 20-30 минут после еды. Интенсивность её колеблется от незначительной до выраженной. У многих пациентов волнение, эмоциональная нагрузка провоцирует усиление болевых ощущений.
- Раннее насыщение
Даже принятие пациентом небольшого количества пищи вызывает ощущение насыщения. В связи с этим доесть даже маленькую по объёму порцию не получается.
- Эпигастральное жжение
Чувство жара в эпигастрии – один из диагностических симптомов, который часто встречается у пациентов.
- Чувство полноты после еды
Ощущение переполненности желудка беспокоит с самого начала приёма пищи, чувство быстрого наполнения непропорционально объёму поглощённой еды.
Ранее гастроэнтерологи относили изжогу, тошноту, вздутие живота к сопутствующим симптомам диспепсии, но сейчас данные симптомы исключены из определения синдрома.
- «Тревожные» симптомы — исключения
В связи с ростом онкопатологии ЖКТ врач всегда должен иметь настороженность в отношении злокачественных заболеваний органов пищеварения и знать о «тревожных» симптомах, которые почти на 99% исключают функциональные расстройства и имеют в основе органическую патологию.
К таким симптомам относят:
- Необъяснимая потеря массы тела.
- Прогрессирующее нарушение глотания.
- Кровотечения из ЖКТ.
При наличии подобных симптомов диагноз диспепсии функционального происхождения исключен уже на стадии сбора анамнеза и клиники.
Лечение заболевания
Цель терапии при установленном диагнозе – улучшить самочувствие пациента и добиться исчезновения тревожащих его симптомов.
Лечебная программа включает следующие направления:
- Устранение психоэмоциональных стрессовых ситуаций, рациональная психотерапия.
- Нормализация образа жизни.
- Лечебное питание.
- Фармакотерапия.
Рациональная психотерапия
Между пациентом и лечащим врачом в ходе лечения синдрома функциональной диспепсии обязательно должны сложиться доверительные отношения.
Специалист должен детально проанализировать данные семейно-бытового, трудового, медицинского анамнеза пациента и попытаться установить взаимосвязь развития болезни с психоэмоциональными стрессовыми ситуациями.
Если такая связь выявлена следует направить все силы на их устранение: провести разъяснительную работу о сути заболевания, пациент должен понимать, что беспокоящие его симптомы не опасны для его жизни и являются функциональными.
Целесообразно направить пациента к психотерапевту, обучить методам аутотренинга и самовнушения, в ряде случаев может потребоваться прием седативных, антидепрессивных, анксиолитических препаратов: персен, тианептин, грандаксин.
Устранение действия стрессового фактора, сексуальной дисфункции, нормализация отношений в семье, на работе, формирование пациентом представления о своем заболевании во многих случаях уменьшает проявления болезни, а то и вовсе сводит их на нет.
Нормализация образа жизни
Одним из важных лечебных мероприятий при диспепсии функционального происхождения является рациональный образ жизни.
Если пациент хочет забыть о неприятных ощущениях в эпигастрии ему стоит навсегда отказаться от привычек, разрушающих организм, и попытаться уменьшить воздействие стрессов:
- Бросить курить.
- Перестать злоупотреблять алкоголем.
- Предусмотреть устранение стрессовых ситуаций.
- Избегать физических и нервно-эмоциональных перегрузок.
- Чередовать периоды труда и отдыха.
- Не допускать гиподинамии, заниматься физкультурой, гимнастикой, плаванием, совершать пешие прогулки перед сном.
- Заниматься аутотренингом, иметь позитивный настрой, уметь расслабляться и доставлять себе приятные эмоции (общение с друзьями, прослушивание классической музыки, занятия любимыми увлечениями и хобби).
Общий тонус организма, позитивное мышление помогут победить болезнь, вернуть бодрость духа и избавится от докучающих симптомов диспепсии.
Фармакотерапия
Медикаментозное лечение проводится в зависимости от преобладания симптоматики заболевания.
1. Медикаментозная терапия варианта с эпигастральным болевым синдромом
Препаратами выбора считаются антисекреторные препараты:
- Ингибиторы протонной помпы (омепразол, пантопразол, эзомепразол).
Препараты применяют однократно за 30-60 минут до завтрака на протяжение 3-6 недель, дозировка и кратность приёма может изменяться в зависимости от рекомендаций лечащего врача.
- Блокаторы Н2-гистаминовых рецепторов (ранитидин, фамотидин)
Применяются два раза в сутки на протяжении 2-4 недель. Проведено множество клинических исследований, в которых установлена эффективность данной группы лекарств в отношении синдрома диспепсии функционального происхождения.
- Невсасывающиеся антациды (альмагель, маалокс, топалкан) могут быть показаны при не резко выраженной симптоматике.
2. Медикаментозная терапия постпрандиального дистресс-синдрома
Препаратами выбора при данной клинической форме являются прокинетики. Они способствуют увеличению перистальтических волн желудка, ускоряют его опорожнение при гипомоторной дискинезии, повышают тонус привратника, устраняют симптомы раннего насыщения и переполнения.
К данной группе лекарственных средств относят:
- Церукал.
- Домперидон.
- Координакс (цизаприд).
- Мосаприд.
- Тогасерод.
- Итоприд.
При наличии у пациента смешанной клинической формы диспепсии, при которой имеется как болевой синдром, так и чувство полноты в эпигастрии назначают совместно прокинетики и антисекреторные препараты, антациды, обволакивающие средства (отвар семени льна).
Медикаментозная терапия назначается гастроэнтерологом или терапевтом индивидуально, с учетом выраженности клинических проявлений, сопутствующей патологии, а также индивидуальной переносимости лекарственных средств.
Диета при функциональной диспепсии
Следует придерживаться умеренных ограничений в рационе пациентов, страдающих данным синдромом, слишком жёсткие ограничения в диете нецелесообразны и могут угнетающе воздействовать на психологический статус пациента, провоцируя симптомы болезни.
Следует обязательно исключить из рациона продукты, которые по наблюдению больного, провоцируют усиление симптомов диспепсии.
Чаще всего это:
- Острые приправы и специи.
- Соусы.
- Маринады.
- Соленья.
- Жирные продукты, копчености.
- Крепкий чай, кофе.
Ограничению подлежит употребление молочных продуктов, сладостей, свежих овощей и фруктов.
Пациенту следует вести пищевой дневник, описывать в нем, какие продукты провоцируют усиление клинических проявлений и делать для себя пометки об их отмене или ограничении в рационе.
Режим питания должен быть 4-6 разовый, нельзя переедать, питаться лучше небольшими порциями, не рекомендуется запивать еду, кушать следует не торопясь, тщательно пережёвывая.
Во время трапезы следует расслабиться, исключить все негативные или тревожные мысли, не раздражаться, процесс приема пищи должен закрепиться в сознании пациента как гармоничное, приносящее удовольствие действие.
При подозрении на данную патологию, врач должен провести диагностический максимум: исследовать «вдоль и поперёк» пациента, исключить все возможные соматические расстройства, направить на консультацию смежных специалистов, и лишь при отсутствии данных за органические нарушения выставлять диагноз.
Источник
Диспепси́я (от др.-греч. δυσ- — приставка, отрицающая положительный смысл слова и πέψις — пищеварение; простореч. несварение) — нарушение нормальной деятельности желудка, затруднённое и болезненное пищеварение. Синдром диспепсии определяется как ощущение боли или дискомфорта (тяжесть, переполнение, раннее насыщение) в эпигастральной (подложечной) области ближе к срединной линии.
Симптомы диспепсии[править | править код]
В синдром диспепсии входят следующие симптомы:
- Боли в эпигастральной (подложечной) области.
- Дискомфорт в эпигастральной (подложечной) области.
- Раннее насыщение: ощущение, что желудок переполняется сразу после начала еды, независимо от объёма принятой пищи.
- Переполнение: неприятное ощущение задержки пищи в желудке, оно может быть связано или не связано с приёмом пищи.
- Вздутие в эпигастральной области: чувство распирания в эпигастральной области, которое следует отличать от видимого вздутия живота.
- Тошнота.
Органическая диспепсия[править | править код]
Симптомы диспепсии могут быть обусловлены такими заболеваниями, как язвенная болезнь желудка, гастроэзофагеальная рефлюксная болезнь, жёлчнокаменная болезнь, хронический панкреатит. В таких случаях принято говорить о синдроме органической диспепсии.
Но, если при тщательном осмотре вышеуказанных заболеваний выявить не удаётся, то правомерно ставить диагноз функциональной диспепсии.
Функциональная диспепсия[править | править код]
Диагноз функциональной диспепсии может быть поставлен при наличии трёх обязательных условий:
- У больного отмечаются постоянные и повторяющиеся симптомы диспепсии (боли или ощущение дискомфорта в эпигастрии по срединной линии), превышающие по своей продолжительности 12 недель в течение года.
- При обследовании больного, включающем эндоскопическое исследование верхних отделов желудочно-кишечного тракта, не выявляется органических заболеваний, способных объяснить имеющиеся у него симптомы.
- Симптомы не исчезают после дефекации или не связаны с изменениями частоты и характера стула (то есть нет признаков синдрома раздражённого кишечника).
Причины возникновения[править | править код]
- Гиперсекреция соляной кислоты.
- Алиментарные погрешности (нарушения питания).
- Приём лекарственных препаратов.
- Нервно-психические стрессы.
- Инфицированность слизистой оболочки желудка Helicobacter pylori.
- Нарушения моторики желудка и двенадцатиперстной кишки.
- Приобретённая недостаточность сахаро-изомальтазного комплекса, вследствие чего нарушается переваривание дисахаридов.
- Воздействие инфразвука.
Варианты функциональной диспепсии[править | править код]
| Варианты функциональной диспепсии | Проявления |
|---|---|
| Язвенноподобный вариант | У больных отмечаются боли в подложечной области (часто ночные и голодные), проходящие после приёма пищи и антацидных препаратов. |
| Дискинетический вариант | У больных преобладают жалобы на раннее насыщение, чувство переполнения в подложечной области после еды, тошноту, ощущение вздутия в эпигастрии и дискомфорта после еды. |
| Неспецифический вариант | Жалобы больного бывает трудно отнести в ту или иную группу. |
Функциональная диспепсия и хронический гастрит[править | править код]
В России диагноз «функциональная диспепсия», несмотря на имеющиеся клинические проявления, ставится очень редко, во много раз чаще употребляется диагноз «хронический гастрит». Хронический гастрит, проявляющийся стойким структурным изменением слизистой желудка, чаще всего не имеет клинических проявлений. В западных странах диагноз «хронический гастрит» в последнее время ставится редко, врач обычно ориентируется на симптоматику заболевания и на её основании применяет термин «функциональная диспепсия». В Японии, стране с наибольшей частотой рака желудка, диагнозы «хронический гастрит» и «функциональная диспепсия» комбинируют, указывая тем самым на наличие или отсутствие изменений слизистой оболочки желудка и/или соответствующих клинических симптомов.[1][2]
Диагностика[править | править код]
Диагностика функциональной диспепсии предусматривает прежде всего исключение органических заболеваний, протекающих с аналогичными симптомами, и включает в себя методы исследования:
- Эзофагогастродуоденоскопия — позволяет обнаружить рефлюкс-эзофагит, язвенную болезнь желудка, опухоли желудка и другие органические заболевания.
- Ультразвуковое исследование — даёт возможность выявить хронический панкреатит, жёлчекаменную болезнь.
- Клинический анализ крови.
- Биохимический анализ крови.
- Общий анализ кала, анализ кала на скрытую кровь.
- Рентгенологическое исследование.
- Электрогастроэнтерография — позволяет выявить нарушения гастродуоденальной моторики.
- Сцинтиграфия желудка — помогает выявить гастропарез.
- Суточная рН-метрия — позволяет исключить гастроэзофагеальную рефлюксную болезнь.
- Определение инфицированности слизистой оболочки желудка бактерией Helicobacter pylori.
- Эзофагоманометрия — которое позволяет оценить сократительную активность пищевода, скоординированность его перистальтики с работой нижнего и верхнего пищеводных сфинктеров (НПС и ВПС)
- Антродуоденальная манометрия — позволяет исследовать моторику желудка и двенадцатиперстной кишки.
Лечение[править | править код]
Лечение больных диспепсией должно быть комплексным и включать в себя не только назначение лекарственных препаратов, но и мероприятий по нормализации образа жизни, режима и характера питания.
Медикаментозная терапия назначается с учётом имеющегося клинического варианта функциональной диспепсии.
Источники[править | править код]
- Рачкова Н. С. Функциональная диспепсия у подростков. Принципы дифференцированной диагностики : автореферат. — Москва, 2007.
Примечания[править | править код]
См. также[править | править код]
- Гастрит
- Helicobacter pylori
Ссылки[править | править код]
- Стандарт медицинской помощи больным хроническим гастритом, дуоденитом, диспепсией. Утвержден Приказом Минздравсоцразвития от 22.11.2004 N 248. (Проверено 29 мая 2011)
Источник
Функциональная диспепсия – это комплекс расстройств, включающий в себя различные жалобы со стороны желудочно-кишечного тракта: боль в животе, изжогу, вздутие и пр. При этом во время инструментальных исследований у пациента не находят каких-либо органических изменений. Лечение включает модификацию питания, назначение гастропротекторов, прокинетиков и антисекреторных средств.
Определение
Для функциональной диспепсии характерны различные жалобы со стороны желудка или кишечника. Например, это может быть болезненность или чувство жжения в эпигастрии. Длительность симптомов должна составлять не менее трех месяцев, чтобы врач мог поставить диагноз ФД. При этом у человека не должно быть органической патологии ЖКТ.
Данное состояние очень распространено среди населения, им страдает 20-40% людей. У большинства функциональная диспепсия имеет невыраженные симптомы и сильно не нарушает качество жизни, а потому пациенты часто не обращаются к врачу.
Причины
Существует несколько теорий, объясняющих данное состояние. Первая связана с повышенной проницаемостью слизистой оболочки ЖКТ. Микротрещины становятся входными воротами для бактерий и их токсинов. Последние раздражают нервные окончания и вызывают неприятные симптомы диспепсии.
Причиной также является нарушение моторики (мышечной функции) желудочно-кишечного тракта. Это приводит к задержке опорожнения желудка, возникновению дискомфорта и тяжести в эпигастрии.
Другое предположение: у людей с диспепсией имеется чрезмерная чувствительность слизистой пищевода и желудка к обычным раздражителям. Даже при нормальном кислотообразовании возникает изжога или отрыжка кислым.
Хронический стресс (на работе, в семье) и особенности характера также способствуют функциональным нарушениям. Чаще диспепсия наблюдается у людей, перенесших сильное психологическое потрясение или испытывающих страх перед серьезным заболеванием. Чрезмерные требования к себе или со стороны окружающих аналогично способствуют диспепсии.
Есть также мнение, что синдром раздраженного желудка провоцирует прием нестероидных противовоспалительных средств (НПВС). Определенную роль играют вирусные инфекции, например, ротавирус.
Симптомы
Проявления функциональной диспепсии варьируются от человека к человеку. Даже у одного и того же пациента симптомы могут время от времени меняться.
Наиболее характерные для функциональной диспепсии жалобы:
- боли или дискомфорт в области желудка;
- чувство переедания после приема пищи;
- тошнота;
- изжога, отрыжка с кислым вкусом.
Часто симптомы ухудшаются во время или после приема пищи. Нередко параллельно развивается синдром раздраженного кишечника (СРК). Последний проявляется запорами (или, наоборот, диареей), метеоризмом, вздутием, болями по ходу кишечника.

Для функциональной диспепсии характерны неприятные ощущения в эпигастрии – зоне между мечевидным отростком грудины и пупком
Фото: shutterstock.com
У многих людей диспепсия сочетается с другими функциональными нарушениями. Например, беспокоят периодические головные боли, головокружение, ощущение комка в горле, нерегулярные месячные и пр.
В зависимости от преобладания определенных симптомов выделяют 2 основных вида диспепсии:
- язвенноподобная (синдром боли в эпигастрии);
- дискинетическая.
Первый вариант болезни проявляется болью или ощущением жжения в эпигастрии как минимум один раз в неделю. Боль не постоянная и не имеет четкой зависимости от приема пищи. Обычно нет болевых ощущений в других отделах живота и признаков патологии желчевыводящих путей или кишечника.
Дискинетическая диспепсия, или постпрандиальный дистресс-синдром, возникает как минимум три раза в неделю. В основном проявляется чувством переполнения в желудке после еды. Дополнительно могут возникать тошнота, дискомфорт в желудке. Симптомы появляются независимо от качества или количества принятой пищи, достаточно даже небольшого ее объема.
Диагностика
При наличии симптомов, характерных для функциональной диспепсии, нужно обратиться к терапевту или гастроэнтерологу. Диагноз устанавливают на основании жалоб пациента, поэтому потребуется как можно детальнее описать свои ощущения. Важно указать продолжительность симптомов, после чего они возникают, что улучшает состояние.
Во время общего осмотра обычно не удается выявить каких-либо изменений. При пальпации иногда определяется увеличение чувствительности в верхней части живота.
Практическое значение имеет так называемый drink test (питьевой тест). Пациенту предлагают выпить небольшой объем жидкости (до 400 мл). Если после этого появляются типичные симптомы диспепсии, говорят о функциональном характере нарушений.
Лабораторные и инструментальные исследования нужны для исключения органических изменений во внутренних органах. Врач может назначить следующие обследования:
- общий и биохимический анализ крови;
- исследование на Helicobacter pylori;
- фиброгастродуоденоскопию;
- УЗИ;
- компьютерную томографию.
Фиброгастроскопия показана при повторяющихся и выраженных болях в животе, особенно у пациентов старше 50 лет. С помощью фиброскопа удается визуализировать язвы, эрозии, новообразования желудка и двенадцатиперстной кишки и таким образом выявить или исключить органическую причину диспепсии.
Ультразвуковое или томографическое исследование необходимо для выявления патологии печени и желчевыводящих путей. Если есть подозрение на заболевание кишечника, может потребоваться колоноскопия.
Лечение
Основной целью лечения является улучшение общего самочувствия больного, устранение боли и других симптомов. Терапевтические схема включает следующие мероприятия:
- коррекцию образа жизни и питания;
- медикаментозные средства;
- психотерапию.
Питание должно быть обязательно небольшими порциями, шесть раз в сутки. Следует отказаться от жирной пищи, пряностей, кофе, крепкого чая, ограничить употребление спиртных напитков, бросить курить. По возможности нужно ограничить прием лекарственных препаратов, раздражающих желудок, например, НПВС.
Медикаментозное лечение включает следующие группы препаратов:
- Гастропротекторы (Ребагит). Защищают слизистую ЖКТ от повреждений, усиливают синтез слизи, улучшают микроциркуляцию.
- Прокинетики (Итомед). Усиливают перистальтику пищевода и желудка, улучшают опорожнение последнего. Показаны при чувстве раннего насыщения, тяжести и распирания в желудке.
- Антисекреторные лекарства (Омепразол, Лансопразол). Эффективны при болевом синдроме, отрыжке кислым.
- Ферменты (Мезим, Креон). Назначают при жалобах на дискомфорт и тяжесть в эпигастрии на фоне секреторной недостаточности поджелудочной железы.
Длительность лечения определяется общим состоянием пациента и выраженностью жалоб. Эффективна комбинированная терапия прокинетиками, ферментами, по показаниям – антисекреторными средствами.
Некоторые специалисты рекомендуют включать в схему лечения антидепрессанты. Иногда хороший эффект дают различные формы психотерапевтической коррекции, например, когнитивная терапия.
Прогноз и профилактика
Профилактика диспепсии заключается в нормализации питания, отказе от вредных привычек, ограничении психоэмоциональных стрессов. Если человек испытывает постоянные психологические нагрузки, нужно научиться им противостоять с помощью различных техник релаксации.
Источник
