Синдром дресслера в кардиологии что такое
Кардиальные патологии имеют угрожающий характер не только сами по себе. Значительные риски возникают после кажущегося благополучия и полного излечения от заболевания.
Многие состояния описанного профиля способны привести к аутоиммунным процессам в организме. Такие явления относительно редки, по разным оценкам, вероятность наступления реакции составляет 3-10% не более.
Синдром Дресслера — это выраженный аутоимунный ответ на перенесенный некроз кардиомиоцитов (постинфарктный синдром). В результате разрушения клеточных структур наблюдается выброс большого количества особых белковых соединений, на которые и возникает иммунный ответ.
Это отсроченный результат перенесенного поражения сердечнососудистой системы. Становится итогом инфаркта, воспалительных заболеваний, прочих патологий.
Восстановление проводится в амбулаторных условиях. Осложнения грозные, но, к счастью, возникают не чаще, чем в 4% ситуаций.
Синдром крайне редко провоцирует летальный исход, описаны единичные случаи подобного итога. Тем не менее, качество жизни падает существенно. Болезнь склонна к хронизации и частым рецидивам.
Механизм развития патологии
Рассматриваемое явление гетерогенно по характеру. Что стоит знать о нем. В ходе воспаления, инфаркта и прочих явлений деструктивного рода обнаруживается отмирание клеток-кардиомиоцитов.
В кровь попадает большое количество белковых соединений. Иммунитет реагирует на них как на опасных вторженцев, вырабатывая особые антитела. Постепенно ответ вырывается из-под контроля и становится стереотипным.
Атаке собственного иммунитета подвергается все похожие белковые структуры клеточных оболочек. Это не только здоровые ткани сердца, но и ткани суставов, легочных структур и прочих анатомических образований.
Обычно синдром Дресслера развивается как итог обширного поражения сердца, в частности миокарда. Клинические варианты зависят от предрасположенности.
Также течение и риски усугубляются на фоне наличия в анамнезе сопутствующих аутоиммунных патологических процессов. Например, ревматоидного артрита, системной красной волчанки и прочих.
С большой вероятностью локализация синдрома будет соответствовать основному очагу. Одно состояние обуславливает другое.
Причины становления
Факторов развития относительно мало. Они всегда имеют строго кардиальное происхождение и связаны с поражением сердечных тканей.
Примерный перечень явлений:
Инфаркт миокарда
Самый распространенный патологический процесс. Лидирует в числе виновников начала описанного аутоиммунного состояния. Суть заключается в отмирании, некроза активных, функциональных тканей.
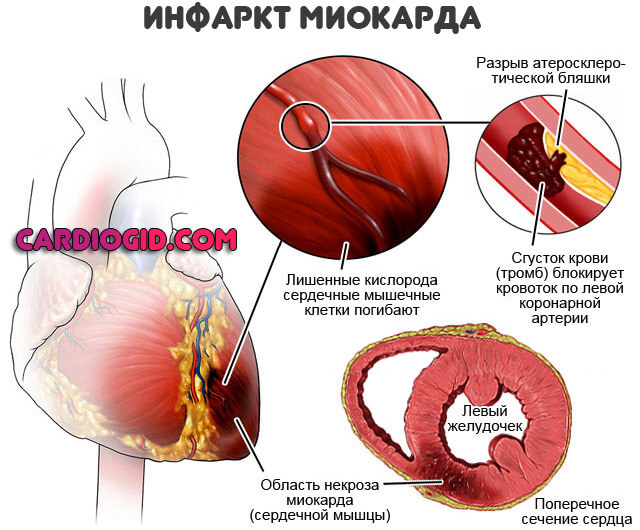
Чем больше площадь поражения, тем интенсивнее протекает заболевание. Это понятно, учитывая количество выходящих белковых соединений. Сила иммунного ответа соответствует положению вещей.
Развитие синдрома Дресслера не раннее, а отсроченное. Сразу заметить какие-либо изменения невозможно. Примерные сроки — 2-7 недель, плюс-минус.
Возникает заболевание остро, симптоматика появляется сразу и в полном объеме. Причем не обязательно, что признаки будут со стороны сердца. Под ударом суставы, легкие и прочие структуры.
Число случаев постинфарктного синдрома Дресслера, определяется как 95-97%.
Травмы грудной клетки
От ушибов до переломов, в том числе ребер и прочих. Не всегда происходит повреждение сердца, потому случаи рассматриваются в индивидуальном порядке.
При подозрении на вовлечение кардиальных структур проводится ЭКГ эхокардиография, по возможности такте магнитно-резонансное исследование. Обязательна консультация профильного специалиста.
Вероятность развития синдрома Дресслера на фоне полученной травмы минимальна. Если не считать случаев обширного поражения миокарда (такое возможно, например, при дорожно-транспортном происшествии с тяжелыми повреждениями и т.д.).
Радиочастотная абляция
Кардиохирургическая малоинвазивная операция. Назначается для устранения очагов патологического электрического возбуждения в миокарде.
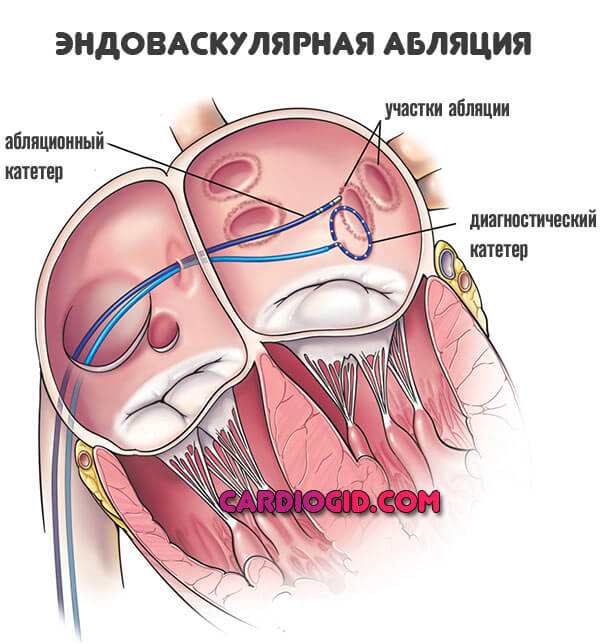
Проводится в крайних случаях, как методика восстановления нормального ритма. Осложнения всегда возможны, пациент об этом знать должен.
Вероятность описанного исхода незначительна, примерно 1-3% от общего числа ситуаций заканчивается синдромом Дресслера. Даже в подобном случае обычно все ограничивается единственным эпизодом за целую жизнь.
Проведенные операции иного рода
Любые. От протезирования до имплантации стимулятора, дефибриллятора и прочих. Каждое хирургическое вмешательство — это травматичный опыт для сердца. Потому избежать повреждения миоцитов невозможно.
Не всегда выброс специфических белков заканчивается столь плачевно, зависит от обширности повреждения.
Факторы риска
Основным виновником остается инфаркт. Возникает вопрос, почему в таком случае синдром Дресслера после инфаркта отмечается не у всех пациентов поголовно? Ведь согласно статистике, примерное количество пациентов с диагностированным аутоиммунным процессом составляет от 4 до 20% по разным оценкам. Дело в группе факторов повышенного риска.
Исследования показывают, что большая часть пациентов имела в анамнезе хотя бы один описанный момент:
- Гиперсенсибилизация организма. Обычно на фоне текущей аллергической реакции. Не важно как она проявляется: крапивницей, отеком Квинке, бронхиальной астмой или прочими явлениями.
- Аутоиммунные патологии. Ревматоидный артрит, тиреоидит Хашимото, васкулит, системная красна волчанка, псориаз. Значения не имеет. Любой фактор определяется как момент повышенного риска.
- Ослабленный иммунитет. На фоне часто переносимых инфекционно-воспалительных патологий и прочих состояний.
Все пациенты схожи в данных показателях. Половозрастных особенностей заболевание не имеет.
Симптоматика, в зависимости от локализации
Всего выделяют 6 патологических процессов, обусловленных описанным заболеванием. Примерный срок возникновения первых проявлений — 2-7 недель.
Возможно позднее начало состояния. Тогда клиническая картина развивается спустя почти год, но это относительно редкий вариант. О каких локализациях приходится говорить:
Сердечная
Представлена перикардитом. Речь идет о воспалении особой соединительнотканной сумке, в которой располагается мышечный орган. Она защищает его от смещения и поддерживает на одном месте.
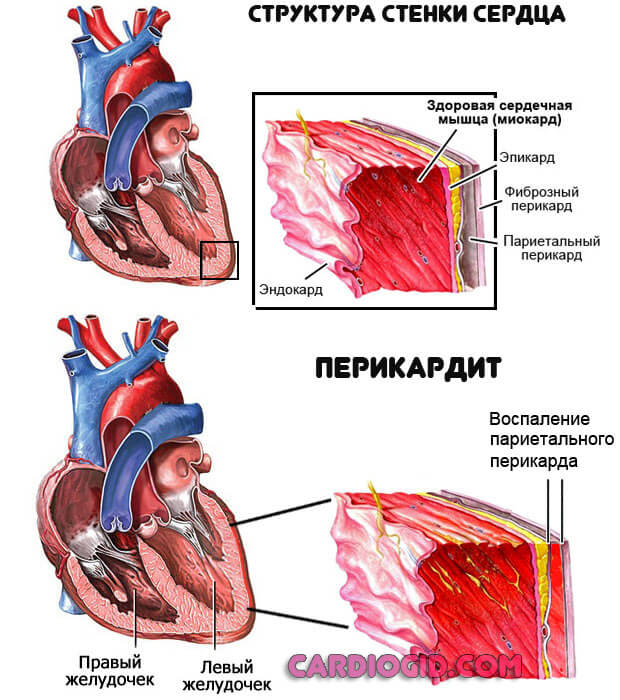
Состояние сопровождается группой признаков:
- Интенсивные пульсирующие, давящие или жгучие боли в грудной клетке. Причем они не похожи на таковые при инфаркте, как говорят сами пациенты. Сила дискомфорта становится иной при перемене положения тела, после глубокого вдоха особенно.
- Подъем температуры. До уровня 38-39 градусов Цельсия. Это результат аутоиммунного поражения.
- Рост венозного давления, проявляется набуханием шейных сосудов. Падение артериального показателя (обычно незначительное, в пределах 10-20 мм ртутного столба от нормы).
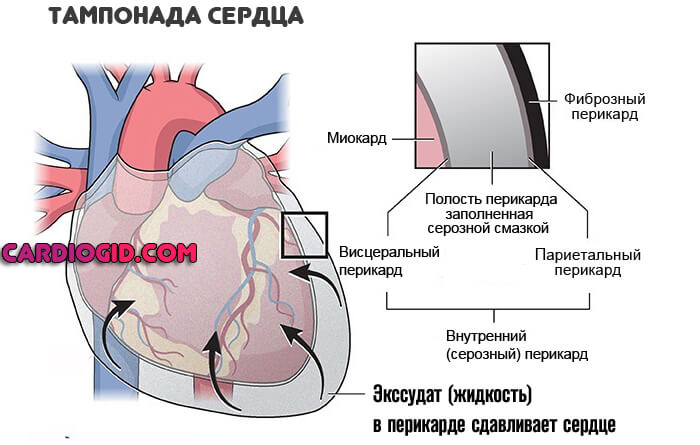
Возможны аритмии на фоне скопление выпота в перикарде, это первый признак начинающейся тампонады. Грозное явление.
Кожная локализация
Представлена аутоиммунным дерматитом или крапивницей.
Симптомы:
- Интенсивный, мучительный зуд.
- Образование красноватой или яркой сыпи по всему телу или не отдельных участках, в зависимости от силы иммунного ответа.
- Формирование папул, то есть небольших пузырьков, заполненных серозным (прозрачным) экссудатом.
- Повышение местной температуры.
При этом связь между перенесенным инфарктом или травмой столь неочевидна, что на кардиогенный характер патологического процесса подумать трудно, требуется длительное обследование.
Возможно, речь идет о совпадении или ответе на прием лекарственных средств. Диагностика поставит точку в вопросе. Тем более, что картина крови на фоне аутоиммунного процесса достаточно специфична.
Брюшная локализация синдрома Дресслера
Определяется перитонитом, воспалением внутренней выстилки полости. Имеет яркую клиническую картину:
- Мучительные, интенсивные боли в животе. Сила дискомфорта становится ниже при нахождении правильного, удобного положения тела. Обычно лежа на боку с подогнутыми ногами.
- Понос или запор.
- Повышение температуры (до 39 градусов, бывает и меньше).
Специфические реакции также присутствуют. Специальные тесты дают возможность выявить перитонит.
При этом нужно срочно отграничить аутоиммунную форму от инфекционно-воспалительной. Вторая нередко выступает результатом запущенного аппендицита или же прочих патологий желудочно-кишечного тракта.
От итогов диагностики зависит терапевтическая тактика. При асептической форме, не связанной с проникновением бактерий требуется консервативное лечение.
Внимание:
Характерная черта поражения, спровоцированного патогенными агентами — температура свыше 39 градусов.
Плевральная локализация
Воспаляется наружная оболочка легких. Проявления мало специфичны:
- Сухой непродуктивный кашель не протяжении нескольких дней.
- Боли в грудной клетке сзади, тупые, ноющие по своему характеру.
- Повышение температуры тела до 39 градусов Цельсия или ниже.
Легочная локализация
Альвеолит (также называется пневмонит, не стоит путать с похожим заболеванием). Имеет неинфекционную природу, но признаки примерно те же:
- Интенсивный дискомфорт при дыхании, невозможность набрать воздуха, неудовлетворенность процессом.
- Синюшность кожных покровов по причине недостаточного газообмена во всем организме.
- Слабость, сонливость.
- Кашель с незначительным количеством мокроты.
- Непереносимость даже минимальной физической активности.
Дифференциальная диагностика проводится пневмонией. Показано проведение спирографии, по возможности бронхоскопии или минимум рентгенографии грудной клетки или МРТ/КТ.
Суставная форма
Артрит. Обычно поражает крупные суставы: плечевые, коленные, бедренные, с одной или двух сторон сразу.
Признаки напоминают проявления ревматоидного воспаления:
- Сильные боли в месте вовлечения в патологический процесс.
- Нарушения двигательной активности.
- Ощущение скованности.
- Краснота, припухлость и отечность сустава.
- Невозможность осуществлять элементарные действия.
Осложнением выступает дополнительное поражение надкостницы. Наблюдается при длительном не леченом варианте.
Есть и некоторые общие симптомы:
- Стабильно высокая температура тела на уровне фебрилитета (но не выше 39 градусов Цельсия).
- Слабость, сонливость, недомогание.
- Воспаление слизистых оболочек. Половых органов, ротовой полости и других. Возможно в комплексе. Эта зацепка позволяет заподозрить описанный аутоиммунный процесс.
Синдром Дресслера в кардиологии вариативен: на сердечные формы приходится не более 15% всех зафиксированных ситуаций. Это парадоксально.
Восстановление проводится в стационарных или амбулаторных условиях.
Диагностика
Обследование под контролем кардиолога и группы профильных специалистов. Каких именно — определяет клиническая картина.
Примерная схема мероприятий:
- Устный опрос больного. Симптомы, описанные выше, красноречиво говорят о процессе.
- Сбор анамнеза. Как правило, в течение 2 месяцев, реже года наблюдалась травма грудной клетки или инфаркт, либо же миокардит. Еще хуже, если лечение не проводилось вообще.
- Измерение артериального давления, частоты сердечных сокращений.
- Электрокардиография, ЭХО-КГ.
Также МРТ грудной клетки. Это основные методы выявления синдрома Дресслера, локализованного в соединительнотканной сумке.
Дополнительно показаны:
- Анализ крови общий. На фоне нормального количества лейкоцитов и СОЭ (исключает острый инфекционный процесс) обнаруживается повышение уровня эозинофилов. Явное указание на аутоиммунное происхождение.
- Рентгенография грудной клетке, по мере надобности МРТ или КТ.
- Бронхоскопия. В крайних случаях.
- Оценка состояния сустава посредством УЗИ или пункции.
- Анализ мокроты.
- Ультразвуковое исследование брюшной полости.
Схема приблизительная. На деле позиций может потребоваться больше или же меньше. В любом случае, синдром Дресслера, учитывая его относительную редкость и неспецифичность симптоматики, представляет собой сложный вызов ведущему врачу.
Лечение
В основном консервативное. Предполагает прием медикаментов нескольких фармацевтических групп:
- Противовоспалительные нестероидного происхождения. Кеторолак, Ибупрофен, Найз и прочие. Для купирования процесса.
- Глюкокортикоиды. Для тех же целей, но при неэффективности первых. Дексаметазон или Преднизолон курсами. При резистентном течении показан прием определенными схемами на протяжении всей жизни пациента.
- Алкалоиды. Колхицин. Снимает воспаление, предотвращает распад тканей под влиянием иммунного фактора.
- Препараты для защиты желудочно-кишечного тракта. Омепразол и прочие.
Внимание:
При существенных сомнениях относительно происхождения допустимо применить антибиотики в качестве экспериментального метода. На фоне течения синдрома эффекта не будет.
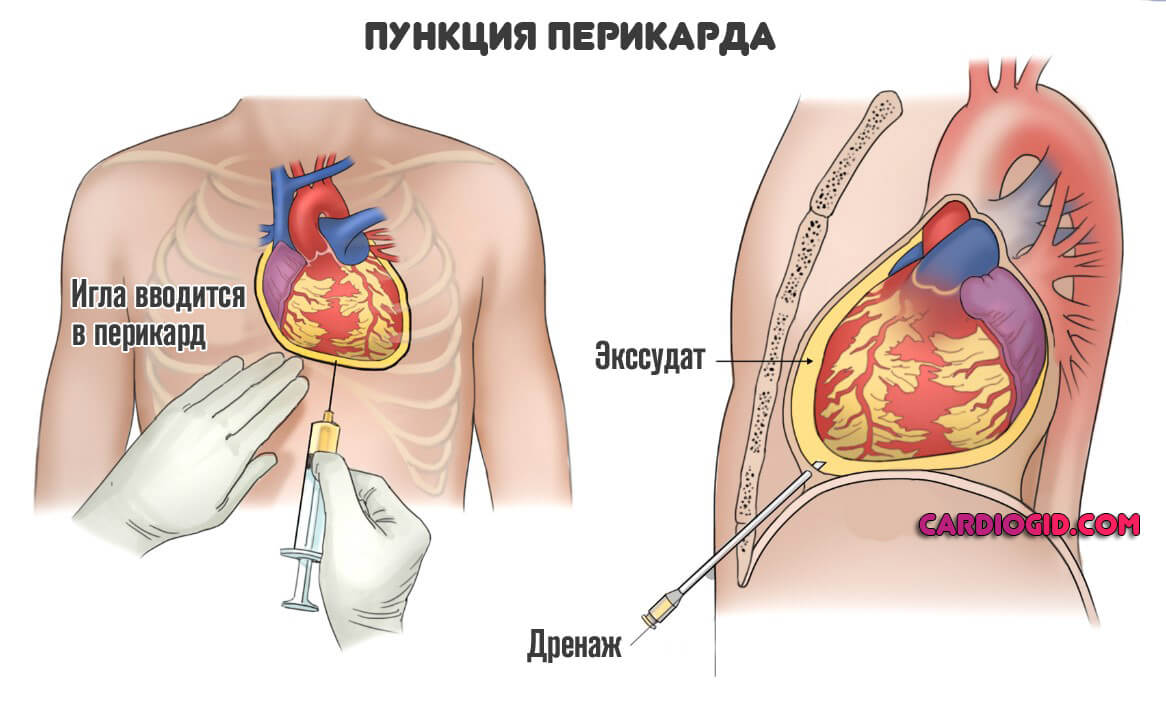
Хирургическая терапия применяется крайне редко. Задача такого лечения — устранение осложнений, которые могут возникнуть. В основном речь о перикардите.
Проводится пункция, иссечение околосердечной сумки, прочие методики. Оценка состояния и выработка радикальной тактики ложится на плечи врача.

Постинфарктный синдром Дресслера лечится консервативными методами, хирургический способ показан в крайних случаях, на фоне развития потенциально фатальных процессов.
Возможные последствия
Вероятность становления осложнений минимальна.
Среди таковых:
- Тампонада сердца. Выход жидкости в перикард со сдавливанием самого мышечного органа.
- Гепатит. Воспаление печеночных структур. К циррозу приводит относительно редко, но рисковать не стоит.
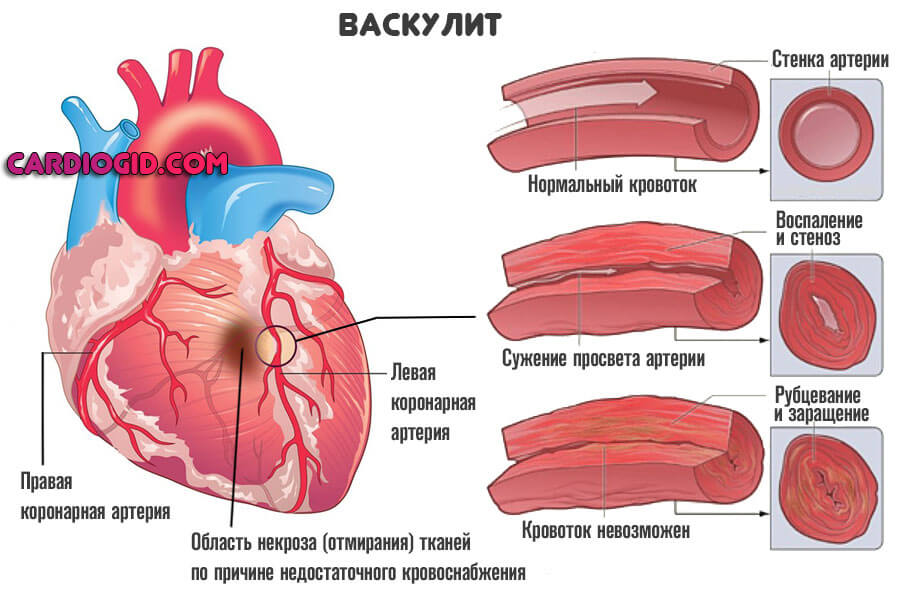
- Васкулиты. Поражения сосудистых стенок. Итогом оказывается рубцевание, заращение просвета, образование тромбов и прочие моменты.
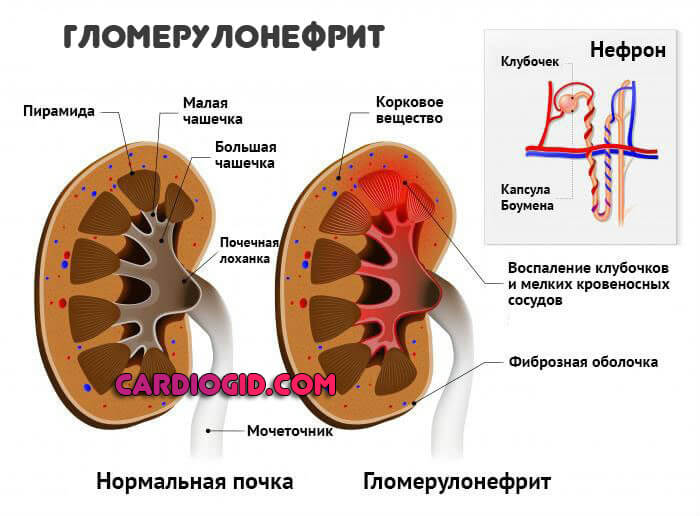
- Гломерулонефрит. Воспалительно-дегенеративное поражение почек аутоиммунного характера. Деструкция приводит к недостаточности, скорому летальному исходу.
Возможно развитие множественной, сочетанной формы синдрома Дресслера. Потенциально такой тип лечится намного хуже.
Прогноз
Определяется индивидуальными особенностями организма. По статистике выживаемость близится к 95-98%.
Смерть от описанного состояния — явление исключительно редкое. В литературе описаны единичные случаи. Это казуистика.
Основные причины летального исхода — сердечная недостаточность, остановка работы мышечного органа на фоне тампонады. Тем не менее, качество жизни при синдроме Дресслера падает в разы.
Прогноз в основном благоприятный. Сохранение трудовой активности маловероятно, способность обслуживать себя в быту существенно падает.
В заключение
Аутоиммунные последствия инфаркта и прочих поражений кардиальных структур встречаются нечасто. Но имеют тенденцию к ранней хронизации, резистентности (невосприимчивости) к лечению. Потому пациенту приходится мириться к новым условиям жизни.
При грамотной терапии продолжительность биологического существования неотличима от таковой без описанного синдрома. Прогноз хороший в любом случае. Но закрывать глаза на состояние нельзя.
Более того, оно может усугублять постинфарктный реабилитационный период, приводить к усложнению сердечной недостаточности и косвенному развитию летального исхода.
Источник
Версия: Справочник заболеваний MedElement
Категории МКБ:
Синдром Дресслера (I24.1)
Общая информация
Краткое описание
Синдром Дреcслера (СД) – это одно из многочисленных осложнений инфаркта миокарда (ИМ), проявляющееся перикардитом, плевритом, пневмонитом, артритом, лихорадкой, лейкоцитозом, увеличением скорости оседания эритроцитов и титров антимиокардиальных антител
Этиология и патогенез
Основная причина СД – ИМ. Считается, что СД чаще развивается после крупноочаговых и осложненных инфарктов, а также после кровотечений в полость перикарда. СД, точнее синдром постповреждения сердца, может развиваться после кардиохирургических вмешательств (постперикардиотомический синдром, посткомиссуротомический синдром). Помимо этого, типичные признаки СД могут появляться после других повреждений сердца (ранение, контузия, непроникающий удар в область грудной клетки, катетерная абляция).
В настоящее время СД рассматривается как аутоиммунный процесс, обусловленный аутосенсибилизацией к миокардиальным и перикардиальным антигенам. Определенное значение придается также антигенным свойствам крови, попавшей в полость перикарда . При постинфарктном синдроме антитела к тканям сердца обнаруживаются постоянно, хотя их нередко находят и у больных с ИМ без каких-либо признаков этого синдрома, правда в меньшем количестве
Этиологическим фактором СД может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител
Патологическая анатомия
Даже при тяжелом течении постинфарктный синдром не ведет к летальному исходу. Если же такие больные умирают от других осложнений острого ИМ, патологоанатомы обычно обнаруживают фибринозный, серозный или серозно-геморрагический перикардит. В отличие от эпистенокардического перикардита, воспаление перикарда при СД имеет диффузный характер
Эпидемиология
Признак распространенности: Редко
Постинфарктный синдром развивается обычно на 2 — 6-й неделе ИМ, иногда в более ранние и в более отдаленные сроки. Частота типичного постинфарктного синдрома составляет 3 — 5,8%, при учете же атипичных или малосимптомных форм увеличивается до 14,7 — 22,7%.
Клиническая картина
Клинические критерии диагностики
субфебрильная температура, перикардит, плеврит, пневмонит, суставные боли,
Cимптомы, течение
Классически синдром развивается на 2–4-й неделе ИМ, однако эти сроки могут уменьшаться – «ранний СД» и увеличиваться до нескольких месяцев, «поздний СД». Иногда течение СД принимает агрессивный и затяжной характер, он может длиться месяцы и годы, протекать с ремиссиями и обострениями
Основные клинические проявления синдрома: лихорадка, перикардит, плеврит, пневмонит и поражение суставов. Одновременное поражение перикарда, плевры и легких при постинфарктном синдроме наблюдается не часто. Чаще перикардит сочетается с плевритом или с пневмонитом. В ряде случаев имеет место только перикардит или плеврит, либо пневмонит.
Лихорадка при СД не имеет какой-либо строгой закономерности. Как правило, она бывает субфебрильной, хотя в отдельных случаях может быть фебрильной или вообще отсутствовать .
Перикардит является обязательным элементом СД. Клинически он проявляется болью в перикардиальной зоне, которая может иррадиировать в шею, плечо, спину, брюшную полость. Боль может быть острой приступообразной (плевритическая) или давящей, сжимающей (ишемической). Она может усиливаться при дыхании, кашле, глотании и ослабевать в вертикальном положении или лежа на животе . Как правило, она длительная и исчезает или ослабевает после появления в полости перикарда воспалительного экссудата. Главный аускультативный признак перикардита – шум трения перикарда: в первый день болезни при внимательной аускультации он определяется у абсолютного большинства (до 85 %) больных. Шум лучше всего выслушивается у левого края грудины, при задержке дыхания и наклоне туловища пациента вперед. В классическом варианте он состоит из трех компонентов – предсердного (определяется в систолу) и желудочкового (систолического и диастолического). Как и боль, шум трения перикарда уменьшается или исчезает вовсе после появления в полости перикарда выпота, раздвигающего трущиеся листки перикарда . Обычно перикардит протекает нетяжело: уже через несколько дней боли стихают, а экссудат в полости перикарда почти никогда не накапливается в таком количестве, чтобы ухудшить кровообращение, хотя иногда могут появиться признаки тяжелой тампонады сердца . Иногда воспалительный процесс в перикарде при СД принимает затяжной рецидивирующий характер и заканчивается развитием констриктивного перикардита.
При применении антикоагулянтов на фоне СД возможно также развитие геморрагического перикардита, хотя подобное осложнение может быть и при отсутствии антикоагулянтной терапии .
Плеврит. Проявляется болью в боковых отделах грудной клетки, усиливающейся при дыхании, затруднением дыхания, шумом трения плевры, притуплением перкуторного звука. Он может быть сухим и экссудативным, односторонним и двусторонним. Нередко плеврит носит междолевой характер и не сопровождается типичными физикальными симптомами .
Пневмонит. Пневмонит при СД выявляется реже, чем перикардит и плеврит. Если очаг воспаления достаточно велик, также отмечается притупление перкуторного звука, ослабленное или жесткое дыхание, появление фокуса мелкопузырчатых хрипов. Возможен кашель и выделение мокроты, иногда с примесью крови, что всегда вызывает определенные диагностические трудности .
Поражение суставов. Для СД характерно появление так называемого «синдрома плеча»: болезненных ощущений в области плечелопаточных суставов, чаще слева, ограничение подвижности этих суставов. Вовлечение в процесс синовиальных оболочек нередко приводит к возникновению болей и в крупных суставах конечностей .
Другие проявления. Проявлением постинфарктного синдрома может быть сердечная недостаточность вследствие диастолической дисфункции, геморрагический васкулит и острый гломерулонефрит .
Диагностика
Электрокардиография (ЭКГ). При наличии перикардита на ЭКГ определяются диффузный подъем сегмента ST и, периодически, депрессия сегмента PR, за исключением отведения aVR, в котором наблюдаются депрессия ST и подъем PR. По мере накопления экссудата в полости перикарда может снизиться амплитуда комплекса QRS .
Эхокардиография. При накоплении жидкости в полости перикарда выявляется сепарация его листков и могут появиться признаки тампонады сердца . Следует подчеркнуть, что для СД не характерен большой объем жидкости в полости перикарда – как правило, сепарация листков перикарда не достигает 10 мм в диастолу.
Рентгенография. Обнаруживают скопление жидкости в плевральной полости, междолевой плеврит, расширение границ сердечной тени, очаговые тени в легких.
Компьютерная или магнитнорезонансная томография также выявляют жидкость в полости плевры или перикарда и легочную инфильтрацию .
Плевральная и перикардиальная пункция. Извлеченный из полости плевры или перикарда экссудат может быть серозным или серозно-геморрагическим. При лабораторном исследовании в нем определяется эозинофилия, лейкоцитоз и высокий уровень С-реактивного белка .
Лабораторная диагностика
Часто (но не всегда!) отмечается повышение СОЭ и лейкоцитоз, а также эозинофилия . Весьма характерно резкое повышение уровня С-реактивного белка.
У больных с СД регистрируются нормальные уровни маркеров повреждения миокарда (МВ-фракция креатинфосфокиназы (МВ-КФК), миоглобин, тропонины), хотя иногда отмечается их незначительное повышение, что требует проведения дифференциальной диагностики с рецидивом ИМ
Дифференциальный диагноз
СД дифференцируют с рецидивирующим или повторным ИМ, бактериальной пневмонией, тромбоэмболией легочной артерии, перикардитом или плевритом другой этиологии и некоторыми другими более редкими заболеваниями. Помимо клинических и инструментальных данных, большое значение в дифференциальной диагностике имеют лабораторные исследования: определение маркеров повреждения миокарда (миоглобин, МВ-КФК, тропонины) и продуктов деградации фибрина (D-димер).
Осложнения
Тампонада сердца, геморрагический или констриктивный перикардит, окклюзия (сдавление) коронарного шунта и редко – анемия .
Лечение
Нестероидные противовоспалительные препараты (НПВС). Препаратом выбора при СД традиционно считается ибупрофен (400– 800 мг/сут). Реже используют аспирин. Другие НПВС не применяют из-за их негативного влияния на периинфарктную зону .
Глюкокортикоиды обычно используют при СД, рефрактерном к терапии НПВС. Как правило, применяют преднизолон , хотя можно использовать и другие препараты .
После достижения клинического эффекта глюкокортикоиды отменяют постепенно в течение 6–8 нед, так как при быстрой отмене возможен рецидив СД .
Иногда используют малые дозы глюкокортикоидов (преднизолон в дозе 15 мг/сут) в комбинации с НПВС. В тяжелых случаях глюкокортикоиды вводят парентерально. Быстрое исчезновение проявлений СД при назначении глюкокортикоидов столь характерно, что имеет определенное дифференциально-диагностическое значение .
Длительное применение глюкокортикостероидов нежелательно, так как, кроме характерных для этой группы препаратов осложнений (гастродуоденальные язвы, задержка жидкости, остеопороз), они могут способствовать формированию аневризмы и разрыву миокарда, поскольку тормозят процесс его рубцевания и вызывают истончение формирующегося рубца . Естественно, при терапии НПВС и глюкокортикоидами необходима гастропротекция.
Другие препараты. При тяжелом рефрактерном к терапии НПВС и глюкокортикоидами рецидивирующем СД могут использоваться другие препараты, такие как колхицин и метотрексат . В частности, колхицин (1,0 мг/сут) особенно эффективен при постперикардиотомическом синдроме
Антикоагулянты
В связи с угрозой развития гемоперикарда и тампонады сердца от применения антикоагулянтов при СД следует воздержаться. Если же это невозможно, то их назначают в субтерапевтических дозах .
Перикардиоцентез используют при тампонаде сердца
Перикардэктомия. Из-за угрозы усугубления или рецидива СД перикардэктомия применяется редко (при констриктивном перикардите)
Прогноз
Прогноз при СД, как правило, благоприятный. Вместе с тем его течение иногда принимает затяжной рецидивирующий характер. Кроме того, имеются данные о том, что выживаемость в течение 5 лет среди перенесших этот синдром, хотя и незначительно, но снижается.
Профилактика
Использование НПВС и глюкокортикоидов для профилактики развития СД неэффективно. В настоящее время проводится исследование COPPS (COlchicine for the Prevention of Post-pericardiotomy Syndrome) для изучения эффективности применения колхицина с целью предупреждения развития данного осложнения после кардиохирургических вмешательств
Информация
Информация
- Лекции по кардиологии / Под. ред. Л.А. Бокерия, Е.З. Голуховой. В 3 т. – Т.2. – М.: Издательство НЦССХ им. А.Н. Бакулева РАМН, 2001. – 288 с.
- Алперт Дж., Френсис Г. Лечение инфаркта миокарда. Пер. с англ.- М.: Практика, 1994.- 255 с.
- Болезни органов кровообращения: Руководство для врачей. Чазов Е.И. ред. М.: Медицина, 1997
- Болезни сердца. Моисеев В.С., Сумароков А.В. М.: Универсум Паблишинг, 2001
- Гроер К., Кавалларо Д. Сердечно-легочная реанимация. Карманный справочник. – М.: Практика,1996.- 128 с.
- Гуревич М.А. Вопросы патогенеза и лечения сердечной недостаточности при инфаркте миокарда // Клин. мед.- 2002.- Т.74, № 4.- С. 15-20.
- Международное руководство по инфаркту миокарда. Под ред. В. Рональда и Ф. Кэмпбелла.- 1997.- Москва.
- Неотложная терапия в кардиологии: справочник Фомина И.Г. М.: Медицина, 1997
- Окороков А.Н. Диагностика болезней внутренних органов: Т. 6. Диагностика болезней сердца и сосудов. — М.: Медицинская литература, 2002. – 464 с
- Оптимизация и стандарты лечения заболеваний внутренних органов. Сборник статей под ред. проф. Р.С. Богачева, проф. А.И. Борохова. – 1999.- Смоленск.- 145 с.
- Орлов В.Н. Руководство по электрокардиографии. – М.: ООО «Медицинское информационное агенство», 1997.- 528 с.
- Савченко А.П., Матчин Ю.Г. Эндоваскулярное лечение острого инфаркта миокарда // Сердце.- 2002.- Т.1, № 1.- С. 20-22.
- Фрид М., Грайнс С. Кардиология в таблицах и схемах.- Пер. с англ.- М.: Практика,1996.- 736 с.
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
