Синдром диабетической стопы нейропатическая форма

Синдром диабетической стопы (СДС) — патологическое состояние стопы при сахарном диабете, возникающее на фоне поражения периферических нервов, кожи и мягких тканей, костей и суставов и проявляющееся острыми и хроническими язвами, костно-суставными поражениями и гнойно-некротическими процессами.
Диабетическая нейропатия (ДН) – это симптомокомплекс, вызванный дегенерацией периферических и автономных нервов у больных сахарным диабетом (Лициферов М.Б., Комелягина Е.Ю., 2003).
При тщательном обследовании больных с сахарным диабетом нейропатия выявляется в 100% случаев. В ее основе лежат два механизма – метаболические и сосудистые нарушения.
Этиология и патогенез
Основные компоненты патогенетической цепочки:
- Снижение трофической иннервации
- изменение точек опоры
- гиперкератоз
- снижение болевой чувствительности
- инфицирование
Патогенез синдрома диабетической стопы многокомпонентен и представлен сочетанием нейропатических и перфузионных нарушений с выраженной склонностью к инфицированию. Диабетическая полинейропатия представляет собой хроническую симметричную сенсомоторную полинейропатию с преимущественным поражением наиболее длинных нервных волокон. В первую очередь поражаются дистальные отделы нервов. Она развивается на фоне длительной гипергликемии, сопровождающейся метаболическими расстройствами (повышенная выработка многоатомных спиртов, накопление конечных продуктов гликозилирования, нарушения обмена липидов и т.д.) и повышением риска сердечно-сосудистых заболеваний. Патологические изменения в нервных волокнах сопровождаются повреждением мелких сосудов, сходным с таковым при диабетической ретинопатии и нефропатии. Самым важным фактором риска, вероятно, служит длительность гипергликемии. При данной разновидности полинейропатии жесткий контроль за уровнем глюкозы крови приводит к стабилизации состояния, а иногда и к улучшению.
Показано, что эта разновидность полийнеропатии статистически значимо связана с диабетической ретинопатией и нефропатией. Со временем могут присоединиться вегетативные расстройства и боль.
Длительный дефицит трофической импульсации приводит к гипотрофии кожи, костей, связок, сухожилий и мышц. Результатом гипотрофии соединительных структур является деформация стопы с нефизиологичным перераспределением опорной нагрузки и ее чрезмерным увеличением на отдельные участки. В этих местах, например в области проекции головок плюсневых костей, отмечаются утолщение кожи и формирование гиперкератозов. Постоянное давление на эти участки приводит к воспалительному аутолизу подлежащих мягких тканей, что создает предпосылки для формирования язвенного дефекта. В результате атрофии и нарушения потоотделения кожа становится сухой, легко трескается. Из-за снижения болевой чувствительности пациент часто не обращает внимания на происходящие изменения. Он не может своевременно обнаружить неудобство обуви, что приводит к образованию потертостей и мозолей, не замечает внедрения инородных тел, мелких ранок в местах растрескивания. Ситуацию усугубляет нарушение глубокой чувствительности, проявляющееся в нарушении походки, неправильной установке ноги. Наиболее часто язвенный дефект инфицируется стафилококками, стрептококками, бактериями кишечной группы; нередко присоединяется анаэробная флора. Нейропатическая остеоартропатия является результатом выраженных дистрофических изменений в костно-суставном аппарате стопы (остеопороз, остеолиз, гиперостоз).

Рис.1. Синдром диабетической стопы, нейроостеоартропатическая форма. Инфицированная трофическая язва пяточной области левой стопы. Стопа Шарко.
Клинические проявления
Анамнез, жалобы
- длительное течение сахарного диабета и/или патологии стоп
- злоупотреблением алкоголем
- отсутствие субъективной симптоматики
- иногда “хожу, как на подушках”.
Местно
- снижение болевой, тактильной и вибрационной чувствительности
Осмотр стоп
- сухость кожи, гиперкератоз в точках нагрузочного давления
- Деформация пальцев, суставов, отеки
- Сохранение пульсации на артериях стоп
- Безболезненные язвенные дефекты и некрозы в точках нагрузочного давления.
Я текстовый блок. Нажмите кнопку Редактировать для того чтобы изменить этот текст. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.
Нарушенная моторика желудочно-кишечного тракта при диабетической полинейропатии может сопровождаться:
- желудочно-кишечными расстройствами, нарушением всасывания лекарственных средств.
- недостаточным гликемическим контролем.
- нарушением питательного статуса.
- нарушением регуляции АД после приема пищи.
- снижением качества жизни и повышением частоты госпитализации.
При нейропатической форме СДС выделяют два наиболее частых вида поражения: нейропатическая язва (рисунок 1, рисунок 2) и остеоартропатия (с развитием стопы Шарко) (рисунок 1). Нейропатические язвы, как правило, локализуются в области подошвы и межпальцевых промежутков, т.е. на участках стопы, испытывающих наибольшее давление. Деструктивные изменения костно-связочного аппарата стопы могут прогрессировать на протяжении многих месяцев и привести к выраженной костной деформации — диабетической остео-артропатии и формированию стопы Шарко, при этом стопу образно сравнивают с «мешком с костями».

Рис. 2. Синдром диабетической стопы, нейропатическая форма. Трофическая язва 2 пальца правой стопы.
Классификация
По тяжести нейропатии (Dyck P.J., 1988):
- Стадия 0 – отсутствие нейропатии
- Стадия 1 – бессимптомная нейропатия
- Стадия 2 – симптомная нейропатия.
- Стадия 3 – выраженная (осложненная) нейропатия
Диабетическая нейропатия
1) Автономная (вегетативная)
- с поражением сердечно-сосудистой системы
- с поражением желудочно-кишечного тракта
- с поражением мочеполовой системы (эриктильная дисфункция и/или нарушение моторики мочевого пузыря)
2) Сенсорная (острая и хроническая)
3) Моторная
4) Сенсомоторная
Диабетическая нейропатия
- атипичная диабетическая нейропатия
- гипергликемическая нейропатия
- фокальная и мальтифокальная нейропатия
- краниальная
- пояснично-грудную радикулонейропатия
- фокальная тоннельная нейропатия
- проксимальная моторная нейропатия (амиотрофия)
- хроническая воспалительная демиелинизирующая нейропатия
Диагностика
Осмотр нижних конечностей больного с сахарным диабетом должен производиться каждый раз во время визита к врачу, не реже раза в полгода.
Диагностика включает:
- осмотр конечностей;
- оценку неврологического статуса — различных видов чувствительности, сухожильных рефлексов, электромиографию;
- оценку состояния артериального кровотока — ангиографию, доплерометрию, доплерографию;
- рентгенографию стоп и голеностопных суставов;
- бактериологическое исследование раневого отделяемого.

Рис. 3. Синдром диабетической стопы, нейропатическая форма. Острый гнойный деструктивный артрит межфалангового сустава 4 пальца правой стопы.
Дифференциальная диагностика
Проводится с раневыми процессами на стопах другого генеза, а также другими окклюзионными заболеваниями сосудов нижних конечностей и патологией суставов стопы. Кроме того, необходимо дифференцировать клинические формы синдрома диабетической стопы.
Лечение
Условия лечения синдром диабетической стопы:
- Пожизненное
- Непрерывное
- Комплексное
- Диабетическая обувь, ортезы
- Лечебная физкультура
- Физиотерапия
Лечение нейропатической инфицированной формы СДС включает комплекс следующих мероприятий:
- оптимизацию компенсации сахарного диабета
- системную антибиотикотерапию
- полную разгрузку стопы (это может в течение нескольких недель привести к заживлению язв, существующих годами)
- местную обработку раны с удалением участков гиперкератоза
- уход за ногами
- правильный подбор и ношение специальной обуви
- медикаментозное лечение нейропатии:
Тиоктовая кислота (альфа-липоевая) кислота, является одним из самых мощных липофильных природных антиоксидантов, обладает антиатеросклеротическим действием, способствует нормализации углеводного и липидного обмена. Тиоктовая кислота, вводимая внутривенно, является единственной патогенетической терапией диабетической полинейропатии, эффективность которой подтверждена международными исследованиями (уровень рекомендаций А).
Препараты рекомендуемые при диабетической нейропатии:
- Производные тиоктовой кислоты (берлитион, тиоктацид, нейролипон и др.) – уровень доказательности А.
- Габапентины (тебантин и другие) – уровень доказательности А. Оригинальный габапентин – нейронтин.
- Витамины группы В (В1 и В6).
При сочетании диабетической ангиопатии и нейропатии + хронической венозной недостаточности к медикаментозной терапии СДС подключаем производные диосмина.
Мы предлагаем Вашему вниманию случай успешного лечения трофической язвы при синдроме диабетической стопы, нейропатической форме.
Источник
Диабетическая стопа – специфические анатомо-функциональные изменения тканей стопы, обусловленные метаболическими нарушениями у пациентов с декомпенсированным сахарным диабетом. Признаками диабетической стопы служат боль в ногах, гиперкератозы и трещины кожи, деформация дистальных отделов конечности, язвенные дефекты и некрозы мягких тканей, в тяжелых случаях — гангрена стопы или голени. Диагностика синдрома диабетической стопы включает внешний осмотр, определение различных видов чувствительности, допплерографию и ангиографию сосудов, рентгенографию стоп, микробиологическое исследование содержимого язв и т. д. Лечение диабетической стопы требует комплексного подхода: нормализации уровня гликемии, разгрузки пораженной конечности, местной обработки язвенных дефектов, проведения антибиотикотерапии; при тяжелых поражениях — применяются хирургические методы.
Общие сведения
Под синдромом диабетической стопы в эндокринологии понимают комплекс микроциркуляторных и нейротрофических нарушений в дистальных отделах нижних конечностей, приводящих к развитию язвенно-некротических процессов кожи и мягких тканей, костно-суставных поражений. Изменения, характеризующие диабетическую стопу, обычно развиваются через 15-20 лет после начала сахарного диабета. Данное осложнение возникает у 10% больных, еще 40-50% пациентов с диабетом входят в группу риска. По меньшей мере, 90% случаев диабетической стопы связано с сахарным диабетом 2 типа.
В настоящее время организация помощи пациентам с диабетической стопой далека от совершенства: почти в половине случаев лечение начинается на поздних стадиях, что приводит к необходимости ампутации конечности, инвалидизации больных, увеличению смертности.
Диабетическая стопа
Причины и механизмы развития диабетической стопы
Основными патогенетическими звеньями синдрома диабетической стопы являются ангиопатия, нейропатия и инфекция. Длительная некорригируемая гипергликемия при сахарном диабете вызывает специфические изменения сосудов (диабетическую макроангиопатию и микроангиопатию), а также периферических нервов (диабетическую нейропатию). Ангиопатии приводят к снижению эластичности и проходимости кровеносных сосудов, повышению вязкости крови, что сопровождается нарушением иннервации и нормальной трофики тканей, потерей чувствительности нервных окончаний.
Повышенное гликозилирование белков вызывает снижение подвижности суставов, что влечет за собой одновременную деформацию костей конечности и нарушение нормальной биомеханической нагрузки на стопу (диабетическая остеоартропатия, стопа Шарко). На фоне измененного кровообращения, сниженной чувствительности и защитной функции тканей, любая, даже незначительная травма стопы (небольшой ушиб, потертости, трещины, микропорезы) приводит к образованию длительно незаживающих трофических язв. Язвенные дефекты стоп часто инфицируются стафилококками, колибактериями, стрептококками, анаэробной микрофлорой. Бактериальная гиалуронидаза разрыхляет окружающие ткани, способствуя распространению инфекции и некротических изменений, которые охватывают подкожно-жировую клетчатку, мышечную ткань, костно-связочный аппарат. При инфицировании язв повышается риск развития абсцесса, флегмоны и гангрены конечности.
Несмотря на то, что потенциальная опасность развития диабетической стопы существует у всех пациентов с сахарным диабетом, к группе повышенного риска относятся лица с периферической полинейропатией, атеросклерозом сосудов, гиперлипидемией, ИБС, артериальной гипертензией, злоупотребляющие алкоголем и курением.
Риск глубоких повреждений при сахарном диабете увеличивают локальные изменения тканей — так называемые, малые проблемы стоп: вросший ноготь, грибковые поражения ногтей, микозы кожи, натоптыши и мозоли, трещины пяток, недостаточная гигиена ног. Причиной появления данных дефектов может являться неправильная подобранная обувь (чрезмерно узкая или тесная). Снижение чувствительности конечности не позволяет пациенту ощущать, что обувь слишком давит, натирает и травмирует стопу.
Классификация форм диабетической стопы
С учетом преобладания того или иного патологического компонента, выделяют ишемическую (5-10%), нейропатическую (60-75%) и смешанную – нейроишемическую (20-30%) форму диабетической стопы. При ишемической форме диабетической стопы преобладающим является нарушение кровоснабжения конечности за счет поражения крупных и мелких сосудов. Ишемический синдром протекает с выраженным стойким отеком, перемежающейся хромотой, болями в ногах, быстрой утомляемостью ног, пигментацией кожи и т. д.
Нейропатическая диабетическая стопа развивается при поражении нервного аппарата дистальных отделов конечностей. Признаками нейропатической стопы служат сухость кожи, гиперкератозы, ангидроз конечностей, снижение различных видов чувствительности (тепловой, болевой, тактильной и т. д.), деформации костей стопы, плоскостопие, спонтанные переломы.
При смешанной форме диабетической стопы в равной степени выражены ишемический и нейропатический факторы. В зависимости от тяжести проявлений в течении синдрома диабетической стопы выделяют стадии:
– высокий риск развития диабетической стопы: имеется деформация стопы, мозоли, гиперкератоз, однако язвенные дефекты отсутствуют 1 – стадия поверхностной язвы, ограниченной пределами кожи 2 – стадия глубокой язвы с вовлечением кожи, подкожно-жировой клетчатки, мышечной ткани, сухожилий, однако без поражения костей 3 – стадия глубокой язвы с поражением костей 4 – стадия ограниченной гангрены 5 – стадия обширной гангрены.
Симптомы диабетической стопы
Ишемическая форма
В дебюте ишемическая форма синдрома диабетической стопы проявляется болью в ногах при ходьбе, быстрой утомляемостью ног, перемежающейся хромотой, вслед за которыми развивается стойкий отек стопы. Стопа бледная и холодная на ощупь, пульсация на артериях стопы ослаблена или отсутствует. На фоне бледной кожи нередко видны участки гиперпигментации.
Типично наличие мозолей, длительно не заживающих трещин на пальцах, пятках, боковой поверхности I и V плюснефаланговых суставов, лодыжке. В дальнейшем на их месте развиваются болезненные язвы, дно которых покрыто струпом черно-коричневого цвета. Обильная экссудация нетипична (сухой некроз кожи).
В течении ишемической формы диабетической стопы различают 4 стадии: пациент с первой стадией может безболезненно пройти пешком около 1 км; со второй – около 200 м; с третьей — менее 200 м, в некоторых случаях боль возникает в покое; четвертая стадия характеризуется критической ишемией и некрозом пальцев стоп, приводящим к гангрене стопы или голени.
Нейропатическая форма
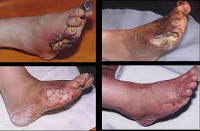
Нейропатическая форма диабетической стопы может протекать по типу нейропатической язвы, остеоартропатии и нейропатического отека. Нейропатическое поражение развивается на участках стопы, подверженных наибольшему давлению – между фалангами пальцев, на большом пальце и др. Здесь образуются мозоли, плотные участки гиперкератоза, под которыми формируется язва. При нейропатической язве кожные покровы теплые и сухие; на стопе обнаруживаются потертости, глубокие трещины, болезненные язвы с гиперемированными, отечными краями.
Остеоартропатия или сустав Шарко, как форма диабетической стопы, характеризуется деструкцией костно-суставного аппарата, что проявляется остеопорозом, спонтанными переломами, опуханием и деформацией суставов (чаще коленного). При нейропатическом отеке происходит скопление интерстициальной жидкости в подкожных тканях, что еще более усугубляет патологические изменения стоп.
Для различных видов нейропатической формы диабетической стопы типично сохранение пульсации на артериях, снижение рефлексов и чувствительности, безболезненные язвенно-некротические поражения тканей со значительным количеством экссудата, локализация язв в местах повышенной нагрузки (на пальцах, на подошве), специфические деформации стопы (крючкообразные, молоткообразные пальцы, выступающие головки костей).
Диагностика диабетической стопы
Пациенты с высоким риском развития диабетической стопы должны наблюдаться не только у эндокринолога-диабетолога, но также врача-подолога, сосудистого хирурга, ортопеда. Важную роль в выявлении изменений отводится самообследованию, цель которого – вовремя обнаружить признаки, характерные для диабетической стопы: изменение цвета кожи, появление сухости, отечности и боли, искривления пальцев, грибковых поражений и пр.
Диагностика диабетической стопы предполагает сбор анамнеза с уточнением длительности течения сахарного диабета, осмотр стоп с определением лодыжечно-плечевого индекса и рефлексов, оценку тактильной, вибрационной и температурной чувствительности. Особое внимание при синдроме диабетической стопы уделяется данным лабораторной диагностики – показателям уровня глюкозы крови, гликозилированного гемоглобина, холестерина, липопротеидов; наличию в моче сахара и кетоновых тел.
При ишемической форме диабетической стопы проводится УЗДГ сосудов нижних конечностей, рентгеноконтрастная ангиография, периферическая КТ-артериография. При подозрении на остеоартропатию выполняется рентгенография стопы в 2-х проекциях, рентгенологическая и ультразвуковая денситометрия. Наличие язвенного дефекта требует получения результатов бакпосева отделяемого дна и краев язвы на микрофлору.
Лечение диабетической стопы
Основными подходами к лечению диабетической стопы служат: коррекция углеводного обмена и АД, разгрузка пораженной конечности, местная обработка ран, системная медикаментозная терапия, при неэффективности — хирургическое лечение. С целью оптимизации уровня гликемии при сахарном диабете 1 типа производится корректировка дозы инсулина; при диабете 2 типа – перевод пациента на инсулинотерапию. Для нормализации АД применяются β–блокаторы, ингибиторы АПФ, антагонисты кальция, диуретики.
При наличии гнойно-некротических поражений (особенно при нейропатической форме диабетической стопы) необходимо обеспечить режим разгрузки пораженной конечности с помощью ограничения движений, использования костылей или кресла-каталки, специальных ортопедических приспособлении, стелек или обуви. Наличие язвенных дефектов при синдроме диабетической стопы требует проведения систематической обработки раны – иссечения некротизированных тканей, перевязок с использованием антибактериальных и антисептических средств, лазерной обработки. Также вокруг язвы необходимо удалять мозоли, натоптыши, участки гиперкератозов с тем, чтобы снизить нагрузку на пораженный участок.
Системная антибиотикотерапия при синдроме диабетической стопы проводится препаратами широкого спектра противомикробного действия. В рамках консервативной терапии диабетической стопы назначаются препараты a–липоевой кислоты, спазмолитики (дротаверин, папаверин), гемодиализат сыворотки телят, инфузии растворов.
Тяжелые поражения нижних конечностей, не поддающиеся консервативному лечению, требуют хирургического вмешательства. При ишемической форме диабетической стопы применяется эндоваскулярная дилатация и стентирование периферических артерий, тромбоэмболэктомия, подколенно-стопное шунтирование, артериализация вен стопы и др. С целью закрытия больших раневых дефектов производится кожная пластика язвы. По показаниям осуществляется дренирование глубоких гнойных очагов (абсцесса, флегмоны). При гангрене и остеомиелите высок риск ампутации/экзартикуляции пальцев или стопы.
Прогноз
Раневые дефекты при диабетической стопе плохо поддаются консервативной терапии, требуют длительного местного и системного лечения. При развитии язвы стопы ампутация требуется 10-24% пациентов, что сопровождается инвалидизацией и увеличением смертности от развивающих осложнений. Проблема диабетической стопы диктует необходимость совершенствования уровня диагностики, лечения и диспансеризации больных с сахарным диабетом.
Профилактика
Профилактика синдрома диабетической стопы предусматривает обязательный контроль уровня глюкозы в крови в домашних условиях, регулярное наблюдение у диабетолога, соблюдение требуемой диеты и схемы приема лекарств. Необходимо отказаться от ношения тесной обуви в пользу специальных ортопедических стелек и обуви, осуществлять тщательный гигиенический уход за стопами, выполнять специальные упражнения для стоп, избегать травмирования нижних конечностей.
Наблюдение пациентов с диабетической стопой должно осуществляться в специализированных отделениях или кабинетах. Специальный уход за стопами, атравматичные манипуляции и местное лечение организуется узким специалистом — подиатром.
Источник
