Синдром clc берут ли в армию


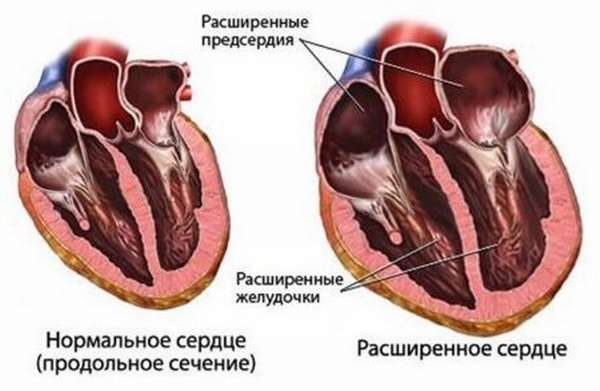
Если в сердечной мышце после рождения ребенка остаются дополнительные проводящие пути, то возникает преждевременное сокращение желудочков. Одним из вариантов такой патологии является синдром Клерка-Леви-Кристеско. Часто его обнаруживают при ЭКГ-обследовании, так как клинических проявлений у пациентов нет. При присоединении заболеваний миокарда или нарушении нейроэндокринной регуляции ритма может возникнуть приступ наджелудочковой тахикардии.
Что представляет собой заболевание
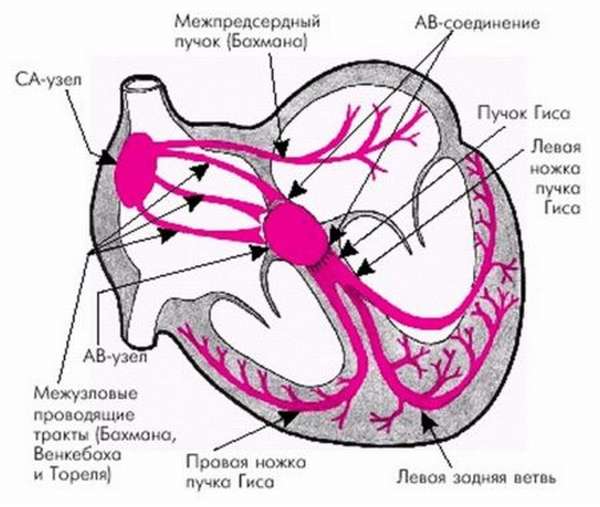
В норме электрический сигнал, который вызывает сокращение сердца, возникает в синусовом узле, проходит по волокнам проводящей системы сердца в атриовентрикулярный узел. В нем немного задерживается для того, чтобы вначале сократились предсердия. После этого импульс поступает в пучок Гиса и распространяется по желудочкам.
Если между синусовым узлом и пучком Гиса имеется дополнительный пучок Джеймса, то волна возбуждения обходит атриовентрикулярный узел и достигает желудочков без остановки. Одним из вариантов может быть улучшенное проведение в самом предсердно-желудочковом узле. В обоих случаях к миокарду желудочков приходит обычный сигнал, но раньше, чем нужно.
Это заболевание может себя ничем не проявлять. При наличии провоцирующего фактора (болезнь сердца, перенапряжение, гормональный сбой) по дополнительному пути импульсы могут идти не только в прямом, но и в обратном направлении.
Возникает циркуляция возбуждения, приводящая к приступу наджелудочковой пароксизмальной тахикардии.
Пароксизмальная тахикардия вследствие синдрома CLC
При изолированном синдроме Клерка-Леви-Кристеско это осложнение встречается довольно редко.
Рекомендуем прочитать статью о синдроме Вольфа-Паркинсона-Уайта. Из нее вы узнаете о патологии, механизме развития и классификации, клинических проявлениях, проведении диагностики и лечения.
А здесь подробнее о синдроме Фредерика.
Причины развития синдрома CLC
Первое проявление преждевременного возбуждения желудочков может произойти в любом возрасте, или о нем пациент не подозревает на протяжении всей жизни. Он бывает врожденной природы или приобретенным.
У ребенка
В сердце плода существуют дополнительные волокна проводящей системы, которые после 21 недели беременности перестают функционировать. Если этого не происходит, то такие пути приводят к нарушению ритма миокарда. Имеется наследственная предрасположенность к болезни, отмечены семейные формы CLC.
Большинство пациентов имеют только добавочный пучок Джеймса, но описаны сочетания с этой патологии с признаками болезней соединительной ткани (синдром Марфана, пролапс митрального клапана), врожденной кардиомиопатией.
При беременности, у взрослых
Приобретенная форма синдрома может возникнуть и у взрослых пациентов, это связано с повышенным автоматизмом атриовентрикулярного узла. К такому состоянию приводят:
- хронические воспалительные процессы – миокардит, ревматизм;
- ишемия сердечной мышцы – стенокардия, инфаркт;
- нарушение обмена – дисметаболическая кардиомиопатия;
- повышенное давление крови.
Обменные нарушения при недостаточном поступлении витамина В1, а также избыточная функция щитовидной железы могут вызвать или спровоцировать клинические проявления врожденного феномена CLC.
При обнаружении только электрокардиографических признаков у беременных женщин не требуется специфических ограничений или лечения. Чаще такое отклонение не приводит к значимым гемодинамическим нарушениям. Для профилактики аритмии назначают витаминные комплексы.
Виды патологии
Синдром CLC – не единственный вариант преждевременного возбуждения желудочков. В эту группу болезней входят:
- Феномен или синдром Вольфа-Паркинсона-Уайта – имеется несколько дополнительных путей или/и ускоренное прохождение сигнала по обычным волокнам. Почти у половины больных возникают приступы тахикардии, которые могут трансформироваться в фибрилляцию предсердий. На ЭКГ изменения затрагивают не только интервал PQ, но и желудочковый комплекс.
- Синдром Лауна -Генона -Левине – есть такой же обходной путь, как и при CLC, но течение болезни более тяжелое, отмечены случаи внезапной смерти на фоне пароксизма тахикардии.
Смотрите на видео о синдроме Вольфа-Паркинсона-Уайта и его проявлениях:
Методы диагностики и показания на ЭКГ
Так как у большинства пациентов нет проявлений синдрома, то он является ЭКГ-находкой. Его отличительными признаками – короткий интервал PQ, что отражает быстрое прохождение биоэлектрического импульса от предсердий к желудочкам и нормальный QRS-комплекс. У категории лиц с повышенным риском для жизни (летчики, водители, военные) требуется углубленная диагностика для исключения возможности приступов тахикардии или внезапной остановки сердца.
С этой целью назначают:
- УЗИ грудной клетки,
- мониторирование ЭКГ по Холтеру,
- электрофизиологическое исследование миокарда,
- электростимуляцию чреспищеводным методом.
Два последних исследования позволяют не только обнаружить дополнительные пути проведения импульсов, но и спровоцировать нарушение ритма, определить переносимость нагрузок на сердце при интенсивной стимуляции.
Первая помощь при приступе
Приступы учащенного сердцебиения, как правило, возникают при вторичном синдроме CLC на фоне заболеваний сердца. По своему механизму развития они являются суправентрикулярной (наджелудочковой) тахикардией. Для снятия внезапного пароксизма сердцебиения используют методики, которые усиливают влияние на сердце блуждающего нерва:
- массаж каротидного синуса (расположен вблизи угла нижней челюсти и области пульсации сонных артерий) на протяжении 3 — 5 секунд;
- надавливание на глазные яблоки (ближе к внутреннему углу закрытых глаз);
- задержку дыхания на вдохе с натуживанием (при возможности с глубоким приседанием);
- опускание головы в холодную воду (как при нырянии);
- обкладывание лица льдом.
Лечение синдрома CLC
При отсутствии приступов аритмии лечение этого состояния не проводится. Если возникло частое сердцебиение, превышающее 140 ударов в минуту, то могут быть использованы вагусные пробы (если это рекомендовано врачом).
При любых сомнениях в диагнозе или тяжелом состоянии требуется сразу же вызвать бригаду скорой помощи, так как это может быть признаком ишемии миокарда или головного мозга.
Для медикаментозного купирования нарушения ритма используется введение АТФ, Изоптина, Кордарона или Новокаинамида внутривенно струйно. Если при этом не достигнуто восстановление нормального ритма, применяется кардиоверсия электрическими импульсами. В некоторых случаях разрушение дополнительного пути может быть достигнуто при радиочастотной абляции (прижигании) через катер.
Прогноз при беременности, у взрослых и детей
Из всех аритмий, сопровождающихся преждевременным возбуждением желудочков, синдром Клерка-Леви-Кристеско считается наиболее благоприятным. Он не замедляет развитие ребенка при беременности, не дает выраженных проявлений во взрослом возрасте, не мешает физиологическому течению беременности и родам.
Исключение может быть только при наследственном происхождении, случаях внезапной остановки сердца у близких родственников. Как правило, это бывает при множественных аномалиях строения органов. Появление этого синдрома при инфаркте миокарда или миокардите расценивается как признак ухудшения состояния.
Можно ли в армию
Само наличие синдрома CLC не дает оснований для освобождения от воинской службы. Но призывника направляют на дополнительное обследование с использованием провокационных проб. Если при их проведении не выявлены приступы наджелудочковой тахикардии, то юноша признается годным. В случае нестабильного состояния миокарда дают заключение о возможности нестроевой службы.
Рекомендуем прочитать статью о синдроме Дресслера. Из нее вы узнаете о причинах развития патологии после инфаркта, симптомах у больного, проведении диагностики и лечения.
А здесь подробнее о синдроме Бругада.
Синдром Клерка-Леви-Кристеско возникает, если в миокарде есть дополнительный путь для проведения электрических импульсов. Он не дает возможности задержать волну возбуждения в атриовентрикулярном узле. В большинстве случаев протекает бессимптомно и выявляется на ЭКГ случайно.
При нестабильном состоянии миокарда (из-за ишемии, воспаления, нарушения гормонального баланса) может привести к приступу наджелудочковой тахикардии. Для лечения используют вагусные пробы, медикаменты, реже требуется кардиоверсия или абляция радиоволнами.
Источник
Медицинская комиссия в военкомате при рассмотрении материалов учитывает записи в медицинской карте. Как правило, длительно протекающие или ранее перенесенные болезни могут быть в списке тех патологий, при которых призывника не возьмут в армию, или он будет допущен к службе с ограниченными нагрузками, либо сможет получить отсрочку для лечения.

Если в медицинской карте у призывника нет записей о тяжелых и хронических патологиях, но у него есть жалобы на симптомы, неправильные сокращения сердечной мышцы, то лучше самостоятельно пройти обследование у узкого специалиста до того, как прийти в военкомат для медосмотра.
Категории призывников
Чтобы дифференцировать требования к общему состоянию здоровья военнообязанных граждан, действующее расписание болезней разделяет их на 4 группы:
- I группа. В ней описаны требования для граждан, которые впервые становятся на военный учет и готовятся к первому призыву.
- II группа. К этой категории относятся военнослужащие-призывники рядового состава, которые проходят действительную службу.
- III группа. Содержит перечень болезней для контрактников или служащих по призыву офицеров, офицеров запаса.
- IV группа. Служащие на подводном флоте.
Медкомиссия после анализа данных медосмотра и записей в медкарте может отнести гражданина к одной из таких категорий:
- Категория А. Означает, что призывник годен к армейской службе без ограничений нагрузок.
- Категория Б. Призывник годен с отдельными ограничениями к нагрузкам.
- Категория В. Призывник годен с существенными ограничениями.
- Г – категория с отсрочкой, временно к строевой службе непригоден.
- Категория Д – полностью негоден.
Патологии системы кровообращения
В пункте №42 постановления о военно-врачебной экспертизе перечислены заболевания сердца ревматической и неревматической этиологии, вызвавшие сердечную недостаточность. Эти болезни требуют рассмотрения вопроса о непригодности к службе. Гражданам, относящихся к IV графе, имеющим все нижеперечисленные заболевания, присваивают категорию Д (негоден). Берут ли в армию с аритмией или нет, зависит от вида заболевания.
Степень сердечной недостаточности подтверждается полным обследованием в стационаре.
Тяжелая степень недостаточности
Для всех групп граждан с такой патологией присваивается группа Д.
Также в списке есть такие заболевания:
- Болезни сердца (инфаркты, дилатационные и гипертрофированные кардиопатии, порок сердца, ишемическая болезнь сердца), приведшие к сердечной недостаточности 4 категории ФК, при которой человеку невозможно выполнять какие-либо физические действия без появления общего недомогания. Признаки недостаточности ощущаются и в состоянии покоя.
- Стойкие аритмии с атриовентрикулярной блокадой 2 и 3 степени.
- Все виды пароксизмальных тахикардий.
- Политопная экстрасистолия желудочков (при нескольких эктопических водителях ритма).
- Синдромом слабого синусового узла, в результате которого развилась синусовая аритмия сердца.
Средняя степень недостаточности
Для первой и второй группы граждан присваивается категория Д, для третьей – В.
- Болезни сердца, которые привели к сердечной недостаточности 3 группы ФК. При этом человек в спокойном состоянии не ощущает признаков недостаточности работы сердца, но при малейших нагрузках все симптомы (слабость, одышка, тахикардия) резко обостряются.
- Граждане с аритмией сердца, имеющей стойкий характер, со стойкой патологией проводящей системы.
Важно! Стойкими считаются аритмии, которые продолжаются дольше 7 суток при постоянном суточном мониторинге ЭКГ по Холтеру. По тяжести аритмия должна приводить к клинически ощутимым нарушениям кровообращения и требовать обязательного лечения, причем после прекращения антиаритмической терапии аритмии возобновляются.
- Пароксизмальные (внезапные) тахиаритмии.
Синдром перевозбуждения WPW (ВПВ) Вольфа-Паркинсона-Уайта
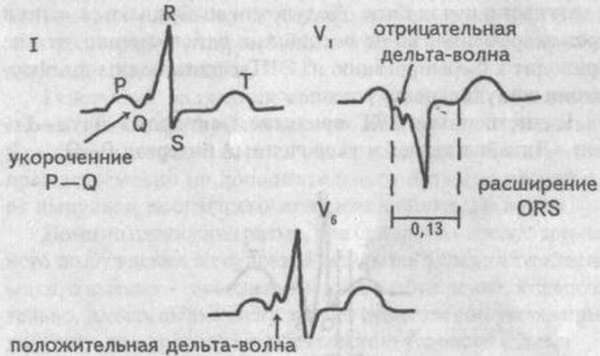
Синдром WPW – врожденная патология, при которой происходит перевозбуждение желудочков. Причина – наличие аномального пучка Кента, который выполняет функцию дополнительного протока электрических импульсов между предсердиями и желудочками. Часто больные, у которых обнаружен синдром WPW, не испытывают дискомфорта. Но при вовлечении пучка Кента в проведение возбуждения у больных начинается ортодромная (в 95% случаев) или антидромная реципрокная наджелудочковая тахикардия. Синдром wpw отличается от тахикардии с контурами в АВ-узле более высокой частотой сокращений сердца (более 200). Синдром WPW определяется по ЭКГ или ЭФИ (снятие потенциалов с разных участков сердца при помощи катетеров). НА ЭКГ интервал RP укорочен. После дифференциации и постановки диагноза синдром WPW успешно лечится при помощи радиочастотной абляции.
Слабость синусового узла
Приобретенная слабость синусового узла как самостоятельное расстройство встречается редко, обычно появляется в старческом возрасте. К такой дисфункции приводит инфильтрация клеток миокарда вследствие амилоидоза, других органических поражениях миокарда.
В остальных случаях дисфункция синусного узла провоцируется другими факторами и имеет преходящий характер. При гипотериозе, болезнях печени, инфекционных болезнях с высокой интоксикацией возникает синусовое замедление ритма сердца. При гипер- или гиповаготонии появляется синусовая брадикардия или тахикардия.
Синусная аритмия вегетативного происхождения является нормальным состоянием для молодых людей и спортсменов, у которых тонус блуждающего нерва повышен.
Легкая степень недостаточности
Для первых трех групп присваивается категория В.
- Сердечная недостаточность 2 степени ФК. В покое симптомы отсутствуют, но при выполнении обычных действий появляются все симптомы сердечной недостаточности.
- Первичный (врожденный) пролапс (выгиб) митрального, двустворчатого, левого клапана, разделяющих левое предсердие и желудочек.
- Миокардитический кардиосклероз, который вызывал стойкую аритмию.
- Перенесенные операции по устранению пороков сердца, установке кардиостимулятора. При этом могут отсутствовать симптомы сердечной недостаточности.
Патология левого желудочка с отсутствием симптомов
Для первых трех групп присваивается категория Б.
- Перенесенные сердечные заболевания, кардиосклероз, врожденный пролапс клапанов сердца, в результате которых диагностирована сердечная недостаточность I группы.
Важно! Перенесенные ранее миокардиты неревматического происхождения, которые не переросли в миокардиосклероз и не стали причиной стойкой аритмии, не являются причиной освобождения от воинской обязанности и позволяют гражданину поступать в военные учебные учреждения.
Какие болезни не попали в список
Аритмии, которые не представляют опасности и с которыми берут в армию:
Экстрасистолия
В норме появление единичных внеочередных сокращений камер сердца происходит у каждого здорового человека. Норма составляет не более 5 экстрасистол в час и не более 200 в день. Поэтому экстрасистолии и армия вполне совместимы. При аллоритмии проводят терапию основного заболевания, ставшего причиной.
Вагусная, или функциональная, AV-блокада I степени
Синусно-предсердный узел реагирует на любые изменения тонуса вегетативной нервной системы.
Проводимость зоны AV при вагусной блокаде I степени восстанавливается во время физической нагрузки, общего напряжения, после инъекции атропина сульфата. На вопрос: берут ли в армию с синусовой аритмией в военкомате ответят утвердительно.
Важно! Аритмия, связанная с циклом дыхания, является нормой. Так, на вдохе пульс замедляется до 53 ударов, а на вдохе ускоряется до 88. Средняя норма при этом – 60 ударов в минуту. Это отличает синусовую функциональную аритмию от синдрома слабого синусного узла.
Синдром CLC(Клерка–Леви–Кристеско)
Разновидность синдрома WPW, который характеризуется коротким интервалом Р-Q. Феномен перевозбуждения возникает благодаря аномальным пучкам Джеймса. В отличие от пучков Кента, которые напрямую соединяют зону предсердий с желудочками, пучки Джеймса соединяют зону предсердий с AV-формацией. Комплекс QRS остается без изменений. Часто такая патология не вызывает дискомфорта и не дает повода для беспокойства, и если она не сопровождается пароксизмальными аритмиями, то не представляет опасности.
Миграция водителя ритма
Причина – ваготония, интоксикация, органические поражения сердечной мышцы, ишемическая болезнь сердца, послеоперационный период.
Миграция водителя ритма по предсердиям появляется при изменении интенсивности импульсов блуждающего нерва, который управляет возбуждением синусно-предсердного узла. Повышенное возбуждение вагуса угнетает генерирование импульсов синусно-предсердного узла, и в результате центр генерации импульсов перемещается ближе к AV-узлу. Поскольку в разных условиях тонус блуждающего нерва разный, происходит и периодическая миграция водителя ритма.
В большинстве случаев не требует лечения, так как клинически никаких специфических проявлений не имеет. При ЭКГ удается дифференцировать с синусовой аритмией.
Частичная блокада правой ножки пучка Гиса
Как самостоятельное заболевание неполная блокада правой ножки пучка Гиса протекает доброкачественно. Патология не переходит в стадию полной блокады (пбпнпг).
Изолированная НБПНПГ внешне не проявляется, не создает дискомфорт и обнаруживается случайно.
Серьезные прогнозы относительно неполной блокады правой ножки пучка Гиса и сомнения: берут ли в армию с такой патологией, могут быть только в том случае, если блокада вызвана другим, более серьезным заболеванием. Именно эта патология и будет причиной получения категории негодности к службе.
Загрузка…
Источник
анонимно, Женщина, 23 года
Здравствуйте, проходила ВВК в МВД. По ЭКГ поставили диагноз синдром CLC(не годна вообще никуда). Укорочен интервал PQ (составляет 0,10).
При этом я никогда не жаловалась на сердце, поэтому решила пройти Холтер мониторинг — никаких нарушений ритма нет, мой кардиолог сказал, что диагноз поставили необоснованно,т.к. только укорочение интервала недостаточно для постановки такого диагноза. Кто же всё-таки прав? Чем отличается феномен CLC от синдрома CLC? И могу ли я как-то восстановить нормальную продолжительность интервала?
кардиолог, хирург-аритмолог
Добрый день!
Сразу скажу, что я не занимаюсь вопросами военно-врачебной экспертизы.
В Приложении к Положению о военно-врачебной экспертизы (Требования к состоянию здоровья граждан […]; Раздел 9. Болезни системы кровообращения) про Ваши изменения на ЭКГ написано следующее: неполная блокада правой ножки пучка Гиса, а также синдром Клерка-Леви-Кристеско, не сопровождающийся пароксизмальными нарушениями ритма сердца, не являются основанием для применения этой статьи и не препятствуют прохождению военной службы и поступлению в военно-учебные заведения.
Ссылка на документ: https://base.garant.ru/70411156/861df654dc568c97b03a2aca18e68eac/#friends
Соответственно, ограничений быть не должно.
Кроме того, если вручную измерить искомый интервал (PQ) на Вашей ЭКГ, то он составляет около 120 мс, что соответствует нижней границе нормы. Даже если данный интервал на других ЭКГ менее 120 мс, то это не требует какого-либо лечения, поскольку является вариантом нормы. Соответственно интервал PQ никак не надо увеличивать.
С уважением, Воробьев А.С.
анонимно
В МВД руководствуются Приказом МВД от 14 июля 2010 г. N 523, БОЛЕЗНИ СИСТЕМЫ КРОВООБРАЩЕНИЯ, статья 42, Ревматические и неревматические болезни сердца: а) с сердечной недостаточностью тяжелой и средней степени тяжести.
К пункту «а» относятся:…стойкие, не поддающиеся лечению нарушения ритма сердца и проводимости (полная AV-блокада, AV-блокада II степени, блокада левой ножки пучка Гиса, трехпучковые блокады, политопная желудочковая экстрасистолия, синдром слабости синусового узла, синдром WPW и CLC).
Скажите, пожалуйста, есть разница между феноменом CLC b синдромом CLC? Может у меня лишь феномен?
Если у меня синдром, могу ли я вылечить его кардиоверсией или электрической абляцией? (очень хочу работать в МВД). Пожалуйста, дайте совет.
Добрый вечер!
Спасибо за указание на документ. Термин ‘синдром CLC’ используется там однократно и однозначно относится к пункту «а». Как это реализуется на практике я подсказать не могу, поэтому пишу о клинической составляющей.
«Скажите, пожалуйста, есть разница между феноменом CLC b синдромом CLC? Может у меня лишь феномен?»
Разница есть. Попробую объяснить. Электрические импульсы, которые заставляют сердце сокращаться возникают в правом предсердии, возбуждают оба предсердия и доходят до «проводка», соединяющего предсердия и желудочки. Этот «проводок» называется предсердно-желудочковый (АВ)-узел.
При феномене CLC (на самом деле, этот термин в настоящее время не рекомендован к использованию из-за его неточности) возможны следующие варианты:
1. АВ-узел сравнительно быстро проводит электрические импульсы, что проявляется укорочением одного из интервалов (PQ) на ЭКГ. Этот вариант является абсолютной нормой. С ним ничего делать не надо.
2. Помимо АВ-узла имеются дополнительные «проводки», соединяющие предсердия и желудочки. В дополнительных «проводках» могут потенциально закручиваться электрические импульсы и вызывать приступы сердцебиения. Если возникают приступы сердцебиения, то мы можем говорить о синдроме CLC.
Применительно к Вашей ситуации
Выше я написал, что заключение о наличии феномена CLC некорректно, поскольку данные о величине интервала PQ (100 мс) получены на основании автоматического измерения. При ручном измерении получается 120 мс (нижняя граница нормы). Поскольку феномена CLC у Вас нет, то вопрос о наличии синдрома или феномена должен автоматически отпасть.
Я бы рекомендовал попытаться получить направление на консультацию аритмолога, чтобы получить заключение об отсутствии данного синдрома. Возможно обсуждение чреспищеводного ЭФИ для окончательного исключения дополнительных предсердно-желудочковых соединений (сразу скажу, что если бы Вы были обычным пациентом, то это исследование я бы не рекомендовал и просто сказал, что ЭКГ соответствует норме).
Ни абляция, ни электрокардиоверсия не применимы к Вашему случаю.
С уважением, Воробьев А.С.
Консультация врача кардиолога на тему «Синдром CLC Клерка-Леви-Кристеско» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
Задать вопрос
Источник
