Синдром чарджа стросса мкб 10

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Синдром Черджа-Стросс.
Синдром Черджа-Стросса
Описание
Синдром Черджа. Стросс — воспалительно — аллергическое поражение мелких и средних сосудов (капилляров, венул, артериол), протекающее с образованием некротизирующих эозинофильных гранулем. Для синдрома Черджа-Стросс характерны гиперэозинофилия, поражение бронхо-легочной системы, сердца, ЖКТ, центральной и периферической нервной системы, кожи и суставов. Диагноз синдрома Черджа-Стросс основан на данных анамнеза, клинической картины, лабораторных исследований, рентгенографии органов грудной клетки, биопсии легких. В качестве основной терапии синдрома Черджа-Стросс показано назначение системных глюкокортикостероидов и цитостатиков.
Дополнительные факты
Синдром Черджа-Стросс – разновидность системного васкулита с гранулематозным воспалением сосудов среднего и мелкого калибра и преимущественным поражением респираторного тракта. Синдром Черджа-Стросс относится к полисистемным нарушениям, чаще всего затрагивающим органы с богатым кровоснабжением — кожу, легкие, сердце, нервную систему, ЖКТ, почки. Синдром Черджа-Стросс во многом напоминает узелковый периартериит, но в отличие от него поражает не только мелкие и средние артерии, но и капилляры, вены и венулы; характеризуется эозинофилией и гранулематозным воспалением, преимущественным поражением легких. В ревматологии синдром Черджа-Стросс встречается редко, ежегодная заболеваемость составляет 0,42 случая на 100 тыс. Населения. Синдромом Черджа-Стросс страдают люди от 15 до 70 лет, средний возраст пациентов составляет 40-50 лет; у женщин заболевание выявляется несколько чаще, чем у мужчин.
Причины
Причины синдрома Черджа-Стросс неизвестны. Патогенез связан с иммунным воспалением, пролиферативно-деструктивными изменениями и повышением проницаемости сосудистой стенки, тромбообразованием, кровоизлияниями и ишемией в зоне повреждения сосудов. Важную роль в развитии синдрома Черджа-Стросс играет повышенный титр антинейтрофильных цитоплазматических антител (ANCA), антигенными мишенями которых являются ферменты нейтрофилов (главным образом, протеиназа-3 и миелопероксидаза). ANCA вызывают преждевременную дегрануляцию и нарушение трансэндотелиальной миграции активированных гранулоцитов. Сосудистые изменения приводят к появлению многочисленных эозинофильных инфильтратов в тканях и органах с образованием некротизирующих воспалительных гранулем.
На первый план при синдроме Черджа-Стросс выходит поражение легких. При гистологическом исследовании выявляются интерстициальные и периваскулярные эозинофильные инфильтраты в стенках легочных капилляров, бронхов, бронхиол и альвеол, перивазальных и перилимфатических тканях. Инфильтраты имеют разнообразную форму, обычно локализуются в нескольких сегментах легкого, но могут распространяться на всю легочную долю. Кроме острофазных воспалительных реакций, отмечаются рубцовые склеротические изменения в сосудах и легочной ткани.
Спровоцировать развитие синдрома Черджа-Стросс могут вирусная или бактериальная инфекция (например, гепатит В, стафилококковое поражение носоглотки), вакцинация, сенсибилизация организма (аллергические заболевания, лекарственная непереносимость), стрессы, охлаждение, инсоляция, беременность и роды.
Симптомы
В своем развитии синдром Черджа-Стросс проходит три стадии. Продромальная стадия может длиться несколько лет. При типичном течении синдром Черджа-Стросс начинается с поражения респираторного тракта. Появляются аллергический ринит, симптомы носовой обструкции, полипозные разрастания слизистой носа, рецидивирующие синуситы, затяжные бронхиты с астматическим компонентом, бронхиальная астма.
Вторая стадия синдрома Черджа-Стросс характеризуется повышением уровня эозинофилов в периферической крови и тканях; проявляется тяжелыми формами бронхиальной астмы с сильными приступами кашля и экспираторного удушья, кровохарканьем. Приступы бронхоспазма сопровождаются выраженной слабостью, длительной лихорадкой, миалгией, похуданием. Хроническая эозинофильная инфильтрация легких может привести к развитию бронхоэктатической болезни, эозинофильной пневмонии, эозинофильного плеврита. При появлении плеврального выпота отмечаются боли в грудной клетке при дыхании, усиление одышки.
Третья стадия синдрома Черджа-Стросс характеризуется развитием и доминированием признаков системного васкулита с полиорганным поражением. При генерализации синдрома Черджа-Стросс степень тяжести бронхиальной астмы уменьшается. Период между появлением симптомов бронхиальной астмы и васкулита составляет в среднем 2-3 года (чем короче промежуток, тем неблагоприятнее прогноз заболевания). Отмечается высокая эозинофилия (35-85%). Со стороны сердечно-сосудистой системы возможно развитие миокардита, коронарита, констриктивного перикардита, недостаточности митрального и трехстворчатого клапанов, инфаркта миокарда, пристеночного фибропластического эндокардита Леффлера. Поражение коронарных сосудов может стать причиной внезапной смерти больных синдромом Черджа-Стросс.
Для поражения нервной системы характерны периферическая нейропатия (мононейропатия, дистальная полинейропатия «по типу перчаток или чулок»; радикулопатии, нейропатия зрительного нерва), патология ЦНС (геморрагический инсульт, эпилептические приступы, эмоциональные расстройства). Со стороны ЖКТ отмечается развитие эозинофильного гастроэнтерита (абдоминальные боли, тошнота, рвота, диарея), реже — кровотечения, перфорация желудка или кишечника, перитонит, кишечная непроходимость.
Боль в грудной клетке. Кашель. Кровохарканье. Лейкоцитоз. Одышка. Понос (диарея). Рвота. Тошнота. Эозинофилия.
Диагностика
Больные синдромом Черджа-Строcс за первичной помощью обычно обращаются к различным специалистам — отоларингологу, пульмонологу, аллергологу, неврологу, кардиологу, гастроэнтерологу и поздно попадают к ревматологу. Диагностика синдрома Черджа-Стросс основана на клинико-лабораторных данных и результатах инструментальных исследований. Диагностическими критериями синдрома Черджа-Стросс считаются: гиперэозинофилия (10% от общего числа лейкоцитов), бронхиальная астма, моно- или полинейропатия, синусит, эозинофильные инфильтраты в легких, экстраваскулярные некротизирующие гранулемы. Наличие не менее 4-х критериев подтверждает диагноз в 85% случаев.
При синдроме Черджа-Стросс также выявляется анемия, лейкоцитоз, повышение СОЭ и уровня общего IgE. Для более половины случаев синдрома Черджа-Стросс характерно обнаружение перинуклеарных антител с антимиелопероксидазной активностью (рANCA).
Рентгенография органов грудной клетки при синдроме Черджа-Стросс позволяет обнаружить быстро исчезающие, ограниченные затемнения и очаговые тени в легких, наличие плеврального выпота. При биопсии легкого определяется гранулематозное воспаление мелких сосудов, инфильтраты в околососудистом пространстве, содержащие эозинофилы.
Дифференциальная диагностика
Дифференциальную диагностику синдрома Черджа-Стросс следует проводить с узелковым полиартериитом, гранулематозом Вегенера, хронической эозинофильной пневмонией, идиопатическим гиперэозинофильным синдромом, микроскопическим полиангиитом.
Лечение
Лечение синдрома Черджа-Стросс предполагает длительное назначение высоких доз системных глюкокортикостероидов. По мере улучшения состояния дозу препаратов снижают. При наличии поражений сердечно-сосудистой системы, легких, множественного мононеврита возможно применение пульс-терапии метилпреднизолоном. При неэффективности глюкокортикостероидов используются цитостатики (циклофосфамид, азатиоприн, хлорбутин), которые способствуют более быстрой ремиссии и снижению риска рецидивов, но создают высокий риск инфекционных осложнений. Перед началом терапии отменяются все лекарственные препараты, к которым у больного выявлена сенсибилизация.
Прогноз
Без лечения прогноз синдрома Черджа-Стросс неблагоприятный. При полиорганном поражении происходит быстрое прогрессирование синдрома Черджа-Стросс с высоким риском смертельного исхода от сердечно-легочных нарушений. При адекватном лечении 5-летняя выживаемость составляет 60-80%.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Гранулематозный воспалительный ангиит — относится к группе системных васкулитов с поражением сосудов мелкого калибра (капилляров, венул, артериол), ассоциированный с обнаружением антинейтрофильных цитоплазматических аутоантител (АНЦА). Основным отличием этого синдрома от других системных васкулитов является наличие тяжелой бронхиальной астмы и тканевой эозинофилии. В этой статье мы расскажем про синдром Черджа-Стросса — клинические рекомендации, лечение.
Код по МКБ-10
Синдром Черджа-Стросса (Полиартериит с поражением легких) — M30.1
Причины
Заболеванию предшествуют инфекционные болезни, вызываемые вирусами и бактериями, отмечается склонность к аллергическим реакциям, развитие заболевания наблюдалось после специфической иммунизации. Предполагается генетическая предрасположенность к дефициту ингибитора трипсина, вследствие чего происходит повышенное образование АНЦА со специфичностью к протеиназе-3.
Гистология синдрома Черджа-Стросса
Характерны мелкие некротические гранулемы и некротический васкулит мелких артерий и вен. Гранулемы располагаются экстраваскулярно вблизи артериол и венул и состоят из центрального эозинофильного ядра и радиально окружающих его макрофагов и гигантских клеток. Из клеток воспаления преобладают эозинофилы, меньше нейтрофилов, количество лимфоцитов незначительное.
Клинические рекомендации
- В типичных случаях синдром Черджа-Стросса начинается с аллергического ринита с последующим присоединением синусита и полипозными разрастаниями слизистой носа – это первая стадия заболевания. Она может продолжаться довольно длительный период с последующим присоединением бронхиальной астмы.
- Вторая фаза – эозинофилия периферической крови и миграция их в ткани: преходящие легочные инфильтраты, хроническая эозинофильная пневмония или эозинофильный гастроэнтерит с периодическим обострением в течение нескольких лет.
- Третья стадия Черджа-Стросса характеризуется частыми обострениями и тяжелыми приступами бронхиальной астмы, появлением признаков системного васкулита [Чучалин А. Г., 2001].
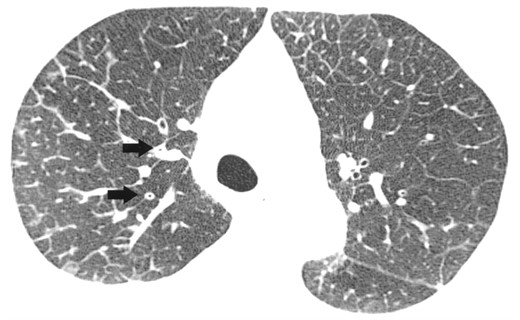
С появлением системного васкулита появляется лихорадка, выраженная интоксикация, снижение массы тела. Легочные инфильтраты локализуются в нескольких сегментах, они быстро претерпевают обратное развитие при назначении ГКС, что имеет диагностическое значение. По данным компьютерной томографии паренхиматозные инфильтраты располагаются преимущественно на периферии и похожи на «матовое стекло» [Чучалин А. Г., 2001]. При приведении компьютерной томографии высокого разрешения сосуды расширены, с остроконечными окончаниями.
Как диагностируют синдром Черджа-Стросса?
Диагностические критерии Американской коллегии ревматологов (1990):
- Астма;
- Эозинофилия более 10%;
- Моно- или полинейропатия;
- Летучие легочные инфильтраты;
- Синуситы;
- Экстраваскулярная тканевая эозинофилия.
При наличии 4 признаков из 6 чувствительность – 85%, специфичность – 97%. Для диагностики синдрома имеет значение также особая тяжесть бронхиальной астмы с частыми обострениями и нестабильным течением.
Лабораторная диагностика
Выраженная эозинофилия крови (до 30 — 50% и более). Число эозинофилов превышает 1,5 — 109/л. С назначением ГКС содержание эозинофилов крови быстро снижается. Значительно повышено содержание общего IgE в крови. Большое диагностическое значение имеет повышенное количество в крови АНЦА. Значительно повышена СОЭ.
Лечение
По рекомендации врача дети, у которых диагностирован синдром Черджа-Стросса, принимают системные глюкокортикостероиды – преднизолон 1 мг/кг/сут со снижением через месяц от начала лечения. Курс лечения ГКС – 9-12 мес. При стойкой клинической ремиссии и положительной динамике лабораторных показателей – альтернирующая схема ГКС. В тяжелых случаях с поражением внутренних органов сочетание ГКС с циклофосфамидом из расчета 2 мг/кг/сут в течение года с коррекцией дозы в зависимости от показателей белой крови.
Прогноз лечения. Как правило, почки в процессе не вовлекаются. В случаях вовлечения в процесс почек и поражения сердца, прогноз неблагоприятный. Прогностически неблагоприятно также поражение ЦНС и желудочно-кишечного тракта.
Теперь вам известно о том, какие существуют клинические рекомендации о синдроме Черджа-Стросса, и какие препараты используют для лечения.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Синдром Чарга-Стросса назван по имени учёных Чарга и Стросса, которые впервые описали это заболевание. Болезнь представляет собой отдельный вид васкулита – аллергический ангиит и гранулематоз – поражающий в основном сосуды среднего и малого размеров. Заболевание также сочетается с такими патологиями, как воспаление лёгких, эозинофилия и бронхиальная астма. Ранее данную патологию считали астматическим типом периартериита узелковой формы, но сейчас она выделена в самостоятельный нозологический тип.
В 1951 году Чарг и Штраус (Стросс) впервые описали синдром у 13 больных, у которых наблюдалась астма, эозинофилия, гранулематозное воспаление, некротический системный васкулит и некротический гломерулонефрит. В 1990 году Американский колледж ревматологии (ACR) предложил следующие шесть критериев диагноза синдрома Чарга-Стросса :
- Астма (хрипы, хрипы на выдохе).
- Эозинофилия (более чем 10%).
- Синусит.
- Легочные инфильтраты (могут быть временными).
- Гистологическое доказательство васкулита с экстраваскулярными эозинофилами.
- Множественный мононеврит или полинейропатия.
Наличие четырех или более критериев имеет специфичность 99,7%.
Код по МКБ-10
J82 Легочная эозинофилия, не классифицированная в других рубриках
Эпидемиология
Примерно 20% васкулитов из категории узелкового периартериита приходятся на синдром Чарга-Стросса. Эта патология в среднем начинает развиваться примерно в 44 года. При этом немного чаще ею заболевают мужчины – в 1,3 раза.
Частота синдрома Чарга-Стросса в Соединенных Штатах составляет 1-3 случаев на 100 000 взрослых в год и около 2,5 случая на 100 000 взрослых в год в мире.
 [1], [2], [3], [4], [5], [6], [7]
[1], [2], [3], [4], [5], [6], [7]
Причины синдрома Чарга-Стросса
Выявить причины возникновения данного синдрома пока не удаётся. Механизм развития основывается на иммунном воспалении, деструктивных и пролиферативных процессах, а помимо этого на снижении проницаемости стенок сосудов, образовании тромбов, развитием ишемии в области деструкции сосудов и кровоизлиянии. Кроме этого, при развитии синдрома важным фактором является повышенный титр ANCA, который выполняет антигенную нейтрализацию энзимов нейтрофилов (в основном таковыми являются протеиназа-3, а также миелопероксидаза). Вместе с этим ANCA становятся причиной нарушения трансэндотелиального перемещения активированных гранулоцитов, а также провоцируют преждевременную дегрануляцию. Вследствие изменения в сосудах в органах и тканях появляются лёгочные инфильтраты с последующим развитием некротизирующих узелковых воспалений.
Пусковыми факторами развития синдрома Чарга-Стросса может стать бактериальная либо вирусная инфекция (к примеру, поражение носоглотки стафилококками или гепатит типа B), различные аллергены, непереносимость отдельных лекарств, вакцинация, чрезмерное охлаждение, стрессовое состояние, беременность или роды, а также инсоляция.
Наличие HLA-DRB4 может быть генетическим фактором риска для развития синдрома Чарга-Стросса и может увеличить вероятность развития васкулитных проявлений заболевания.
 [8], [9], [10], [11], [12], [13], [14]
[8], [9], [10], [11], [12], [13], [14]
Факторы риска
Данное заболевание является достаточно редким, и, хотя множество людей попадает под факторы риска, развивается лишь у малого процента населения. Среди таких факторов следующие моменты:
- Возраст – большинство пациентов с этим синдромом входят в возрастную группу 38-52 года. Лишь изредка данная патология развивается у находящихся в пожилом возрасте людей либо детей;
- Наличие в анамнезе пациента аллергического ринита либо астмы. Большинство пациентов с синдромом Чарга-Стросса ранее болели одной из этих болезней (причём зачастую она протекала в тяжелой форме).
 [15], [16], [17], [18], [19], [20], [21], [22]
[15], [16], [17], [18], [19], [20], [21], [22]
Патогенез
Патогенез болезни пока не до конца изучен. Но в любом случае то, что она имеет аллергическую и иммунопатологическую природу, нередко возникает в результате бронхиальной астмы, а также близка по симптомам к узелковой форме периартериита, даёт возможность сделать вывод, что основой её развития являются различные иммунологические нарушения.
 [23], [24], [25], [26], [27], [28], [29], [30]
[23], [24], [25], [26], [27], [28], [29], [30]
Симптомы синдрома Чарга-Стросса
Помимо неспецифических проявлений, которые наблюдаются и в случае узелкового периартериита (это состояние лихорадки, утрата аппетита, похудение и недомогание), основным симптомом является нарушение функционирования легких. Вследствие этого начинается бронхиальная астма в тяжёлой форме, а также возникают затемнения в лёгких, которые одтсверждаются на рентгене легких, которые зачастую быстро исчезают – летучие ЭЛИ.
Среди основных симптомов патологии – синдром ГРБ, который обычно является предшественником появления клинических признаков системного васкулита. Также часто наблюдается присоединение инфекционных патологий лёгких с последующим развитием бронхиальной астмы инфекционно-зависимого типа, а также бронхоэктатического заболевания. Легочные инфильтраты наблюдаются у 2/3 пациентов с синдромом. Примерно у трети пациентов диагностируют плеврит с увеличением количества эозинофилов в плевральной жидкости.
При поражении органов ЖКТ начинают появляться болевые ощущения в животе, а также диарея и, в редких случаях, кровотечение. Развитие этих симптомов провоцируется либо эозинофильным гастроэнтеритом, либо васкулитом кишечной стенки. Последнее заболевание может стать причиной перитонита, сквозного разрушения кишечной стенки либо непроходимости кишечника.
Клинические проявления сердечных нарушений возникают у 1/3 всех пациентов, но на аутопсии их обнаруживают в 62% случаев, а причиной смерти это становится в 23% случаев. Разнообразные изменения в показаниях ЭКГ наблюдаются примерно у половины пациентов. Примерно 1/3 всех случаев заболевания сопровождается развитием сердечной недостаточности либо перикардита в острой либо констриктивной форме. Изредка у больных наблюдают повышение АД и инфаркт миокарда.
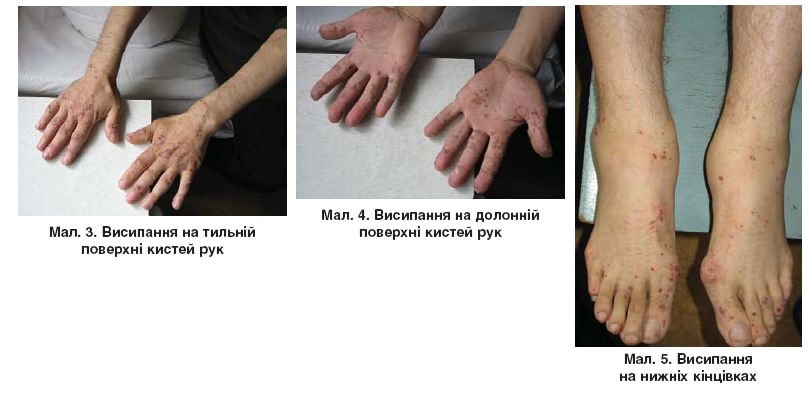
Кожные заболевания наблюдаются у 70% пациентов – при СЧС это более частый симптом, чем при узелковом периартериите. Среди проявлений:
- Геморрагическая сыпь;
- Узлы на коже и под кожей;
- Покраснение кожи;
- Крапивница;
- Микроабсцессы кожи;
- Ретикулярное ливедо.
Заболевания почек наблюдаются реже всех прочих симптомов. При этом они протекают не так опасно, как в случае гранулематоза Вегенера либо узелкового периартериита. Примерно половина пациентов с синдромом страдает от очагового нефрита, который часто становится причиной артериальной гипертензии. У пациентов с антинейтрофильными антителами в плазме может развиваться некротизирующий гломерулонефрит.
Болезни суставов (такие, как полиартралгия или полиартрит) встречаются у половины всех больных с данным синдромом. Обычно у них развивается мигрирующий артрит непрогрессирующего типа, который затрагивает как мелкие, так и крупные суставы. В некоторых случаях наблюдается миозит либо миалгия.
Стадии
Синдром Чарга-Стросса по ходу своего развития обычно проходит 3 основные стадии (условно).
В начальный период (он может продолжаться в течение 30 лет) больные страдают частыми аллергиями, среди которых астма, поллиноз, а также ринит.
На 2-й стадии начинается увеличение количества эозинофилов в тканях и крови. На этом этапе пациентам часто диагностируют синдром Лефлера, легочную инфильтрацию с эозинофилией либо эозинофильный гастроэнтерит.
На третьей стадии у больных наблюдаются клинические проявления системного васкулита.
 [31], [32], [33]
[31], [32], [33]
Осложнения и последствия
Среди осложнений заболевания самым опасным считается пневмония, развивающаяся под воздействием Pneumocystis carini.
СЧС опасен тем, что при нем поражаются разнообразные органы, среди которых сердце, лёгкие, кожный покров, ЖКТ, мышцы, суставы, а также почки. Если не лечить эту болезнь, она может привести к смерти. Возможные осложнения заболевания:
- Нарушение функционирования периферических нервов;
- Зуд кожи и её изъязвление, а также инфекционные осложнения;
- Воспаление перикарда, развитие миокардита, а помимо этого сердечная недостаточность и сердечные приступы;
- Гломерулонефрит, при котором почками постепенно утрачивается функция фильтрации, вследствие чего развивается почечная недостаточность.
Стратификация риска
Французский Исследовательская группа по изучению васкулитов разработала пятибалльную (пятифакторную) систему, которая предсказывает риск смерти при синдроме Чарга-Стросса с использованием клинических проявлений. Этими факторами являются:
- Снижение функции почек (креатинин> 1,58 мг / дл или 140 мкмоль / л)
- Протеинурия (> 1 г / 24 часа)
- Желудочно-кишечные кровотечения, инфаркт, или панкреатит
- Поражение центральной нервной системы
- Кардиомиопатия
Отсутствие любого из этих факторов указывает на более легкое течение, с пятилетним уровнем смертности 11,9%. Наличие одного фактора указывает на тяжелую болезнь, с пятилетней смертности на 26%, а два или более указывают на очень серьезные заболевания: 46% смертности в течение пяти лет.
 [34], [35], [36], [37], [38], [39], [40]
[34], [35], [36], [37], [38], [39], [40]
Диагностика синдрома Чарга-Стросса
Среди основных критериев диагностики такие симптомы, как эозинофилия, бронхиальная астма, а также аллергии в анамнезе. Помимо этого эозинофильная пневмония, нейропатия, воспаление придаточных носовых пазух, внесосудистая эозинофилия. Если у пациента наблюдается как минимум 4 из этих болезней, СЧС может быть диагностирован.
 [41], [42], [43], [44], [45], [46], [47], [48]
[41], [42], [43], [44], [45], [46], [47], [48]
Анализы
Берётся кровь на общий анализ: для диагностирования болезни должно наблюдаться превышение числа эозинофилов на 10% больше нормы, а также ускорение процесса оседания эритроцитов.
При общем исследовании мочи должно наблюдаться появление в ней белка, а также увеличение числа эритроцитов.
Трансбронхиальная и кожная биопсия, а также биопсия подкожной клетчатки: в этом случае должна обнаруживаться выраженная инфильтрация эозинофилов в стенках малых сосудов, а также некротизирующие гранулематозные процессы в органах дыхания.
Иммунологический анализ для выявления повысившегося количества антител ANCA. Основное внимание здесь уделяется увеличению показателей общего IgE, а также перинуклеарных антител, обладающих антимиелопероксидазной активностью.
 [49], [50], [51], [52]
[49], [50], [51], [52]
Инструментальная диагностика
КТ лёгких – в процессе проводится визуализация паренхиматозных скоплений, в основном размещающихся по периферии; также заметно, что стенки бронхов утолстились, с расширением в некоторых местах, заметны бронхоэктазы.
Микроскопия экссудата, находящегося в плевральной жидкости, а также проведение лечебной бронхоскопии, чтобы обнаружить эозинофилию.
Проведение ЭХО-КГ для обнаружения симптомов митральной регургитации, а также разрастания соединительных тканей с появлением рубцов в сердечной мышце.
Дифференциальная диагностика
Нужно дифференцировать СЧС с узелковым периартериитом, гранулематозным васкулитом, хронической формой эозинофильной инфильтрации лёгких, а также эозинофильным лейкозом.
 [53], [54], [55], [56], [57], [58], [59], [60], [61]
[53], [54], [55], [56], [57], [58], [59], [60], [61]
Лечение синдрома Чарга-Стросса
Лечение СЧС является комплексным – в процессе терапии используются цитостатики и глюкокортикостероиды. В целом лечение схоже с принципами терапии Узелкового периартериита.
Лекарственное лечение
В случае поражения органов ЖКТ, а также лёгких, почек и кожного покрова нужно начинать лечение с приёма преднизолона. Лечебная доза равна 60 мг/сут. После 1-2 недель такого приёма происходит переход на периодическое применение преднизолона с постепенным уменьшением дозы. Спустя 3 мес., если было отмечено улучшение состояния, дозировку продолжают уменьшать, доводя до поддерживающей, которую и оставляют на продолжительный срок.
Если преднизолон не оказал эффекта, а также в случае появления симптомов диффузного расстройства ЦНС, недостаточности кровотока и нарушения проводимости назначают внутренний приём гидроксимочевины в дозировке 0,5-1 г/сут. Если количество лейкоцитов уменьшилось до 6-10х109/л, нужно перейти на применение лекарства в режиме через 2 дн. на третий либо отменить его приём на 2-3 мес. Также можно применять иные цитостатики – такие, как циклофосфамид или азатиоприн.
Если у больного присутствует бронхиальная астма, назначается приём бронходилататоров.
В качестве профилактической меры развития тромбоэмболических осложнений применяются антикоагулянты или антиагреганты (такие, как ацетилсалициловая кислота в дозировке 0,15-0,25 г/сут. или курантил в дозировке 225-400 мг/день).
Систематический анализ, проведенный в 2007 г., показал эффективность применению ударных доз стероидов.
Витамины
Так как кортикостероиды негативно влияют на прочность костей, следует восполнять потерю приёмом необходимого количества кальция, а также употреблять примерно 2000 IU витамина группы D в сутки.
Прогноз
Синдром Чарга-Стросса без своевременного лечения имеет неблагоприятный прогноз. В случае полиорганного поражения заболевание очень быстро прогрессирует, повышая риск смерти в результате нарушений в работе сердца и лёгких. Адекватное лечение позволяет обеспечить 5-летнюю выживаемость у 60-80% больных.
Основными причинами смертности при синдроме Чарга-Стросса являются миокардит и инфаркт миокарда.
 [62], [63], [64], [65]
[62], [63], [64], [65]
Источник
