Синдром чардж стросса авдеев 2015
Случаи из практики
УДК 616.155/.2:614.245
СЛУЧАЙ ВЫЯВЛЕНИЯ СИНДРОМА ЧАРДЖА—СТРОСС В ПРАКТИКЕ СЕМЕЙНОГО ВРАЧА
М. А. Похазникова, М. О. Мохика Эстепа
ГБОУ ВПО Северо-Западный государственный медицинский университет им. И. И. Мечникова
Минздравсоцразвития России, Россия
THE CASE OF DIAGNOSIS OF CHGRG—STRAGSS SYNDROME IN GENERAL PRACTICE
M. A. Pokhaznikova, M. O. Mohika Estepa North-West State Medical University named after I. I. Mechnikov, St. Petersburg, Russia
© М. А. Похазникова, М. О. Мохика Эстепа, 2012 г.
В статье представлено клиническое наблюдение пациентки с синдромом Чарджа—Стросс в амбулаторной практике. Ретроспективный анализ течения заболевания выявил ключевые признаки заболевания, позволяющие заподозрить его в ранней стадии.
Ключевые слова: синдром Чарджа—Стросс, бронхиальная астма, эозинофилия, легочные инфильтраты.
The article presents the observation of the patient with the Churg—Strauss syndrome in ambulatory practice. Retrospective analysis of the disease revealed key features of the disease, allowing it to suspect an early stage. Keywords: Churg—Strauss syndrome, asthma, eosinophilia, pulmonary infiltrates.
Синдром Чарджа—Стросс (Churg—Strauss syndrome) — системный легочный гранулематозно-некротизирующий васкулит с преимущественным поражением сосудов малого круга кровообращения, клинически характеризующийся тяжелой бронхиальной астмой (БА) с гиперэозинофилией. Заболевание встречается редко, приблизительно у 3 человек на 1 млн населения, преимущественно в возрасте от 30 до 50 лет [1, 2].
В развитии заболевания условно выделяют три стадии. Болезнь обычно дебютирует аллергическим ринитом и БА, развивающимися одновременно или последовательно. Обычно эта фаза болезни длится несколько лет. Постепенно нарастает тяжесть течения бронхиальной астмы, часто появляется резистентность к терапии [2]. Во второй стадии отмечается значительное повышение уровня эозинофилов периферической крови с формированием мигрирующих инфильтратов в легких и иногда в желудочно-кишечном тракте. В этот период появляются общие симптомы: слабость, лихорадка, миалгии, артралгии. В третьей стадии развивается системный васку-лит, который определяет поражение других органов. В эту фазу симптомы болезни бурно нарастают, проявляются признаки поражения сердца, почек, кожных покровов, центральной нервной системы. В клинической картине превалируют
симптомы системного аллергического васкулита с преимущественным поражением сосудов малого круга кровообращения. С появлением признаков системного васкулита тяжесть течения бронхиальной астмы может регрессировать. В диагностике синдрома Чарджа—Стросс, как и других васкулитов, большое значение имеет повышение уровня антинейтрофильных цитоплазматиче-ских антител (АНЦА, ANCA — antineutrophil cytoplasmic autoantibodies), действие которых направлено против различных цитоплазматиче-ских антигенов — миелопероксидазы, эластазы, протеазы [1-4].
В 1990 г. Американская ассоциация ревматологов приняла критерии синдрома Чарджа—Стросс [1]. Диагностическую значимость имеют: 1) приступы бронхиальной астмы; 2) эозинофилия периферической крови (более 10% от общего числа лейкоцитов); 3) моно- или полинейропатия (часто по типу перчаток, чулок); 4) лёгочные инфильтраты (мигрирующие); 5) синуситы; 6) внесосуди-стые эозинофильные инфильтраты в биоптатах лёгких [1]. Диагноз синдрома Чарджа—Стросс достоверен при наличии не менее четырех из перечисленных критериев.
В дифференциальный круг синдрома Чард-жа—Стросс входит множество заболеваний, сопровождающихся гиперэозинофилией и легоч-
Clinical cases
ными инфильтратами, что усложняет и удлиняет время диагностического поиска этого заболевания [4, 5]. Далее приводится клинический случай пациентки с синдромом Чарджа — Стросс.
История болезни. Пациентка М., 52 лет, обратилась к врачу общей практики Центра семейной медицины Санкт-Петербургской медицинской академии последипломного образования (ЦСМ СПбМАПО) в апреле 2011 г. с жалобами на общую слабость, покашливание, субфебрилитет в течение последних пяти месяцев и похудание за последние три месяца на 5 кг.
Из анамнеза известно, что у пациентки в течение последних 10 лет наблюдался аллергический ринит. Со временем она стала отмечать, что эпизоды острых респираторных заболеваний сопровождались длительным сухим кашлем. Из анамнеза жизни известно, что пациентка не имела контакта с профессиональными вредностями. Не курит и не курила. Животных дома нет. В декабре 2009 г. впервые на фоне ОРВИ появились эпизоды затрудненного дыхания с дистантными хрипами, кашель с трудно отделяемой вязкой мокротой, чаще ночью. Участковый врач назначил короткодействующий бронхолитик (беродуал) при приступах затрудненного дыхания, который она применяла короткое время. Кроме этого пациентка отметила, что с 2009 г. стало повышаться артериальное давление до 170/120 мм рт. ст., в связи с чем был назначен нормодипин 10 мг в сутки. В сентябре 2010 г. вновь развился приступ удушья после контакта с краской. Пациентка обратилась в клинику сердечно-сосудистой хирургии СПбМАПО. Из проведенных исследований обращали на себя внимание изменения при мультиспиральной компьютерной томографии (МСКТ) органов грудной клетки: средняя доля правого легкого уменьшена в объеме, неравномерно уплотнена за счет интерстициальных изменений либо фиброза. Бронхи S4, S5, S7 в дис-тальных отделах уплотнены. На этом фоне в S4 отмечены участки очагового уплотнения правого легкого. Кроме того, по данным КТ выявлено образование в левом надпочечнике. Состояние было расценено как обострение бронхиальной астмы легкого персистирующего течения, гипертоническая болезнь 3 ст.
Несмотря на парентеральную глюкокортико-стероидную и бронхолитическую терапию, у пациентки сохранялись значительные нарушения бронхиальной проходимости на фоне значительного снижения жизненной емкости легких и отрицательная бронхолитическая проба. Было начато лечение симбикортом 80/4,5 мкг по 1 вдоху 2 раза в сутки. В дальнейшем на фоне приема симбикорта отмечалась положительная динамика, пациентку перестали беспокоить приступы
удушья, уменьшился кашель. Однако на фоне гипотензивной терапии (нормодипин 10 мг/сут) положительной динамики артериального давления не отмечалось. В ноябре 2010 г. пациентка была госпитализирована в хирургическое отделение СПбМАПО, где проведена лапароскопическая адреналэктомия слева. По данным гистологического исследования, диагностирована адрено-кортикальная аденома. После оперативного лечения величина АД снизилась до 140/80 мм рт. ст. без приема гипотензивных препаратов.
В декабре 2010 г. появились эпизоды озноба с повышением температуры тела до 38° С, прекращающиеся на 12 часов на фоне приема жаропонижающих препаратов, вновь усилился кашель с приступами удушья, в связи с чем в январе пациентка была снова госпитализирована в СПбМАПО в отделение сердечно-сосудистой хирургии. На повторной КТ органов грудной клетки выявлены инфильтраты в обоих легких с воздушной бронхографией на фоне интерстици-альных изменений с левосторонним гидротораксом, гидроперикардом небольшого объема. В серии клинических анализов крови впервые отмечена значительная эозинофилия (от 12 до 38%), повышенная СОЭ (53 мм/ч). Иммунологические маркеры системных заболеваний отрицательные. Было высказано предположение о необходимости дифференциального диагноза между эозино-фильным системным васкулитом, заболеванием крови, саркоидозом и туберкулезом. В дальнейшем на основании результатов цитогенетическо-го исследования убедительных данных в пользу заболевания крови не получено.
Для уточнения природы инфильтративных изменений в легких пациентка в феврале переведена в ДДО СПб НИИ фтизиопульмонологии с диагнозом: Инфильтративные изменения легких неясного генеза с бронхообструктивным синдромом, эозинофилией, ускоренной СОЭ, полисерозитом. Лихорадка неясного генеза. Бронхиальная астма смешанного генеза средней степени тяжести. В НИИ фтизиопульмонологии сохранялись высокие цифры эозинофилии (37%), С-реактивный белок положительный. При сравнении серии компьютерных томограмм в динамике отмечена частичная регрессия инфильтрации в верхних отделах обоих легких, но увеличилась инфильтрация в язычковых сегментах.
Учитывая прогрессирующие изменения в легких, интоксикацию, выраженную эозинофилию, и для морфологической верификации диагноза было проведено дополнительное диагностическое исследование: чрезбронхиальная биопсия легкого, которая оказалась малоинформативной и видеоторакоскопия с краевой резекцией правого легкого. В биоптате ткани легкого выявлены
Случаи из практики
участки дистелектаза, межальвеолярные перегородки местами утолщены за счет инфильтрации лимфоцитами и мононуклеарами. Наблюдаются участки с десквамацией эпителия в просвет альвеол. В просветах альвеол обнаружены многоядерные гигантские клетки. Просветы сосудов расширены, стенки утолщены за счет фиброзной ткани. Опухолевые клетки не обнаружены. Таким образом, в процессе дифференциальной диагностики были отвергнуты диагнозы туберкулеза и саркоидоза. Данные гистологического исследования ткани легкого не противоречили диагнозу экзогенного аллергического альвеолита, предположение о котором было высказано на основании клинико-рентгенологических и лабораторных данных. В апреле пациентка выписана под наблюдение пульмонолога и врача общей практики в ЦСМ СПбМАПО с рекомендацией продолжения прежней терапии симбикортом в дозе 80/4,5 мкг 2 раза в сутки.
При первых обращениях в ЦСМ СПбМАПО было решено продолжить диагностический поиск, учитывая жалобы пациентки, сохраняющуюся эозинофилию крови, синдром повышения СОЭ, положительный С-реактивный белок в крови, «летучие» инфильтраты в легких и данные анамнеза (аллергический ринит, бронхиальная астма). Высказано предположение о системном заболевании соединительной ткани с преимущественным поражением легких, кроме этого сохранялась гипотеза о наличии эозинофильного системного васкулита. Пациентка была направлена на консультацию и в дальнейшем была госпитализирована в стационар НИИ пульмонологии. Кроме значительной эозинофилии (39%) и повышения СОЭ (33 мм/ч) при комплексном функциональном исследовании внешнего дыхания отмечено умеренное ухудшение легочного газообмена при нормальных показателях механики дыхания. Кроме того, у пациентки в анализе кала впервые были выявлены цисты лямблий, по поводу чего был назначен немозол. Как известно, паразитарные инвазии могут явиться самостоятельной причиной реактивной эозинофилии. В НИИ пульмонологии на основании диагностических критериев (бронхиальная астма, аллергический ринит и полипоз носа, эозинофилия >10%, непостоянные летучие инфильтраты легких) был поставлен диагноз: синдром Чарджа—Стросс. После лечения в стационаре (бронхолитики с пульми-кортом 1 мг 1 раз в день через небулайзер, симби-корт 80/4,5 мкг по 2 вдоха 2 раза в день, немозол 400 мг 1 раз в сутки, 3 процедуры плазмафереза) отмечена выраженная положительная динами-
ка, подтвержденная исчезновением инфильтратов на КТ органов грудной клетки. Для подбора базисной поддерживающей терапии заболевания была рекомендована плановая госпитализация в клиническую ревматологическую больницу № 25 в мае.
У большинства больных с системным васку-литом в крови выявляются антинейтрофильные антитела, повышение ^ й, другие иммунологические маркеры системных заболеваний. Иммунологическое исследование крови не выявило патологических изменений. Однако эти данные не противоречили основному диагнозу. Начат прием преднизолона 30 мг в сутки и азатиоприна 100 мг в сутки. На фоне терапии в течение 1 недели отмечена отчетливая положительная динамика: исчезли кашель, одышка, субфебрилитет, слабость. В серии клинических анализов крови показатели эозинофилии уменьшились до 3-5%, СОЭ — 9-14 мм/ч, на контрольных рентгенограммах легких очаговых и инфильтративных изменений не определяется, сохраняются выраженные фиброзные изменениях в нижних долях.
iНе можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Таким образом, в результате дифференциальной диагностики у пациентки с бронхиальной астмой, аллергическим ринитом и полипозом носа был установлен диагноз: Системный васкулит. Синдром Чарджа—Стросс, активность 2 степени (с поражением легких, придаточных пазух, эозинофилией периферической крови). АНЦА-отрицательный.
Контрольное обследование в июле показало, что заболевание находится в стадии медикаментозной ремиссии. Самочувствие пациентки значительно улучшилось, приступов удушья нет, слабость уменьшилась. В клиническом анализе крови уровень эозинофилов и СОЭ — в пределах нормы. Результаты спиральной компьютерной томографии не выявили очаговых и инфильтра-тивных изменений. В настоящее время рассматривается возможность постепенного снижения суточной дозы базисных препаратов.
Ретроспективный анализ течения данного клинического случая показывает характерную стадийность течения синдрома Чарджа—Стросс. Это редкое заболевание можно заподозрить в ранней стадии у пациентов с бронхиальной астмой, аллергическим ринитом или риносинусопатией при появлении инфильтратов в легких, высокой эозинофилии периферической крови и повышении СОЭ.
Своевременная диагностика и лечение заболевания улучшает прогноз. Адекватная терапия вызывает ремиссию у 81-92% больных.
Clinical cases
Литература
1. Palange P., Simonds A. ERS Handbook respiratory medicine // European Respiratory society. — 2010. — P. ЗЗ6-ЗЗ9.
2. Ревматология: национальное руководство/ Под ред. Е. Л. Насонова, В. А. Насоновой. — М., ГЭОТАР. — 2008. — 720 с.
3. Червякова Г. А., Козлова Н. П., Шон Ф. З. Синдром Черджа—Стросс // Лечебное дело. — 2007. — № 2. — С. 96-99.
4. Юдин А. А., Курбачева О. М., Полетаева Т. А., Азеркович В. Н. Дифференциальная диагностика бронхиальной астмы и синдрома Чарджа-Стросса (анализ клинического наблюдения)// Пульмонология. — 200З. — № 1. — С. 115-117.
5. Авдеев С. Н., Карчевская Н. А., Зубаирова П. А. Синдром Чeрджа—Стросс как причина рефрактерной бронхиальной астмы // Пульмонология и аллергология. — 2009. — № 1. — С. 42-46.
Авторы:
Похазникова Марина Александровна — к. м. н., доцент кафедры семейной медицины ГБОУ ВПО Северо-Западный государственный медицинский университет им. И. И. Мечникова Минздравсоцразвития России
Мохика Эстепа Мария Оскаровна — клинический ординатор кафедры семейной медицины ГБОУ ВПО СевероЗападный государственный медицинский университет им. И. И. Мечникова Минздравсоцразвития России
Адрес для контакта: fammedmapo@yandex.ru; тел.: (812) 598-93-20
Источник
Синдром Черджа-Стросс – воспалительно-аллергическое поражение мелких и средних сосудов (капилляров, венул, артериол), протекающее с образованием некротизирующих эозинофильных гранулем. Для синдрома Черджа-Стросс характерны гиперэозинофилия, поражение бронхо-легочной системы, сердца, ЖКТ, центральной и периферической нервной системы, кожи и суставов. Диагноз синдрома Черджа-Стросс основан на данных анамнеза, клинической картины, лабораторных исследований, рентгенографии органов грудной клетки, биопсии легких. В качестве основной терапии синдрома Черджа-Стросс показано назначение системных глюкокортикостероидов и цитостатиков.
Общие сведения
Синдром Черджа-Стросс – разновидность системного васкулита с гранулематозным воспалением сосудов среднего и мелкого калибра и преимущественным поражением респираторного тракта. Синдром Черджа-Стросс относится к полисистемным нарушениям, чаще всего затрагивающим органы с богатым кровоснабжением — кожу, легкие, сердце, нервную систему, ЖКТ, почки. Синдром Черджа-Стросс во многом напоминает узелковый периартериит, но в отличие от него поражает не только мелкие и средние артерии, но и капилляры, вены и венулы; характеризуется эозинофилией и гранулематозным воспалением, преимущественным поражением легких. В ревматологии синдром Черджа-Стросс встречается редко, ежегодная заболеваемость составляет 0,42 случая на 100 тыс. населения. Синдромом Черджа-Стросс страдают люди от 15 до 70 лет, средний возраст пациентов составляет 40-50 лет; у женщин заболевание выявляется несколько чаще, чем у мужчин.

Синдром Черджа-Стросс
Причины
Причины синдрома Черджа-Стросс неизвестны. Патогенез связан с иммунным воспалением, пролиферативно-деструктивными изменениями и повышением проницаемости сосудистой стенки, тромбообразованием, кровоизлияниями и ишемией в зоне повреждения сосудов. Важную роль в развитии синдрома Черджа-Стросс играет повышенный титр антинейтрофильных цитоплазматических антител (ANCA), антигенными мишенями которых являются ферменты нейтрофилов (главным образом, протеиназа-3 и миелопероксидаза). ANCA вызывают преждевременную дегрануляцию и нарушение трансэндотелиальной миграции активированных гранулоцитов. Сосудистые изменения приводят к появлению многочисленных эозинофильных инфильтратов в тканях и органах с образованием некротизирующих воспалительных гранулем.
На первый план при синдроме Черджа-Стросс выходит поражение легких. При гистологическом исследовании выявляются интерстициальные и периваскулярные эозинофильные инфильтраты в стенках легочных капилляров, бронхов, бронхиол и альвеол, перивазальных и перилимфатических тканях. Инфильтраты имеют разнообразную форму, обычно локализуются в нескольких сегментах легкого, но могут распространяться на всю легочную долю. Кроме острофазных воспалительных реакций, отмечаются рубцовые склеротические изменения в сосудах и легочной ткани.
Спровоцировать развитие синдрома Черджа-Стросс могут вирусная или бактериальная инфекция (например, гепатит В, стафилококковое поражение носоглотки), вакцинация, сенсибилизация организма (аллергические заболевания, лекарственная непереносимость), стрессы, охлаждение, инсоляция, беременность и роды.
Симптомы
В своем развитии синдром Черджа-Стросс проходит три стадии.
Продромальная стадия может длиться несколько лет. При типичном течении синдром Черджа-Стросс начинается с поражения респираторного тракта. Появляются аллергический ринит, симптомы носовой обструкции, полипозные разрастания слизистой носа, рецидивирующие синуситы, затяжные бронхиты с астматическим компонентом, бронхиальная астма.
Вторая стадия синдрома Черджа-Стросс характеризуется повышением уровня эозинофилов в периферической крови и тканях; проявляется тяжелыми формами бронхиальной астмы с сильными приступами кашля и экспираторного удушья, кровохарканьем. Приступы бронхоспазма сопровождаются выраженной слабостью, длительной лихорадкой, миалгией, похуданием. Хроническая эозинофильная инфильтрация легких может привести к развитию бронхоэктатической болезни, эозинофильной пневмонии, эозинофильного плеврита. При появлении плеврального выпота отмечаются боли в грудной клетке при дыхании, усиление одышки.
Третья стадия синдрома Черджа-Стросс характеризуется развитием и доминированием признаков системного васкулита с полиорганным поражением. При генерализации синдрома Черджа-Стросс степень тяжести бронхиальной астмы уменьшается. Период между появлением симптомов бронхиальной астмы и васкулита составляет в среднем 2-3 года (чем короче промежуток, тем неблагоприятнее прогноз заболевания). Отмечается высокая эозинофилия (35-85%). Со стороны сердечно-сосудистой системы возможно развитие миокардита, коронарита, констриктивного перикардита, недостаточности митрального и трехстворчатого клапанов, инфаркта миокарда, пристеночного фибропластического эндокардита Леффлера. Поражение коронарных сосудов может стать причиной внезапной смерти больных синдромом Черджа-Стросс.
Для поражения нервной системы характерны периферическая нейропатия (мононейропатия, дистальная полинейропатия «по типу перчаток или чулок»; радикулопатии, нейропатия зрительного нерва), патология ЦНС (геморрагический инсульт, эпилептические приступы, эмоциональные расстройства). Со стороны ЖКТ отмечается развитие эозинофильного гастроэнтерита (абдоминальные боли, тошнота, рвота, диарея), реже — кровотечения, перфорация желудка или кишечника, перитонит, кишечная непроходимость.
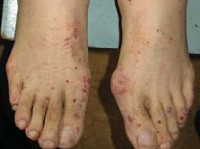
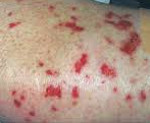
При синдроме Черджа-Стросс возникает полиморфное поражение кожи в виде болезненной геморрагической пурпуры на нижних конечностях, подкожных узелков, эритемы, крапивницы и некротических пузырьков. Часто наблюдаются полиартралгии и непрогрессирующий мигрирующий артрит. Поражение почек встречается редко, носит невыраженный характер, протекает в форме сегментарного гломерулонефрита и не сопровождается ХПН.
Диагностика
Больные синдромом Черджа-Строcс за первичной помощью обычно обращаются к различным специалистам — отоларингологу, пульмонологу, аллергологу, неврологу, кардиологу, гастроэнтерологу и поздно попадают к ревматологу. Диагностика синдрома Черджа-Стросс основана на клинико-лабораторных данных и результатах инструментальных исследований. Диагностическими критериями синдрома Черджа-Стросс считаются: гиперэозинофилия (>10% от общего числа лейкоцитов), бронхиальная астма, моно- или полинейропатия, синусит, эозинофильные инфильтраты в легких, экстраваскулярные некротизирующие гранулемы. Наличие не менее 4-х критериев подтверждает диагноз в 85% случаев.
При синдроме Черджа-Стросс также выявляется анемия, лейкоцитоз, повышение СОЭ и уровня общего IgE. Для более половины случаев синдрома Черджа-Стросс характерно обнаружение перинуклеарных антител с антимиелопероксидазной активностью (рANCA).
Рентгенография органов грудной клетки при синдроме Черджа-Стросс позволяет обнаружить быстро исчезающие, ограниченные затемнения и очаговые тени в легких, наличие плеврального выпота. При биопсии легкого определяется гранулематозное воспаление мелких сосудов, инфильтраты в околососудистом пространстве, содержащие эозинофилы. Дифференциальную диагностику синдрома Черджа-Стросс следует проводить с узелковым полиартериитом, гранулематозом Вегенера, хронической эозинофильной пневмонией, идиопатическим гиперэозинофильным синдромом, микроскопическим полиангиитом.
Лечение синдрома Черджа-Стросс
Лечение предполагает длительное назначение высоких доз системных глюкокортикостероидов. По мере улучшения состояния дозу препаратов снижают. При наличии поражений сердечно-сосудистой системы, легких, множественного мононеврита возможно применение пульс-терапии метилпреднизолоном. При неэффективности глюкокортикостероидов используются цитостатики (циклофосфамид, азатиоприн, хлорбутин), которые способствуют более быстрой ремиссии и снижению риска рецидивов, но создают высокий риск инфекционных осложнений. Перед началом терапии отменяются все лекарственные препараты, к которым у больного выявлена сенсибилизация.
Прогноз
Без лечения прогноз синдрома Черджа-Стросс неблагоприятный. При полиорганном поражении происходит быстрое прогрессирование синдрома Черджа-Стросс с высоким риском смертельного исхода от сердечно-легочных нарушений. При адекватном лечении 5-летняя выживаемость составляет 60-80%.
Источник
