Синдром цервикалгии на фоне дорсопатии
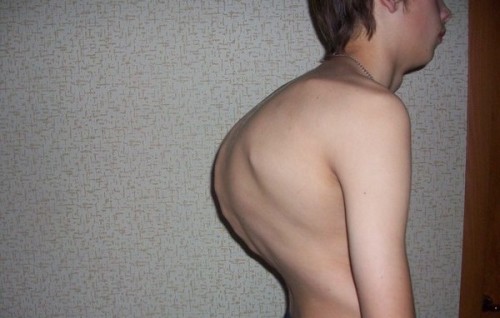
 Вертеброгенная дорсопатия – диагноз, при котором пациенты жалуются на боль в спине, шее, голове, онемение рук, ног, мигрень, потемнение в глазах. Эти симптомы связаны с защемлением корешков спинномозговых нервов образовавшимися при остеохондрозе остеофитами, грыжами межпозвонковых дисков.
Вертеброгенная дорсопатия – диагноз, при котором пациенты жалуются на боль в спине, шее, голове, онемение рук, ног, мигрень, потемнение в глазах. Эти симптомы связаны с защемлением корешков спинномозговых нервов образовавшимися при остеохондрозе остеофитами, грыжами межпозвонковых дисков.
Содержание:
- определение патологии;
- признаки дорсопатии;
- факторы, приводящие к патологии;
- диагностика и терапия.
Что такое дорсопатия?
Вертеброгенная (от лат. «позвонок») дорсопатия (dorsum-спина) – нарушение, при котором возникают боли в спине при физической нагрузке как статической, так и динамической, а также в состоянии покоя. Обусловлено это органическими изменениями костной ткани, хрящей – межпозвонковых дисков.
Остеохондроз, приводящий к болезненности спины, характеризуется снижением эластичности хрящевых дисков между позвонками, а также появлением остеофитов – наростов из костной ткани. Обычно к этим изменениям приводят травмы, избыточные нагрузки на позвоночный столб, а также возрастное нарушение обмена веществ.
Узнайте о боли в крестцовом отделе позвоночника: причины и методы лечения.
На заметку! Если болит поясница у мужчины: что делать и к кому обращаться.
Симптомы дорсопатии
Вертеброгенная дорсопатия характеризуется целым комплексом болевых синдромов: цервикокраниалгией, торакалгией, люмбоишиалгия. Цервикокраниалгия – боли в шее, голове, вызванные защемлением нервов шейных сплетений, а также сосудов грыжами дисков или остеофитами. Возможны нарушения зрения, потемнение в глазах, сбои в работе вестибулярного аппарата (вертиго, потеря равновесия), мигрень.
Цервикалгия при дорсопатии сопровождается спазмом мышц, который является результатом нейропатии из-за защемления нервных сплетений, иннервирующей соответствующую мускулатуру. Это вызывает сильные боли.
Вертеброгенная торакалгия может проявляться болью в груди, похожей на приступ стенокардии, а также межреберной невралгией. Часто при остеохондрозе грудного отдела наблюдаются нарушения в работе желудка, желчного пузыря, печени, поджелудочной железы.
Дорсопатия при остеохондрозе поясничного отдела сопровождается люмбоишиалгией (М 54.4), т. е. болью в пояснице, отдающей в ноги, прострелами. Возможно также онемение конечностей, их зябкость. Наблюдаются расстройства работы кишечника.
Причины
Причины вертеброгенной патологии:
- изменения хрящей межпозвонковых дисков;
- появление остеофитов, царапающих окружающие ткани;
- грыжи, сжимающие сосуды, в том числе идущие к голове.
При остеохондрозе межпозвонковые диски, состоящие из фиброзного кольца и студенистого ядра, теряют эластичность, плохо выполняют амортизирующую функцию. Они расплющиваются, образуя грыжи. Это происходит в результате повышенной нагрузки на них, возрастных изменений, обезвоживания хрящевой ткани. Формированию дефекта способствует несбалансированное питание, длительное статическое напряжение.
Диагностика и лечение дорсопатии
Для обнаружения возможных причин дорсопатии необходимо выполнить следующие диагностические процедуры:
- МРТ или КТ, рентген позвоночника.
- Денситометрия – исследование плотности костной ткани позвонков.
- При краниалгии показана магнитно-резонансная томография головы.
Для лечения дорсопатии применяют разные методы и медикаменты. Основные лекарственные средства:
- Болеутоляющие препараты, нестероидные противовоспалительные средства (Ибупрофен, Кетопрофен, Диклофенак, Нимесулид), анальгетики (Кеторолак, Анальгин, Катадолон).
- Миорелаксанты: Сирдалуд, Мидокалм. Необходимы для расслабления напряженных мышц и устранения болей в них.
- Антимигренозные препараты (Сандомигрен, Амигренин) и болеутоляющие при цервикокраниалгии.
- Ангиопротекторы: Мексидол, Актовегин.
- Минералы: калий, магний (Аспаркам, Панангин) для расслабления напряженной скелетной мускулатуры.
- Противосудорожные (Прегабалин).
- Хондропротекторы: Мукосат (Хондролон), Дона, Эльбона в инъекционной форме. Препятствуют дальнейшему разрушению хрящевой ткани межпозвоночных дисков.
- Питание: много фруктов, овощей, коллагена (желатина).
Противовоспалительные препараты уменьшают интенсивность болевого синдрома при краниалгии, а также устраняют воспаление мышц, вызванное нейропатией при остеохондрозе. Их применяют по назначению врача. При язвенной болезни, гастрите требуется соблюдать осторожность.
Миорелаксанты – препараты, устраняющие болезненный спазм мускулатуры, который вторично нарушает кровоснабжение костной, хрящевой ткани, усугубляя проявления дорсопатии.
 Калий, магний – макроэлементы, без которых невозможно расслабление скелетных мышц. Вещества вымываются при приеме глюкокортикоидных гормонов, мочегонных препаратов. При болезненности мускулатуры следует заподозрить дефицит именно этих нутриентов. К тому же повреждение костной ткани может происходить при нейтрализации некоторых кислот, накапливающихся при гипокалиемии, гипомагниемии.
Калий, магний – макроэлементы, без которых невозможно расслабление скелетных мышц. Вещества вымываются при приеме глюкокортикоидных гормонов, мочегонных препаратов. При болезненности мускулатуры следует заподозрить дефицит именно этих нутриентов. К тому же повреждение костной ткани может происходить при нейтрализации некоторых кислот, накапливающихся при гипокалиемии, гипомагниемии.
Антимигренозные средства при краниалгии, вызванной остеохондрозом, сужают расширенные сосуды. Если головная боль немигренозного характера, используют ангиопротекторы, нормализующие кровообращение (Мексидол, Актовегин), а также анальгетики.
Противосудорожные препараты помогают убрать болевой синдром области шеи, тензорную головную боль, устраняют напряженность мышц. Прегабалин стимулирует ГАМК-рецепторы, позволяя пациенту расслабиться, улучшает сон.
Хондропротекторы на основе глюкозамина, хондроитина препятствуют действию воспалительных ферментов, разрушающих хрящевую ткань, а также ослабляют интенсивность болей. Мукосат, Дона повышают влагоудерживающую способность межпозвонковых дисков.
Важно! Правильное питание позволяет предотвращать дальнейшее прогрессирование остеохондроза. Употребление желатина в виде мармелада, зефира, фруктовых желе дает организму вещества, необходимые для построения коллагена.
Методы лечения при остеохондрозе в сочетании с краниалгией, торакалгией, люмбоишиалгией:
- Массаж ручной, при помощи виброкресла, душа Шарко.
- Применение аппликатора Кузнецова.
- Физиотерапия: электрофорез местных анестетиков для облегчения болевого синдрома – Новокаина, Лидокаина, витаминов В1 и В6, органопрепаратов: стекловидного тела, гиалуронидазы.
- Иглорефлексотерапия. Устраняет мышечные спазмы, улучшает работу внутренних органов, облегчает боль.
- Лечебная гимнастика.
Ручной, аппаратный, гидромассаж успокаивает пациента, снимает болезненное напряжение. Аппликатор Кузнецова благодаря рефлекторному влиянию помогает расслабиться.
Физиотерапия с применением местных анестетиков эффективно снимает болезненность, что важно при непереносимости больным других болеутоляющих препаратов, наличии язвенной болезни желудка, двенадцатиперстной кишки.
Лечебная физкультура полезна для кровоснабжения позвоночника, исправления его искривлений в детском возрасте, формировании мышечного каркаса, защищающего от повреждений.
Читайте о боли при грудном остеохондрозе: причины, симптомы, лечение.
Узнайте, как болит спина при остеохондрозе: симптомы, принципы терапии.
Все о люмбаго с ишиасом: как проявляется, диагностика, как бороться с болью.
Заключение
Болевой синдром – главное, что заставляет обратиться пациента за помощью к врачу. Однако вертеброгенная патология может иметь более печальные последствия, если применять для ее лечения только анальгетики. Необходимо проводить терапию, направленную на улучшение кровообращения, налаживание работы внутренних органов.
Источник
Что это такое?
Дорсопатия (лат. dorsum — спина) — обобщенное определение, применяющийся для позиционирования не только всех возможных вариантов заболеваний позвоночника, но и поражений мягких тканей спины (паравертебральных мышц, связок и т.д.).
Общими признаками, которого являются боли в спине и ограничение подвижности позвоночника.
Причины дорсопатии
Основные причины возникновения заболевания:
- деформирование межпозвоночных дисков;
- инфекционные заболевания (такие как болезнь Бехтерева);
- эндокринные заболевания;
- травмы (переломы позвонка или ребер, вывихи суставов);
- повышенные физические нагрузки;
- мышечные спазмы (вызванные простудными заболеваниями, миозитом или регулярными длительными напряжениями);
- генетическая наследственность;
- врожденные патологии;
- сколиоз или спондилоартроз;
- остеохондроз шейного отдела позвоночника и грудной зоны.
Наиболее распространенной причиной дорсопатии является деформация межпозвоночных дисков, играющих важную амортизационную роль в организме человека.
В здоровых дисках находится несжимаемая жидкость, которая обеспечивает равномерное давление между позвонками, которое в совокупности с устойчивым тонусом мышц спины обеспечивает пропорциональное распределение нагрузок.
При нарушении работы даже одного элемента или процесса в этой системе нарушится баланс распределения нагрузок, что может привести к развитию патологии.
Причины дегенеративных процессов позвоночных дисков и окружающих его тканей:
- малое количество воды, а также микроэлементов в тканях, из-за чего диски истончаются, не выполняют свои функции;
- полученные на протяжении жизни травмы;
- воспалительные процессы, способные нарушить целостность тканей;
- повышенное давление на диски. Может быть вызвано слабой мышечной системой не соответствующей массе тела.
Эти факторы способствуют значительному сокращению межпозвонкового пространства и сужению каналов, проводящих кровеносные сосуды и нервные столбы. А в случае нарушения кровоснабжения ускорятся дегенеративные процессы, что проведет к развитию недуга.
Причины, ускоряющие патологические процессы:
- малоактивный образ жизни;
- слабый иммунитет а, следовательно, регулярные инфекционные; заболевания;
- поднятие тяжестей, неправильное расположение шейного отдела;
- не соблюдение режима и рациона питания, несоответствие веса, наличие ожирения.
Существующие типы дорсопатии
Деформирующая – это патология, ведущая к смещениям и изменениям в позвоночнике (см фото ниже). Данный вид дорсопатии не влияет на кольца межпозвоночных дисков.

Проявляется болью в груди. К ней относят следующие заболевания:
- остеопороз;
- кифоз;
- остеохондроз;
- спондилоартроз.
Цервикальная или дорсопатия шейного отдела позвоночника – наиболее часто встречающийся вид, который также называют шейным остеохондрозом.
Дорсопатия шейного отдела позвоночника проявляется болью в шее, переходящей в плечевой пояс и верхние конечности. Где затем происходит снижение чувствительности. Помимо этого заболевание сопровождается регулярной головной болью, тошнотой.
Дорсопатия грудного отдела позвоночника – способна привести к деформации позвоночного столба. Отличительной чертой данной патологии является отсутствие, каких- либо выраженных симптомов на первых стадиях заболевания. Именно по этой причине ее обнаружение происходит на последних стадиях развития. Наиболее распространенным, а зачастую и единственным симптомов является боль, которая бывает хронической и нарастающей при движениях, или периодической резкой.
Дорсопатия поясничного отдела позвоночника наблюдается у большинства взрослых людей. Именно при наличии дорсопатии поясничного отдела позвоночника межпозвоночные диски наиболее подвержены обезвоживанию. Характеризуется этот вид дорсопатии стреляющими болями в зоне малого таза, отражающимися на прямой кишке.
Стадии дорсопатии
Дорсопатия позвоночника включает в себя четыре стадии:
- I. На данной стадии единственным симптомом будет лишь легкий дискомфорт, а рентген не покажет никаких изменений.
- II. Происходят изменения костей позвоночника, межпозвонковых суставов и смежных позвонков. Как следствие происходит сдавливание окончаний нервов и сосудов, а боли усиливаются.
- III. Образуются межпозвоночная грыжа. А зачастую проявляется деформирующая дорсопатия, сопровождающаяся нарушением линии позвоночника. Характеризуется данная стадия стреляющей болью, слабостью мышц, гипотрофией.
- IV. Характерно уплотнение и смещение позвонков, приводящее к спазмированию и болезненному сокращению мышц, а иногда даже к ограничению подвижности отдельных сегментов.
Данные стадии свойственны все видам дорсопатии, начиная от шейного отдела и заканчивая дорсопатией пояснично крестцового отдела позвоночника.
Диагностика заболевания
Установить правильный диагноз довольно сложно. Для этого потребуется консультация специалистов и сдача большого количества анализов.
Этапы диагностики:
- сбор анамнеза: врач определяет характер, место локализации и частоту проявления болевых ощущений;
- первичный осмотр: позволяет визуально определить искривление позвоночника;
- рентген: позволяет изучить строение позвоночника;
- МРТ, КТ: с его помощью становится возможным исследовать слои позвонков и определить состояние близлежащих тканей;
- ЭКГ: проводят с целью исключить наличие патологии сердца;
- анализ крови: как клинический, так и биохимический;
- УЗИ сосудов;
- в отдельных случаях возможна консультация ортопеда, нейрохирурга.
Только после проведения всех вышеперечисленных процедур и наличии необходимых результатов анализов становится возможным поставить правильный диагноз.
Лечение дорсопатии
На сегодняшний день практически любой вид дорсопатии лечится консервативным путем.
К хирургическим методам прибегают в случае сильного разрушения межпозвоночных дисков и посттравматического спондилеза поясничного отдела позвоночника или др. спондилезов.
Этапы лечения включают:
- устранение болевого синдрома при помощи нестероидных обезболивающих. В случае сильных болей прописывается постельный режим, а пораженный участок позвоночника фиксируют специальным корсетом;
- предупреждение перехода болезни в хроническую форму;
- исключение риска повторения рецидива и реабилитация.
Медикаментозное лечение
Наиболее распространенные препараты для снятия болей:
- Нимесил – является нестероидным противовоспалительным препаратом (НПВП), эффективно устраняющим боль. Производится в виде порошка, суспензии или таблеток (для взрослых и детей). Принимается на протяжении 15 дней 2 раза в сутки.
- ДИП рилиф, Долобене – применяется при слабых болях. Изготавливается в виде мазей и гелей.
- Нанопласт Форте – обезболивающий пластырь. Закрепляется на 12 часов на протяжении 9 дней;
- Капилар – препарат способствующий укреплению кровоснабжения.
На стадии ремиссии принимают хондропротекторы (Алфлутоп и Румалон). Также при лечении, в обязательном порядке прописывают витаминные комплексы, содержащие кальций, витамин Д и витамины группы В.
Для снятия нервного напряжения, вызываемого постоянной болью, следует принимать успокоительные медикаменты растительного происхождения.
Физиотерапия
Физиотерапевтические методы лечения включают:
- Лечебную физкультуру – зачастую является главным компонентом лечения. Проводится исключительно под контролем специалиста.
- Массаж – назначение курса становится возможным только после полного устранения болевого синдрома;
- Мануальная терапия – помогает снять напряжение мышц;
- Физиотерапия – а именно такие процедуры как дарсонвализация и электрофорез.
Хирургический метод
К нему прибегают только в случае запущенной формы заболевания, когда полностью отсутствует эффект от других методов лечения (таблетками или фитотерапии).
Основные показатели для его использования: наличие прогрессирующего пареза или паралича, наличие нарушений в работе органов малого таза, усиленный болевой синдром.
Народные методы лечения дорсопатии

Народные методы могут лишь усилить действие лекарственных препаратов, но никак не полностью заменить их.
В большинстве случаев они представляют собой различные компрессы, растирки, примочки.
Наиболее эффективные рецепты:
- капустный лист и мед – компресс фиксируется теплым платком в месте болезненных ощущений и способствует быстрому устранению болей;
- чеснок – помогает устранить боли и воспаление. Растолченный чеснок помещается на кусочек натуральной ткани, и в виде компресса держится 5 минут, затем кожу тщательно растирают растительным маслом.
- сельдерей – в виде раствора для внутреннего применения. Приготовление: измельченный корень сельдерея заливается 500 мл теплой воды, после чего отстаивается на протяжении 12 часов. Затем раствор процеживают и принимают 3 раза в день по 15 мл. Он не только устраняет болезненные ощущения, но и наполняет организм минералами и микроэлементами.
Профилактические меры
Такое заболевание как дорсопатия является довольно серьезным и проблемным для лечения, поэтому намного проще придерживаться не сложных правил для профилактики. Их выполнение должно быть регулярным и правильным.
- гимнастика, ЛФК – регулярное выполнение специальных упражнений с непосредственным участием позвоночного столба (легкие наклоны, повороты туловища);
- режим – отказаться от поднятия тяжелых предметов, небольшие разминки для спины несколько раз в день;
- активный отдых – наиболее действенным вариантом является плавание, способствующее расслабить мышцы позвоночника;
- питание – должно быть правильным, способным обогатить организм всеми необходимыми витаминами;
- контроль веса – наличие лишних килограммов станут лишней нагрузкой на позвоночник;
- одежда – одеваться нужно в зависимости от погоды, чтобы не допустить переохлаждения;
- вредные привычки – стоит полностью отказаться, т.к. они значительно повышают риск появления дорсопатии.
Последствия и осложнения
Если диагнозе «дорсопатия» вовремя не принять необходимые меры или же прервать лечение, то это приведет к трагическим последствиям. Таким как непрекращающиеся боли, прогрессирующие параличи, снижение чувствительности, нарушения кровообращения мозга, а впоследствии и к инвалидности.
Прогноз
Они являются положительными, но только при прохождении полного лечения под контролем квалифицированных специалистов, и соблюдении необходимых правил на протяжении всей последующей жизни.
Осуществление неправильного лечения грозит усугублением ситуации. Поэтому при дорсопатии любого вида необходим правильно подобранный курс лечения.
После завершения терапии необходимы регулярные осмотры у врача и строгое соблюдение всех рекомендаций.
Видеозаписи по теме
Источник
Дорсопатия – это современное обещающее название целого ряда дегенеративных дистрофических изменений в тканях позвоночного столба. Сюда относятся остеохондроз, протрузии и пролапсы межпозвоночных дисков, грыжевые выпячивания, стенозы спинномозгового канала и т.д.
Различные синдромы при дорсопатии развиваются постепенно и усугубляют течение основного заболевания. Они могут быть связаны с корешковым синдромом, миофасциальным, сужением спинномозгового канала и т.д. Их лечение невозможно без комплексного подхода к восстановлению поврежденных тканей позвоночного столба.
Фармаколочгеиские препараты в большинстве случаев оказываются бесполезными. Нестероидные противовоспалительные средства действительно могут на короткий промежуток времени снимать воспалительную реакцию и купировать боль. Но на развитие заболевания это никак не влияет. Во многих клинических случаях применение нестероидных противовоспалительных препаратов может усугублять патологические изменения в тканях.
Положительные результаты в терапии дорсопатии и развивающихся при ней синдромах можно достичь при следующих условиях:
- устранить потенциальную причину разрушения хрящевой ткани межпозвоночных дисков;
- усилить работоспособность паравертебральных мышц, тем самым восстановить диффузное питание фиброзного кольца;
- устранить действие патогенных факторов в быту и на производстве (создать благоприятные условия для полноценного отдыха и обустроить с учетом требований эргономики рабочего места).
При обращении в нашу клинику мануальной терапии каждый пациент получает первичную бесплатную консультацию вертебролога или невролога. В ходе приема доктор проводит осмотр, собирает данные анамнеза. Это позволяет поставить точный диагноз и выявить потенциальную причину развития дорсопатии. У большинства пациентов наблюдаются следующие патогенные факторы воздействия:
- неправильно оборудованное спальное и рабочее место;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- отсутствие регулярных физических нагрузок на мышечный каркас спины;
- недостаточное употребление чистой питьевой воды в течение дня;
- грубое нарушение рациона питания, в котором отсутствуют основные нутриенты и в большом количестве присутствуют рафинированные продукты;
- употребление алкогольных напитков и курение табака;
- неправильная постановка стопы, приводящая к преждевременному разрушению тазобедренных суставов и вызывающая искривление позвоночного столба с деформацией его межпозвоночных дисков;
- сутулость, круглая спина, сколиоз и другие виды нарушения осанки;
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие виды ревматоидных процессов;
- избыточная масса тела;
- эндокринные патологии, приводящие к нарушению микроциркуляции крови и лимфатической жидкости по всему телу.
При появлении любого из описанных в статье синдромов при дорсопатии следует немедленно обратиться на приём к специалисту. Это состояние может говорить о развитии осложнения остеохондроза или любого другого заболевания. В Москве можно записаться на бесплатный прием к вертебрологу и неврологу в нашей клинике мануальной терапии. Позвоните администратору и согласуйте удобное для визита время.
Болевой синдром при дорсопатии
Болевой синдром при дорсопатии может развиваться даже на начальной стадии заболевания. Он связан с избыточным напряжением мышц и воспалительной реакцией. Она приводит к тому, что развивается инфильтративный отек мягких паравертебральных тканей. Происходит сдавливание мелких нервных окончаний. Возникает боль.
Также болевой синдром может быть связан с компрессией корешковых нервов или их ответвлений. Это осложнение развивается на более поздней стадии течения дорсопатии, когда межпозвоночный диск утрачивает свою изначальную форму и высоту, подвергается протрузии.
При межпозвоночной грыже болевой синдром может быть связан с несколькими факторами негативного воздействия:
- механическое давление на окружающие паравертебральных мягкие ткани;
- провокация воспаления за счет раздражающего действия белков пульпозного ядра, которое выпячивается через трещину в фиброзном кольце;
- компрессия корешкового нерва в месте его выхода из позвоночного столба;
- вторичное напряжение мышц с целью компенсировать нарушение высоты межпозвоночного диска и создать условия для восстановления его целостности.
Каждое из этих состояний требует специального подхода к лечению. Быстро устранить все негативные последствия, вправить грыжу и запустить процесс регенерации межпозвоночного диска позволяет мануальная терапия. Тракционное вытяжение устранить компрессию и быстро купирует болевой синдром при дорсопатии. Остеопатия и рефлексотерапия усилят местное кровоснабжение мягких тканей и запустят процесс восстановления поврежденного фиброзного кольца. Массаж и лечебная физкультура исключат возможность рецидива патологии в будущем.
Синдром люмбалгии, торакалгии и цервикалгии при дорсопатии
Самое частое осложнение – это синдром люмбалгии при дорсопатии, он развивается на фоне пояснично-крестцового остеохондроза, грыжи и протрузии. Может возникать на фоне травматического дегенеративного поражения тканей позвоночного столба. Люмбалгия – это сильная боль в области поясницы с чрезмерным напряжением окружающих мышц.
Синдром торакалгии при дорсопатии развивается редко, поскольку грудной отдел позвоночника в меньшей степени подвержен дистрофическим дегенеративным поражениям. Это связано с тем, что здесь позвонки лишены подвижности, они жёстко зафиксированы реберными лугами. Торакалгия – боль в грудной клетке, в том числе и распространяющаяся по межреберным промежуткам на фоне компрессии корешковых нервов и их ответвлений.
Синдром цервикалгии при дорсопатии характерен для лиц, профессиональная деятельность которых связана с длительным напряжением мышц шеи. В основном страдают офисные работники, машинистки, операторы ПК, программисты, секретари и т.д. Синдром заключается в постоянной или возникающей периодически острой боли в области мышц шеи и воротниковой зоны. Мышцы чрезмерно напряжены, болезненны при пальпации. При отсутствии своевременной медицинской помощи может развиваться острое нарушение кровоснабжения задних отделов головного мозга и ишемический инсульт.
Дорсопатия с мышечно-тоническим синдромом
Дорсопатия с мышечно-тоническим синдромом – это состояние, при котором нарушается иннервация мышц в разных частях тела. В зависимости от того, какой отдел позвоночного столба поврежден, может возникать слабость или повышение тонусы мускулатуры нижних и верхних конечностей, брюшного пресса, диафрагмы, тазового дня, спины, шеи, воротниковой зоны и т.д.
Наиболее опасной считается шейная дорсопатия с мышечно-тоническим синдромом в области межреберных мышц и верхних конечностей. Это состояние может приводить к нарушению дыхательной функции, провоцировать развитие паралича рук, создавать условия для спазма кровеносных сосудов, отвечающих за кровоснабжение структур головного мозга.
При дорсопатии с миотоническим синдромом необходима своевременная медицинская помощь. Лечение должен проводить врач невролог. При восстановлении проводимости нервного импульса тонус мышечного волокна самостоятельно приходит в нормальное состояние. Изолированного лечение миотонии при остеохондрозе нет. Только восстановление тканей позвоночного столба позволяет добиться положительного результата.
Дорсопатия позвоночника с корешковым синдромом
Дорсопатия позвоночника с корешковым синдромом – это остеохондроз, осложненный радикулитом. Корешковый синдром при дорсопатии характерен для запущенных случаев разрушения межпозвоночных дисков. Происходит компрессия нервного волокна. В дальнейшем нарушается трофика тканей. Появляются характерные неврологические признаки:
- парестезии по ходу пораженного корешкового нерва и его ответвлений;
- сильная пульсирующая или простреливающая боль;
- ощущение жара или разрядов электрического тока по ходу нерва;
- онемение участков кожи;
- снижение мышечной силы;
- бледность и понижение местной температуры на определённых участках тела.
Дорсопатия с корешковым синдромом может развиваться в разных отделах позвоночного столба. Но чаще всего диагностируется поясничная дорсопатия с корешковым синдромом с поражением нервов L5-S1. Она вызывает боль в области ягодицы, бедра, голени. Пациенты ощущают приливы жара к ногам и затем резкое похолодание, ползание мурашек, разряды тока и т.д. При своевременном лечении все эти явления исчезают.
Корешковый синдром – это серьезное осложнение любой дорсопатии. В спинномозгового канале позвоночника развивается спинной мозг. Он осуществляет регуляцию работоспособности всего человеческого тела. Эта функция работает с помощью корешковых нервов, отходящих от спинного мозга через фораминальные отверстия в позвонках. Затем они разветвляются от направляются к разным участкам человеческого тела. При компрессии корешка происходит его частичное разрушение. В результате этого нарушается функция иннервация. Последствиями корешкового синдрома могут быть не только боли и мышечная слабость. Нарушается работа внутренних органов. Так, при поражении шейно-грудного отдела позвоночника могут страдать легкие, сердце, коронарная система кровообращения, поджелудочная железа. При повреждениях в пояснично-крестцовом отделе позвоночника у пациента нарушается работа кишечника, желудка, почек, мочевого пузыря, предстательной железы и т.д. Очень часто корешковый синдром провоцирует развитие сосудистых патологий. При поясничном корешковом синдроме развивается геморрой и варикозное расширение вен нижних конечностей.
Нейрососудистый и миофасциальный синдромы при дорсопатии
Нейрососудистый синдром при дорсопатии связан с нарушением иннервации мышечной стенки кровеносной сети. Любой сосуд имеет мышечный слой, который с помощью нервного волокна имеет способность сжиматься (сужая внутренний просвет) и расслабляться (расширяя внутренний просвет. Такая способность кровеносной сети позволяет регулировать теплоотдачу, уровень артериального давления, температуру тела и т.д.
При нарушении процесса иннервации возникает реакция спазма или критического расслабления сосудистой стенки. Оба состояния представляют собой опасность для здоровья человека. В первом случае может наступить коллапс. Во втором ситуация еще хуже. При нарушении функционирования сосудистого русла развивается атрофия и могут возникать вторичные патологические изменения в разных органах и системах. Наиболее характерный пример длительного нейрососудистого синдрома при дорсопатии пояснично-крестцового отдела позвоночника – варикозное расширение вен нижних конечностей с трофическими язвами голени.
Миофасциальный синдром при дорсопатии также связан с нарушением иннервации. Но в этом случае нарушение проводимости нервного импульса наблюдается в толще мышечной ткани. При нормальной иннервации к каждому миоциту подходит нерв сенсорного и моторного типа. При необходимости совершить сократительное действие из двигательного центра головного мозга по моторным аксонам приходит соответствующий сигнал. Аналогичное действие осуществляется при расслаблении миоцитов. Если иннервация нарушена, волокно повреждено, то часть импульсов доходит до миоцитов с опозданием.
Это приводит к тому, что в момент, когда вся мышца уже расслабляется, пучок миоцитов только начинает сокращаться. Формируется так называемая триггерная болевая точка. Она вызывает сильнейшую боль во всей мышце.
Лечение миофасциального синдрома при дорсопатии напрямую связано с восстановлением нарушенного процесса иннервации. Сначала необходимо восстановить поврежденные ткани межпозвоночных дисков, затем укрепить мышц спины и только после этого купировать последствия миофасциального синдрома. Устранить триггерные болевые точки можно с помощью приемов остеопатии, массажа, рефлексотерапии и кинезиотерапии.
Если вам требуется эффективное и безопасное лечение различных синдромов, возникающих при длительном течении дорсопатии, то вы можете обратиться на прием к вертебрологу или неврологу в нашей клинике мануальной терапии. Уже в ходе первого бесплатного приема вам будут даны индивидуальные рекомендации по проведению комплексной терапии.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
