Синдром бурхаве в неотложной абдоминальной хирургии
Выражение «Чтоб тебя разорвало!» может оказаться суровой реальностью, если речь идет о большом перепое и вежливых попытках сдержать рвущееся наружу содержимое желудка. Редко-редко, но такая ситуация может привести к самому настоящему разрыву пищевода. Эта патология получила название синдром Бурхаве. Раньше она означала для пациента смертный приговор. Сегодня шансы на выживание весьма высоки. MedAboutMe разбирался, как можно довести себя до разрыва пищевода и что при этом происходит.
Барогенетическая травма пищевода: что это такое?
Само название «барогенетическая травма» подразумевает, что развивается она из-за повышенного давления. То есть, наблюдается попытка рвоты, точнее — попытка сдержать мощный рвотный позыв. Врачи ассоциируют ее с неумеренным потреблением спиртных напитков в приличном обществе — отсюда другое название спонтанного разрыва пищевода — «банкетный пищевод».
В пищевод забрасывается содержимое желудка и газы, а верхний пищеводный сфинктер, который блокирует попадание пищи обратно в ротовую полость, намертво спазмируется. Это приводит к опасной для здоровья и жизни человека ситуации. Внутри пищевода резко повышается давление — до 150 мм рт.ст. и более, стенки пищевода не выдерживают, и он рвется вдоль оси органа. Длина такого разрыва обычно составляет от 4-5 до 12 см. Чаще всего это происходит в нижней трети грудного отдела.
Еще в прошлом веке смертность при синдроме Бурхаве достигала 80%. Сегодня при своевременном оказании медицинской помощи и доставке пациента в больницу эта патология убивает 30-40% пациентов. Вероятность смерти возрастает в 2 раза, если помощь оказывается более чем через сутки.
Единственный вариант лечения — экстренная операция по зашиванию пищевода.
Кому грозит синдром Бурхаве?
Разрыв пищевода первым описал голландский доктор Герман Бурхаве в 1724 году при препарировании трупа голландского адмирала, скоропостижно скончавшегося от медиастинита — воспалительного процесса, развившегося в средостении, то есть в средних отделах грудной полости. Приступ развился у адмирала во время бурного застолья. Смерть наступила в течение суток.
У еще живого пациента разрыв пищевода удалось застать только в 1858 году, но лечить его врачи еще не умели. Наконец, первый случай излечения были зарегистрирован лишь в 1947 году — при помощи дренирования плевральной полости.
Разрыв пищевода — редкая патология. Она развивается у трех человек на миллион. И только в 24% случаев ее можно считать спонтанной. Основная группа риска — мужчины от 40 до 60 лет, любящие плотно покушать и «масштабно посидеть» за бутылочкой горячительного напитка.
Только 5% людей, у которых произошел разрыв пищевода, были здоровы. Среди предрасполагающих факторов — различные болезни и состояния: язва пищевода на фоне ГЭРБ, лекарственный эзофагит, инфекционные язвы у людей с ВИЧ-инфекцией и др.
В перечень других, намного более редких причин синдрома Бурхаве входят сверхнагрузки (занятия тяжелой атлетикой), сложные и тяжелые роды, проглатывание агрессивных химических веществ.
В подавляющем большинстве случаев синдром Бурхаве — результат неумеренного обжорства и пьянства. Но в августе 2019 года врачи из Калифорнии описали случай разрыва пищевода у бегуна на ультрадлинные дистанции.
37-летний мужчина впервые совершал забег на 100 миль (чуть более 160 км). На фоне переутомления у него развилась рвота такой силы, что, по словам самого пациента, он боялся, что у него сломаются ребра. После этого он почувствовал сильную боль в животе и груди, но пытался изо всех сил восстановить дыхание. В результате его отправили в больницу с подозрением на сердечный приступ, где при помощи рентгена был диагностирован синдром Бурхаве.
Врачи сообщают, что это первый известный случай разрыва пищевода у спортсмена. По их словам, 95% бегунов на такие дистанции страдают от желудочно-кишечных расстройств во время забега, однако подобные осложнения раньше никогда не регистрировались. Возможно, все дело в том, что вскоре после начала соревнований бегун принял нестероидный противовоспалительный препарат.
Почему синдром Бурхаве опасен для здоровья и жизни?
Из-за того, что эта патология встречается довольно редко, врачи обычно сразу не распознают ее. По оценкам экспертов, в половине случаев правильный диагноз ставится с большим запозданием. До этого момента содержимое желудка, разбросанное по окрестным тканям, является источником воспаления, развития гнойных процессов и интоксикации (отравления) организма, что приводит к смерти человека в 25-85% случаев. Нередко правильный диагноз ставится уже только после смерти человека, в процессе вскрытия его тела.
Клинические проявления спонтанного разрыва пищевода
По своим клиническим проявлениям синдром Бурхаве похож на целый перечень острых состояний: острый инфаркт миокарда, приступ язвы желудка или двенадцатиперстной кишки, перелом ребра, пневмоторакс, легочная эмболия, перфорация кишечника, разрыв аневризмы аорты и разрыв диафрагмы.
Наиболее характерными признаками являются следующие (этот список называют триадой Маклера):
- Рвота или ее попытки, при этом наблюдаются следы крови в рвотных массах.
- В момент рвотного приступа внезапно возникают острые режущие боли в области груди и эпигастрия (область сразу под нижним мечевидным отростком грудины). Боль может распространяться в левую область поясницы и в левое плечо. При глотании боль усиливается.
- Эмфизема в области шеи и груди — воздух в мягких тканях, подкожной жировой клетчатке, внешне напоминающий отек.
Человек при этом бледнеет, у него резко повышается потоотделение, развивается тахикардия, дыхание поверхностное, затрудненное, частое.
Точный диагноз может быть установлен только по результатам рентгенологического обследования грудной клетки и проведения эзофагогастродуоденоскопии. Но при этом в течение первых 6 часов после разрыва пищевода у 10-33% пациентов на рентгене ничего не будет видно. Поэтому все-таки эндоскопическое обследование пищевода надежнее. Еще вариант — компьютерная томография с констрастированием.
Пройдите тест
Соблюдаете ли вы правила здорового питания? Знаете ли вы принципы здорового питания? Пройдите тест и узнайте всю правду о вашей диете!
Использованы фотоматериалы Shutterstock
- Синдром Бурхаве в практике хирурга: реалии и перспективы / Отдельнов Л.А., Малышев И.О. // Курский научно-практический вестник «Человек и его здоровье». = 2019. — №1
- Boerhaave’s syndrome in an ultra-distance runner / Pasternak A, Ellero J, Maxwell S, Cheung V. // BMJ Case Rep. = 2019. — Aug 8. — 12(8)
- Диагностика и лечение синдрома Бурхаве / Чикинев Ю.В., Дробязгин Е.А. и др. // Вестник хирургии имени И.И. Грекова. = 2015. — 4. — 174
- Спонтанный разрыв пищевода: синдром Бурхаве / Полянко Н.И., Галкин В.Н., и др. // Экспериментальная и клиническая гастроэнтерология. = 2008. — №2
Источник
- Авторы
- Файлы
- Литература
Зебзеева Н.В.
1
Шурыгина Е.П.
1
1 ГБОУ ВПО «УГМА Минздрава России»
1. Абакумов М.М. Гнойный медистинит // Хирургия. Журнал им.Н.И. Пирогова 2004; 5.
2. Брискин Б.С., Верткин А.Л., Вовк Е.И., Маматаев Р.К. Догоспитальная помощь при хирургических заболеваниях органов брюшной полости: острая абдоминальная боль // Медицинский научно-практический журнал Лечащий врач. Неотложная помощь № 06/02.
3. Вижинис Е.И. Спонтанный разрыв грудного отдела пищевода, осложненный медиастинитом (синдром Бурхаве). БелМАПО 2005.
4. Завгороднев С.В., Корниенко В.И., Пашков В.Г. и др. Спонтанный разрыв грудного отдела пищевода, осложненный гнойным медиастинитом, двусторонним гидропневмотораксом, эмпиемой плевры и бронхиальным свищом // Хирургия. Журнал им. Н.И. Пирогова 2007; 4: 54-56.
5. Корымасов Е.А., Бенян А.С., Пушкин С.Ю. и др. Спонтанный разрыв пищевода, осложненный распространенным гнойно-некротическим медиастинитом и сепсисом // Хирургия. Журнал им. Н.И. Пирогова 2011; 1: 70-71.
6. Тимербулатов Ш.В., Тимербулатов В.М. Спонтанный разрыв пищевода (синдром Бурхаве). Эндоскопическая хирургия 2009; 6: 48-50.
7. Яковенко Э.П. Абдоминальный болевой синдром: этиология, патогенез и вопросы терапии // Медицинский научно-практический журнал Лечащий врач. Гастроэнтерология № 05-06/01.
8. Mahmodlou R., Abdirad I., Ghasemi-rad M. Aggressive surgical treatment in late-diagnosed esophageal perforation: a report of 11 cases. ISRN Surg. 2011.
9. Smith J.S., McCallister J.W. Boerhaave’s syndrome. West J Emerg Med. 2010 February; 11(1): 74–75.
10. Vaidya Sh., Prabhudessai S., Jhawar N., Patankar R.V. Boerhaave’s syndrome: thoracolaparoscopic approach. J Minim Access Surg. 2010 Jul-Sep; 6(3): 76–79.
Спонтанный разрыв всех слоев стенок пищевода впервые описан в 1724 г. голландским врачом H. Boerhaave (синдром Бурхаве). Актуальность данной работы заключается в том, что данный синдром является относительно редким заболеванием с высоким уровнем смертности, а также в последнее время в мире наблюдается рост количества случаев перфорации пищевода. Своевременная диагностика данного заболевания представляет большие трудности в связи с его редкостью, разнообразием клинической картины и неосведомленностью большинства врачей об этом синдроме. В мировой литературе к 1998 г. описано всего около 300 наблюдений спонтанного разрыва пищевода (СРП). По данным авторов, гнойные осложнения при СРП возникают у 78 % больных, при этом у 12 % процесс локализовался в клетчаточных пространствах шеи, у 66 % распространялся на средостение. СРП может возникнуть в верхней (шейной, или цервикальной), средней (грудной) или нижней (абдоминальной) части пищевода, чаще локализуясь в грудном отделе. Летальность при этом синдроме составляет на догоспитальном этапе 75 % и иногда выше. Послеоперационная летальность достигает 25–85 % (зависит от времени с момента перфорации пищевода до выполнения операции и развития осложнений). Как показывает мировая практика, задержка в постановке правильного диагноза (48 ч и более от момента перфорации пищевода) и начале адекватного лечения происходит более чем в 50 % случаев, приводя к уровню смертности в 40-60 %, но этот уровень снижается, если лечение начато в первые 24 ч. В России случаи СРП описаны преимущественно в НИИ им. Н.В. Склифосовского, причем большинство больных не было доставлено в первые часы от начала заболевания: все были переведены из других стационаров в поздние сроки с диагнозами инфаркта миокарда, плеврита, даже перфорации язвы желудка.
Привожу наблюдение. Больной З., 64 лет, поступил 5.08.2012 г. в приемный покой ЦГБ № 7. При поступлении предъявлял жалобы на сильные жгучие, царапающие боли за грудиной и нелокализованно в животе, появившиеся 5.08.2012 г. днем после физической работы (в том числе поднятия тяжестей) и обильного приема пищи, за которым последовала тошнота, интенсивная двукратная рвота. Вскоре возникли сильные боли в груди, затем в животе, через некоторое время у пациента наступило помутнение сознания, дальнейшие события он не помнит. Со слов жены пациента – вел себя неадекватно, «сложился пополам» и «кричал от сильной боли». Вызвана бригада смП, пациент доставлен в экстренном порядке в ЦГБ № 7.
Объективно при поступлении: состояние тяжелое, сознание затуманенное, бред, положение вынужденное (лёжа на боку, прижав колени к груди); кожные покровы бледные, t 36,8 °C, ЧДД 25 в мин., ЧСС 88 в мин., АД 120/80 мм рт.ст. Подкожная эмфизема шейно-грудной области, перкуторно – тупость над левым легким ниже 3 ребра, аускультативно – дыхание в данной области не выслушивается, в остальных – ослабленное везикулярное. При аускультации сердца – тоны ясные, ритмичные, шумов нет. Зев чистый, язык влажный, при пальпации живота край печени вровень с реберной дугой, слегка болезненный, живот правильной формы, втянут, брюшная стенка болезненна при пальпации во всех отделах (больше в эпигастрии), участвует в акте дыхания, резко напряжена, симптомы раздражения брюшины отрицательны. Поставлен предварительный диагноз «Перфоративная язва под вопросом. Подозрение на перитонит».
Для уточнения диагноза 5.08.2012 проведена диагностическая лапароскопия, при которой данных за неотложную хирургическую патологию не обнаружено. Также 5.08.12 выполнена рентгенография органов грудной полости, на которой выявлен уровень жидкости в левом легком до 3 ребра, поэтому 6.08.2012 проведена пункция левой плевральной полости, во время которой откачано 1200 мл мутной жидкости, гноя со зловонным запахом; при цитологии пунктата обнаружено массивное количество микробов, мицелий гриба, детрит. Для выведения жидкости 7.08.2012 установлен дренаж по Бюлау (7-ое межреберье) слева, по которому за сутки выведено примерно 1 л гноя с примесью пищи, что насторожило врачей, и 8.08.2012 было решено провести контрастную рентгенографию пищевода (затеки с контрастирующим веществом в плевральную полость практически не визуализировались) и ФГДС, при котором выявлен линейный разрыв до 2 см длиной по левой стенке пищевода в нижнегрудном отделе, заключение «Перфорация (или свищ) пищевода в нижней трети». В то же время при повторной рентгенографии легких от 8.08.2012 уровень жидкости в левом легком «опустился» с 3 до 7 ребра, и больному был установлен также дренаж по Петрову (2-е межреберье) слева, по которому отделялся опалесцирующий выпот белого цвета.
Таким образом, совокупность клинико-инструментальных данных (триада симптомов по Маклеру: предшествующая интенсивная рвота, подкожная эмфизема шейно-грудной области и сильная боль в грудной клетке; дополнительные симптомы: тахипноэ (25/мин.), боли в эпигастрии, аускультативно отсутствие дыхания и перкуторно тупость над левым легким, отделение по дренажу гноя с примесью пищи; наличие гидропневмоторакса слева и перфорация нижней трети пищевода на ФГДС) позволила заподозрить спонтанный разрыв пищевода, и пациенту была назначена экстренная операция.
8.08.2012 г. проведена верхняя срединная лапаротомия и вертикальная диафрагмотомия. По результатам проведенного оперативного вмешательства поставлен клинический диагноз «Спонтанный разрыв нижнегрудного отдела пищевода с прорывом медиастинальной плевры слева. Медиастинит. Пневмоторакс слева». Оперативное лечение включало: ушивание разрыва пищевода, санирование и дренирование медиастинальной и плевральной полостей; установка дренажей (дренаж в средостение под левой реберной дугой, дренаж в поддиафрагмальное пространство слева); для разгрузки пищевода и последующего энтерального питания установка гастро- и еюностомы типа Витцеля. Далее пациент по 24.08.2012г. находился в РАО, где получал интенсивную терапию: антибактериальную, противовоспалительную, дезинтоксикационную, в т.ч. переливание крови и кровезаменителей (полиглюкин, гемафузин, реополиглюкин) от 6, 7, 8, 9.08.2012.
25.08.2012 г. (на 18-е сутки после операции) пациент переведен из РАО в отделение гнойной хирургии, где получал консервативное (антибактериальную и противовоспалительную терапию) и местное лечение (проточное промывание средостения и поддиафрагмального пространства раствором хлоргексидина биглюконата и перевязки). Послеоперационный период протекал благополучно, расхождения первичных швов и других осложнений не возникло. 17.09.2012 г. (42-е сутки) больному сняты гастро- и еюностома, начат постепенный перевод на питание per os. Состояние пациента улучшалось, функция ЖКТ восстанавливалась, пациент начал набирать вес (за месяц после операции потерял 10 кг), 20.09.2012 г. был извлечен последний дренаж из плевральной полости (по Бюлау). 26.09.2012 г. больной был выписан в удовлетворительном состоянии под амбулаторное наблюдение хирурга по месту жительства с рекомендациями по щадящему питанию и ограничению физической активности.
Представленное наблюдение демонстрирует трудности своевременной диагностики и лечения пациентов со спонтанным разрывом пищевода, что свидетельствует о возможности многоэтапного подхода к лечению больных с синдромом Бурхаве, и включает комплекс хирургических вмешательств и длительную интенсивную терапию. Выбор лапаротомии и диафрагмотомии в качестве доступа к пищеводу обоснован удобством ликвидации дефекта и адекватным укреплением линии швов, а также лучшей переносимостью пожилым пациентом лапаротомии (по сравнению с торакотомией). Для лечения медиастинита в остром периоде оказалось достаточно адекватного дренирования плевральной полости.
Перфорации и разрывы всех слоев пищевода представляют большие сложности в ранней диагностике и выборе адекватного метода лечения. Только ранняя диагностика заболевания, рациональная дифференцированная лечебная тактика и своевременная госпитализация больных в хирургическое отделение могут обеспечить благоприятный исход при синдроме спонтанного разрыва пищевода. Это и было продемонстрировано на данном клиническом примере благодаря компетентности и оперативности работы хирургов, несмотря на то, что данный случай выявления синдрома Бурхаве явился первым в практике больницы за долгое время.
Вклад автора представленного клинического случая состоял в сборе анамнеза (morbi и vitae), опросе и клиническом осмотре больного, обсуждении рентгенограмм и заключений других лабораторно-инструментальных методов исследования, выявлении причин и факторов риска разрыва (было выявлено, что больной всю жизнь выполнял тяжелую физическую работу; за полгода до разрыва случайно проглотил куриную косточку, после чего некоторое время беспокоили боли за грудиной, самостоятельно купировавшиеся; в течение последнего года изредка беспокоила изжога, а непосредственно перед поступлением в клинику имела место интенсивная рвота), участие в перевязках и промывании дренажных трубок, составление фотоотчета.
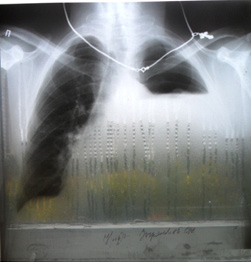
Рис. 1. Рентгенография легких от 7.08.2012 г., уровень жидкости до 3-го ребра
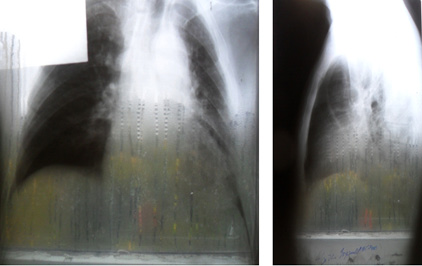
Рис. 2. Рентгенография легких от 4.09.2012г.
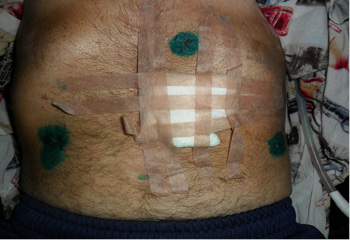
Рис. 3. Общий вид больного, 37-ые сутки после операции

Рис. 4. 42-ые сутки после операции. Гастро- и еюностома сняты
Библиографическая ссылка
Зебзеева Н.В., Шурыгина Е.П. СИНДРОМ БУРХАВЕ: ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ // Успехи современного естествознания. – 2013. – № 9. – С. 37-39;
URL: https://natural-sciences.ru/ru/article/view?id=32776 (дата обращения: 19.07.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
Вследствие заболеваний пищевода возникают неприятные осложнения. В большинстве случаев развивается синдром Бурхаве. К факторам появления этого состояния относят, как попадание инородного тела, так и протекание в тяжёлой форме эзофагитов. Когда осложнение возникает, то это сопровождается дополнительными симптомами. Синдром Бурхаве затрагивает все слои слизистой оболочки пищевода. Поэтому требуется оказать первую помощь и обратиться к врачу.
Что такое синдром Бурхаве?
Когда больной запускает заболевание пищеварительного тракта, то это приводит к неприятным последствиям. В большинстве случаев развивается синдром Бурхаве, при котором происходит разрыв пищевода. Это состояние считается неотложным. При появлении дополнительных симптомов обращаются за помощью. В клинике сразу проводят ряд оперативных мероприятий.
Если диагностику разрыва пищевода проводили в тяжёлой стадии, то состояние приведёт к более серьёзным последствиям. Из-за несвоевременного обращения к врачу наблюдаются гнойные проявления. При этом отмечают осложнения в виде:
- флегмона шеи;
- медиастинита;
- эмпиемы плевры;
- сепсиса;
- кровотечения.
К тяжёлому последствию относят летальный исход, который возникает из-за неправильного или несвоевременного лечения. Само состояние пищевода разделяют на несколько категорий. У больного могут наблюдать перфорацию или спонтанный разрыв. Эти состояния различаются в факторе развития.
Спонтанный разрыв происходит из-за повреждения пищевода. Это состояние опасно на любом этапе развития.
Виды повреждений
Современная медицина выделяет классификацию синдрома Бурхаве. Насчитывается несколько видов разрыва пищевода: полный, внешний, неполный и внутренний.
В каждом варианте повреждение затрагивает всю целостность слизистого эпителия, или нарушаются только некоторые слои стенок пищеводной трубки. Полный разрыв относится к состоянию, из-за которого возникает летальный исход. При этом больному требуется неотложная хирургическая помощь.
Неполный разрыв слизистой оболочки пищевода затрагивает не все слои эпителия и относится не к серьёзному повреждению. Эта травма способна затянуться самостоятельно. К открытому виду относят повреждения на внешнем эпителии. При внутренней травме происходит разрыв слизистой оболочки.
Из-за чего появляется травма?
Причинами синдрома Бурхаве считаются повреждения слизистой оболочки пищевода. К основному фактору относят попадание инородного тела. В ином случае травма пищеводной трубки происходит из-за ранения или повреждения грудной клетки. Разрыв часто бывает после инструментального обследования пищеварительного тракта.
Травма или повреждение эпителия пищевода способна возникнуть вследствие переедания. При этом происходит давление на диафрагму, что приводит к неприятным последствиям.
В медицине часто встречаются случаи спонтанного разрыва пищевода. Это связывают с увеличением давления внутри пищеводной трубки. Тогда поражение эпителия возникает из-за:
- сильной рвоты;
- напряжения или давления во время дефекации;
- родов;
- эпилепсии;
- раздражения.
Под группу риска попадают мужчины старше 50 лет. Повреждение происходит над линией диафрагмы. Именно в этом месте располагается тонкий гладкомышечный эпителий. В отличие от синдрома Бурхаве, факторы разрыва при перфорации пищевода относят к механическим и химическим повреждениям.
Механические причины разрыва пищевода возникают часто. При этом человек сам приводит к такому состоянию, или состояние возникает по вине врача, особенно после интубации трахеи или операции на грудной клетке. Даже использование сжатого газа в неправильных условиях приводит к поражению стенок пищеводной трубки.
Травмы пищевода из-за химических веществ или термических факторов возникают специально или случайно. Это приводит к отмиранию клеток эпителия, что становится причиной перфорации.
Дополнительные симптомы
Когда происходит повреждение пищевода, то человек сразу ощущает признак резкой боли. Этот дискомфорт не устраняется с применением обезболивающих препаратов. Болевой синдром проявляется режущим характером или пекущим, что зависит от фактора травмы.
В дальнейшем симптоматика разрыва пищевода зависит от степени проникновения воздуха и пищевых масс под кожу. При проведении осмотра у пациента наблюдают:
- крепитацию или хруст;
- подкожную эмфизему;
- снижение глубины дыхания;
- сдавливание грудины;
- тяжесть за грудиной.
Если в течение 12 часов больному не оказали своевременную помощь, то повреждение начинает осложняться. При этом происходит гнойный медиастинит и заражение крови. Когда начинается этот процесс, то к дальнейшим симптомам разрыва пищевода относят повышение температуры, общее недомогание, слабость и нарушение работы других систем.
Проведение диагностических мероприятий
Когда возникает жжение в области груди или любые неприятные ощущения, требуется обратиться к гастроэнтерологу. Врач проведёт диагностику и обнаружит причину дискомфорта. Чтобы выявить начинающийся разрыв любого слизистого слоя пищеводной трубки, используют такие методы обследования:
- рентгеноскопию;
- эзофагоскопию;
- ультразвуковое исследование;
- ЭКГ;
- проверку моторной функции.
На основе данных анамнеза, осмотра и лабораторных исследований устанавливается степень повреждения. Когда проводят опрос и физическое обследование, то выделяют болевой синдром в эпигастрии. Кроме этого, больной жалуется на сдавливание или напряжение в брюшной стенке, как при развитии острого живота. При визуальном осмотре, когда устанавливают повреждение пищевода, определяют подкожную эмфизему. В области над лёгкими врач слышит громкий низкий звук, как будто стучат по коробке.
После осмотра больного направляют на лабораторные исследования. Диагностика начинается с рентгеноскопии. Если больному этот метод не назначили, то установление разрыва будет проводиться долгое время, что приведёт к осложнениям.
Рентгенологическое исследование помогает в обнаружении скопления газов в области средостения и плевры. Если проводят дополнительно такую процедуру, то это делают уже со специальным веществом. Это помогает определить выход контрастной жидкости за пределы пищеводной стенки. Рентгеноскопия направлена на выявление места повреждения органа, и исследование проводят на грудной клетке и брюшной полости. Если врач сомневается в результатах, то дополнительно делают эзофагоскопию или медиастиноскопию.
Иногда разрыв пищевода возникает из-за заболеваний пищеварительной системы. При эзофагоскопии происходит забор клеток рака для дальнейшего исследования. Обследование проводят для устранения инородных тел.
Чтобы проверить моторику пищеводной трубки, то процедура диагностики проводится с помощью баллончиков. В ином случае используют метод эзофагоманометрии. Для этого применяют открытые катетеры. К такому исследованию пищеводной трубки врачи прибегают, когда у больного есть подозрение на грыжу отверстия в диафрагме.
Лечение разрыва пищевода
Когда установлено место повреждения, начинается проведение терапевтических мер. Если травма эпителия оказалась серьёзной, то назначают хирургическое лечение. При неполном разрыве стенок пищевода прибегают к консервативным методам терапии. Врачи госпитализируют больного и выписывают медикаментозные средства. При травме эпителий становится слабым. Поэтому пациенту на время восстановления нельзя употреблять пищу через рот. Если состояние ухудшается, то врачи готовят больного к экстренному хирургическому вмешательству.
Оперативная помощь
Перед проведением операции врачи делают подготовительные процедуры. Сначала пациенту устанавливают дренаж плевральной полости. Из повреждённого места извлекают скопившуюся жидкость и газы. После этой процедуры пациенту проводят инфузионную терапию. С помощью этого происходит насыщение организма плазмой и электролитным раствором.
Перед операцией нельзя использовать зонд для очищения полости желудка. Это повышает риск увеличения области повреждения. Поэтому пациенту вводят интубационный наркоз.
При диагностике разрыва пищевода в области шейного отдела проводят медиастинотомию. В ходе процедуры устанавливают дренаж с двумя просветами. Если травма произошла в грудном отделе пищеводной трубки, то выполняют торакотомию. Хирурги зашивают разрыв и покрывают место плевральной плёнкой (лоскутом). Это выполняется при условии, если повреждение произошло, и было обнаружено в течение 12 часов. Если после травмы прошло более 15 часов, то место поражения не ушивают. Тогда врачи проводят гастростомию. Затем делают дренирование плевральной полости.
После подготовительных мероприятий проводят операцию. Когда разрыв устранён, то пациента ожидает реабилитация. При травме в грудном отделе пищевода назначается комплексная терапия. Это делают для исключения возможного осложнения. Во время синдрома Бурхаве, чем быстрее произошла оперативная помощь, тем в более короткие организм пациента восстановится.
После операции на протяжении 5 дней больному вводят обезболивающие медикаментозные средства. Когда начинается период реабилитации, то выписываются антибиотики, дренирование, инфузно-трансфузионная терапия, приём витаминных и минеральных комплексов.
Разрыв пищевода разделяется на перфорацию и синдром Бурхаве. Каждый вид травмы отличается по причине возникновения. Поэтому в зависимости от симптоматики и осмотра пациента проводят исследование пищевода. В некоторых случаях проводят множество лабораторных процедур, чтобы исключить заболевания поджелудочной железы, двенадцатиперстной кишки и других патологий пищеварительного тракта. После установления локализации разрыва начинают лечить пациента. При полном повреждении проводят хирургическое вмешательство. Если произошла внешняя травма, то место разрыва зашивают. Перед проведением операции делают подготовительные мероприятия. Когда повреждение устраняют, человек, независимо от метода лечения, проходит реабилитационный период.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Задайте вопрос врачу
Источник
