Синдром белого пятна при шоке
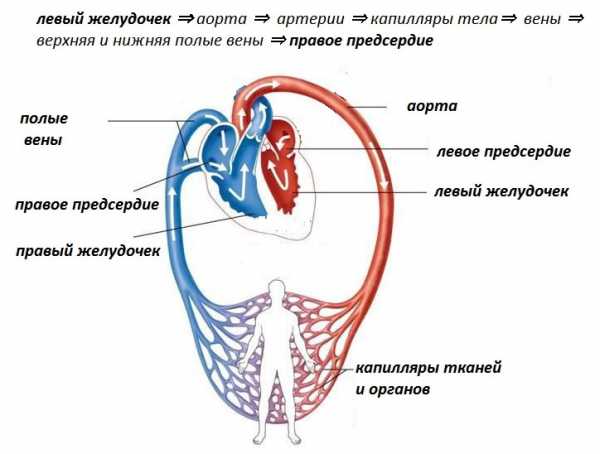
Симптом белого пятна наблюдается при асфиксии у новорожденных, а также при сильных шоковых состояниях. Обнаружил это свойство еще в 1901 году исследователь невропатолог Мантейфель. Вслед за ним симптом детально описали в своих трудах Лайгнель и Левастин в 1924 г.
Симптом часто служит признаком облитерирующего эндартериита или нейроинтоксикации. При шоковых состояниях, острой недостаточности кислорода, белое пятно может держаться на лбу или на пальце пострадавшего более 20 секунд.
Что такое?
Симптом Мантейфеля, или еще по-другому — симптом белого пятна, свидетельствует о недостатке кровообращения в капиллярах нижних и верхних конечностей, обусловленном проблемами с сердцем или недостатке кислорода.

Наблюдается при шоковых состояниях в связи с кровопотерей. На пальце руки в середине ногтевого ложа при нажатии на конец ногтя будет наблюдаться расширение и сужения четкого белого пятна. Такое же пятно будет на стопах возле пальцев ног при нажатии пальцем на кожу. Положительный симптом определяется в том случае, если пятно держится не менее 3 секунд.
Почему пятно держится, не уходит моментально после нажатия? Это происходит вследствие повышенной возбудимости автономной нервной системы при шоке.
Симптом белого пятна при удушье
Иногда при родах случаются осложнения: обвитие плода пуповиной, неправильное предлежание или другие причины. Такие случайности при родах приводят к тому, что ребенку недостает кислорода и он рождается с асфиксией. При этом дыхание и сердцебиение могут вовсе отсутствовать, или дыхание оказывается прерывистым и непостоянным.
Насколько серьезно удушье новорожденного показывает шкала Апгар — это общая оценка новорожденного в первую минуту его жизни. Исходя из тех симптомов, которые описаны в таблице, врачи могут дифференцировать слабую, среднюю и тяжелую степень асфиксии новорожденного.

Синдром белого пятна присутствует при тяжелой и средней тяжести удушья. В течение нескольких секунд после надавливания на пятку, пятно не уходит. Если при этом дыхание крайне слабое, биение сердца отсутствует, неонатолог должен предпринять срочные меры по восстановлению дыхания и сердечного ритма.
При своевременной помощи ребенок быстро восстанавливает дыхательную функцию. Однако нужно провести некоторые исследования и выяснить, не начались ли повреждения тканей мозга от недостатка кислорода.
Признаки удушья
Гипоксия (от греческого) — недостаток кислорода (древнегреч. ὑπό — внизу + греч. οξογόνο — кислород). В народе говорят — удушье. Оно случается у детей и взрослых людей, например, при отравлении угарным газом. Следующие признаки могут свидетельствовать об удушье:
- Посинение кожи.
- Слабость.
- Головокружение.
- Головная боль.
- Возможна тошнота.
- Симптом белого пятна.
Из-за недостатка воздуха в крови сразу страдают капилляры на конечностях. Один из характерных признаков гипоксии изучаемое проявление длительностью в 3 секунды. Давление нужно оказать на основание пальцев стопы 1–3, и удерживать около 2–3 секунд.
Асфиксия новорожденного ребенка МКБ 10
Согласно международному коду МКБ, тяжелая асфиксия новорожденных кодируется шифром Р 21. Сердцебиение менее 100 ударов в минуту.
Если асфиксия легкая, и симптом белого пятна у новорожденного отсутствует, то врач вовсе может не писать в карту ребенка этот диагноз и никаких особенных мер не предпринимать.
Шоковые состояния
При шоковых состояниях вследствие тяжелых переломов, ножевых ран и кровопотерь, связанных с ранением, нужно обязательно проверить симптом белого пятна. Если он есть, значит, организм уже потерял много крови и испытывает недостаток питательных веществ и кислорода. При шоке 3 степени количество кровопотери достигает 50 %, а общее ЧСС — 130–140 уд. в минуту.
Любой шок протекает в 2 фазах. Начинается шоковая реакция с эректильной фазы, — когда нарастает психомоторное возбуждение. Затем идет торпидная фаза, когда давление постепенно падает. Симптом белого пятна в норме — это буквально пару секунд. Если отметина сохраняется дольше 5 секунд, значит, начинается вторая фаза с падением сердечного выброса и побледнеем кожного покрова.
Шок, вызванный инфарктом, или кардиогенный шок, приводит к резкому снижению сердечного выброса крови. Это приводит к гипоксии и в 90 % случаев к моментальной смерти.
При шоке необходима квалифицированная первая помощь больному. Его кожа становится влажной, холодной из-за снижения температуры, приобретает необычный мраморный оттенок. Давление резко падает и человек теряет сознание. Симптом белого пятна при шоке, вызванном инфарктом, бесполезно проверять.
Проявление при нейроинтоксикации
Нейроинтоксикация из-за отравлений или вследствие инфекции, также будет стрессом для сердца. Симптом белого пятна при шоке 3 степени также будет наблюдаться. Кроме того, будут наличествовать другие яркие симптомы:
- спутанность сознания;
- сниженная температура;
- сбитый синусовый ритм сердца — брадикардия;
- парез кишечника;
- цианоз кожи.
Первая помощь при выраженной интоксикации — это вызвать рвоту. И срочно позвонить в скорую помощь.
Источник
Травматический шок и геморрагический шок — это виды гиповолемического шока, которые возникают при травматических повреждениях тканей организма и сопровождаются гиповолемией. Симптомокомплекс шока определяется видом травмы, объемом механического повреждения тканей и органов, величине кровопотери и гиповолемией, интенсивностью боли и реакцией-ответом организма на агрессию, продолжительностью патологического состояния.
- Симптомы травматического и геморрагического шока
- Определение объема кровопотери по шоковому индексу
- Неотложные мероприятия
- Общие принципы интенсивной терапии травмированных больных в стационаре
Симптомы травматического и геморрагического шока
Травмированные больные вначале возбуждены, беспокойны, жалуются на интенсивную боль в области разрушенных тканей. При выраженной патологии наблюдается угнетение деятельности нервной системы (заторможенность, кома). Дыхание частое, глубокое; в нем активно участвует вспомогательная мускулатура. По мере угнетения ЦНС дыхание становится ослабленным, поверхностным. В коматозных больных могут возникать обструктивные расстройства дыхания (западение языка, накопления во рту и горле мокроты, крови, поступления желудочного содержимого).
Кожа у больных приобретает синюшную окраску, по мере длительности шока становится «мраморной». Особенно это заметно над коленями и на бедрах. При значительной кровопотере (более 30% ОЦК) кожа бледная, влажная. Вследствие нарушенной микроциркуляции у больных снижается периферическая температура тела. Разница между ректальной температурой и температурой кожи составляет более 3-х градусов по Цельсию. Возникает симптом «белого пятна» (при нажатии на кожу появляется белое пятно, которое в норме исчезает через 3 с. Значительное удлинение времени существования пятна свидетельствует о микроциркуляторные расстройства).
Потеря крови и тканевой жидкости приводит к снижению тургора подкожной клетчатки, тонуса глазных яблок, кровенаполнение подкожных вен. Пульсация периферических артерий слабая; пульс становится частым, мягким, нитевидным. Снижается артериальное давление, центральное венозное давление. Вследствие гипотензии и компенсаторного спазма почечных артерий снижается почечный кровоток (перфузия почек). Развивается олигурия; почасовой темп мочеотделения составляет менее 0,5 мл / кг массы тела.
Классификациякровопотерь(1998, США)
Класс | Симптомы | Обьем кровопотерь (% от ОЦК) |
I | Ортостатическая тахикардия | 15 |
II | Ортостатическая гипотензия | 20-25 |
III | Артериальная гипотензия в положении лежа на спине, олигурия | 30-40 |
IV | Нарушения сознания, коллапс | Более 40 |
При травматическом шоке различают эректильную и торпидную фазы. Эректильная фаза возникает далеко не всегда. Она проявляется на догоспитальном этапе, продолжается короткий период (до нескольких минут) и проявляется чрезмерным возбуждением больного. Торпидная фаза проявляется угнетением жизнеобеспечивающих систем организма.

Для выявления объема кровопотери и степени глубины шока целесообразно использовать диагностический показатель шокового индекса Альговера (соотношение между частотой сердечных сокращений и величиной систолического АД). В норме этот показатель у здоровых составляет 0,5 — 0,7 (например., при ЧСС 60 в мин. и АД сист. 120 мм рт.ст. шоковый индекс составит 60: 120 = 0,5). Снижение артериального давления и компенсаторная тахикардия у больных, находящихся в состоянии шока, увеличивают шоковый индекс.
Относительная простота исследование позволяет быстро установить степень шока и объем кровопотери для адекватного восстановления дефицита ОЦК. Используют следующие вычисления.
Определение объема кровопотери по шоковому индексу
Шоковый индекс | Обьем кровопотери ( % от ОЦК ) | Степень шока |
До 1 | До 20 | 1 |
1,1-1,7 | 20-40 | 2 |
1,8 и выше | Более 40 | 3 |
Например, масса тела потерпевшего 80 кг, показатели гемодинамики: АД — 80 и 50 мм рт.ст., ЧСС — 120 уд / мин. Надлежащий объем циркулирующей крови для него составляет 70 мл / кг массы тела, т.е. 70 х 80 = 5600 мл.
Шоковый индекс = 120: 80 = 1,5.
Степень глубины шока (согласно таблице) = 2.
При таком значении шокового индекса кровопотеря составит около 30% от ОЦК. Итак, больной потерял 30% от 5600 мл, или
5600 х 0,3 = 1680 мл крови.
По мере длительности шока, даже при остановленном кровотечении, ОЦК продолжает снижаться (так называемая относительная кровопотеря, обусловленная стазом эритроцитов в сосудах микроциркуляции, их агрегацией, отторжением и исключением из общего кровообращения).
При кровопотере включается компенсаторный механизм поступления воды в сосудистое русло из межклеточного пространства и возникает феномен «разведения» крови. Лабораторные исследования выявляют снижение гемоконцентрационных показателей (гематокрита, гемоглобина, эритроцитов и белка). Этот механизм начинает срабатывать уже в первые минуты после травмы. Однако окончательно оценить объем потерянной крови по величине гемоконцентрационных показателей возможно лишь через 12-24 часа.
Непосредственную угрозу для жизни составляет быстрая массивная кровопотеря (более 30% ОЦК в течение часа); при хронических анемиях организм способен существовать даже при дефиците 70% эритроцитов и 30% плазмы.
Клинические признаки геморрагического шока (по Г.М.Сусла и соавт., 1999)
Показатель | Кровопотеря | |||
I класс | II класс | III класс | IV класс | |
Потеря крови (% от ОЦК) | <15 | 20-25 | 30-40 | Более 40 |
Пульс | <100 | >110 | >120 | >140 |
Артериальное давление | N | N | Пониженный | Пониженный |
Пульсовое давление | N или повышенный | Пониженный | Пониженный | Пониженный |
Тест “белого пятна” | N (2 с.) | Позитивный (больше 3 с.) | Позитивный | Позитивный |
Частота дыхания /мин. | 14-20 | 20-30 | 30-40 | Больше 40 |
Почасовый диурез (мл/час) | >30 | 30-20 | 15-5 | Выраженная олигурия |
Психостатус | Незначительное беспокойство | Умеренное беспокойство | Выраженное неспокойствие | Обморок, кома |
Неотложные мероприятия
- Необходимо, прежде всего, остановить артериальное кровотечение прижатием артерии к кости выше места травмы, наложением артериального жгута или закрутки выше места ранения. При этом следует зафиксировать время, когда был наложен жгут.
- Оценить состояние жизнеспособности организма (определить наличие и характер пульса над периферическими и центральными артериями, степень угнетения сознания, проходимость дыхательных путей, эффективность функции внешнего дыхания).
- Обеспечить правильное положение тела пострадавшего. В бессознательном состоянии его следует повернуть на бок, запрокинуть голову назад и несколько опустить верхнюю половину туловища. Отдельного положения требуют больные с переломами позвоночника (на твердой поверхности) и костей таза (с согнутыми в суставах и разведенными ногами).
Противопоказано закидывать голову больным с травмой шейного отдела позвоночника! - Обеспечить иммобилизацию травмированных конечностей стандартными шинами или подручным материалом.
- Наложить на рану повязку. При венозном или капиллярном кровотечении сжимающая повязка действует кровоостанавливающе. При открытом пневмотораксе лейкопластырная повязка герметизирует грудную клетку.
- Обезболить больного. Используют наркотические и ненаркотические анальгетики (1% раствор промедола, 50% раствор анальгина).
У больных с декомпенсированным шоком наркотические анальгетики могут подавить дыхательный центр. Кроме того, исключение стимулирующего влияния боли снижает активность надпочечников, у больных с дефицитом ОЦК может привести к угрожающей гипотензии. Высокая вероятность этих осложнений требует непрерывного наблюдения за больными. При невозможности обеспечения такого надзора (например, при массовом поступлении пострадавших, их транспортировке) с целью обезболивания целесообразно применить средник для неингаляционного наркоза — кетамин (по 2-3 мл 5% раствора, вводить внутримышечно). Он проявляет обезболивающий эффект, стабилизирует артериальное давление и не подавляет дыхательный центр. Для предупреждения нежелательного галлюцинаторного действия кетамина его целесообразно сочетать с введением 1-2 мл 0,5% раствора сибазона.
В места переломов вводят по 10 — 20 мл 0,5% раствора новокаина. В составе специализированной бригады медицинская сестра осуществляет венопункцию и катетеризуют периферические сосуды, помогает врачу при катетеризации артерий и магистральных вен, готовит системы для внутривенных вливаний, измеряет артериальное и центральное венозное давление, записывает электрокардиограмму, проводит оксигенотерапию и искусственную вентиляцию легких пострадавшему и т.д.
Общие принципы интенсивной терапии травмированных больных в стационаре
- Оценить состояние жизненно важных функций больного, применив дополнительные методы инструментального и лабораторного обследования.
- Соблюдать правила «четырех катетеров» (введение носового катетера для подачи кислорода, зонда в желудок для эвакуации его содержимого у бессознательных пациентов, внутривенного катетера для инфузионной терапии и катетера в мочевой пузырь для вывода мочи и измерения почасового диуреза).
- Вывести пострадавшего из шокового состояния путем адекватного обезболивания и проведения инфузионно-трансфузионной терапии.
- У больных с критическими состояниями, которые требуют немедленной операции, достигают минимальной их стабилизации гемодинамических показателей. Дальнейшее выведение их из шока проводят в операционной, путем применения наркоза и оперативного лечения.
Схема трансфузионной заместительной терапии при кровопотере (по П.Г. Брюсову, 1997)
Уровенькровозамены | Величина кровопотери (% ОЦК) | Общийобъемтрансфузий(% к величинекровопотери) | Компонентыинфузийно-трансфузионнойтерапии |
I | До 10 | 200-300 | Кристалоиды |
II | До 20 | 200 | Колоиды и кристалоиды |
III | 21-40 | 180 | Эритроцитная масса, альбумин, колоиды, кристалоиды (0,3+0,1+0,3+0,3) |
IV | 41-70 | 170 | Эритроцитная масса, плазма, колоиды, кристалоиды (0,4+0,1+0,25+0,25) |
V | 71-100 | 150 | Эритроцитная масса, свежезаготовленная кровь, альбумин (плазма), колоиды и кристалоиды (0,5+0,1 +0,2+0,2) |
- Предупреждение инфекционных осложнений с помощью противостолбнячной и противогангренозной иммунизации, антибиотикотерапии.
- Интенсивный уход за больными в ПИТе, проведение планового лечения.
Источник
Это остро развивающееся и угрожающее жизни состояние, которое наступает в результате тяжелой травмы, характеризуется критическим снижением кровотока в тканях (гипоперфузия) и сопровождается клинически выраженными нарушениями деятельности всех органов и систем.
Ведущим в патогенезе травматического шока является боль (мощная болевая импульсация, идущая из места травмы в центральную нервную систему). Комплекс нейроэндокринных изменений при травматическом шоке приводит к запуску всех последующих ответов организма.
Перераспределение крови. При этом увеличивается кровенаполнение сосудов кожи, подкожно-жировой клетчатки, мышц с образованием в них участков стазов и скоплением эритроцитов. В связи с перемещением больших объемов крови на периферию формируется относительная гиповолемия.
Относительная гиповолемия приводит к уменьшению венозного возврата крови к правым отделам сердца, снижению сердечного выброса, понижению артериального давления. Понижение артериального давления приводит к компенсаторному повышению общего периферического сопротивления, нарушению микроциркуляции. Нарушение микроциркуляции, его прогрессирование сопровождается гипоксией органов и тканей, развитию ацидоза.
Травматический шок часто сочетается с внутренним или наружным кровотечением. Что, естественно, приводит к абсолютному уменьшению объема циркулирующей крови. Несмотря на исключительную важность в патогенезе травматического шока кровопотери, все же не следует отождествлять травматический и геморрагический шоки. При тяжелых механических повреждениях к патологическому воздействию кровопотери неизбежно присоединяется отрицательное влияние нервно-болевой импульсации, эндотоксикоза и других факторов, что делает состояние травматического шока всегда более тяжелым по сравнению с «чистой» кровопотерей в эквивалентном объеме.
Одним из основных патогенетических факторов, формирующих травматический шок, является токсемия. Ее влияние начинается уже на 15-20 минуте от момента получения травмы. Токсическому воздействию подвергается эндотелий и, прежде всего, почечный. В связи с чем достаточно быстро формируется полиорганная недостаточность.
Диагностика травматического шока происходит на основании клинических данных: величины артериального давления систолического и диастолического, пульса, цвета и влажности кожных покровов, величины диуреза. При отсутствии аритмии, степень и тяжесть нарушений гемодинамики можно оценить с помощью шокового индекса (Альговера).
При закрытых переломах кровопотеря составляет:
• лодыжки — 300 мл;
• плеча и голени — до 500 мл;
• бедра — до 2 л;
• костей таза — до 3 л.
В зависимости от величины систолического артериального давления выделяют 4 степени тяжести травматического шока:
1. I степень — систолическое давление понижается до 90 мм рт. ст.;
2. II степень тяжести — до 70 мм рт. ст.;
3. III степень тяжести — до 50 мм рт.ст.;
4. IV степень тяжести — менее 50 мм рт. ст.
Клиника
При шоке степени клинические проявления могут быть скудными. Общее состояние средней тяжести. АД незначительно снижено или нормальное. Легкая заторможенность. Бледная, холодная кожа. Положительный симптом «белого пятна». ЧСС возрастает до 100 в 1 минуту. Учащенное дыхание. Вследствие повышения содержания катехоламинов в крови имеются признаки периферической вазоконстрикции (бледная, иногда «гусиная» кожа, мышечная дрожь, холодные конечности). Появляются признаки нарушения кровообращения: низкое ЦВД, уменьшение сердечного выброса, тахикардия.
При III степени травматического шока состояние больных тяжелое, сознание сохранено, отмечается заторможенность. Кожа бледная, с землистым оттенком (появляется при сочетании бледности с гипоксией), холодная, часто покрыта холодным, липким потом. АД стабильно снижено до 70 мм рт. ст. и менее, пульс учащен до 100-120 в 1 мин, слабого наполнения. Отмечается одышка, беспокоит жажда. Диурез резко снижен (олигурия). IV степень травматического шока характеризуется крайне тяжелым состоянием больных: выраженная адинамия, безучастность, кожа и слизистые оболочки холодные, бледно-серые, с землистым оттенком и мраморным рисунком. Заостренные черты лица. АД понижено до 50 мм рт. ст. и менее. ЦВД близко к нулю или отрицательное. Пульс нитевидный, более 120 в 1 минуту. Отмечаются анурия или олигурия. При этом состояние микроциркуляции характеризуется парезом периферических сосудов, а также ДВС-синдромом. Клинически это проявляется повышением кровоточивости тканей.
В клинической картине травматического шока отражаются специфические особенности отдельных видов травм. Так, при тяжелых ранениях и травмах груди наблюдаются психомоторное возбуждение, страх смерти, гипертонус скелетных мышц; кратковременный подъем АД сменяется быстрым его падением. При черепно-мозговой травме прослеживается выраженная тенденция к артериальной гипертензии, маскирующей клиническую картину гипоциркуляции и травматического шока. При внутрибрюшных повреждениях на течение травматического шока вскоре наслаиваются симптомы развивающегося
Неотложная помощь
Лечение травматического шока должно быть комплексным, патогенетически обоснованным, индивидуальным в соответствии с характером и локализацией повреждения.
• Обеспечить проходимость верхних дыхательных путей, используя тройной прием Сафара, вспомогательную вентиляцию легких.
• Ингаляция 100 % кислородом в течение 15-20 минут с последующим снижением концентрации кислорода во вдыхаемой смеси до 50-60 %.
• При наличии напряженного пневмоторакса — дренирование плевральной полости.
• Остановка кровотечение путем пальцевого прижатия, тугой повязки, наложения жгута и т.п.
• Транспортная иммобилизация (должна быть выполнена как можно раньше и надежнее).
• Обезболивание путем использования всех видов местной и проводниковой анестезии. При переломах крупных костей применяют местные анестетики в виде блокад непосредственно зоны перелома, нервных стволов, костно-фасциальных футляров.
• Парентерально (внутривенно) вводят следующие аналгетические коктейли: атропина сульфат 0,1 % раствор 0,5 мл, сибазон 0,5 % раствор 1-2 мл, трамадол 5 % раствор 1-2 мл (но не более 5 мл) или промедол 2 % раствор 1 мл.
• Или атропина сульфат 0,1 % раствор 0,5 мл, сибазон 0,5 % раствор 1 мл, кетамин 1-2 мл (или в дозе 0,5-1 мг/кг массы тела), трамадол 5 % раствор 1-2 мл (но не более 5 мл) или промедол 2 % раствор 1 мл.
Возможно применение других анальгетиков в эквивалентных дозах.
Важнейшая задача в лечении травматического шока — максимально быстрое восстановление кровоснабжения тканей. При неопределяемом уровне АД необходимы струйные переливания в две вены (под давлением), чтобы через 10-15 мин добиться подъема систолического давления до уровня не менее 70 мм рт. ст. Скорость инфузии должна составлять 200500 мл в 1 минуту. Из-за значительного расширения сосудистого пространства необходимо введение больших объемов жидкости, иногда в 3-4 раза превосходящих предполагаемую кровопотерю. Скорость инфузии определяется динамикой АД. Струйное вливание нужно проводить до тех пор, пока АД стабильно не поднимется до 100 мм рт. ст.
Таблица 8.5. Программа инфузионной терапии во время транспортировки пострадавшего

Глюкокортикостероиды вводятся внутривенно в начальной дозе 120-150 мг преднизолона и в последующем в дозе не менее 10 мг/ кг. Доза может быть увеличена до 25-30 мг/кг массы тела. Лечение сердечной недостаточности может потребовать включение в состав терапии добутамина в дозе 5-7,5 мкг/кг/мин или допамина 5-10 мгк/кг/мин, а также препараты улучшающие метаболизм миокарда, антигипоксанты — рибоксин — 10-20 мл; цитохром С — 10 мг, актовегин 10-20 мл. При развитии терминального состояния или невозможности обеспечить экстренную инфузионную терапию внутривенно вводится допамин в 400 мл 5% раствора глюкозы или любого другого раствора со скоростью 8-10 капель в 1 минуту. При внутреннем кровотечении консервативные мероприятия не должны задерживать эвакуацию пострадавших, поскольку только неотложная операция может спасти их жизнь.
Последовательность мероприятий может меняться в зависимости от преобладания тех или иных нарушений. Пострадавший транспортируется в стационар на фоне продолжающейся интенсивной терапии.
Сакрут В.Н., Казаков В.Н.
Опубликовал Константин Моканов
Источник
