Синдром бабочки можно ли вылечить
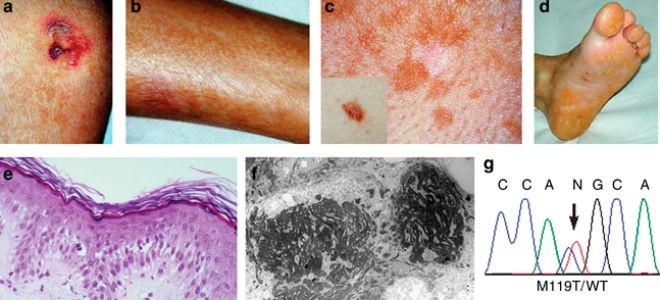

Синдром бабочки — врожденное дерматологическое заболевание, получившее в официальной медицине название буллезный эпидермолиз. Кожа у больных детей от рождения нежная и хрупкая, как крылья бабочки. Она повреждаются от любого прикосновения, что доставляет ребенку мучительную боль. Это достаточно редкое заболевание встречается у одного ребенка на сотню тысяч новорожденных.
Синдром бабочки – красивое наименование, под которым скрывается страшный недуг. Слизистая оболочка также становится хрупкой и тонкой. Полость рта, гортань и пищевод часто повреждаются жесткой пищей. Клетки кожи плохо взаимодействуют друг с другом и при любом внешнем воздействии разрываются. Буллезный эпидермолиз вылечить невозможно. Специфического лечения патологии не существует. Своевременная и адекватная симптоматическая терапия улучшает общее состояние больных.
Дети-бабочки рождаются в семьях, члены которой имеют поврежденный ген. Обычно это случается в родственных браках. Перед тем, как одеть больного ребенка, его тело необходимо обмотать специальными бинтами. Любое прикосновение приводит к отслойке кожи и образованию волдырей, которые болят и лопаются. На их месте остаются язвы и рубцы. Когда заживают одни ранки, появляются другие. Больным детям необходимо соблюдать особую осторожность и абсолютную чистоту.
Синдром бабочки – дерматит, возникающий у лиц с генетической предрасположенностью и проявляющийся клиническими признаками сразу после рождения ребенка. Недостаточное количество белка приводит к слабому сцеплению эпидермиса с дермой. Кожные покровы становятся ранимыми и чувствительными даже к слабому внешнему воздействию. Образовавшиеся волдыри зудят и болят. У таких людей выпадают волосы в очаге поражения, поражаются ногти. Заживление ран происходит долго и болезненно. Дети с тяжелыми формами патологии лишаются кожи при прохождении через родовые пути и умирают сразу после рождения. Остальные пациенты редко доживают до трехлетнего возраста. Это переломный момент для данной болезни, поскольку кожа больных в дальнейшем начинает уплотняться, а клинические симптомы возникают все реже. Заболевание встречается одинаково часто как среди новорожденных мальчиков, так и среди девочек.
Формы

Морфологические формы синдрома бабочки:
- Простая форма проявляется с периода новорожденности и имеет легкое течение. Размер волдырей колеблется от горошины до грецкого ореха. Кожа вокруг них не отекает и не краснеет. После вскрытия волдырей с серозным содержимым ранки заживают быстро и бесследно. С возрастом кожа грубеет и уплотняется. Симптомы постепенно исчезают к 12-14 годам. У большинства больных отмечается гипергидроз ладоней и стоп. Психоэмоциональное и умственное развитие детей не нарушается. В летний период заболевание обостряется.
- Полидиспластическая форма – более тяжелый вид патологии. На коже больного ребенка появляются пузыри с кровью, ранки и эрозии, которые часто гниют и плохо заживают. Ногтевые платины поражаются, возникает атрофия пальцев, отторжение некротизированных тканей и частей тела. Данная форма отличается высокой смертностью.
- Дистрофическая форма обнаруживается при рождении. Пузырьки по мере взросления организма распространяются по всему телу. Волдыри с кровянисто-серозной жидкостью лопаются, на их месте появляются эрозии и язвы, а затем грубые рубцы. Слизистая оболочка подвергается дистрофическим изменениям.
- Смешанная форма или синдром Киндлера – внутриутробное появление пузырьков на разных частях тела. По мере развития патологии у больных появляется светочувствительность, пигментация и атрофия эпидермиса, рубцы на ногтевых пластинах, поражается слизистая пищеварительной и выделительной систем. Это одна из наиболее редких и малоизученных форм синдрома бабочки.
- Злокачественная форма – смертельная. Пузыри с геморрагическим содержимым покрывают все тело, периодически кровоточат и воспаляются. У больных поражаются внутренние органы и кости. Развивается дисфункция органов пищеварительной системы. Вторичное стрептококковое инфицирование приводит к смерти больных от сепсиса.
Причины
Основной причиной патологии считается спонтанная мутация генов, которая приводит к нарушению активности некоторых ферментных систем кожи. Патологические изменения обычно происходят не в одном гене, а сразу в нескольких. Причинами повреждения кожи и появления волдырей являются: травматизация, давление, трение.
Патогенетические звенья синдрома бабочки:
- поражение структурных белков кожи,
- нарушение взаимосвязи между клетками,
- образование волдырей с серозным и геморрагическим содержимым.
В настоящее время не замечено и не определено других факторов развития буллезного эпидермолиза, кроме неблагоприятной наследственности. Обычно в генотипе папы или мамы содержится мутировавший ген. При этом патология в организме родителей не развивается. Определенная комбинация пораженных генов приводит к развитию синдрома бабочки у ребенка.
Симптоматика

Основным симптомом синдрома бабочки являются пузыри, которые появляются на коже. Обычно они заполнены серозным или геморрагическим содержимым. В зависимости от формы патологии изменяется локализация пузырьковой сыпи.
- Простая форма характеризуется появлением волдырей на верхних и нижних конечностях.
- Пограничная — образование пузырей на стенках пищеварительного и урогенитального трактов. На коже появляются язвы и раны, которые оставляют после себя грубые рубцы. Поражаются внутренние органы и суставы. У больных портятся ногти и выпадают волосы.
- Дистрофическая – волдыри на конечностях, чаще в проекции крупных суставов: коленного, локтевого, плечевого. У больных срастаются пальцы рук и ног. Эта генерализованная форма патологии сопровождается развитием мелких везикул на значительной площади тела. Результатом вскрытия пузырьков становится гиперкератоз и диспигментация кожи.

Кожа у больных детей шелушится, отслаивается и сползает, как шкура змеи. Она зудит и болит. Пузырьки на теле лопаются. На гиперемированной коже появляются язвы и рубцы. В дальнейшем поражаются слизистые оболочки, развивается гипоплазия зубной эмали. У больных часто кровоточат десны, выпадают зубы. Ногти искривляются, деформируются или атрофируются. В тяжелых случаях пузыри образуются на слизистой носа и конъюнктиве глаз. Дети-бабочки теряют волосы. Клинические признаки заболевания максимально выражены у детей в течение первых трех лет жизни. Затем их интенсивность уменьшается, кожа постепенно грубеет.
Осложнения синдрома бабочки:
- шок при обширных поражениях,
- вторичное инфицирование,
- сепсис,
- обезвоживание,
- сужение или непроходимость пищевода,
- расстройство стула,
- проктит,
- дисфагия,
- гастрит,
- кератит,
- дистрофия мышц,
- кариес,
- патологии сердца,
- синдактилия,
- деформация ногтевых пластин.
Диагностика

Наиболее информативные и надежные методы диагностики синдрома бабочки:
- Осмотр кожных покровов пациента.
- Сбор анамнеза жизни и болезни.
- Анализы мочи и крови.
- Диагностические тесты – воздействие на кожу пациента и оценка результатов.
- Изучение с помощью электронной микроскопия образцов кожи, взятых с очага поражения.
- Непрямая иммунофлюоресценция – исследование крови с помощью моноклональных и поликлональных антител против патогенных белков кожи.
- ДНК-диагностика определяет тип наследования заболевания и локализацию мутировавшего гена.
- Серологические реакции ставят с целью дифференциальной диагностики синдрома бабочки и сифилиса.
- Комплексное обследование всех систем организма.
Все перечисленные выше процедуры позволяют поставить диагноз патологии с высокой точностью.
Лечение

Синдром бабочки — неизлечимое заболевание. Больным проводят симптоматическую терапию, позволяющую улучшить состояние больных и снять боль. Наблюдение за пациентами осуществляется командой врачей, поскольку буллезный эпидермолиз является системным заболеванием.
Чтобы спасти больного ребенка, за ним необходимо правильно ухаживать. Симптоматическое лечение направлено на быстрое заживление ран и эпителизацию кожи. Для этого раны покрывают атравматичным неприлипающим материалом и множеством слоев бинта.
- Кожу следует обрабатывать антисептиками для предупреждения вторичного инфицирования. Обычно применяют бриллиантовую зелень, фуксин, метиленовую синьку.
- После вскрытия пузырьков гнойное содержимое необходимо удалять, а ранку смазывать антибактериальной или преднизолоновой мазью. На большие раны накладывают повязки. В некоторых случаях проводят системную антибиотикотерапию.
- Гормональные препараты назначают для обеспечения ремиссии и предупреждения появления пузырей – «Преднизолон».
- Витамин Е способствует выработке эластичных волокон дермы. Это лекарство значительно повышает шансы на выздоровление.
-
 Анальгетики назначают для снятия боли.
Анальгетики назначают для снятия боли. - Наружное лечение – облучение кожи ультрафиолетом.
- Пораженную кожу смазывают маслом оливы или облепихи, витаминными растворами, специальными мазями.
- Рекомендованы ежедневные купания больных детей в отваре коры дуба, календулы, калины.
- Диетотерапия имеет огромное значение в лечение больных с синдромом бабочки. Им дают жидкую и пресную пищу. После еды рот необходимо прополаскивать теплой кипяченой водой.
- Больным назначают иммуномодуляторы.
- В тяжелых случаях переливают плазму крови.
- Проводят лечение сопутствующих заболеваний.
К современным и перспективным методам лечения относятся: использование стволовых клеток, кожных трансплантатов, белковая и генная терапии. Эти методы в настоящее время все еще относятся к экспериментальным, поэтому синдром бабочки является неизлечимым заболеванием. Протеиновая и клеточная терапия – введение в организм белка и клеток, содержащих здоровых гены.

бинтование ребенка с синдромом бабочки
Чтобы избежать очередного обострения патологии, необходимо правильно подбирать одежду и обувь, исключить травмирование при любых контактах, соблюдать специальную диету, регулярно посещать врача и проходить профилактические курсы лечения. Кожу больных детей необходимо регулярно мыть и обрабатывать антисептиком. Детей следует оберегать от падений и ударов. Перед выходом на улицу необходимо обматывать тело ребенка специальными бинтами, а затем одевать одежду.
Перинатальная диагностика — первичная профилактика синдрома бабочки. Отягощенная наследственность требует проведения гистологического исследования биоптата плода. При планировании беременности необходимо уточнить информацию о наличии у родителей наследственных заболеваний, пройти генетические исследования, которые позволят предупредить развитие серьезных патологий.
Прогноз синдрома бабочки неоднозначный. Простая форма имеет доброкачественное течение и не угрожает жизни пациента. Продолжительность жизни таких больных зависит от степени поражения кожи и слизистых оболочек, а также общего состояния организма. Регулярная поддерживающая терапия позволяет людям с синдромом бабочки полноценно жить. Дистрофическая форма отличается развитием опасных осложнений и высокой смертностью. Тяжелые формы болезни приводят к инвалидности в раннем возрасте или летальному исходу новорожденных детей.
Видео: о людях с синдромом бабочки
Источник

Буллезный эпидермолиз – это группа дерматологических заболеваний, для которых характерно образование пузырьков на коже и слизистых оболочках. При этом патологическом состоянии наблюдается повышенная ранимость покровов: малейшее надавливание провоцирует возникновение проблемы.
Буллезный эпидермолиз – причины возникновения
Из-за повышенной хрупкости кожи эта патология еще известна как болезнь бабочки. Буллезный эпидермолиз причины развития имеет разнообразные. Это связано с тем, что существует несколько вариантов протекания заболевания. Основная причина данного патологического состояния – мутация 10-ти различных генов. В результате такого сбоя начинается разрушение белка. Данный процесс происходит под влиянием болезнетворного секрета. От того, какие поражены гены, зависит разновидность патологии:
- Если мутировали KRT5 и KRT14, у пациента диагностируется простая форма недуга.
- Когда сбой произошел в генах LAMB3 и LAMA3, речь идет о пограничном типе заболевания.
- Мутация COL7A1 чревата развитием дистрофического типа заболевания.
Учитывая все это, буллезный эпидермолиз чаще происходит при генном сбое, влекущем за собой активацию вредоносных ферментов. Все это приводит к разрушению белка. Без него кожа не может должным образом функционировать. Она становится очень ранимой и ломкой. Даже при малейшем воздействии извне на коже появляются язвочки и волдыри. Они доставляют множество хлопот и с большим трудом поддаются лечению.
Приобретенный буллезный эпидермолиз
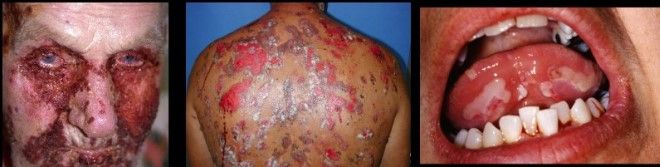
Такое патологическое состояние может проявиться в любом возрасте. Были случаи, когда данное заболевание диагностировалось у 3-хмесячного ребенка. Однако чаще буллезный эпидермолиз поражает пожилых. Подвержены развитию такого заболевания в равной степени и мужчины, и женщины. Вот как появляется болезнь бабочки:
- Развивается медленно.
- Приобретает хронический характер.
- Чаще поражает разгибательные участки, например, локти, запястья, хотя пострадать могут и другие области.
Буллезный приобретенный эпидермолиз бывает двух видов:
- классический;
- воспалительный.
Врожденный буллезный эпидермолиз
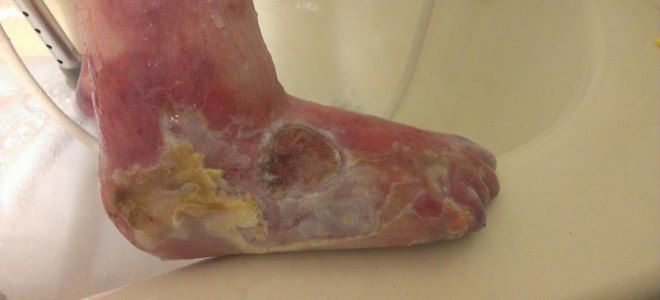
Основной фактор, влияющий на развитие данного недуга, — наследственная предрасположенность. Другими словами, патология передается от родителей к детям. Наследуется заболевание как по рецессивному, так и по доминантному признаку. Есть и другие факторы, провоцирующие возникновение болезни. От чего появляется буллезный эпидермолиз:
- вредные привычки будущей матери;
- влияние токсических и химических веществ;
- вирусные инфекции (краснуха, корь, скарлатина и другие);
- передозировка определенных медикаментов.
Буллезный эпидермолиз – симптомы

Клиническая картина напрямую зависит от типа поразившего заболевания. Например, болезнь бабочки у человека может сопровождаться стандартным проявлением – пузырьками на коже. Однако в некоторых случаях такое заболевание сопровождается поносом и сильной рвотой. Могут проявляться и другие симптомы:
- ногтевые пластины утолщаются;
- во рту появляются эрозии и язвы;
- кожа на ступнях и ладонях утолщается;
- появляются милиумы;
- редеют волосы.
В зависимости от стадии заболевание может протекать с различной степенью выраженности. Изменяться может и площадь поражения. Разнится и область локализации булл. Различают такие типы заболевания:
- простой;
- дистрофический;
- пограничный;
- смешанный.
Простой буллезный эпидермолиз
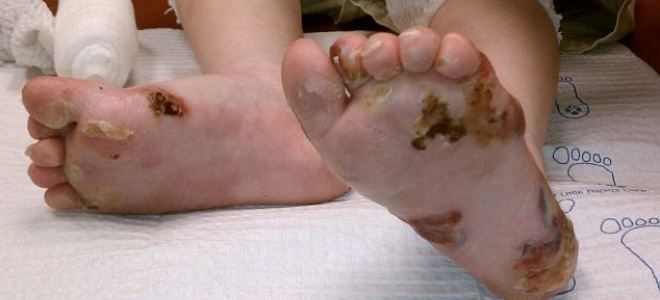
Данный тип заболевания проявляется сразу же после рождения малыша. На теле появляются волдыри, наполненные серозной жидкостью. Болезнь бабочки имеет 12 подтипов. Самыми распространенными считаются следующие варианты:
- Локализованный – заболевание поражает стопы и кисти. Его обострение наблюдается в летний период. У детей оно ярче выражено, но по мере взросления симптомы минимизируются.
- Генерализованный – считается самым тяжелым подтипом. При подобном поражении кожа покрывается водянистыми прыщами и волдырями. Одновременно на ладонях и подошвах стоп утолщается эпидермис, появляются атрофические рубцы, наблюдается деформация ногтей.
- Пятнистый – на начальном этапе заболевание протекает как простой эпидермолиз. Вскрытые волдыри оставляют на коже пигментные пятна.
- Негерпетиформный – на различных участках тела появляются одиночные пузыри.
Дистрофический буллезный эпидермолиз
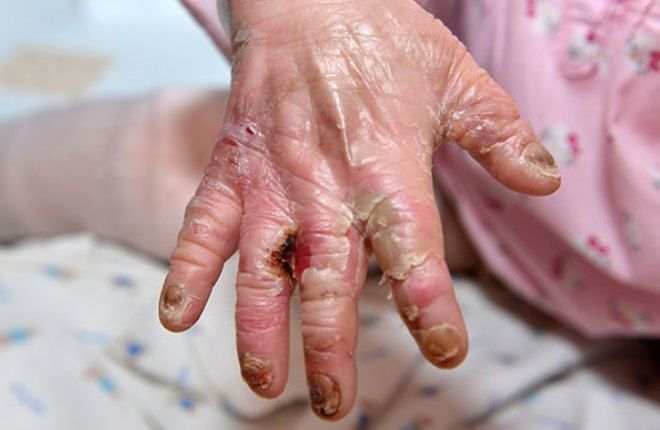
Существует два типа такого заболевания: гиперпластический и полидиспластический. К тому же различают буллезный эпидермолиз рецессивно дистрофической формы и доминантной. Для гиперпластического типа характерны следующие признаки:
- Болезнь начинает проявляться сразу же после появления на свет малыша или в течение первых двух суток.
- После любого механического воздействия на коже образуются водянистые прыщи.
- Вскрытые пузыри оставляют на коже рубцы и шрамы.
- Ногтевые пластины и зубы не деформируются.
- Заболевание не отражается на умственном и физическом развитии ребенка.
- Поражаться высыпаниями могут не только кожные покровы, но и слизистые.
- По мере взросления малыша болезнь ослабевает.
Не трудно распознать, как выглядит буллезный эпидермолиз, фото демонстрируют проявляемые при этом недуге симптомы. Для полидисплатического типа патологии характерна такая клиническая картина:
- Негативные признаки начинают проявляться сразу же после рождения крохи.
- Высыпания поражают слизистые и кожу, при этом появляться они могут спонтанно.
- В волдырях содержится жидкость с примесями крови.
- После вскрытия пузырьков на их месте образуются язвочки.
- Пациенты жалуются на сильный зуд.
- Наблюдается деформация ногтей и зубов.
- Нередко происходит самопроизвольное отторжение отдельных участков тела, например, фаланг пальцев.
- У ребенка отмечается задержка развития, как физического, так и психического .
Пограничный буллезный эпидермолиз
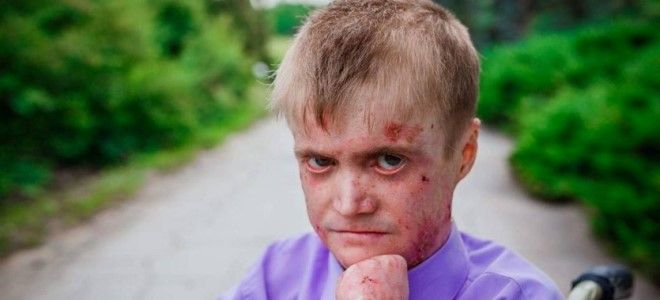
Этот тип заболевания считается чем-то средним между простой формой и дистрофической. Существует два вида такого недуга: подтипы Херлитца и не-Херлитца. Такой буллезный эпидермолиз (болезнь бабочки) имеет следующие особенности:
- увеличивается чувствительность кожи и слизистых к раздражителям;
- наблюдается грануляция соединительных тканей;
- повреждается зубная эмаль.
Синдром Киндлера

Это отдельный тип заболевания. Он считается малоизученным. К тому же встречается данный недуг очень редко. Механобуллезная болезнь характеризуется проявлением таких симптомов, как:
- образование волдырей;
- нарушение в работе пищеварительной системы;
- развитие пародонтита, кариеса и прочих заболеваний ротовой полости;
- появление нарушений в функционировании мочеполовой системы;
- истончение ногтевых пластин.
Буллезный эпидермолиз – лечение
Перед назначением терапии прописывается исследование, позволяющее подтвердить предположительный диагноз. При сборе информации учитываются жалобы пациента и проводится лабораторное исследование. Только после того как подтвердился диагноз буллезный эпидермолиз, доктор прописывает терапию. Например, для обработки вскрытых волдырей чаще используются такие антисептические средства:
- Нитрофурал;
- водный раствор Хлоргексидина биглюконата;
- хлорид метилтиониния;
- дигидрохлорид октенидина.
Если в области поражения наблюдаются признаки вторичного инфицирования, буллезный эпидермолиз дистрофический тип лечится при помощи следующих средств:
- антимикробной серебросодержащей повязки;
- мазевым атравматическим средством с восковым покрытием;
- парафинированной марлевой повязкой, пропитанной раствором Хлоргексидина;
- антимикробным силиконовым покрытием.
Назначаться могут и средства, стимулирующие регенерацию тканей:
- Декспантенол;
- Ацетат ретинола;
- Бепантен плюс.
В случае распространения инфекции прописываются следующие антибиотики:
- Ципрофлоксацин;
- Амоксициллин;
- Моксифлоксацин.
Если поражены слизистые ротовой полости, назначаться могут такие препараты:
- Холина салицилат;
- Гидроксид алюминия;
- Ретинола пальмитат.
Лечится или нет буллезный эпидермолиз?
На сегодняшний день не существует терапии, позволяющей полностью избавиться от заболевания. Пациентам, у которых диагностирована такая патология, назначается лишь симптоматическое лечение, благодаря которому можно немного улучшить их состояние и минимизировать неприятные ощущения. По этой причине вопрос, лечится ли болезнь бабочки, все еще имеет отрицательный ответ. В данный момент времени это заболевание считается неизлечимым.
Буллезный эпидермолиз – клинические рекомендации
Для пациента очень важно, чтобы правильно была подобрана его одежда:
- Следует отдать предпочтение той, что изготовлена из натуральных тканей.
- При этом одежда не должна сжимать и стягивать.
- Желательно, чтобы она была многослойной: это позволит сохранить тепло и предупредит скопление пота.
- Нижнее белье и первый слой одежды, контактирующий непосредственно с кожей, надевать нужно швами наружу.
- Недопустимо наличие тугих резинок и ремешков.
Буллезный эпидермолиз – болезнь, при которой важно, чтобы обувь у пациента была удобной и свободной:
- Желательно, чтобы она изготавливалась из мягкой кожи, была с минимальным количеством швов.
- Во избежание травмирования следует отдать предпочтение обуви без декоративных элементов.
- Не лучшим вариантом считаются изделия на молнии: рекомендуется отдать предпочтение тем, что на липучках.
Буллезный эпидермолиз – продолжительность жизни
Прогноз при этом заболевании неоднозначный. Если диагностирована болезнь бабочки, сколько живут зависит от формы заболевания, степени поражения кожи и слизистых оболочек, возраста пациента и его общего состояния. По статистике, у новорожденных с синдромом буллезного эпидермолиза тяжелой формы продолжительность жизни небольшая. К тому же высок риск возникновения летального исхода при неправильном уходе за пациентом. У взрослых болезнь протекает легче: периоды обострения чередуются с ремиссией. Увеличению продолжительности жизни способствует регулярная поддерживающая терапия. В США, например, есть люди-бабочки, которые доживают с подобным диагнозом до 80 лет.
Источник
