Синдром ашермана код по мкб 10
Содержание
- Описание
- Причины
- Симптомы
- Классификация
- Диагностика
- Лечение
Названия
Синдром Ашермана.
Синдром Ашермана
Описание
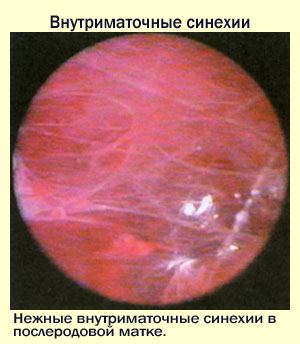
Внутриматочные синехии представляют соединительнотканные сращения, спаивающие между собой стенки матки и вызывающие ее деформацию. При наличии синехий нормальный эндометрий подвергается атрофической трансформации. Внутриматочные синехии приводят к расстройству менструальной функции, создают механические препятствия для продвижения сперматозоидов, ухудшают условия для имплантации плодного яйца. Отсюда следуют основные проявления синдрома Ашермана – гипоменорея, вторичная аменорея, самопроизвольные аборты, бесплодие.
Причины
Есть несколько теорий возникновения внутриматочных синехий — инфекционная, травматическая и нейро-висцеральная. Однако основным фактором заращения матки считается механическая травма слизистой оболочки после родов или аборта, а инфекция уже вторичный фактор.
Наиболее вероятным возникновение внутриматочных синехий у женщин с замершей беременностью. Это связывают с тем, что после выскабливания полости матки остатки плаценты могут вызывать активацию фибробластов (клетки соединительной ткани) и образование коллагена до восстановления слизистой оболочки.
Внутриматочные синехии также могут возникнуть у 5-40% женщин с повторными выкидышами, после операций на матке (миомэктомии, метропластики, выскабливания слизистой оболочки матки для диагностики, конизация шейки матки. Эту патологию может спровоцировать и эндометрит или внутриматочный контрацептив.
Симптомы
В зависимости от степени выраженности внутриматочных синехий может развиваться гипоменструальный синдром или вторичная аменорея. При облитерации нижних отделов матки при функциональной сохранности эндометрия в ее верхних отделах, может отмечаться формирование гематометры.
Значительно выраженные внутриматочные спайки при недостатке функционирующего эндометрия препятствуют имплантации плодного яйца; облитерация труб делает невозможным процесс оплодотворения. Поэтому внутриматочные синехии часто сопровождаются невынашиванием беременности или бесплодием. Кроме того, даже наличие слабо выраженных внутриматочных синехий нередко становится причиной неэффективности экстракорпорального оплодотворения.
Скудные месячные.
Классификация
По типу гистологического строения выделяют 3 группы внутриматочных синехий. Пленочные сращения обычно состоят из клеток базального эндометрия, легко поддаются рассечению наконечником гистероскопа и соответствуют легкой форме синдрома Ашермана. При средней степени внутриматочные синехии фиброзно-мышечные, крепко спаяны с эндометрием, при рассечении кровоточат. Тяжелая форма синдрома Ашермана характеризуется плотными, соединительнотканными внутриматочными синехиями, которые с трудом подаются рассечению.
По степени вовлеченности полости матки и распространенности внутриматочных синехий выделяют 3 степени синдрома Ашермана. При I степени в патологический процесс вовлекается менее 25% полости матки, синехии тонкие, не распространяются на дно матки и устья труб. При II степени заболевания синехии занимают от 25% до 75% полости матки, слипание стенок отсутствует, отмечается частичная облитерация дна и устья маточных труб. III степени синдрома Ашермана соответствует вовлечение практически всей полости матки (>75%).
Оперативная гинекология использует международную европейскую классификацию Ассоциации гинекологов-эндоскопистов, согласно которой выделяется пять степеней внутриматочной патологии. В основу классификации положены данные гистероскопии и гистерографии, учитывающие состояние внутриматочных синехий, их протяженность, наличие окклюзии в устьях труб, степень повреждения эндометрия.
Первая степень синдрома Ашермана характеризуется наличием тонких и нежных внутриматочных синехий, которые легко разрушаются при контакте, свободными устьями фаллопиевых труб.
При второй степени синдрома Ашермана выявляется плотная одиночная спайка, соединяющая изолированные части полости матки; синехия не разрушается при контакте с концом гистероскопа; устья маточных труб просматриваются. Возможен вариант локализации синехий в зоне внутреннего маточного зева при неизмененных верхних отделах полости матки.
Третьей степени синдрома Ашермана соответствует наличие плотных множественных синехий, соединяющих отдельные части полости матки, и односторонней облитерации устья маточной трубы.
При четвертой степени синдрома Ашермана выявляются плотные обширные внутриматочные синехии, частичная окклюзия полости матки и устьев обеих труб.
Пятая степень сочетает в себе обширные процессы фиброзирования и рубцевания эндометрия с явлениями I или II, III или IV степени синдрома Ашермана, а также гипоменореей или аменореей.
Диагностика
Для правильной постановки диагноза о состоянии внутриматочной полости необходимо проведение полного обследования, которое включает собеседование с пациенткой, сбор информации об анамнезе, позволяющей установить причину возникновения нарушений в матке. Кроме того, проводятся трансвагинальное ультразвуковое обследование, диагностическая гистероскопия и гистеросальпингография.
Трансвагинальное УЗИ позволяет получить изображение матки путем ввода во влагалище ультразвукового датчика. Обычно исследование проводится в кабинете гинеколога. При подозрении на синдром Ашермана необходимо определить состояние эндометрия в различные моменты цикла, так как в местах возникновения синехий происходит патологическое разрастание слизистой оболочки. Трехмерное ультразвуковое исследование предоставляет дополнительную информацию и исключает другие патологии.
Диагностическая гистероскопия позволяет лучше рассмотреть спайки, узнать степень их разрастания, определить состояние полости, увидеть отверстия маточных труб, определить реальные возможности лечения и сделать реальный прогноз результатов в зависимости от сложности каждого конкретного случая. Это простой диагностический метод, который не требует общего наркоза и который при помощи физиологической сыворотки дает возможность обследовать внутреннюю часть матки и увидеть изображение на экране монитора. Процедура делается амбулаторно.
Гистеросальпингография предоставляет меньше информации, чем диагностическая гистероскопия, поэтому она используется реже.
После постановки диагноза синдрома Ашермана необходимо определить, как заболевание сказывается на клиническом состоянии пациентки. То есть нужно узнать, хочет ли женщина забеременеть и, если ей это не удается, имели ли место повторяющиеся аборты или нарушения имплантации, или синдром привел лишь к уменьшению менструальных выделений. Все это помогает выбрать правильный метод лечения.
Лечение
Целью лечебных мероприятий при синдроме Ашермана служит малотравматичное устранение внутриматочных сращений, восстановление нормальной менструальной функции и фертильности.
При внутриматочных синехиях первым этапом показано проведение операционной гистероскопии с целью рассечения спаек под визуальным контролем. Разделение синехий в зависимости от их плотности производится корпусом гистероскопа, эндоскопическими ножницами, щипцами, гистерорезектоскопом, лазером. Для исключения перфорации матки используется контроль с помощью УЗИ или лапароскопии.
После операционного этапа пациентке с синдромом Ашермана назначается циклическая гормонотерапия эстрогенами и гестагенами, направленная на стимуляцию восстановления эндометрия и его циклической трансформации. Назначение комбинированной оральной контрацепции при внутриматочных синехиях исключается, поскольку данная группа препаратов способствует атрофическим изменениям эндометрия.
При инфекционной этиологии синдрома Ашермана производится бактериологическое исследование мазков и материалов вакуумной биопсии, проводится антибактериальная терапия.
Источник
Над статьей доктора
Дурасов В. В.
работали
литературный редактор
Вера Васильева,
научный редактор
Сергей Федосов
и
шеф-редактор
Лада Родчанина

ГинекологCтаж — 32 годаКандидат наук
Клиника «Наука» на Ленина
Медицинский центр «Частный офис Рязановой»
Дорожная больница на Ново-Садовой (ДКБ)
Дата публикации 2 апреля 2020Обновлено 5 апреля 2020
Определение болезни. Причины заболевания
Синдром Ашермана — это заболевание, при котором происходит сращение стенок матки между собой и возникают внутриматочные спайки (синехии).
Впервые заращение полости матки после выскабливания (по причине послеродового кровотечения) упомянул немецкий гинеколог и акушер Генрих Фритч в 1894 году [1]. Позднее, в 1948-1950 гг., заболевание подробно описал Джозеф Ашерман, в честь которого и был назван синдром. Ашерман обнаружил, что у некоторых больных после повторных выскабливаний возникают сращения полости матки или внутреннего зева и исчезают менструации. Это состояние он назвал травматической аменореей [2][3].
Основная причина патологии — травма эндометрия, особенно на фоне инфекции, которая ведёт к воспалению в полости матки и формированию спаек. Наиболее опасны выскабливания между второй и четвёртой неделей после родов.
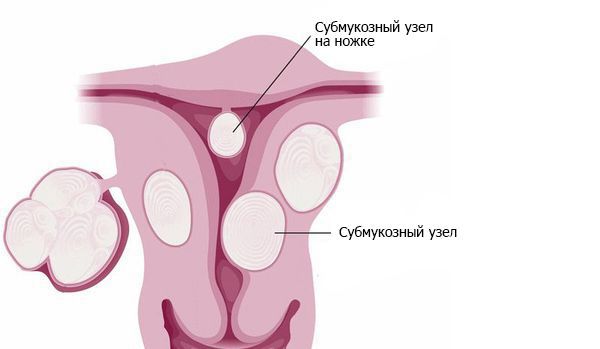
Примерно в 90 % случаев синдром Ашермана возникает в результате постабортных или послеродовых вмешательств [4]. В 40 % случаев спайки образуются после повторных выскабливаний при неполном аборте и удалении остатков плацентарной ткани [5]. Нередко сращения возникают после гистероскопических вмешательств по удалению субмукозных узлов — доброкачественных образований в подслизистом слое матки. Удаление сразу нескольких узлов повышает вероятность образования спаек [6].
Синдром Ашермана иногда встречается после наложения шва Линча (процедура для остановки послеродового кровотечения) и после эмболизации маточных артерий (операции по искусственной закупорке сосудов). К редким причинам относят воспаление половых органов при использовании внутриматочной спирали, генитальном туберкулёзе и шистоматозе (токсико-аллергическом заболевании, вызванном гельминтами).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома Ашермана
Как правило, женщины самостоятельно замечают заболевание, когда после медицинского аборта или другой внутриматочной процедуры менструации стали скудными (гипоменоррея) или исчезли совсем (аменорея) [8]. Вместо них внизу живота возникают схваткообразные интенсивные боли, вызванные затруднением оттока менструальной крови. Эти боли появляются каждый месяц, соответствуя фазе менструального цикла, однако выделений при этом нет. К другим симптомам синдрома относят:
- бесплодие;
- выкидыши;
- нарушение плацентации (врастание плаценты и её предлежание) [9];
При патологии кровь скапливается главным образом не в матке (поскольку там нет свободного пространства из-за сращения), а в маточных трубах. Всасывание менструальной крови может приводить к повышению температуры до субфебрильных величин (чуть больше 37°).
Патогенез синдрома Ашермана
Внутриматочные сращения возникают в ответ на травму или удаление эндометрия противоположных стенок полости матки. После травмы в считаные минуты начинается острое воспаление. Воспалительный процесс активирует комплекс биохимических реакций, похожих на те, которые возникают при кровотечении:
- Тромбоциты прилипают к повреждённой поверхности.
- Местный кровоток усиливается, расширяются мелкие сосуды, по которым течёт артериальная кровь (артериолы).
- Клетки, которые помогают организму бороться с воспалением (нейтрофилы и макрофаги), перемещаются к месту травмы.
- Формируется фибриновая плёнка. Поначалу она тонкая, как паутинка, и располагается в зонах, поверхность которых наиболее повреждена, чаще в месте перехода шейки в тело матки (область внутреннего зева), хотя может покрывать и всю полость матки.
- На третий день после травмы начинают расти клетки, формирующие соединительнотканный рубец, а на пятый в фибриновой плёнке развивается сосудистая сеть, что неотвратимо ведёт к образованию сращений в полости матки [7].
Таким образом, сращения можно обнаружить на пятый день после вмешательства. Следует отметить, что фибриновая плёнка появляется после травмы у всех пациентов — это защитная реакция организма для ограничения повреждённого участка. У многих женщин к пятому дню плёнка рассасывается, и они выздоравливают, но у части запускается процесс образования спаек.
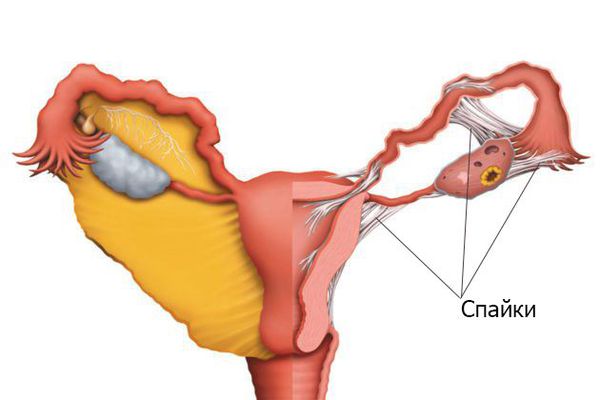
Формирование спаек зависит от степени травмы, состояния иммунной системы, врождённых особенностей и других факторов, многие из которых непонятны до сих пор. Развитию патологии способствуют:
- наличие сгустков крови или остатков плодного яйца в полости матки, что является хорошей питательной средой для микробов;
- заболевания, передающиеся преимущественно половым путём;
- ослабленный иммунитет;
- перенесённое в прошлом вмешательство на шейке матки, ухудшившее её барьерную функцию и другие факторы.
Классификация и стадии развития синдрома Ашермана
Существует несколько классификаций синдрома Ашермана. Одна из самых простых и удобных — классификация по March (2011), который разделял внутриматочные сращения на 3 группы:
- Умеренные — нежные и тонкие спайки, которые занимают менее 25 % полости матки. Устья маточных труб и дно матки свободны или минимально вовлечены.
- Средние — спайками покрыто от 25 до 75 % полости матки, устья маточных труб и дно частично заращены;
- Выраженные — дно и устья маточных труб полностью заращены, спайками покрыто более 75 % полости матки [10].
Степени развития заболевания более подробно рассмотрены в классификации European Society of Gynecological Endoscopy (1995) [11].
| Степень | Распространённость внутриматочных спаек |
|---|---|
| 1 | — тонкие и/или плоскостные спайки в устьях маточных труб, которые легко разрушаются тубусом гистероскопа; |
| 2а | — единичные плотные сращения соединяют противоположные зоны полости матки; — устья маточных труб визуализируются; — спайки не могут быть разделены тубусом гистероскопа. |
| 2б | — полное заращение внутреннего зева, при этом верхняя часть полости матки выглядит нормально; |
| 3 | — множественные плотные сращения соединяют противоположные зоны полости матки; — устье одной маточной трубы полностью заращено; |
| 4 | — выраженные плотные сращения с частичным заращением полости матки и устьев обеих маточных труб; |
| 5а | -выраженное рубцевание и разрастание или замещение плотной соединительной тканью внутреннего слоя матки в сочетании со спайками 1 или 2 степени; — аменорея или выраженная гипоменорея; |
| 5б | — выраженное рубцевание и фиброз эндометрия в комбинации со спайками 3 или 4 степени; — аменорея. |
По классификации Американского Общества Репродуктивной Медицины оцениваются данные рентгенодиагностики маточных труб (гистеросальпингографии), гистероскопии, тип спаек, степень нарушений менструальной функции и формируется долгосрочный прогноз по возможности зачать и выносить ребёнка [12].
| Степень вовлечения полости матки | Менее 1/3 – 1 балл | 1/3-2/3 – 2 балла | 2/3 – 4 балла |
|---|---|---|---|
| Тип спаек | Нежные – 1 балл | Нежные и плотные – 2 балла | Плотные – 4 балла |
| Нарушение менструаций | Норма – 0 баллов | Гипоменоррея – 2 балла | Аменорея – 4 балла |
Суммируя баллы, выделяют 3 стадии:
- слабая — 1-4 балла;
- средняя — 5-8 баллов;
- тяжёлая — 9-12 баллов.
Осложнения синдрома Ашермана
Заболевание может вызывать следующие осложнения:
1. Бесплодие. Беременность возможна только после удачно проведённой операции, при которой удаётся восстановить полноценный объём полости матки и освободить устья маточных труб.
2. Циклические ежемесячные боли. Возникают при заращивании внутреннего зева и нижней трети полости матки.
3. Эндометриоз. Выражается в том, что клетки эндометрия (внутреннего слоя стенки матки) разрастаются за пределами этого слоя. Согласно имплантационной теории, заболевание вызвано тем, что большое количество менструальной крови через маточные трубы попадает в брюшную полость. Отток во влагалище при этом затруднён. Обилие крови в брюшной полости приводит к тому, что защитные силы организма не успевают подавлять активность и разрушать клетки эндометрия.
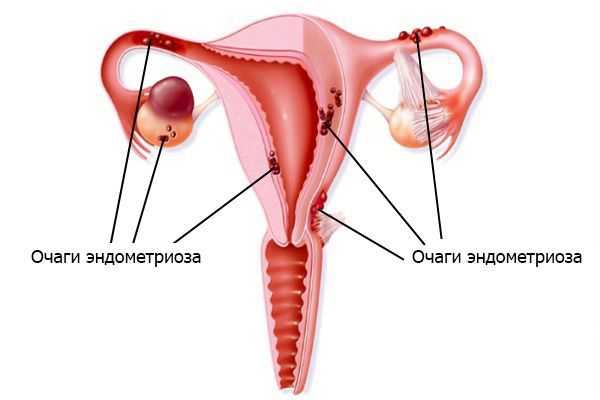
4. Невынашивание беременности, выкидыши. Основная причина состоит в том, что сращения ограничивают функциональный объём полости матки и не дают ей растягиваться.
5. Гипоменструальный синдром (скудные менструации — 1-2 дня, меньше 25 мл, а порой несколько дней в виде «мазни»). Возникает при частичном заращении полости матки.
6. Неправильное прикрепление (врастание в стенку матки) плаценты. Осложнение проявляется, когда плацента не отделяется после родов. Это может вызвать кровотечение и в ряде случаев приводит к удалению матки.
Диагностика синдрома Ашермана
Основные методы диагностики:
- Диагностическая гистероскопия. Метод позволяет визуально оценить степень поражения эндометрия и является золотым стандартом выявления синдрома Ашермана [13].
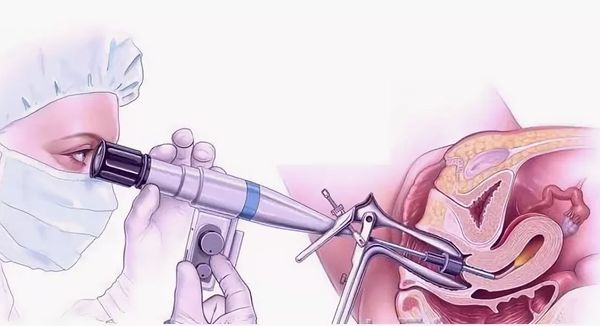
- Гистеросальпингография — исследование, при котором в полость матки вводят рентгеноконтрастный раствор и выполняют рентгеновские снимки для получения изображения полости матки и просвета маточных труб. Имеет лишь историческое значение, потому что точность метода невелика, а лучевая нагрузка на гениталии существенна. Облучение может спровоцировать злокачественные заболевания половых органов или ухудшить работу яичников.
- Зондирование полости матки — метод гинекологического исследования, который проводят с помощью специального маточного зонда.
- Ультразвуковое исследование. Если есть спайки, то на снимках видны эхогенные, нерегулярные эксцентричные линейные сигналы — беловатые плотные участки рубцовой ткани или локальное истончение эндометрия. Исследование проводят в лютеиновую фазу (период с момента овуляции и до начала менструаций).
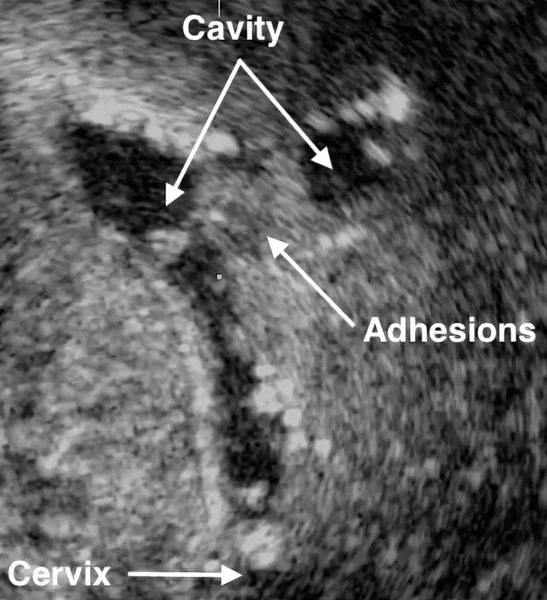
- Соногистерография — ультразвуковое исследование, во время которого в полость матки вводят физиологический раствор.
- Допплеровское исследование — ультразвуковая оценка органических изменений, нарушающих кровоток. Метод позволяет оценить функциональное состояние эндометрия.
- Магнитно-резонансная томография — применяется в случаях тотального поражения полости матки при невозможности провести гистероскопию.
Гистероскопия является самым точным и надёжным методом диагностики синдрома Ашермана. Другие техники выполняют вспомогательное значение и часто дают противоречивые результаты при субмукозных миомах (узлах, растущих в полость матки) и при гиперпластических процессах эндометрия.
Лечение синдрома Ашермана
Операция показана при бесплодии, невынашивании беременности и циклические болях, возникающих из-за затруднения оттока менструальной крови. В последнем случае цель операции состоит в удалении жидкого содержимого из полости матки.
Первые попытки лечить синдром Ашермана заключались в проведении лапаротомии (операции, которая производится путем рассечения передней брюшной стенки скальпелем), утеротомии (рассечении стенки матки) и пальцевом разрушении спаек. Данные методики имеют лишь историческое значение, поскольку появление гистероскопии значительно улучшило результаты терапии.
Перед операцией, как правило, проводят профилактическое лечение антибиотиками широкого спектра действия. Цель операции — полностью восстановить полость матки. К сожалению, при обширном поражении часто невозможно обнаружить устья маточных труб и найти правильное направление для рассечения сращений. Тогда задача состоит в создании объёма полости матки, достаточного для применения методов вспомогательной репродукции.

Важные аспекты хирургического вмешательства:
- За несколько минут до операции проводят трансвлагалищное УЗИ, чтобы чётко представлять изгиб полости матки. Для навигации в сложных случаях используют ультразвук и лапароскопию, хотя эти методы не могут гарантированно предотвратить разрыв стенок матки, если хирург потеряет правильное направление при рассечении сращений.
- Рассечение сращений производят от центра полости матки латерально (в боковую сторону) и в сторону устьев маточных труб. Рубцовая ткань, в отличие от миометрия, не кровоточит — это является критерием правильности выбранного курса.
- Часто достаточно рассечь плотные сращения в области внутреннего зева и нижней трети полости матки. Это поможет получить доступ ко дну матки, где сращения обычно не очень плотные, и без затруднений освободить устья маточных труб.
Если операция прошла удачно и пациентка чувствует себя хорошо, то уже вечером она может быть выписана. Если процедура была сложной или потребовалось проведение лапароскопии, придётся провести ночь в стационаре.
Прогноз. Профилактика
Прогноз не всегда благоприятен, поэтому особое внимание следует обратить на профилактические меры. Их можно разделить на две группы:
1. Методы первичной профилактики развития спаек в полости матки:
- Бережное отношение к матке при выскабливании, снижение числа повторных вмешательств. Этого можно добиться применением гемостатиков (препаратов, останавливающих кровотечение) после абортов, что уменьшит риск повторного выскабливания. При наличии остатков плодного яйца в полости матки не следует торопиться с выскабливанием, так как 95 % плацентарных полипов (остатков беременности) спонтанно разрушаются в течение трёх месяцев на фоне приёма оральных контрацептивов. Если же повторное опорожнение полости матки необходимо, то выполнить это можно деликатно: методом вакуум-аспирации при ультразвуковой навигации.
- Чтобы предотвратить развитие спаек после внутриматочной хирургии следует ограничить использование электрохирургии в пользу методики Cold Loop («Холодная петля»). Технология заключается в том, что при удалении субмукозных узлов 1 и 2 типов (когда часть узла находится в полости матки, а часть в стенке) часть узла в матке постепенно удаляется по кусочкам с помощью высокотемпературной петли. Далее узел извлекается из стенки матки с помощью специальных механических устройств, при этом миометрий сокращается и выталкивает остатки узла в просвет полости матки. Очень важно при этом находиться в правильном слое — между псевдокапсулой (растянутыми тканями матки, покрывающими миоматозный узел) и самой миомой. Это позволяет бескровно выделить узел из ложа и обойтись без прижигания тканей, либо использовать её в минимальном объёме на последнем этапе[15]. Это очень важно, поскольку на обожжённой поверхности полости матки легко образуются спайки, а эндометрий восстанавливается очень медленно, да и высокая температура может повредить нижележащий слой миометрия и возникает риск разрыва матки при последующей беременности.
2. Вторичная профилактика — комплекс мер, направленных на снижение риска повторного появления спаек в полости матки после их рассечения:
- После рассечения спаек для стимуляции роста эндометрия следует принимать эстрогены и ввести в полость матки гелевый противоспаечный агент [16][17]. Гель позволяет временно, на пять суток, разобщить противоположные стенки матки и не дать им срастись.
- Применение катетера Фолея (трубки для выведения мочи из мочевого пузыря) — заполненный катетер разобщает стенки матки, он может находиться в полости матки до двух недель. С этой же целью применяют различные пластиковые устройства и внутриматочные спирали. Вероятность повторного образования спаек снижается, но остаётся риск инфицирования [18].
- Согласно последним исследованиям, для регенерации эндометрия перспективно применение стволовых клеток [20].
Несмотря на профилактику спаек, они повторно образуются у 25 % женщин с умеренной степенью синдрома Ашермана и у 75 % с тяжёлой. Беременность наступает у 25-75 % оперированных женщин, доношенные дети рождаются в 26-79 % случаях. Разница в данных связана с тем, что не существует общепризнанной классификации синдрома и единого подхода ко вторичной профилактике заболевания.
В дополнение к вышеперечисленным методикам в послеоперационном периоде используют программируемую газовую дистензию. Метод заключается в том, что для разобщения стенок полость матки заполняют углекислым газом. Под давлением газа полость матки растягивается, что приводит к разрушению нежных спаек. Процедуру проводят последовательно на 3, 7 и 10 день после операции. Дополнительным преимуществом является то, что газ, в отличие от жидкости, не переносит в полость матки микроорганизмы, находящиеся на шейке, это делает процедуру более безопасной.
Источник
