Синдром артериальной гипертензии при заболеваниях почек
Почечная гипертензия — опасное заболевание, обусловленное функциональной недостаточностью почек и характеризующееся устойчивым повышением артериального давления. Важно вовремя диагностировать эту нефрогенную патологию и предпринять комплекс лечебных мер, направленных на улучшение качества жизни больного и предотвращение серьезных осложнений.

Этиология и патогенез
Повышенное артериальное давление традиционно считается уделом тех, кого постигла какая-либо сердечно-сосудистая патология. Непосвященному человеку гипертония почечного происхождения кажется чем-то совершенно необычным. Казалось бы, при чем здесь органы мочевыделительной системы, если за перекачку крови в организме отвечает сердце? По мнению ученых, в этом нет абсолютно ничего удивительного, ведь давление — это результат взаимозависимого функционирования сердечной мышцы, сосудов и почек.
В ходе эволюционного процесса этот парный фасолевидный орган принял на себя функцию регулятора одного из важнейших показателей состояния кровеносной системы. В противном случае почки попросту бы не смогли очищать поступающую в организм жидкость.
Если в этом механизме внезапно происходит сбой и давление снижается, в кровяное русло выбрасывается порция ренина — полипептидного гормона, преобразующегося в ангиотензин, который ответственен за сужение сосудов и выработку альдостерона — вещества, задерживающего в организме жидкость и натрий. Возникает опасная для жизни ситуация, при которой объем сосудистого русла не соответствует уровню циркулирующей крови. Среди причин, способствующих развитию почечной артериальной гипертензии следует выделить:
- Патологии нефрологического характера (хроническая форма пиелонефрита, мочекаменная болезнь, гломерулонефрит, гнойное поражение околопочечной клетчатки).
- Эндокринные заболевания (наибольшую угрозу представляет сахарный диабет).
- Врожденные сосудистые патологии почек (аневризма аорты, коарктация, разрастание артерий).
- Приобретенные заболевания кровеносной системы паренхиматозных органов (закупорка сосудов, склеротические изменения).
- Пороки развития (гормонально-активная опухоль надпочечников, удвоение почки).
- Стрессовые ситуации (сильное эмоциональное напряжение нередко провоцирует нарушения в работе мочевыделительной системы).
- Неправильное питание (особенно опасен избыток соли в рационе).

Классификация патологии
По характеру течения нефрогенная гипертония может быть как доброкачественной природы, так и злокачественной. В зависимости от этиологических факторов различают три формы артериальной гипертензии почечного генеза:
- Паренхиматозная. Возникает на фоне поражения тканей почек. Чаще всего регистрируется у лиц, страдающих сахарным диабетом, туберкулезом, гломерулонефритом.
- Вазоренальная (реноваскулярная). Повышению давления способствует изменение просвета почечных артерий. В группу риска автоматически попадают люди, у которых был обнаружен тромбоз, атеросклероз, аневризма. Этот вид ренальной гипертензии часто наблюдается у детей до 14 лет.
- Смешанная. Развивается вследствие поражения паренхимы почек в сочетании с сосудистыми патологиями. Заболеванию в большей степени подвержены пациенты с врожденными аномалиями, опухолями и кистозными образованиями.
Клиническая картина
Симптомы почечной гипертензии суммируются из признаков, характерных для артериальной гипертонии и заболеваний органов мочевыделительной системы. Выраженность патологического процесса и степень его внешнего проявления напрямую зависят от того, с какой клинической формой болезни приходится иметь дело. Типичными симптомами стойкого повышения давления, обусловленного проблемами с почками, являются:
- сильная головная боль;
- учащенный пульс;
- беспричинная слабость;
- стеноз почечной артерии;
- появление плавающих точек перед глазами;
- частое мочеиспускание;
- отечность тела;
- болевой синдром в области поясницы.

Между злокачественным и доброкачественным течением нефрогенной гипертензии существуют некоторые отличия. Агрессивная форма заболевания, как правило, развивается молниеносно. Диастолический показатель давления может подскочить до отметки в 120 мм рт. ст. и практически сравняться с систолическим. Человека беспокоят мучительная головная боль в затылочной области, головокружение, тошнота, повышение температуры тела. Из-за поражения зрительного нерва возникает расфокусировка зрения.
Доброкачественная почечная гипертензия отличается медленным развитием. Для нее присущ равномерный рост артериального давления. Пациент жалуется на общее недомогание, одышку, давящую головную боль и пульсацию в груди, вызванную ускорением сердечного ритма.
Диагностические процедуры
Первый этап диагностики предусматривает тщательный общеврачебный осмотр, а также целенаправленное ознакомление с жалобами пациента и сбор анамнестических данных. В постановке диагноза важная роль отводится измерению артериального давления на верхних и нижних конечностях, аускультации сердечной мышцы и крупных артерий.
В обязательном порядке проводятся общий и биохимический анализы крови. Последний необходим для определения количественного содержания в кровяной массе электролитов, мочевины и креатинина. Также выполняют общий анализ мочи, пробы (по Зимницкому и Каковского-Аддиса), бактериологическое исследование урины.
Выявить первопричину повышенного давления позволяют такие инструментальные методы диагностики, как ультразвуковое исследование паренхиматозных органов и динамическая сцинтиграфия почек. Обнаружение поврежденных почечных сосудов осуществляется посредством традиционной аортрографии, селективной или цифровой субтракционной ангиографии.

На финальном этапе, чтобы уточнить природу гипертонии, определить функциональную значимость пораженных артерий, а также выработать оптимальную интраоперационную тактику, пациенту требуется пройти радиоиммунологическое исследование уровня ренина в крови, взятой из почечной вены. В последнее время для диагностики вазоренальной гипертензии все чаще используется фармакорадиологичеческая проба с Каптоприлом.
Терапевтическая стратегия
Лечение почечной гипертонии, симптомы которой схожи с гипертонической болезнью, преследует цель нормализовать артериальное давление и замедлить прогрессирование почечной недостаточности, тем самым улучшив самочувствие больного и увеличив продолжительность жизни. Впервые выявленное нефрогенное заболевание или подозрение на него — прямое показание к госпитализации в больницу для уточнения этиологического фактора повышенного давления.
Медикаментозное лечение
Фармакотерапия должна подбираться исключительно врачом. Лекарственные средства нужны для приведения давления в норму и улучшения функционального состояния почек. Даже с учетом того, что для лечения патологии используют традиционные гипотензивные препараты, без консультации нефролога их прием с большой долей вероятности не окажет должного терапевтического эффекта. В стандартную схему терапии гипертензии почечного генеза включают следующие группы лекарств:
- бета-блокаторы (Атенолол, Метопролол, Небиволол);
- ингибиторы АПФ (Каптоприл, Эналаприл, Фозиноприл);
- мочегонные средства (Фуросемид, Индапамид, Спиронолактон);
- антагонисты кальциевых каналов (Верапомил, Дилтиазем, Лацидипин).
Бета-блокаторы нейтрализуют действие адреналина и норадреналина на особые рецепторы в сердце, в результате чего снижается частота сердечных сокращений и артериальное давление стабилизируется. Ингибиторы ангионтензинпревращающего фермента снижают выработку основного минералокортикостероидного гормона коры надпочечников (альдостерона), что препятствует повышению тонуса сосудов.

Гипертоникам рекомендован курсовой прием этих препаратов. Дневную дозировку подбирают индивидуально, учитывая форму заболевания, возраст и вес больного. Благодаря пролонгированному действию такие таблетки позволяют держать давление под контролем в течение суток даже при одноразовом приеме.
Диуретики утилизируют лишнюю жидкость из организма, не позволяя образовываться отекам, улучшают работу почек и нормализуют давление. Антагонисты кальция защищают сердечную мышцу от дистрофических изменений. Для лечения нефрогенной гипертензии достаточно часто пациентам выписывают препараты на основе Амлодипина. Кроме того, ощутимую пользу в борьбе с недугом оказывают средства химического и растительного происхождения, которые призваны улучшать работу органов мочевыделительной системы.
Хирургическое вмешательство
Если бессолевая диета и прием лекарственных препаратов не приносят никакого результата, то целесообразно задуматься об операции. Оперативное вмешательство позволяет полностью восстановить проходимость сосудов. Современные клиники оснащены оборудованием, которое позволяет проводит высокотехнологичные операции с минимальным риском для здоровья. Отличные результаты в лечении почечной гипертензии демонстрируют следующие хирургические методики:
- Чрезкожная баллонная ангиопластика. Используя катетер, снабженный баллончиком, специалист расправляет стенозированные участки артерий. Очевидным плюсом такой манипуляции является тот факт, что пациент во время операции не находится под общим наркозом, а само вмешательство занимает совсем немного времени. В редких случаях возникают осложнения в виде разрыва сосуда или обострения кровотечения.
- Открытая ангиопластика. Суть операции заключается в удалении атеросклеротических бляшек и реконструкции пораженного участка почечной артерии, для чего используются собственные сосуды или протезы. Достоинство методики в том, что у пациента полностью восстанавливается кровоток и убираются отложения, провоцирующие воспалительную реакцию. Пожилой возраст следует рассматривать как противопоказание к операции, поскольку велика вероятность сердечно-сосудистых осложнений.
Возможные осложнения
Пренебрежение рекомендациями врача или неадекватная терапевтическая стратегия зачастую становятся виновниками развития трудно поддающихся лечению заболеваний, не говоря уже про возможный летальный исход. Высокий показатель артериального давления при поражении почек многократно повышает риск возникновения следующих расстройств:
- нарушение биохимического состава крови;
- ухудшение мозгового кровообращения;
- геморрагический инсульт головного мозга;
- отек легочной ткани;
- прогрессирование почечной или сердечной недостаточности;
- слепота, возникающая в результате поражения зрительного нерва и кровоизлияния в сетчатку;
- ишемическая болезнь сердца;
- некроз паренхимных тканей.

Меры профилактики
Чтобы не допустить возникновения почечной гипертензии, важно на регулярной основе придерживаться простых, но действенных профилактических мер. Для этого нужно:
- не забывать измерять артериальное давление;
- при тревожных симптомах обращаться за квалифицированной помощью;
- не злоупотреблять солеными блюдами;
- следить за массой тела;
- отказаться от сигарет и спиртных напитков;
- не переохлаждаться;
- всячески укреплять иммунитет;
- вести активный образ жизни.
Полезное видео
На видео ниже вы найдете дополнительную информацию о почечной гипертензии:
Артериальную гипертонию неслучайно причисляют к крайне тяжелым заболеваниям, которые могут привести к трагическому исходу. В сочетании с поражением почек она опасна вдвойне. Важно сделать все возможное, чтобы избежать развития почечной гипертензии, а не тратить силы на изнурительную борьбу с ней.
Источник
Почечная гипертензия — это артериальная гипертензия (АГ), патогенетически связанная с заболеваниями почек. Почечная гипертензия является самой большой группой среди симптоматических (вторичных) гипертоний. Почки играют основную роль в регуляции АД, выделяя (и сохраняя) натрий и воду, являясь местом образования ряда прессорных и депрессорных веществ.
Связь между состоянием почек и АГ сложна и образует порочный круг, в котором почки являются одновременно и причиной АГ, и органом-мишенью. При нефрогенной гипертензии почки рано становятся такой мишенью. При первичном заболевании почек высокое АД способствует развитию и усилению поражения почек, действуя через нарушение внутрипочечной гемодинамики, а именно: развитие внутрипо- чечной гипертензии и гиперфильтрации, которые неуклонно приводят к развитию почечной недостаточности.
Повышение АД при болезнях почек обусловлено тремя основными механизмами:
- — задержка натрия и воды (нарушение водно-электролитного баланса);
- — активация прессорных гормональных систем;
- — угнетение депрессорных гормональных систем.
Задержка натрия и воды при заболеваниях почек обусловлена снижением перфузии почек и нарушением «обработки» натрия в нефроне, усилением реабсорбции натрия в почечных канальцах. Задержка натрия и воды приводит к гиперволемии — увеличению ОЦК с последующим увеличением сердечного выброса, повышению содержания натрия в сосудистой стенке с ее набуханием и увеличением чувствительности к прессорным влияниям (ангиотензина, катехоламинов, вазопрессина, сосудосуживающих гормонов эндотелия). Вслед за задержкой натрия происходит накопление кальция в сосудистой стенке (в гладкомышечных клетках) с повышением контрактильности и сосудистого тонуса, что приводит в последующем к повышению общего периферического сопротивления сосудов (ОПСС).
Активация гормональных прессорных систем. Прессорную систему составляют ренин-ангиотензин-альдостероновая система (РААС), симпато-адреналовая система (катехоламины — адреналин, норадреналин, дофамин) и прессорные гормоны эндотелия и тромбоцитов.
Ренин — фермент, синтезируемый юкстагломерулярным аппаратом почек; ангиотензиноген — фермент, синтезируемый в печени; альдо- стерон — гормон, синтезируемый клубочковой зоной коры надпочечников. Под действием ренина из ангиотензиногена образуется ангиотензин I (рис. 31.1), который под влиянием ангиотензинпревращаю- щего фермента (АПФ) переходит в ангиотензин II — самый мощный из известных прессорных веществ.

Рис. 31.1. Образование вазопрессора ангиотензина II
Увеличение активности симпатоадреналовой системы связано с повышением образования катехоламинов или их задержкой при нарушении экскреторной функции почек. Роль катехоламинов в происхождении гипертензии при заболеваниях почек связана с вазоконстрикцией и повышением общего периферического сопротивления сосудов, а также с увеличением сердечного выброса.
Депрессорная система, противостоящая действию прессорных факторов, включает в себя простагландины и калликреин-кининовую систему. Простагландины снижают тонус артерий, уменьшают их реакцию на вазопрессорные вещества, являются мощными натрий- и гидроуретиками. Поражение почечной паренхимы ведет к снижению депрес- сорной функции почек. Следует подчеркнуть, что лишь при немногих патологических состояниях можно говорить об одном ведущем механизме развития гипертонического синдрома. У большинства больных нефропатиями гипертензия имеет смешанное происхождение. Стойкая гипертония способствует также склеротическим изменениям сосудов почки (артериол) с вторичной активацией прессорных механизмов.
Клиника синдрома артериальной гипертензии при заболеваниях почек определяется степенью повышения АД, выраженностью поражения сердца и сосудов. Развитие гипертонического синдрома значительно ухудшает прогноз нефропатии. Клинические проявления при почечной гипертензии складываются из симптомов собственно гипертензии и нередко из симптомов основного почечного заболевания, хотя последние могут быть и не выраженными.
Симптомы повышения АД: головные боли, головокружение, мелькание «мушек» перед глазами, шум и звон в ушах, ухудшение зрения, боли в области сердца, одышка. При лабильной гипертензии (с гиперкинетическим кровообращением) жалуются на быструю утомляемость, возбудимость, сердцебиения, реже на головную боль. При осмотре выявляются расширение границ сердца влево вследствие гипертрофии левого желудочка, акцент II тона на аорте, повышенное АД. Лабораторно-инструментальные исследования выявляют изменения сосудов глазного дна, гипертрофию левого желудочка подтверждают электрокардиографические, эхографические, рентгенологические исследования. Гипертензия носит стойкий характер. Злокачественный гипертонический синдром, часто наблюдающийся в финале хронического гломерулонефрита, характеризуется особенно высоким и стойким диастолическим давлением (120 мм рт. ст. и выше).
Симптомы заболевания почек: анамнестические данные о перенесенных заболеваниях почек и мочевыводящих путей; дизурические расстройства; изменения цвета и количества мочи; лихорадка; отеки почечного типа; систолический шум над брюшной аортой у места отхождения почечных артерий (реноваскулярная гипертония); обнаружение при пальпации почки (нефроптоз, гидронефроз, поликистоз) или опухолевое заболевание и др.
Источник
Высокое артериальное давление – серьезная проблема века, так как именно давление крови отражает функциональные возможности сердца и сосудов. Почечной гипертензией (гипертонией) называют артериальную гипертензию, имеющую патогенетическую связь с почечной недостаточностью. Заболевание относят к вторичному типу гипертензий.
Патология встречается в 10-30% от всех диагностируемых случаев гипертензии.
Кроме высокого артериального давления (140/90 мм рт. ст. и выше), синдром артериальной почечной гипертензии сопровождается характерными симптомами: устойчивым повышением диастолического АД, молодым возрастом пациентов, высокой вероятностью злокачественной формы болезни, слабой эффективностью медикаментозной терапии, негативными прогнозами.
Сосудистая форма – это 30% всех случаев быстро прогрессирующих болезней, в 20% консервативное лечение малоэффективно.
Классификация ПГ
Виды нефрогенных гипертензий:
- Паренхиматозная ПГ возникает при болезнях, связанных с повреждениями почечной ткани. В группе риска по почечной гипертонии – больные с пиело- и гломерулонефритами, сахарным диабетом, поликистозом почек, туберкулезом, нефропатией у беременных.
- Реноваскулярная (вазоренальная) гипертония обусловлена повышенным давлением, связанным с изменением артерий при атеросклерозе, пороках сосудистой системы, тромбозе и аневризме. Эта форма ПГ часто встречается у детей (90% в возрасте до 10 лет), у пожилых пациентов доля вазоренальной ПГ составляет 55%.
- Смешанная форма ПГ предполагает сочетание паренхиматозного поражения почек с артериальным. Диагностируется у пациентов с нефроптозом, новообразованиями и кистами, врожденными проблемами почек и аномальными сосудами.
Механизм развития болезни
Нефрогенная гипертензия проявляется устойчивым ростом АД, связанным с проблемами мочевой системы. Каждый третий больной с высоким давлением имеет почечные проблемы. С возрастом процент вероятности развития патологии увеличивается.
Основная функция почек – это фильтрация крови с выводом натрия и воды. Механизм понятен из школьной физики: давление фильтрации создается благодаря различиям в сечении сосудов, которые приносят кровь и тех, которые ее выносят. Чистая кровь снова попадает в артериальную систему.
Пусковым крючком, обеспечивающим старт ПГ, является уменьшение поступления крови к области почек. Скапливаются излишки жидкости, появляются отеки. Натрий вызывает увеличение сосудов, повышается их восприимчивость к сужающим сосуды компонентам (альдостерон, ангиотензин).
Одновременно активизируется РААС (ренин-ангиотензин-альдостерон — система). Ренин, выделяемый для расщепления белков, самостоятельно давления не повышает, но вместе с белком синтезирует ангиотензин, под влиянием которого и активизируется альдостерон, способствующий накоплению натрия.
Параллельно с выработкой веществ, провоцирующих рост АД, уменьшается количество простагландинов, способствующих его понижению.
Все описанные нарушения влияют на нормальную работу сердца и сосудов. ПГ нередко сопровождается серьезными осложнениями, провоцирующими инвалидность, и даже смертельный исход.
Причины ПГ
Причины повышенного почечного давления бывают двух типов.
Врожденные:
- дисплазия, гипоплазия, тромбозы и эмболия;
- артериовенозная фистула почки;
- травмы сосудов;
- аномалии аорты и отделов мочевой системы.
Приобретенные:
- атеросклероз артерии;
- артериовенозная фистула;
- нефроптоз;
- аневризма;
- аортоартериит;
- сдавленная опухоль, гематомы или кисты артерий.
Патогенез развития ПГ до конца не исследован. Во многих случаях он связан со стенозом артерий, особенно это актуально для пациентов старше 50 лет.
Симптоматика заболевания
Комплекс формируется из симптомов АГ и основного заболевания почек. Проявление признаков зависит от формы болезни: доброкачественная развивается постепенно, злокачественная – стремительно.
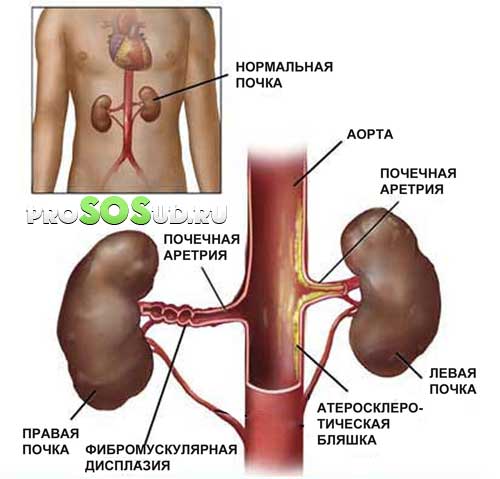
Первый вариант характеризуется стабильностью АД с преимущественным ростом диастолического давления. Жалобы на одышку, упадок сил, дискомфорт в сердце.
Второй вариант отличается повышенным давлением, резким ослаблением зрения (вплоть до полной его потери). Это связано с плохим кровообращением в сетчатке. Жалобы на острую головную боль, сопровождающуюся рвотой и головокружением.
Типичные признаки патологии сходны с симптомами артериальной гипертонии: тахикардия, головокружения и головные боли, панические атаки, уменьшение мозговой активности (проблемы с памятью, снижение концентрации внимания).
Почечная гипертензия обычно проявляет себя на фоне повреждения почек при некоторых заболеваниях (пиелонефрит, сахарный диабет, гломерулонефрит), поэтому ее симптомы всегда связаны с основной болезнью.
Среди распространенных жалоб:
- боли в пояснично-крестцовом отделе позвоночника;
- частые позывы к мочеиспусканию;
- двойное увеличение суточной нормы мочи;
- периодическое повышение температуры;
- быстрая утомляемость, общее недомогание.
Болезнь начинается внезапно, повышение давления сопровождается болью в поясничном отделе. Склонность к ПГ можно унаследовать от родителей-гипертоников. Обычные лекарства, предназначенные для понижения давления, в таких ситуациях не работают.
Клиническая картина ПГ зависит от степени изменения АД, первоначальным состоянием почек, осложнениями (сердечной недостаточностью, инфарктом, поражением сетчатки глаз и сосудов мозга).
Диагностика почечной гипертонии

Болезнь диагностируют лабораторными методами, урографией, радиоизотопной ренографией, биопсией почки.
При первичном обращении назначают общее обследование. Среди обязательных исследований – анализы мочи и крови из вен почки для выявления энзима, провоцирующего повышение АД.
По результатам анализов выбирают оптимальную схему лечения, включая необходимость оперативного вмешательства.
Для детального изучения причин заболевания и степени повреждения органов проводят УЗИ (данные о размерах и строении почек, возможных опухолях, кистах, признаках воспаления), при подозрении на злокачественные изменения назначают МРТ.
Симптом вазореальной ПГ при прослушивании зоны выше пупка – систолический шум, отдающий назад, к позвоночнику и по бокам живота. Контролируются изменения рисунка сосудов глаз: сетчатка отекает, сосуды уже нормы, наблюдаются кровоизлияния. Падает зрение. Диагностика почечной недостаточности – очень важный этап терапии. Реальная помощь больному возможна только после выявления всех причин повышения АД.
Методы лечения нефрогенной гипертензии
Медикаментозное лечение почечной гипертонии направлено на восстановление нормального АД с параллельной терапией основной болезни. Симптомы почечной АГ говорят о наличии осложнений, вызванных какими-то нарушениями. Для стабилизации АД используют:
- Тиазидовые диуретики и адреноблокаторы. Лечение продолжительное и непрерывное, с обязательным соблюдением диеты, ограничивающей количество употребляемой соли. Степень проявления почечной недостаточности оценивается по размерам клубочковой фильтрации, которую надо учитывать при разработке схемы лечения.
- Функции почек укрепляют гипотензивные средства. При вторичной ПГ наиболее эффективны допегит и празорин, защищающие органы до восстановления их нормального функционирования.
- На терминальной фазе ПГ необходим гемодиализ, в промежутках между процедурой назначают гипотензивное лечение. Курс содержит и средства для укрепления иммунной защиты.
Почечные АГ быстро прогрессируют, выводя из строя не только почки, но и мозг, сердце, поэтому так важно начать лечение сразу же после постановки диагноза.
При недостаточной эффективности медикаментозной терапии, при возникновении кисты и других аномалий рекомендуют оперативное и инвазивное лечение, например, баллонную ангиопластику.
Сосуды расширяются, раздувая баллон с катетером, который вводится в артерию. Вместе с микропротезом таким способом сосуд предохраняют от дальнейшего сужения.
Хирургические методы показаны при сохранении функций почек. Назначают при серьезных стенозах, перекрытых просветах артерий, недостаточной эффективности ангиопластики. При необходимости проводится нефрэктомия. В дальнейшем необходима трансплантация почки.
Профилактика почечной гипертензии
Профилактика болезни направлена не только на нормализацию АД, но и на предупреждение развития почечной патологии. При хронических заболеваниях рекомендуют препараты для поддержки в рабочем состоянии внутренних органов и для восстановления нормального обмена веществ.

При лечении народными средствами надо соблюдать особую осторожность. Некоторые «популярные» рецепты способны спровоцировать волну обострений болезни.
Больным с почечной недостаточностью важно внимательно контролировать симптомы почечной гипертензии, избегать неадекватных нагрузок и переохлаждения. Методы современной медицины позволяют поддерживать АД в нормальном состоянии.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
