Синдром артериальной гипертензии при тромбоцитопении
Тромбоцитопеническая пурпура — это разновидность геморрагического диатеза, характеризующаяся дефицитом красных кровяных пластинок — тромбоцитов, чаще вызванным иммунными механизмами. Признаками тромбоцитопенической пурпуры служат самопроизвольные, множественные, полиморфные кровоизлияния в кожу и слизистые оболочки, а также носовые, десневые, маточные и другие кровотечения. При подозрении на тромбоцитопеническую пурпуру оценивают анамнестические и клинические данные, показатели общего анализа крови, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга. В лечебных целях больным назначаются кортикостероидные, гемостатические препараты, цитостатическая терапия, проводится спленэктомия.
Общие сведения
Тромбоцитопеническая пурпура (болезнь Верльгофа, доброкачественная тромбоцитопения) – гематологическая патология, характеризующаяся количественным дефицитом тромбоцитов в крови, сопровождающаяся наклонностью к кровоточивости, развитию геморрагического синдрома. При тромбоцитопенической пурпуре уровень кровяных пластинок в периферической крови опускается значительно ниже физиологического — 150х109/л при нормальном или несколько увеличенном количестве мегакариоцитов в костном мозге. По частоте встречаемости тромбоцитопеническая пурпура занимает первое место среди прочих геморрагических диатезов. Манифестирует заболевание обычно в детском возрасте (с пиком в раннем и дошкольном периоде). У подростков и взрослых патология в 2-3 раза чаще выявляется среди лиц женского пола.
Тромбоцитопеническая пурпура
Причины
В 45% случаев имеет место идиопатическая тромбоцитопеническая пурпура, развивающаяся самопроизвольно, без видимых причин. В 40% случаев тромбоцитопении предшествуют различные инфекционные заболевания (вирусные или бактериальные), перенесенные примерно за 2-3 недели до этого. В большинстве случаев это инфекции верхних отделов дыхательного тракта неспецифического генеза, в 20% — специфические (ветряная оспа, корь, краснуха, эпидемический паротит, инфекционный мононуклеоз, коклюш). Тромбоцитопеническая пурпура может осложнять течение малярии, брюшного тифа, лейшманиоза, септического эндокардита. Иногда тромбоцитопеническая пурпура проявляется на фоне иммунизации — активной (вакцинации) или пассивной (введения γ — глобулина). Тромбоцитопеническая пурпура может быть спровоцирована приемом медикаментов (барбитуратов, эстрогенов, препаратов мышьяка, ртути), длительным воздействием рентгеновских лучей (радиоактивных изотопов), обширным хирургическим вмешательством, травмой, избыточной инсоляцией. Отмечаются семейные случаи заболевания.
Большинство вариантов тромбоцитопенической пурпуры имеет иммунную природу и связано с продукцией антитромбоцитарных антител (IgG). Образование иммунных комплексов на поверхности тромбоцитов приводит к быстрому разрушению кровяных пластинок, уменьшению продолжительности их жизни до нескольких часов вместо 7-10 суток в норме.
Изоиммунная форма тромбоцитопенической пурпуры может быть обусловлена поступлением в кровь «чужеродных» тромбоцитов при повторных переливаниях крови или тромбоцитарной массы, а также антигенной несовместимостью тромбоцитов матери и плода. Гетероиммунная форма развивается при повреждении антигенной структуры тромбоцитов различными агентами (вирусами, медикаментами). Аутоиммунный вариант тромбоцитопенической пурпуры вызван появлением антител против собственных неизмененных антигенов тромбоцитов и обычно сочетается с другими заболеваниями такого же генеза (СКВ, аутоиммунной гемолитической анемией). Развитие трансиммунной тромбоцитопении у новорожденных провоцируется проходящими через плаценту антитромбоцитарными аутоантителами матери, больной тромбоцитопенической пурпурой.
Дефицит тромбоцитов при тромбоцитопенической пурпуре может быть связан с функциональным поражением мегакариоцитов, нарушением процесса отшнуровывания кровяных красных пластинок. Например, симптомокомплекс Верльгофа обусловлен неэффективностью гемопоэза при анемии (B-12 дефицитной, апластической), остром и хроническом лейкозах, системных заболеваниях органов кроветворения (ретикулезах), костномозговых метастазах злокачественных опухолей.
Патогенез
При тромбоцитопенической пурпуре происходит нарушение образования тромбопластина и серотонина, снижение сократительной способности и усиление проницаемости стенки капилляров. С этим связаны удлинение времени кровотечения, нарушение процессов тромбообразования и ретракции кровяного сгустка. При геморрагических обострениях количество тромбоцитов снижается вплоть до единичных клеток в препарате, в период ремиссии восстанавливается до уровня ниже нормы.
Классификация
В классификации тромбоцитопенической пурпуры учитываются ее этиологические, патогенетические и клинические особенности. Различают несколько вариантов — идиопатическую (болезнь Верльгофа), изо-, транс-, гетеро- и аутоиммунную тромбоцитопеническую пурпуру, симптомокомплекс Верльгофа (симптоматическую тромбоцитопению).
По течению выделяют острую, хроническую и рецидивирующую формы. Острая форма более характерна для детского возраста, длится до 6 месяцев с нормализацией уровня тромбоцитов в крови, не имеет рецидивов. Хроническая форма протекает более 6 месяцев, чаще встречается у взрослых пациентов; рецидивирующая — имеет циклическое течение с повторениями эпизодов тромбоцитопении после нормализации уровня тромбоцитов.
Симптомы тромбоцитопенической пурпуры
Тромбоцитопеническая пурпура клинически проявляется при падении уровня тромбоцитов ниже 50х109/л, обычно через 2-3 недели после воздействия этиологического фактора. Характерна кровоточивость по петехиально-пятнистому (синячковому) типу. У больных тромбоцитопенической пурпурой появляются безболезненные множественные кровоизлияния под кожу, в слизистые оболочки («сухой» вариант), а также кровотечения («влажный» вариант). Они развиваются спонтанно (часто в ночное время) и их выраженность не соответствует силе травматического воздействия.
Геморрагические высыпания полиморфны (от незначительных петехий и экхимозов до крупных синяков и кровоподтеков) и полихромны (от ярких багрово-синих до бледных желто-зеленых в зависимости от времени появления). Чаще всего геморрагии возникают на передней поверхности туловища и конечностей, редко – в области лица и шеи. Кровоизлияния определяются и на слизистой оболочке миндалин, мягкого и твердого неба, конъюнктиве и сетчатке, барабанной перепонке, в жировой клетчатке, паренхиматозных органах, серозных оболочках головного мозга.
Патогномоничны интенсивные кровотечения — носовые и десневые, кровотечения после удаления зубов и тонзиллэктомии. Могут появляться кровохарканье, кровавые рвота и понос, кровь в моче. У женщин обычно превалируют маточные кровотечения в виде меноррагий и метроррагий, а также овуляторных кровотечений в брюшную полость с симптомами внематочной беременности. Непосредственно перед менструацией появляются кожные геморрагические элементы, носовые и другие кровотечения. Температура тела остается в норме, возможна тахикардия. При тромбоцитопенической пурпуре имеется умеренная спленомегалия. При профузном кровотечении развивается малокровие внутренних органов, гиперплазия красного костного мозга и мегакариоцитов.
Медикаментозная форма манифестирует вскоре после приема лекарственного препарата, продолжается от 1 недели до 3 месяцев со спонтанным выздоровлением. Радиационная тромбоцитопеническая пурпура отличается тяжелым геморрагическим диатезом с переходом костного мозга в гипо- и апластическое состояние. Инфантильная форма (у детей до 2 лет) имеет острое начало, тяжелый, часто хронический характер и выраженную тромбоцитопению (9/л).
В течении тромбоцитопенической пурпуры выявляют периоды геморрагического криза, клинической и клинико-гематологической ремиссии. При геморрагическом кризе кровоточивость и лабораторные изменения ярко выражены, в период клинической ремиссии на фоне тромбоцитопении геморрагии не проявляются. При полной ремиссии отсутствуют и кровоточивость, и лабораторные сдвиги. При тромбоцитопенической пурпуре с большой кровопотерей наблюдается острая постгеморрагическая анемия, при длительной хронической форме – хроническая железодефицитная анемия.
Наиболее грозное осложнение – кровоизлияние в головной мозг развивается внезапно и быстро прогрессирует, сопровождаясь головокружением, головной болью, рвотой, судорогами, неврологическими нарушениями.

Тромбоцитопеническая пурпура
Диагностика
Диагноз тромбоцитопенической пурпуры устанавливается гематологом с учетом анамнеза, особенностей течения и результатов лабораторных исследований (клинического анализа крови и мочи, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга).
На тромбоцитопеническую пурпуру указывают резкое снижение числа тромбоцитов в крови (9/л), увеличение времени кровотечения (>30 мин.), протромбинового времени и АЧТВ, снижение степени или отсутствие ретракции сгустка. Число лейкоцитов обычно в пределах нормы, анемия появляется при значительной кровопотере. На высоте геморрагического криза выявляются положительные эндотелиальные пробы (щипка, жгута, уколочная). В мазке крови определяется увеличение размеров и снижение зернистости тромбоцитов. В препаратах красного костного мозга обнаруживается нормальное или повышенное количество мегакариоцитов, присутствие незрелых форм, отшнуровка тромбоцитов в малочисленных точках. Аутоиммунный характер пурпуры подтверждается наличием в крови антитромбоцитарных антител.
Тромбоцитопеническую пурпуру дифференцируют от апластических или инфильтративных процессов костного мозга, острого лейкоза, тромбоцитопатий, СКВ, гемофилии, геморрагического васкулита, гипо- и дисфибриногенемий, ювенильных маточных кровотечений.

Увеличением количества мегакариоцитов в биоптате костного мозга при тромбоцитопенической пурпуре
Лечение тромбоцитопенической пурпуры
При тромбоцитопенической пурпуре с изолированной тромбоцитопенией (тромбоциты >50х109/л) без геморрагического синдрома лечение не проводится; при среднетяжелой тромбоцитопении (30-50 х109/л) медикаментозная терапия показана в случае повышенного риска развития кровотечений (артериальной гипертензии, язвенной болезни желудка и 12-перстной кишки). При уровне тромбоцитов 9/л лечение осуществляют без дополнительных показаний в условиях стационара.
Кровотечения купируются введением кровоостанавливающих препаратов, местно применяется гемостатическая губка. Для сдерживания иммунных реакций и снижения сосудистой проницаемости назначаются кортикостероиды в понижающей дозе; гипериммунные глобулины. При больших кровопотерях возможны трансфузии плазмы и отмытых эритроцитов. Вливания тромбоцитарной массы при тромбоцитопенической пурпуре не показаны.
У больных хронической формой с рецидивами обильных кровотечений и кровоизлияниями в жизненно важные органы выполняют спленэктомию. Возможно назначение иммунодепрессантов (цитостатиков). Лечение тромбоцитопенической пурпуры при необходимости должно сочетаться с терапией основного заболевания.
Прогноз
В большинстве случаев прогноз тромбоцитопенической пурпуры весьма благоприятный, полное выздоровление возможно в 75% случаев (у детей – в 90%). Осложнения (например, геморрагический инсульт) наблюдаются в острой стадии, создавая риск смертельного исхода. При тромбоцитопенической пурпуре требуется постоянное наблюдение гематолога, исключаются препараты, влияющие на агрегационные свойства тромбоцитов (ацетилсалициловая к-та, кофеин, барбитураты), пищевые аллергены, проявляется осторожность при проведении вакцинации детей, ограничивается инсоляция.
Источник
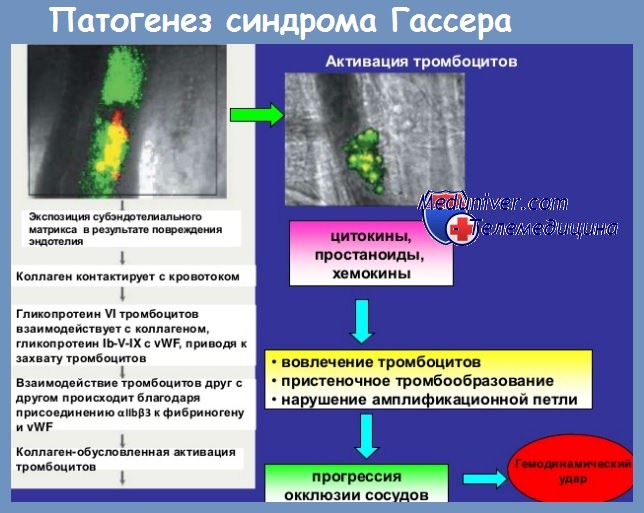
Тромбоцитопения при гемолитическом уремическом синдроме (синдром Гассера) — клиника, диагностикаСиндром Гассера появляется в основном в раннем детстве и по своему клиническому острому характеру подобен тромботической тромбоцитопенической пурпуре и при этом детерминируется также ДВС. Описанный Гассером в 1955 г., он повидимому становится более частым, так как до недавнего прошлого насчитывалось 500 случаев (Brain). С точки зрения этиопатогенеза синдром Гассера кажется острым заболеванием, имеющим характер ДВС по поводу иммунных комплексов или другого механизма, который создает синдром, подобный явлению Санарелли-Шварцманна. Повидимому коагуляция происходит по поводу первоначальных микроангиопатических поражений по поводу иммунных комплексов после вирусной инфекции или из-за других микроорганизмов (Mettler, Glascow и Balduzzi). В клиническом плане, после инфекции, обычно дыхательных путей, появляются серьезные симптомы тромботической тромбоцитопенической пурпуры с сильной лихорадкой, анемией, пурпурой, поражениями в центральной нервной системе и добавочно явления острой почечной недостаточности. В своей характерной форме, болезнь поражает детей в возрасте между 6 и 12 месяцами, но и старше, однако встречается довольно редко в возрасте старше 6 лет.
Лабораторные тесты показывают альтерации, как и при тромботической тромбоцитопенической пурпуре, от которой данная болезнь отличается с трудом, за исключением высокой поражаемости у детей, иногда в очень опасной форме благодаря почечной недостаточности, в особенности когда болезнь сопровождается и артериальной гипертензией, что бывает в 50% случаев. В одном случае, находившимся под нашим наблюдением, — речь идет о девочке 12 лет — после вирусной инфекции появился тяжелый сложный синдром с тромбоцитопенической пурпурой и геморрагиями, гемолитической анемией с понижением Hb до 3 г, нервными поражениями с локализацией верхне-правой моноплегии; в последующие дни, артериальная гипертензия и тяжелая почечная недостаточность с уремией. После короткой ремиссии, при которой церебральные и почечные симптомы смягтились, у девочки возникли острые приступы тяжелого гемолиза и тромбоцитопения с пурпурой. Кортикотерапия в дозах 100 мг/день и гепаринотерапия оказали слабое воздействие на эволюцию болезни: тромбоциты поднялись лишь до 30 000. Спленектомиюя, произведенная под кортикотерапией дала блестящую ремиссию и окончательное излечение без рецидив в течение 6-летнего надзора. В качестве лечения рекомендуется в первую очередь срочное лечение почечной недостаточности, прибегая даже к искусственной почке, затем массивная кортикотерапия и гепаринотерапия. Смертность, доходившая ранее до 30—35%, понизилась до 5%, однако у половины случаев появляется позже эволюция к хроническому громерулонефриту, даже спустя несколько лет, как это продемонстрировали Gianantonio и сотр. на 78 больных, находившихся под наблюдением долгое время. — Читать далее «Тромбоцитопеническая пурпура по поводу изоиммунизации — клиника, диагностика» Оглавление темы «Тромбоцитопеническая пурпура»:
|
Источник

Версия: Клинические протоколы (Беларусь)
Категории МКБ:
Идиопатическая тромбоцитопеническая пурпура (D69.3)
Разделы медицины:
Онкогематология, Онкология
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
01.06.2017 № 53
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Диагностика и лечение пациентов с идиопатической тромбоцитопенической пурпурой»
1. Настоящий клинический протокол устанавливает общие требования к диагностике и лечению идиопатической тромбоцитопенической пурпуры и предназначен для оказания медицинской помощи пациентам старше 18 лет в стационарных и амбулаторных условиях организаций здравоохранения, имеющих в своем составе гематологические отделения или гематологические консультативные кабинеты.
2. Для целей настоящего клинического протокола используются основные термины и их определения в значениях, установленных в Законе Республики Беларусь от 18 июня 1993 года «О здравоохранении» в редакции Закона Республики Беларусь от 20 июня 2008 года (Ведамасцi Вярхоўнага Савета Рэспублiкi Беларусь, 1993 г., № 24, ст. 290; Национальный реестр правовых актов Республики Беларусь, 2008 г., № 159, 2/1460), а также следующие определения:
тромбоцитопения – снижение количества тромбоцитов в крови ниже 150 х 10[9]/л при нормальных границах значений 150–450 х 10[9]/л;
идиопатическая тромбоцитопеническая пурпура – заболевание, характеризующееся снижением уровня тромбоцитов ниже 100 х 10[9]/л и обусловленное выработкой антител к антигенам тромбоцитов. Наименование нозологической формы заболевания (шифр по Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра, принятой в 1989 году сорок третьей сессией Всемирной ассамблеи здравоохранения): D69.3 Идиопатическая тромбоцитопеническая пурпура.
3. По степени тяжести тромбоцитопении подразделяют на:
легкую тромбоцитопению – количество тромбоцитов в крови от 100 до 150 х 10[9]/л;
умеренную тромбоцитопению – количество тромбоцитов в крови от 50 до 100 х 10[9]/л;
тяжелую тромбоцитопению – количество тромбоцитов в крови менее 50 х 10[9]/л.
4. По длительности заболевания идиопатическую тромбоцитопеническую пурпуру подразделяют на:
впервые выявленная;
персистирующая – длительность заболевания от 3 до 12 месяцев (не достигшие ремиссии пациенты, рецидивы);
хроническая – длительность заболевания более 12 месяцев.
5. Патогенетически тромбоцитопении обусловлены ускоренным распадом или потреблением тромбоцитов, снижением их продукции, секвестрацией (депонированием) тромбоцитов.
5.1. Ускоренное разрушение или потребление тромбоцитов, встречается у пациентов: с иммунными тромбоцитопениями (идиопатические тромбоцитопении (далее – ИТП)); симптоматическими тромбоцитопениями (тромбоцитопения при системной красной волчанке); при диссеминированном внутрисосудистом свертывании; при возникновении микроангиопатических синдромов (HELLP-синдром, тромботическая тромбоцитопеническая пурпура, гемолитический уремический синдром); гестационная тромбоцитопения.
5.2. Снижение образования тромбоцитов (сопровождается уменьшением количества мегакариоцитов в костном мозге) встречается у пациентов с лейкозами, при апластической анемии, при дефиците фолиевой кислоты, при приеме лекарственных средств, при вирусных инфекциях.
5.3. Секвестрация (депонирование) тромбоцитов – накопление тромбоцитов в увеличенной селезенке пациента. Наблюдается при циррозах, лимфомах, болезни Гоше и других.
Диагностика
ДИАГНОСТИКА ИДИОПАТИЧЕСКОЙ ТРОМБОЦИТОПЕНИЧЕСКОЙ ПУРПУРЫ
6. Первичная диагностика ИТП проводится в организациях здравоохранения врачами различных специальностей.
6.1. Диагностическими критериями постановки диагноза ИТП являются:
снижение количества тромбоцитов в общем анализе крови;
появление петехиально-пятнистой кровоточивости на кожных покровах и слизистых.
6.2. Верификация диагноза ИТП и дифференциация с вторичными тромбоцитопениями осуществляется в организациях здравоохранения, имеющих в своем составе гематологические отделения или гематологические консультативные кабинеты.
7. К группе риска развития вторичных тромбоцитопений относятся пациенты со следующими патологическими состояниями:
наличие заболевания, вызванного вирусом иммунодефицита человека, наличие вирусного гепатита, других инфекций, а также аутоиммунных заболеваний, иммунодефицитных состояний, лимфопролиферативных заболеваний, после вакцинации;
заболевания печени (включая алкогольный цирроз печени);
прием лекарственных средств (нестероидные противовоспалительные лекарственные средства, противотуберкулезные лекарственные средства, противоопухолевые лекарственные средства), злоупотребление алкоголем, употребление хинина (в том числе в напитках);
заболевания крови (миелодиспластический синдром, лейкемии, фиброз костного мозга, апластическая анемия, мегалобластная анемия, метастатическое поражение костного мозга);
трансфузии компонентов крови (посттрансфузионная пурпура);
врожденная тромбоцитопения (синдромы Вискота Олдрича, Бернара Сулье, тип IIb болезни Виллебранда и другие).
8. Клиническая картина ИТП.
8.1. Клиническим проявлением ИТП является только геморрагический синдром по типу петехиально-пятнистой кровоточивости.
8.2. Наличие выраженной спленомегалии свидетельствует о вторичной тромбоцитопении.
8.3. Лихорадка, потеря массы тела, гепатомегалия, лимфаденопатия свидетельствуют о возможном наличии ВИЧ-инфекции, системной красной волчанки, лимфопролиферативного заболевания как причин вторичной тромбоцитопении.
9. Обязательная диагностика:
9.1. общий анализ крови:
для ИТП характерна изолированная тромбоцитопения без изменений со стороны других ростков кроветворения;
для ИТП нехарактерны изменения морфологии клеток крови и лейкоцитарной формулы. Изменения морфологии клеток крови и лейкоцитарной формулы определяются при вторичной тромбоцитопении: шизоциты при тромботической тромбоцитопенической пурпуре и гемолитико-уремическом синдроме; увеличенное количество гигантских тромбоцитов или малых тромбоцитов при врожденной тромбоцитопении, наличие агрегатов тромбоцитов в мазках крови – в пользу псевдотромбоцитопении, связанной со стабилизацией крови этилендиаминтетрауксусной кислотой;
9.2. цитологическое исследование мазка костного мозга (подсчет формулы костного мозга) или гистологическое исследование препарата костного мозга для исключения причин вторичной тромбоцитопении у пациентов с симптомами системного заболевания кроветворной ткани, а также для обоснования целесообразности выполнения спленэктомии;
9.3. для исключения вторичной тромбоцитопении клинически неотличимой от ИТП проводится исследование на наличие: антител к вирусам иммунодефицита человека (HIV); гепатита С (анти-HCV); антигена вируса гепатита В (HBsAg);
9.4. для исключения наследственных иммунодефицитных заболеваний, как причин вторичной тромбоцитопении проводится количественное определение сывороточных иммуноглобулинов;
9.5. для диагностики аутоиммунной гемолитической анемии и в случае предполагаемой терапии анти-D-иммуноглобулином проводится прямая проба Кумбса.
10. Дополнительная диагностика:
проведение скрининговых тестов на антифосфолипидный синдром;
определение антитиреоидных антител и функции щитовидной железы:
исследования по особым показаниям: количественное или качественное определение ДНК (РНК) вирусов гепатита А, В, С, D, G; ДНК цитомегаловируса; вируса Эпштейн-Барр; антител к вирусам гепатита В (анти-HBsAg) и другим вирусам или бактериям.
Лечение
ЛЕЧЕНИЕ ИДИОПАТИЧЕСКОЙ ТРОМБОЦИТОПЕНИЧЕСКОЙ ПУРПУРЫ
Лечение ИТП проводится в организациях здравоохранения, имеющих в своем составе гематологические отделения или гематологические консультативные кабинеты.
11. При определении показаний к началу терапии ИТП учитывают:
выраженность кровоточивости;
наличие сопутствующих заболеваний (артериальная гипертензия, сахарный диабет, хроническая сердечно-сосудистая недостаточность, ожирение, остеопороз и другие);
возможные осложнения планируемой терапии;
профессиональные риски травматизации;
толерантность к побочным эффектам предлагаемой терапии;
необходимость оперативных вмешательств;
мотивацию пациента к лечению;
употребление лекарственных средств, которые могут спровоцировать кровоточивость на фоне тромбоцитопении (непрямые антикоагулянты, противовоспалительные лекарственные средства, ненаркотические анальгетики);
возраст пациента (старше 60 лет);
кровотечения в анамнезе.
12. Лечение не показано пациентам с уровнем тромбоцитов в общем анализе крови более 50 х 10[9]/л при отсутствии кровоточивости, обусловленной дисфункцией тромбоцитов, травмами, оперативными вмешательствами, сопутствующими заболеваниями, антикоагулянтной терапией.
13. Терапия первой линии (начальная терапия для впервые выявленных пациентов).
13.1. Стандартная начальная терапия.
13.1.1. Кортикостероиды для системного применения в одном из следующих вариантов:
дексаметазон в дозе 40 мг/сутки, перорально в 1 прием в течение 4 дней, 1–4 дни цикла с интервалом 14–28 дней, 3–4 цикла;
метилпреднизолон в дозе 30 мг/кг/сутки внутривенно в виде 1 часовой инфузии в течение 3 дней. Снижение дозы ступенчато 20 мг/кг/сутки внутривенно 4–6 дни, 10 мг/кг/сутки внутривенно 7–9 дни с переходом на пероральный прием преднизолона в дозе 1 мг/кг/сутки;
преднизолон в дозе 0,5–2 мг/кг/сутки перорально до подъема уровня тромбоцитов выше 30–50 х 10[9]/л. При достижении эффекта необходимо быстрое снижение дозы вплоть до его отмены. При отсутствии эффекта продолжительность терапии преднизолоном не должна превышать 4 недель.
13.1.2. Иммуноглобулин человека нормальный (для внутривенного введения): для исходного лечения используется доза 0,4 г/кг, вводимая 5 дней подряд или от 0,4 до 1 г/кг однократно, или в течение 2 последовательных дней. При необходимости в дальнейшем можно вводить 0,4 г/кг с интервалами от 1 до 4 недель для поддержания достаточного уровня тромбоцитов.
Ответ на терапию достигается в течение от 24 часов до 2–4 дней от начала. Эффект транзиторный, уровень тромбоцитов в общем анализе крови пациента возвращается к исходному уровню в течение 2–4 недель.
Для пациентов с дефицитом иммуноглобулина А обязательны лекарственные средства с минимальным содержанием иммуноглобулина А (не более 0.2 мг/мл).
14. Ургентная терапия. Показания к экстренному восстановлению гемостатически достаточного уровня тромбоцитов возникают при необходимости оперативных вмешательств, угрозе или развитии кровотечения в центральную нервную систему, желудочно-кишечный тракт, мочевыделительную систему.
14.1. Для остановки кровотечения применяют введение высоких доз иммуноглобулина человеческого нормального (для внутривенного введения) – 1 г/кг, в том числе в сочетании с кортикостероидами.
14.2. Высокие дозы метилпреднизолона 30 мг/кг/сутки внутривенно в виде 1 часовой инфузии.
14.3. Применение с гемостатической целью трансфузии донорских тромбоцитов, а также экстренная спленэктомия.
14.4. Мероприятия общего порядка: отмена лекарственных средств, снижающих функцию тромбоцитов; медикаментозное прекращение менструации; минимизация травматичности оперативного вмешательства; применение ингибиторов фибринолиза для предупреждения рецидивирующих кровотечений, кровотечений при проведении оперативного вмешательства и лечении зубов: аминокапроновая кислота по 1–4 г каждые 4–6 часов (до 24 г в сутки) внутрь.
15. Терапия второй линии. При неэффективности применения кортикостероидов и иммуноглобулина человеческого нормального (для внутривенного введения) переходят к терапии второй линии.
15.1. Спленэктомия является методом выбора в рамках терапии второй линии. Спленэктомию выполняют не ранее, чем через 6 месяцев после установления диагноза.
16. Наличие противопоказаний к спленэктомии или отсутствие согласия пациента на операцию делают необходимым применение медикаментозной терапии второй линии.
16.1. Моноклональные антитела.
Ритуксимаб применяют в дозе 375 мг/м[2] 1 раз в неделю, внутривенно капельно (начальная скорость инфузии 50 мг/ч, при отсутствии реакций гиперчувствительности возможно повышение скорости на 50 мг/ч каждые 30 мин (до 400 мг/ч)), курс лечения составляет 4 недели.
Высокий уровень ответа дает сочетание ритуксимаба с высокими дозами дексаметазона.
Ритуксимаб абсолютно противопоказан пациентам с активным гепатитом В.
Назначение ритуксимаба возможно только решением консилиума с обязательным участием врачей-гематологов после получения информированного согласия пациента.
16.2. Элтромбопаг (агонист рецепторов тромбопоэтина) назначается в дозах 25, 50 и 75 мг/сутки внутрь однократно. Лекарственное средство показано пациентам с хронической ИТП, у которых была проведена спленэктомия и которые не отвечают на лечение кортикостероидами и иммуноглобулинами, а также пациентам, имеющим противопоказания к спленэктомии, как терапии второй линии.
Элтромбопаг назначается на длительное время для поддержания числа тромбоцитов свыше 50 х 10[9]/л. Ответ у всех групп пациентов достигается через 1–2 недели терапии. Терапию можно считать неэффективной, если пациент не дает ответа на нее в течение 4-х недель. У пациентов, принимающих элтромбопаг, можно уменьшить объем сопутствующей терапии либо отменить ее полностью.
16.3. Этапы терапии элтромбопагом:
период подбора (титрования) дозы: старт с 50 мг/сутки перорально, шаг вверх/вниз 25 мг/сутки перорально, с временным интервалом 2–3 недели;
период стабильной (после стабилизации числа тромбоцитов) терапии;
период отмены.
16.3.1. При отмене возможно возникновения «рикошетной» тромбоцитопении, которая имеет транзиторный характер (разрешается через 2–3–4 недели), однако в этот период может потребоваться дополнительное назначение кортикостероидов или внутривенного иммуноглобулина для снижения риска кровотечений.
16.3.2. При снижении уровня тромбоцитов менее 50 х 10[9]/л в общем анализе крови, показано возобновление приема (возврат к прежней дозе) элтромбопага, поскольку снижения эффективности элтромбопага при длительном применении и (или) повторных назначениях не наблюдается.
Оптимальным путем профилактики данного явления является постепенная отмена элтромбопага.
При отмене элтромбопага контроль уровня тромбоцитов в общем анализе крови пациента проводится с частотой 1 раз в неделю в период снижения дозы и отмены лекарственного средства, в том числе в течение одного месяца после полной отмены.
17. При подготовке к плановым хирургическим вмешательствам (спленэктомия и другие), при травматических повреждениях с целью снижения риска кровотечений возможно краткосрочное назначение элтромбопага в дозе 50–75 мг/сутки перорально.
18. Лекарственные средства второй линии, назначаемые решением консилиума с участием врачей-гематологов:
циклоспорин в дозе 5 мг/кг в день в течение 6 дней, затем 2,5–3 мг/кг/сутки под контролем уровня лекарственного средства в крови (100–200 нг/мл);
микофенолата мофетил назначают в прогрессирующих дозах от 250 мг до 1000 мг/сутки 2 раза в неделю в течение 3 недель;
даназол назначают в дозе 200 мг 2–4 раза в сутки (10–15 мг/кг/сутки внутрь);
азатиоприн назначают в дозе 150 мг/сутки (1–2 мг/кг/сутки);
циклофосфамид назначают в дозе 1–2 мг/кг в сутки внутрь минимум 16 недель или внутривенно 0,3–1 г/м[2] 1–3 введения каждые 2–4 недели. Назначают пациентам резистентным к глюкокортикостероидам и с рецидивами после спленэктомии, ответ на терапию обычно регистрируется в течение 8 недель;
винкристин назначают в дозе 1–2 мг в неделю, 1–3 недели (до 6 мг) только внутривенно, с интервалом в 1 неделю, доза индивидуальна. Необходима индивидуальная коррекция дозы винкристина на основе клинического ответа на лечение и выраженности токсических эффектов.
19. Лечение пациентов с ИТП в случае отсутствия эффекта после терапии первой или второй линий.
19.1. Элтромбопаг применяют в дозе 25–75 мг ежедневно внутрь.
Информация
Источники и литература
- Постановления и приказы Министерства здравоохранения Республики Беларусь об утверждении клинических протоколов
- www.minzdrav.gov.by
Информация
ПОСТАНОВЛЕНИЕ МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
1 июня 2017 г. № 53
Об утверждении клинического протокола «Диагностика и лечение пациентов с идиопатической тромбоцитопенической пурпурой»
На основании абзаца седьмого части первой статьи 1 Закона Республики Беларусь от 18 июня 1993 года «О здравоохранении» в редакции Закона Республики Беларусь от 20 июня 2008 года и подпункта 8.3 пункта 8 Положения о Министерстве здравоохранения Республики Беларусь, утвержденного постановлением Совета Министров Республики Беларусь от 28 октября 2011 г. № 1446 «О некоторых вопросах Министерства здравоохранения и мерах по реализации Указа Президента Республики Беларусь от 11 августа 2011 г. № 360», Министерство здравоохранения Республики Беларусь ПОСТАНОВЛЯЕТ:
1. Утвердить прилагаемый клинический протокол «Диагностика и лечение пациентов с идиопатической тромбоцитопенической пурпурой».
2. Настоящее постановление вступает в силу через 15 рабочих дней после его подписания.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (М?