Синдром артериальной гипертензии при гломерулонефрите
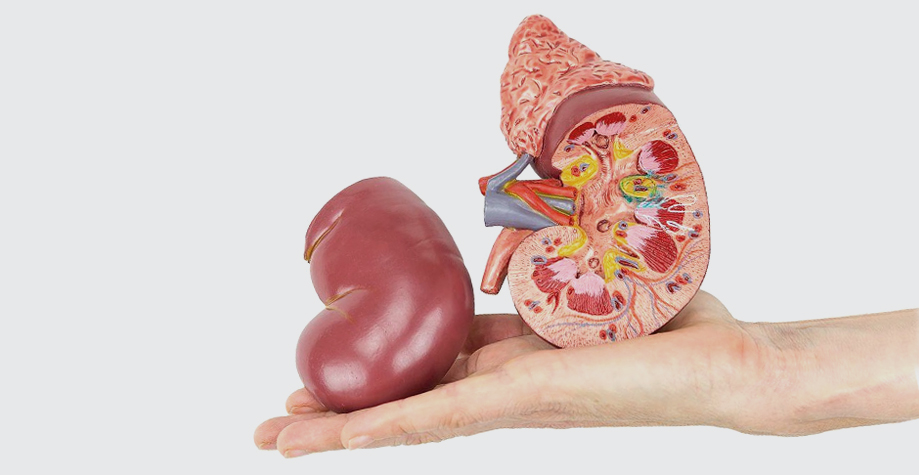
Клубочек состоит из капсулы, подоцитов, капилляров и приносящей и уносящей артериолы. У здорового человека приносящая артериола больше по диаметру, чем выносящая, поэтому если давление в системе растет, то нагрузка на клубочек становится больше. Если повышается давление в этом сосуде, возможно развитие нефросклероза.
Клубочковый фильтр состоит из 3 слоев:
— Первый слой – эндотелий, пронизанный порами; он свободно пропускает плазму с растворенными в ней компонентами, задерживает форменные элементы крови.
— Следующий слой – базальная мембрана.
— Последний слой — фильтрационные щели между ножками подоцитов, являющимися одними из барьерных механизмов.
После прохождения фильтра фильтрат попадает в Боуменово пространство – начальный отдел почечной фильтрационной системы. Любое повреждение клубочков приведет к нарушению функции мембран и снижению скорости клубочковой фильтрации (СКФ). Ножки подоцитов, базальная мембрана не могут удерживать белки, и они начинают просачиваться в Боуменово пространство и появляться в моче – фиксируется протеинемия.
Основные клинические синдромы при заболевании почек
Существуют, так называемые, малые синдромы, которые включают в себя: мочевой синдром, когда есть изменение осадка в моче, формирование артериальной гипертензии и формирование отечного синдрома.
Описаны большие синдромы – это остронефритический синдром, нефротический синдром и собственно, формирование почечной недостаточности, как острой формы, так и хронической.
Рассмотрим подробнее малые синдромы.
1. Мочевой синдром
Важно помнить, что нет заболевания почек без мочевого синдрома!
Протеинурия характерна для ГН, исходя из его патогенеза. Протеинурия может быть разной. Потеря белка определяется в суточном количестве мочи, и нормой этой потери является количество не более 150 мг/сутки. Альбуминурия характеризуется выделением не более 10 – 20 мг. Микроальбуминурией считается потеря 30 – 300 мг. Если потеря белка свыше 500 мг, то это протеинурия, тогда теряются белки высокой протеиновой массы.
Гематурия – еще одна составляющая мочевого синдрома, в норме ее быть не должно. Норма – менее 1000 эритроцитов/1мл суточной мочи. Определяют по пробе Нечипоренко (определение количества эритроцитов в 1мл суточной мочи).
Также к мочевому синдрому относят потерю лейкоцитов в мочевом остатке – лейкоцитурию. По пробе Нечипоренко в норме – менее 4000 лейкоцитов/1мл суточной мочи.
Таким образом, мочевой синдром состоит в том, что в мочевом осадке появляется белок, эритроциты и лейкоциты.
2. Артериальная гипертензия
Следующий малый синдром – артериальная гипертензия. Она формируется у пациентов с ГН из-за гиперволиемии, когда происходит задержка в организме натрия и воды вследствие снижения кровотока в капиллярах. После чего активируется симпато-адреналовая система, ренин-ангиотензиновая система, антидиуретический гормон и тем самым запускается весь каскад развития артериальной гипертензии.
3. Отечный синдром
Происходит задержка жидкости в организме вследствие повышения реабсорбции натрия и воды в канальцах. Активируется ренин-ангиотензиновая система, происходит стимуляция гиперальдостеронизма, гиперсекреция вазопрессина, в результате чего у пациента усиливается жажда.
Выраженная альбуминурия приводит к тому, что снижается уровень белка в крови. Происходит дисбаланс белкового обмена. Жидкость начинает смещаться из сосудов в ткани и развивается гиповолемия, т.е. в тканях начинает задерживаться жидкость и формируется отечный синдром.
Также рассмотрим большие синдромы при заболевании почек.
1. Остронефритический синдром
Характеризуется внезапным появлением с мочевым синдромом (олигурией, артериальной гипертензией, отеками). Вся совокупность этих клинических признаков позволяет говорить, что у пациента формируется остронефритический синдром. Это может быть проявлением ГН разных форм: быстропрогрессирующий ГН, острый ГН, обострение хронического ГН после ремиссии, вторичный ГН на фоне других заболеваний, поражающих почки.
2. Нефротический синдром
Может развиваться при любых заболеваниях почек и не является самостоятельной нозологической формой. Характеризуется тем, что развивается потеря белка (альбуминурия – 3,5 г/сутки и более). Далее развивается гипоальбуминемия, снижение уровня белка в крови, происходит сдвиг всех белков – диспротеинемия в крови. На этом фоне регистрируется сдвиг липоидного обмена с формированием гиперхолистеринемии и гипертриглицеридемии. При микроскопии обнаруживаются кристаллы липидов в моче – липоидурия и развивается отечный синдром. Таким образом, нефротический синдром не включает в себя повышения артериального давления, а включает развитие отечного и выраженного мочевого синдрома со сдвигом обменных процессов.
3. Почечная недостаточность
Основной признак почечной недостаточности – снижение скорости клубочковой фильтрации. В норме она составляет 80 – 120 мл/мин. В связи с этим начинает повышаться содержание креатинина в крови и снижается удельный вес мочи, т.к. падает концентрационная функция почек. А также начинает расти уровень калия в крови. По этим признакам можно говорить о том, что пациент формирует почечную недостаточность.
Патогенез острого ГН
Первопричины заболевания могут быть различными (инфекции, аутоиммунные заболевания и т.д.). Агент поступает в кровь, формируется циркулирующие иммунные комплексы (ЦИК) после чего данный агент поступает также и в почки. Далее ЦИК или инфекционный агент оказывает непосредственное разрушающее влияние на клетку, происходит лизис клетки и фагоцитоз иммунных комплексов. Вследствие этой реакции выделяются ферменты и активизируется система комплимента. Эти иммунные комплексы или инфекционные агенты могут поражать базальную мембрану (один из слоев трехслойного фильтра). После поражения базальной мембраны происходит активация Т-лимфоцитов, активация тромбоцитов, вследствие чего повышается свертываемость крови – гиперкоагуляция, происходит пролиферация мезангиоцитов, а также приток нейтрофилов, моноцитов, лимфоцитов с образованием инфильтратов. Запускается весь каскад воспаления.
И еще раз о патогенезе вкратце. Базальная мембрана поражена, мезангиальные клетки и эндотелий начинают пролиферировать. Организм очень активно реагирует на вторжение чужеродных агентов. Если иммунные комплексы или воспаление подавлено полностью и иммунные комплексы удалены, у пациента наступает выздоровление. Если с этим не удалось справиться и иммунные комплексы удалены не полностью и остались на мембране, формируется хронический гломерулонефрит (ХГН).
Также иммунные комплексы могут накапливаться под эпителием, внутри мембраны, субэндотелиально и в результате повреждать почечный фильтр. Структура клубочка нарушается, развивается реакция воспаления, утолщается базальная мембрана, и все это приводит к развитию фиброза. Именно фиброз дает толчок к нарушению функции почек и развитию почечной недостаточности. С точки зрения функциональных нарушений следует отметить, что в случае замещения фильтра фиброзной тканью, он не справляется со своей задачей, и белок начинает проходить в Боуменово пространство, что ведет к протеинурии и гематурии, т.к. через фильтры начинает проходить не только белок, но и форменные элементы крови.
Типичное течение острого гломерулонефрита (ОГН)
Инфекции или другие причины приводят к нарушению мембраны, наблюдаются изменения в моче – мочевой синдром. Далее возникает артериальная гипертензия, олигоурия, отеки, т.е. малые синдромы. Через 8 – 12 недель, реже через 4 недели происходит выздоровление (снижение альбуминурии и гематурии). Исчезновение артериальной гипертензии и отеков происходит немного быстрее – через 2 – 8 недель. И возможны два исхода: нормализация анализа мочи (через 2 – 8 месяцев) и в течение этого года пациент должен быть под наблюдением. Если нормализация происходит, можно говорить о выздоровлении. Если спустя год нормализации анализа мочи не наступило, можно сказать о хронизации процесса, сформирован ХГН.
Рассмотрим классификацию ГН.
1. ГН по длительности заболевания:
— 0-3 недели – острый
— 3 недели – месяцы – подострый
— Год и более – хронический
2. ГН по поражению клубочков:
— Очаговый – менее 50%
— Диффузный – более 50%
— С минимальным поражением клубочка
3. ГН по объему поражения клубочка:
— Сегментарный (захватывает часть клубочка)
— Тотальный (захватывает весь клубочек)
Клинико-морфологический подход к классификации ГН
Клинико-морфологическая классификация достаточно обширна. ГН может быть очаговый пролиферативный, диффузный пролиферативный, экстракаппилярный, т.е. в зависимости от степени вовлечения клубочка в воспаление. Для экстракапплирярного ГН характерен нефритический синдром, когда мочевой синдром сочетается с почечной недостаточностью (с протеинурией менее 3 г/сутки). Может развиваться мембранозная нефропатия, болезнь минимальных изменений и фокально-сегментарный гломерулосклероз (характеризуются поражением слоев клубочкового фильтра: базальной мембраны и подоцитов). Следующая группа состояний, когда сочетается поражение базальной мембраны и самого клубочка (пролиферация клеток) – мезангиокапиллярный ГН. Для такого сочетанного варианта характерно наличие и нефротического синдрома, и нефритического.
Также ГН с накоплением иммунных комплексов подразделяют на постинфекционные ГН (острый диффузный пролиферативный), быстропрогрессирующие, злокачественный (подострые) и хронический.
Клинические варианты ГН
1. Латентный ГН — изменение только мочевого осадка (протеинурия до 3 г/сутки, микрогематурия). Протеинурия до 1 г/сутки иммуносупрессивная терапия не показана.
2. Гематурический ГН, когда у пациента регистрируется микро- или макрогематурия (постоянная или эпизодическая микро- или макрогематурия, протеинурия менее 1г/л). Иммуносупрессивная терапия не показана.
3. Гипертонический вариант ГН (артериальная гипертония и протеинурия до 1 г/сутки, микрогематурия). АД не выше 130/80-85 мм рт.ст., а у больных с протеинурией более 1 г/сут – АД не выше 120-125/70-75 мм рт. ст.
4. Нефротический вариант ГН характеризуется массивной потерей белка (протеинурия более 3,5 г/сутки, гипопротеинемия, гиперхолестеринемия и отеки). Требует агрессивной иммуносупрессивной терапии.
5. Смешанный вариант течения ГН. Агрессивная иммуносупрессивная терапия абсолютно показана, цитостатики предпочтительны.
Классификация по МКБ 10
Гломерулярные болезни (N00 – N08)
N00 Острый нефритический синдром/острая(ый):
— гломерулонефрит
— гломерулярная болезнь
— нефрит
N01 Быстро прогрессирующий нефритический синдром
N02 Рецидивирующая и устойчивая гематурия
N03 Хронический нефритический синдром
N04 Нефротический синдром
N05 Нефритический синдром неуточненный
N06 Изолированная протеинурия с уточненным морфологическим поражением
N07 Наследственная нефропатия, не классифицированная в других рубриках
N08 Гломерулярные поражения при болезнях, классифицированных в других рубриках
Неспецифическая симптоматика в начале развития ОГН
Клиника ГН делится на неспецифическую симптоматику и специфическую. Неспецифическая симптоматика, это всё то, что касается клиники любого ГН. Она включает в себя уменьшение количества выделяемой мочи, пастозность лица, увеличение массы тела, тяжесть в области поясницы. Может быть незначительное повышение артериального давления. Очень важный фактор – возможно изменение цвета мочи (потемнение мочи от цвета крепкого чая и иногда до цвета «мясных помоев», когда у пациента выраженная гематурия). Возможен небольшой субфебрилитет и ухудшение общего самочувствия – астения, недомогание, мышечные боли, чувство ломоты. Такие симптомы держатся недолго, характеризуют начало патологии, а их интенсивность может быть разной.
Постифекционный (острый, диффузный, пролиферативный) ГН
Представляет собой острый вариант ГН. Начинается внезапно, остро, примерно через 7 – 14 дней после перенесенной инфекции. Выражена клиника неспецифичного поражения: недомогание, тошнота и другие проявления интоксикации. Происходит фебрильное повышение температуры, выраженная отечность на лице, особенно в периорбитальной области. Гипертензия пациента может не беспокоить. Появляется олигурия, резкое снижение объема мочи и развивается гематурия, моча может приобретать цвет вплоть до «мясных помоев».
Ведущие жалобы:
— Дизурия. Учащенное мочеиспускание
— Жажда. Нарушение водно-электролитного баланса
— Одышка. Начинает формироваться левожелудочковая недостаточность
— Снижение диуреза. Выраженность колеблется до олигурии.
Продолжается от 1–3 недель до месяца. Происходит нарушение внутрипочечной гемодинамики, что является прогностически плохим фактором.
Локализация отеков, как правило, на лице – параорбитальная зона. Важно помнить, что отеки у таких пациентов могут быть также в районе поясницы (особенно, если такие пациенты находятся на постельном режиме), отеки нижних конечностей. Редко происходит развитие гидроторакса и асцита. Встречаемость отеков у больных с ОГН – 100%.
Также при ОГН может развиться увеличение печени, левожелудочковая недостаточность и вследствие этого застой в легких, одышка, отслоение сетчатки.
Источник
Механизм развития поражения почек гипертонической болезнью
При гипертонической болезни всегда происходит ряд изменений во всем организме, которые неизбежно ведут к дисфункции высших сосудорегулирующих центров с развитием нейрогуморальных и почечных нарушений. В стадии прогрессирования гипертонической болезни постепенно появляются классические признаки поражения почечной ткани и сужения ренальных сосудов.
Однако сама артериальная гипертензия в данном случае первична, а поражение почек является уже следствием нарушенного сосудистого тонуса и спазма мельчайших артерий — артериол.
Что касается почек, то вследствие склероза артериол, происходят дегенеративно-атрофические процессы в почечной ткани. Она постепенно замещается соединительной тканью и утрачивает свои первоначальные функции. Однако эти процессы достаточно растянуты во времени — одни нефроны отмирают, другие вынуждены брать на себя эти функции, но и они постепенно истощаются. Этот механизм продолжается до тех пор, пока в почках остается определенный процент здоровых нефронов.
Кроме того, патология усугубляется присоединением нарушений в нейроэндокринной регуляции организма — усиливается выработка таких веществ, как ренин, ангиотензин и альдостерон. Эти процессы очень взаимосвязаны между собой и чем сильнее артериальная гипертензия, тем выраженнее почечные симптомы, и наоборот, чем больше страдают почки, тем более высокие цифры артериального давления.
Если же гипертензия возникла вследствие поражения почек, например, при гипертензивном гломерулонефрите, то в целом механизм развития схожий, но на первый план выступает воспалительные процессы в почечной ткани из-за циркуляции в крови аутоиммунных комплексов антиген-антитело.
Эти комплексы оказывают повреждающее действие на мельчайшие сосуды почек — капилляры клубочкового аппарата, а это ведет к развитию отеков и спазмов сосудов не только в почках, но и по всему организму. В этот момент включается ренин-ангиотензивный механизм, который приводит к усилению спазма сосудов и повышению системного артериального давления.
Несмотря на свою похожесть, гипертензивный гломерулонефрит имеет отличия в клинической картине, и при постановке диагноза перед врачом возникает необходимость отличить друг от друга эти два заболевания.
Патогенез ишемической болезни сердца
Артериальной гипертензией называют патологическое повышение артериального давления, другое название — гипертоническая болезнь. Патогенез гипертонической болезни не прост, на сегодняшний день он изучен не полностью. Принято считать, что основная причина развития кроется в хроническом стрессе.
Патогенез
Когда возникает нарушение тонуса периферических сосудов, возникает благоприятная среда для формирования гипертонической болезни. Деформированные кровеносные сосуды не могут обеспечить регуляцию обмена веществ. Перестают правильно выполнять свои функции продолговатый мозг и гипоталамус, в результате нарушенной работы этих органов вырабатывается повышенное количество прессорных веществ.
Как отличить артериальную гипертензию при заболеваниях почек
Гипертензивный гломерулонефрит возникает, как правило, на фоне латентного течения заболевания. В этом случае больной чувствует себя вполне удовлетворительно и особых жалоб не предъявляет. В течение дня он может ощущать слабость, вялость и разбитость, головные боли, но в целом самочувствие удовлетворительное.
Обычно эти симптомы имеют слабую выраженность, поэтому больные в редких случаях идут на прием к врачу. Обратиться к специалистам их может заставить такие симптомы как:
- Нарушение зрения — туман перед глазами, мелькание мушек, снижение остроты зрения;
- Боли в области сердца, одышка, сердцебиение;
- Могут наблюдать утренние отеки в области лица и верхней половины туловища не связанные с питьевым режимом или погрешностями в диете.
Степень нарушений во многом зависит от тяжести поражения почек и формы, в которой протекает гипертензивный гломерулонефрит. При лабильной гипертонии, когда подъем артериального давления носит периодический характер, больной может ограничиться лишь несколькими жалобами, но при тяжелом течении заболевания почек артериальная гипертензия имеет постоянные признаки.
В таких случаях при обследовании будут выявлены дополнительные признаки гипертензии:
- При осмотре глазного дна — суженные и сильно извитые артерии, сужение просвета в сосудах и одновременное уплотнение их стенок, кровоизлияния и отек соска зрительного нерва;
- При исследовании сердца — изменения на ЭКГ с признаками гипертрофии левого желудочка;
- При исследовании мочи признаки будут крайне незначительны, и проявляться они будут лишь снижением плотности мочи, наличием в ней белка и крови в малых количествах, а также указание на снижение почечной фильтрации.
Резкое повышение артериального давления до крайне высоких цифр малохарактерно для почечной гипертензии. Также не характерно развитие таких осложнений ка инсульт головного мозга или инфаркт сердца. А вот развитие хронической левожелудочковой недостаточности явление достаточно типичное для данной формы заболевания. Кроме того, гломерулонефрит имеет неуклонное прогрессирование и постепенно трансформируется в хроническую почечную недостаточность.
Что же касается поражения почек на фоне гипертонической болезни, то клиника будет наблюдаться несколько иная. На фоне резко повышенного артериального давления появляются следующие симптомы:
- Выраженные отеки лица и рук, четко прослеживается их взаимосвязь с приемом большого количества жидкости или соленых продуктов накануне вечером;
- Постоянные тупые интенсивные головные боли, особенно в области затылка;
- Онемение рук и ног;
- При обследовании мочи наблюдаются изменения при наличии нефроангиосклероза или хронической почечной недостаточности;
- Со стороны сердца и сосудов глазного дна имеются выраженные нарушения, свидетельствующие о застое крови в большом круге кровообращения, поражении глазного дна.
Эти признаки легко купируются приемом салуретиков, в то время как при гипертоническом гломерулонефрите такого эффекта может не наблюдаться. Наиболее частые осложнения гипертонической болезни — инфаркт миокарда, инсульты, хроническая почечная недостаточность.
Диагностика и методы лечения реноваскулярной гипертонии
Гипертоническая болезнь сегодня настолько распространена, что вряд ли найдется взрослый человек, который о ней не слышал. Устойчиво повышенное давление называется артериальной гипертензией, и недуг этот имеет несколько степеней, стадий, так называемых рисков.
Есть и некоторые разновидности гипертензии, названия которых уже не так широко известны. Так, например, приписка «реноваскулярная» к слову гипертензия в большинстве случаев требует расшифровки.
https://www.youtube.com/watch?v=Uw1OhywiJlY
Латинские корни в этих словах указывают на их смысл. Гипертония реноваскулярная – это вид вторичной АГ (артериальной гипертензии), которую вызывают почечные патологии. Ren – почка, vas – сосуд, получается, что болезнь эта связана с определенными нарушениями почечных сосудов. Сужается сосудистый просвет, и это ведет к сбою физиологических процессов в почках, а, как известно, функционирование почек тесно связано с показателями давления в артериях.
К развитию реноваскулярной гипертензии способны привести:
- Атеросклероз почечных артерий;
- Сдавливание артерии органа каким-то новообразованием;
- Панартериит аорты, ее ветвей;
- Гиперплазия артерий почки;
- Врожденные дефекты почек;
- Тромбоз почечной артерии или эмболия сосуда.
Чаще всего артериальная гипертензия реноваскулярная связана с атеросклеротическим повреждением почечных артерий. Подобная патология наблюдается, если деформированный сосуд сужен на 50% и более.
Патогенез болезни таков: просвет почечных сосудов провоцирует местное снижение ее кровотока. Это, в свою очередь, увеличивает выработку ренина, а еще ангиотензина-II. Данными словами обозначаются биологически активные вещества, которые продуцируются определенными клетками. Они заложены в самой паренхиме почек, и это является физиологическим ответом на сниженный темп кровотока. Их главное действие – повышение давления в качестве компенсаторно-приспособительного акта организма.
Но надо учитывать морфологическую основу снижения давления почечных сосудов, а это означает уже механический блок, который не убирается включением физиологических реакций. Это значит, что подъем системного давления не будет воздействовать на кровоток в органе, продолжится синтез ренина и ангиотензина-II, и показатели высокого АД падать не будут.
Нет определенного возраста, когда болезнь может проявиться с большей вероятностью. Другое название недуга – вазоренальная гипертензия, и она связана не с риском относительно возраста, а именно первопричиной патологии. То есть, если гипертония вазоренальная диагностирована у молодого человека, то обычно связывается это с дисплазией почечных артерий. А в зрелом возрасте чаще провоцирует болезнь атеросклероз.
Специфической симптоматики не обнаружено. Жалобы пациентов могут разниться, все зависит от степени и характера поражения почек.
Но есть некоторые нюансы, присущие РГ (реноваскулярной гипертензии):
- Повышенные цифры диастолического показателя при сниженном АД пульсовом (например, 130/110, 240/160).
- Отсутствие эффекта (или недостаточная эффективность) при употреблении стандартных гипотензивных препаратов. Но как только терапия будет адекватной, эффект появится.
- Злокачественное протекание процесса. Это означает стойко высокий уровень АД, который трудно контролировать медикаментозно.
- Нарастание почечной недостаточности. Ишемизация почек ведет к дисфункциям органа, появляются первые проявления его недостаточности. Это можно обнаружить по повышению уровня мочевины и креатинина в крови.
Вся симптоматика, возможные признаки – это только предварительная диагностика. Они еще сами по себе не будут поводом для записи в карточке пациента «гипертония вазоренальная». Поэтому назначается оптимальный комплекс обследований.Среди инструментов диагностики РГ:
- УЗИ почек;
- УЗИ забрюшинной зоны;
- Радиоизотопная ренография;
- Экскреторная урография;
- Ангиография сосудов почки.
Не нужно проводить все эти исследования сразу. В каждом персональном случае врач выбирает один либо два способа, которые будут максимально информативными. Необходимо выяснить первопричину реноваскулярной гипертензии, а также оценить показатель функциональности почек.
Лабораторные исследования тоже понадобятся. Это общий анализ крови, это биохимия крови, общий анализ мочи, а еще проба Реберга (также оценивает состав мочи).
Важным исследованием является и оценка активности ренина плазмы. Для данного анализа кровь берется с помощью катетера почечной вены. Так удается взять кровь именно из системного кровотока. Правда, такой метод не обходится без некоторых ограничений, используют его только в действительно тяжелых случаях.
Если болезнь выявлена в самом начале, то терапевтическая схема может быть консервативной. Но все же хирургическое лечение наблюдается чаще.
Консервативная терапия – это:
- Коррекция диеты с серьезным ограничением употребления поваренной соли;
- Медикаментозное лечение;
- Регулярное посещение поликлиники;
- Измерения АД.
В качестве лечебных препаратов используется комбинация лекарств разных групп. В оптимальную схему могут входить представители таких видов лекарств как диуретики, блокаторы кальциевых каналов, ингибиторы АПФ, блокаторы ангиотензиновых рецепторов, антигиперлипидемические средства α- или β -адреноблокаторы.
Врач сам решает, препараты какой фармакологической группы подходят в том или ином случае. Обычно назначаются 2-3 лекарства, иногда 4. Если медикаментозная терапия не дает должных результатов, начинается следующий этап лечения – хирургический.
Операцию стоит признать единственно эффективным методом лечения, если говорить не о полумерах, не о результативности в том или ином процентном соотношении, а именно о кардинальном решении проблемы.
Операции при вазоренальной АГ могут быть следующие:
- Открытая ангиопластика;
- Шунтирование;
- Чрезкожная транслюминальная;
- Стенирование.
Нефрэктомия – это удаление почки. К этой операции прибегают в совершенно безвыходных ситуациях, но только если патологический процесс затронул лишь одну почку. И если в отношении этой почки выявлена злокачественная РГ, функциональность органа полностью нарушена, придется этот орган удалять. Плохо контролируемая гипертония – это одно из возможных показаний к такой операции.
Чрезкожная ангиопластика делается при незначительной протяженности стеноза, не превышающем 10 мм. Реваскуляризация показана только в том случае, когда прочие способы лечения не помогли. Шунтируется поврежденная артерия или накладывается анастомоз с иным сосудом.
Реноваскулярная гипертензия – лечение ее может быть разным, кому-то достаточно консервативного, но чаще дело доходит до операции. После удачного оперативного вмешательства гипотензивный эффект сохраняется от полугода до пяти лет. Такой диапазон объясняется тем, что степень поражения почек может быть разной, как разнятся и индивидуальные особенности организма. Но если случай более тяжелый, может потребоваться повторная операция.
Сосудопластика в среднем сохраняет свою эффективность также около 5 лет. После операции пациент должен достаточно часто, регулярно посещать своего врача. Есть риск развития сосудистых патологий, и его следует предупреждать – именно своевременными осмотрами, сдачей анализов, другими назначенными обследованиями.
Сказать, что правильное питание при АГ – это очень важно, значит, ничего не сказать. Нормализация гидростатического давления во многом зависит именно от специального режима и рациона питания. Необходимо регулировать свой вес, не давая появиться лишним килограммам на теле. Не менее важно регулировать объем соли в своем ежедневном меню.Почему так важно снижать объем потребляемой соли?
- В составе соли есть тот самый натрий, который удерживает воду в организме, и тут же идет увеличение объема крови, что и повышает АД.
- Снижать суточный объем соли нужно, не дожидаясь, когда патология будет прогрессировать – так, снижением соли, вы наоборот, не дадите болезни повода расти и развиваться.
Обычная норма соли – это около 15 г/сутки, и ее нужно снижать до 3-4 г. Такое количество соли содержится в обычных продуктах, следовательно, подсаливать пищу не придется вовсе. Подобные ограничения кажутся невыполнимыми? Зря. Если вы продержитесь на подобной диете 21 день, в дальнейшем вероятность срывов маловероятна.
Для гипертоника крайне важен переход на дробное питание. Дневной рацион следует распределить так, чтобы приемы пищи были равномерными, около 5-6 раз в сутки вы должны есть. За пару часов до сна съешьте небольшой фрукт или выпейте стакан нежирного кефира.
Если говорить о мясе, то предпочтительно мясо только нежирных сортов. Отличный выбор – приготовленные без жарки блюда из телятины, индейки, курицы, крольчатины. Если все же жарите, то делайте это редко и на растительных, а не животных жирах. При тушении блюд можно добавлять немного оливкового или другого растительного масла.
Для некоторых пациентов переход на диетическое мясо – целая трагедия. Человек, который ранее ел преимущественно свинину и говядину, трудно переходит на менее жирное и, как ему кажется, не такое питательное мясо индейки и курицы. Но немного завуалировать этот нежный вкус можно добавлением специй, а еще лучше – различных комбинаций зелени: петрушки, укропа и базилика. Многие блюда «спасает» лимонный сок.
Также в меню гипертоника обязательно должна присутствовать клетчатка. Именно ее заслуга в понижении уровня холестерина в крови, она также предупреждает и всасывание холестерина. Потому овощи и фрукты – основа любого правильного меню. Их можно есть в свежем виде, варить, тушить и запекать. Замените конфеты и кусок торта на сочные запеченные яблоки, а традиционную картошку с котлетами на вегетарианское овощное рагу.
Лечение артериальной гипертензии при гломерулонефрите
Какая бы причина ни была в возникновении гипертонии, назначение гипотензивных препаратов является обязательным. Их назначают в малых дозах с учетом выраженности нарушения работы почек. Для достижения максимального и продолжительного снижения артериального давления необходимо обязательно перейти на бессолевую диету с пониженным потреблением жидкости.
При стойком росте артериального давления и нарастанию отеков, помимо гипотензивных средств, назначают кортикостероиды и диуретики.
- Для снижения АД применяют — эналаприл, каптоприл, рамиприл;
- Блокаторы кальциевых каналов — верапамил, диалтиазем;
- Симпатолитики — резерпин, клофелин;
- Мочегонные средства — фуросемид, спиронолактон, маннитол.
Помимо этих средств, могут назначаться ганглио-и симпатоблокаторы, однако все проводимое лечение должно быть направлена на плавное снижение АД, поэтому препараты всегда назначают в малых дозах, увеличивая ее лишь при отсутствии эффекта или ухудшении состояния. Если гипертензия у пациента наблюдается продолжительное время, то препараты назначаются в расчете на постоянное лечение, даже в стадии ремиссии.
Источник
