Синдром алажилля код по мкб
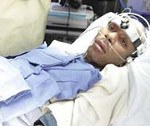
Симптомы синдрома Алажилля
- Характерная внешность:
- отставание в физическом развитии (дети выглядят младше своего возраста);
- небольшой рост;
- высокий выпуклый лоб;
- длинный нос;
- широкая переносица (глаза находятся на большом расстоянии друг от друга);
- глубоко посаженные глаза;
- недоразвитая, маленькая нижняя челюсть.
- Аномалия развития позвонков: незаращение передних дуг позвонков, их форма напоминает бабочку (выявляется только при рентгене позвоночника).
- Нарушения со стороны сердца: врожденные пороки сердца.
- Нарушения со стороны глаз: помутнение роговицы (сосудистой оболочки глаза) в виде кольца или полукольца.
- Нарушения со стороны печени. Атрезия (недоразвитие, заращение) внутрипеченочных желчных ходов со следующими внешними проявлениями:
- увеличение в размерах живота за счет огромных печени и селезенки;
- желтуха кожи и слизистых оболочек;
- кожный зуд.
- Нарушения со стороны кожи: возможно появление сыпи по типу ксантом (узелки, бугорки или пятна различных цветов (желтовато-белого, розового, бурого).
Причины
- Заболевание является наследственным.
- Наследуется по аутосомно-доминантному типу (у больного человека все дети будут больны).
- Причиной являются мутации гена JAG1.
- Мутация гена JAG1 приводит к формированию пороков развития печени, сердца, костей (позвоночника и лица).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ анамнеза и жалоб заболевания: значительное увеличение размеров живота с рождения, желтуха, выраженный зуд кожи.
- Данные осмотра: сочетание врожденных пороков сердца, печени, костей, глаз; характерная внешность при осмотре (своеобразное строение лица, отставание в росте и физическом развитии от сверстников).
- Наследственность: наличие данного заболевания у одного из родителей.
- Биопсия (забор кусочка органа для исследования) печени — обнаруживают признаки атрезии (отсутствия) внутрипеченочных желчных ходов.
- Биохимический анализ крови: повышение уровня билирубина, холестерина, липидов (жиров), щелочной фосфатазы, АЛТ, АСТ.
- Генетическое обследование: выявления характерных мутаций в гене JAG1.
- Возможна также консультация медицинского генетика.
Лечение синдрома Алажилля
Специфическая терапия не разработана.
Лечение направлено на поддержание функций пораженных органов и уменьшение симптомов заболевания.
Применяют:
- гепатопротекторные препараты (для улучшения функции печени);
- препараты урсодезоксихолиевой кислоты (для уменьшения желтухи и зуда);
- противозудные препараты, крема;
- препараты, улучшающие деятельность сердца (сердечные гликозиды, антиаритмические и др. препараты)
При тяжелом течении проводят трансплантацию (пересадку) печени.
При тяжелых пороках сердца — хирургическое вмешательство для их коррекции.
Осложнения и последствия
- Если атрезия (недоразвитие) внутрипеченочных желчных ходов выражена не сильно (отсутствует лишь небольшое количество желчных ходов) прогноз благоприятный, осложнений нет.
- В большинстве случаев атрезия значительная, прогноз неблагоприятный; в течение первых лет жизни развивается цирроз печени — больные погибают от печеночной недостаточности (полного нарушения функции печени).
- Пересадка печени позволяет продлить больным жизнь, но в случае сочетания с тяжелым пороком сердца ее проведение невозможно.
Профилактика синдрома Алажилля
- Специфической профилактики не существует.
- Если в семье имеются случаи данного заболевания, то при планировании беременности будущим родителям необходимо пройти обследование у генетика.
- Близкородственные браки значительно повышают риск рождения ребенка с генетическим заболеванием, поэтому они недопустимы.
Источник
Фетальный алкогольный синдром (ФАС) – это совокупность врожденных физических и психических дефектов, развившихся у плода на фоне употребления матерью спиртного во время беременности. Патология сопровождается повреждением головного мозга ребенка, дефицитом роста и искажением черт лица, пороками развития сердца, почек и печени, нарушениями зрения и слуха. Дети, родившиеся с этим синдромом, испытывают трудности со вниманием, памятью и обучением, сталкиваются с трудностями в решении повседневных задач по мере взросления.
Что такое фетальный алкогольный синдром?
Фетальный алкогольный синдром является наиболее частой причиной умственной отсталости у детей (частота рождения детей с фетальным алкогольным синдромом в различных странах колеблется от 0,2 до 7 случаев на 1000 родов)
Впервые фетальный алкогольный синдром был поставлен в 1937 году ребенку, родившемуся у одной из жительниц США, имевшей алкогольную зависимость и употреблявшей спиртные напитки во время беременности.
В странах с высоким уровнем алкоголизма фиксируется рождение семи детей с фетальным алкогольным синдромом на тысячу родов. Далеко не все они доживают до года, а выживших, как правило, ожидают интернаты для детей с проблемами развития или пожизненное наблюдение у различных специалистов.
Диагноз объединил в себе различные как по сочетанию, так и по степени выраженности отклонения в психофизическом развитии детей, развившиеся на фоне употребления матерями спиртных напитков как до, так и во время беременности.
Как алкоголь влияет на развитие плода?
В настоящее время однозначного ответа на вопрос, какие именно процессы в организме женщин с алкогольной зависимостью приводят к развитию ФАС у новорожденного, не существует. Точно так же нет точного представления о том, в какой связи находятся объем выпитого, тип алкогольного напитка и риски развития синдрома.
По мнению многих специалистов, предрасположенность к фетальному алкогольному синдрому обуславливается генетикой, вредными привычками, плохой экологией, а сам он всегда является следствием воздействия спиртного на организм беременных.
Дети с фетальным алкогольным синдромом практически не рождаются в обеспеченных, не имеющих проблем с законом семьях.
Алкоголь препятствует полноценному питанию плода, вследствие чего его головной мозг и внутренние органы развиваются неправильно. Наиболее чувствительным к воздействию этанола является белое вещество головного мозга, ответственное за обработку получаемой информации.
Механизм отравления плода алкоголем достаточно прост. Через плаценту этанол проникает в кровь малыша, достигая концентрации, зачастую превышающей показатели в крови матери. Ввиду незрелости перерабатывающих органов плода, спирт в неизменном виде циркулирует по организму, что, в свою очередь, приводит к изменению строения клеток на молекулярном уровне. Описанная ситуация, как правило, осложняется:
- кислородным голоданием, обусловленным снижением кровотока;
- гипогликемией (снижением уровня сахара в крови) плода;
- дефицитом витаминов и микроэлементов, поступающих из материнского организма.
Стоит отметить, что в эмбриональном периоде развития человека нет временного промежутка, в котором бы спиртное, выпитое матерью, было бы безопасным для плода.
Наиболее тяжелые последствия возникают в первом триместре – употребление алкоголя в данном случае может привести к грубым и многочисленным порокам развития, а в некоторых случаях и к гибели малыша.
Злоупотребление спиртными напитками во втором триместре может окончиться структурными расстройствами нервной системы и дефектами костно-мышечной системы ребенка.
Употребление алкоголя в третьем триместре чревато функциональными нарушениями ЦНС и задержкой роста.
Внимание! Несмотря на то, что алкоголь противопоказан на любых сроках беременности, наиболее опасные последствия для плода развиваются при употреблении спиртных напитков в первом триместре. Распитие спиртных напитков в это время приводит к тому, что часть этанола проникает через плацентарный барьер, что, в свою очередь, оказывает негативный эффект на несформировавшийся организм, не способный перерабатывать спиртное.
Именно поэтому у матерей, злоупотребляющих алкоголем на шестой-девятой неделе беременности чаще, чем у всех остальных, рождаются дети с теми или иными пороками развития.
Признаки ФАС
При рождении ребенок с фетальным алкогольным синдромом имеет недостаточную массу (в среднем 2200 г) и длину тела (в среднем 44-46 см), а после года отставание в показателях физического развития составляет 35-40%
Фетально алкогольный синдром у детей – это совокупность психических и физических пороков развития, закладываемых во внутриутробный период и остающихся с человеком на всю жизнь:
- нарушений развития головного мозга и расстройств деятельности ЦНС, в том числе неврологических нарушений, умственной отсталости, нарушении поведения и интеллекта, изменений мозговой структуры;
- дефицита роста и веса;
- специфических особенностей строения черепа и лица.
У людей с фетальным алкогольным синдромом могут наблюдаться:
- узкая и короткая глазная щель;
- тонкая верхняя губа с практически незаметным желобком над ней;
- плоская, широкая переносица;
- эпикантус («монгольская складка»);
- микроцефалия;
- гипоплазия (недоразвитие) нижней или верхней челюсти;
- расщепление неба;
- микрогнатия (маленькая нижняя челюсть);
- пороки развития суставов;
- изменения рисунка складок на ладонях;
- врожденные пороки сердца;
- пороки развития гениталий;
- расстройства тонкой моторики;
- капиллярные гемангиомы;
- пороки развития органов слуха и зрения.
Многие из этих признаков хорошо заметны на снимках людей, страдающих алкоголизмом.
Суммарный объем нарушений и степень их выраженности напрямую зависит от тяжести алкогольной зависимости матери.
У детей с фетальным алкогольным синдромом чаще всего в школе плохая успеваемость из- за проблем с запоминанием и концентрацией внимания
Дети с ФАС:
- имеют отставание в росте и весе;
- медленно обучаются простейшим вещам;
- обладают проблемами с запоминанием и концентрацией внимания;
- имеют трудности с обучением в школе;
- плохо контролируют собственные эмоции и поведение;
- могут требовать обучения в специальных учебных учреждениях;
- плохо осознают последствия тех или иных поступков;
- могут обладать девиантным поведением, вступать в конфликт с законом;
- нуждаются в социальной защите и медицинском сопровождении.
Даже незначительные дозы алкоголя могут спровоцировать нарушения фетального алкогольного спектра.
По мере взросления детей с фетальным алкогольным синдромом, у них появляются следующие симптомы – гиперактивность, расстройства координации движений, частые и резкие смены настроения, ухудшение памяти, снижение способности к рассуждениям и принятию решений. Они плохо уживаются в социуме, а повзрослев, как правило, начинают злоупотреблять спиртным.
Людям с фетальным алкогольным синдромом достаточно единожды попробовать спиртное для того, чтобы уйти в продолжительный запой.
Классификация фетального алкогольного синдрома
В зависимости от объема и степени выраженности проявления патологии различают три степени фетального алкогольного синдрома у детей:
- Первую, проявляющуюся пониженной массой тела, уменьшенным размером головного мозга, скрытыми или слабо выраженными признаками черепно-лицевого дисморфизма, небольшими нарушениями психического развития.
- Вторую, характеризующуюся наличием выраженных признаков ФАС.
- Третью, сопровождающуюся грубыми нарушениями умственного развития, тяжелыми пороками физического развития, явными дефектами строения черепа и лица.
Новорожденные с третьей стадией ФАС, как правило, погибают в первые несколько дней после рождения, что обуславливается проблемами с дыханием, пороками физического развития и недоношенностью.
Некоторые специалисты в качестве критерия тяжести ФАС рассматривают количество выявленных нарушений у ребенка. В зависимости от этого различают следующие степени синдрома:
- легкую – 4-6 пороков развития;
- среднюю- 6-8 пороков развития;
- тяжелую – 8-10 пороков развития.
В соответствии с основными проявлениями патологии различают следующие виды ФАС:
- черепно-лицевой дисморфизм;
- дисфункцию роста;
- центрально-нервную дисфункцию.
Диагностика
Определенную помощь в диагностике фетального алкогольного синдрома могут оказать методы нейровизуализации (нейросонография, МРТ головного мозга), позволяющие выявить уменьшение мозжечка и объема мозга в целом
Наличие у ребенка ФАС, обнаруживается, как правило, сразу же после рождения. В этом случае неонатолог совершает действия, направленные на выявление тяжелых пороков развития и их коррекцию.
При диагностике учитываются:
- наличие алкоголизма у матери и типичных пороков развития у новорожденного;
- состояние малыша сразу же после рождения;
- рост и вес;
- прибавка в массе тела, росте, окружности головы.
Биологическими маркерами, свидетельствующими об алкогольной зависимости матери, могут служить эфиры жирных кислот, выявляемые в меконии и волосах ребенка.
Кроме того, могут быть использованы следующие методы диагностики:
- нейросонография;
- МРТ головного мозга;
- ЭхоКГ;
- УЗИ органов брюшной полости;
- УЗИ почек;
- ЭЭГ;
- скрининговое сурдологическое обследование.
Дифференциация патологии производится с хромосомными аномалиями и внутриутробными инфекциями.
Лечится ли ФАС?
Большой процент детей с фетальным алкогольным синдромом рождаются с пороками развития, несовместимыми с жизнью. Однако многие малыши все-таки выживают, требуя особого внимания и ухода. Более того, современная медицина обладает методиками, позволяющими устранить или купировать некоторые проявления синдрома (начинать лечение в данном случае следует как можно ранее).
Важно, чтобы в реабилитации детей, помимо специалистов различных направлений, участвовали и родители. Малышам требуется полноценный уход и доброжелательное отношение взрослых. В противном случае они становятся грубыми, жестокими и агрессивными.
Лечение осуществляется с использованием антидепрессантов, нейролептиков, средств для подавления гиперактивности и стимуляции внимания. Для усиления эффекта от назначенной терапии применяют массаж, акупунктуру, лечебную гимнастику.
Профилактика
Употребление любого количества алкоголя на этапе планирования беременности и тем более после ее наступления является рискованным, поэтому обязателен полный отказ от алкоголя, курения и других вредных привычек еще до зачатия
В основе предупреждения детей с фетальным алкогольным синдромом лежит скрининг всех женщин, находящихся в детородном возрасте, на предмет выявления рисков воздействия спиртных напитков на плод в последующем. Указанное действие позволяет выявить представительниц прекрасного пола, находящихся в группе риска, а затем воздействовать на них посредством бесед, направленных на снижение или прекращение распития спиртных напитков до зачатия и после него.
В группе риска по рождению детей с фетальным алкогольным синдромом находятся женщины, употребляющие четыре и более стандартных дозы алкоголя в неделю (одна доза равна 42.5 граммам коньяка или водки, 142 граммам вина или 340 граммам пива).
Скрининг, позволяющий выявить женщин, страдающих алкогольной зависимостью, может быть включен в ежедневную работу врача или среднего медицинского персонала. Проводиться он может посредством анкетирования или опросов.
Избавиться от наличия алкогольной зависимости можно, обратившись к врачу-наркологу в районный психоневрологический диспансер. Прием в подобных медицинских учреждениях осуществляется бесплатно.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Апаллический синдром.

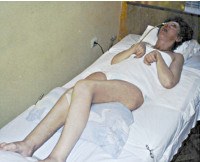
Апаллический синдром
Описание
Апаллический синдром. Клинический симптомокомплекс, включающий отсутствие признаков осознанности при наличии открывания глаз, чередования сон/бодрствования. По мнению неврологов, связан с обширным поражением коры мозга. Может являться переходным состоянием при выходе из комы. Диагностируется исключительно клинически с помощью шкал для оценки уровня сознания. Инструментальные обследования (ЭЭГ, МРТ, МСКТ, ПЭТ, УЗДГ) являются вспомогательными, позволяют установить причинную патологию. Лечение направлено на стимуляцию восстановления, поддержание жизненно важных функций, предупреждение осложнений, уменьшение гидроцефалии.
Дополнительные факты
Новая кора (неокортекс), состоящая из 6 слоёв нейронов, покрывает поверхность полушарий головного мозга и имеет анатомическое название «паллиум» — плащ. Соответственно, апаллический означает отсутствие паллиума, его функциональное «выключение». Термин «апаллический синдром» предложен немецким врачом Кретчмером в 1940, используется в Германии, странах СНГ. В англоязычных источниках по неврологии употребляется введённый в 1972 году термин «вегетативное состояние». Апаллический синдром (АС) встречается у 25-100 пациентов на 1 млн. Человек в популяции, во многих странах отмечается тенденция к увеличению числа случаев. АС наблюдается у лиц обоих полов различных возрастных групп – от грудных младенцев до глубоких стариков.
Апаллический синдром
Причины
В основе АС лежит тотальное или субтотальное поражение неокортекса при сохранении функции ствола мозга. Этиологическими факторами выступают:
• Черепно-мозговая травма. Травматический генез имеет большинство случаев АС молодого возраста.
• Церебральная гипоксия. Отмечается при отравлении угарным газом, асфиксии, тяжёлой артериальной гипотонии, остановке сердца вследствие сердечных заболеваний, в ходе оперативных вмешательств.
• Нейроинфекции. Апаллический синдром может становиться исходом острых инфекционных процессов с обширным поражением мозговой коры, возникать на заключительной стадии медленных инфекций ЦНС (лейкоэнцефалита Шильдера, прогрессирующего краснушного панэнцефалита).
• Опухоли головного мозга. В отдельных случаях обширные опухолевые процессы приводят к АС, обусловленному гипоксией, нейротоксикозом, отёком головного мозга.
• Прогрессирующие дегенеративные заболевания. Являются основной причиной АС у пациентов пожилого возраста. Синдром наблюдается на поздней стадии болезни Альцгеймера, Крейтцфельдта-Якоба, Пика, сосудистой деменции, алкогольной энцефалопатии.
• Острые дисметаболические состояния. Уремическая, гипогликемическая, печёночная кома могут переходить в апаллическое состояние.
• Аномалии головного мозга. Микроцефалия, тяжёлая корковая дисплазия. Обуславливают апаллический синдром у детей младшего возраста.
Патогенез
Морфологическая картина коркового поражения при АС неспецифична, различается у разных пациентов. Гипоксические повреждения сопровождаются некрозом, травматические — диффузным аксональным повреждением, дегенеративные — атрофией. Вариабельность объёма и характера поражения, отсутствие в ряде случаев значительных морфологических изменений, свидетельствует о функциональных нарушениях, приводящих к «выключению» коры. Патофизиологические основы этих процессов находятся в стадии изучения.
Переход из комы в апаллическое состояние характеризуется восстановлением функции ретикулярной формации, подкорковых структур. Возобновление связей подкорки и коры приводит к дальнейшему восстановлению сознания. Если корковые связи не восстанавливаются, не формируются вновь или формируются неправильно, возникает хроническое вегетативное состояние — апаллический синдром. В исходе прогрессирующей корковой дегенерации АС развивается вследствие массовой утраты связей, обеспечивающих взаимодействие нейронов внутри коры и с нижележащими структурами.
Симптомы
Основу клинической картины составляет парадокс: наличие видимых признаков сознания при отсутствии объективных критериев осознания пациентом себя и окружающего мира. Больной открывает глаза, двигает ими в состоянии бодрствования, реагирует на болевые раздражения, проходит циклы «сон-бодрствование», что формирует впечатление осознанности. Однако не наблюдается никаких признаков осознанной деятельности, целенаправленной активности. Движения спонтанны, эмоциональные и осознанные реакции отсутствуют. Перемещение глаз хаотично, реакция слежения не наблюдается. Чередование сна и состояния бодрствования не зависит от времени суток.
Лицо пациента маскообразное, без мимики. Жевание и глотание замедлены, могут отмечаться жевательные движения, моргание, зевота. В ответ на болевые стимулы возникает нецеленаправленная двигательная реакция, сопровождающаяся учащением ЧСС и дыхания, расширением зрачков. Функция тазовых органов не контролируется. Возможны эпилептические пароксизмы. Типично повышение мышечного тонуса: кисти сжаты, стопы в состоянии подошвенного сгибания, конечности согнуты и приведены. Функционирование гипоталамуса и мозгового ствола обеспечивает поддержание необходимой гемодинамики, дыхательной деятельности, вегетативной функции. В фазу бодрствования характерно преобладание симпатической нервной системы (учащение ЧСС, АД, возможен озноб), в состоянии сна — парасимпатической (снижение АД, ЧСС, повышенное потоотделение).
Озноб. Судороги.
Возможные осложнения
Вследствие постоянного спастического состояния конечностей развиваются контрактуры суставов. Длительное нахождение пациента в постели с резким ограничением двигательной активности способствует возникновению пролежней, застойной пневмонии. Возможно присоединение вторичной инфекции мочевыводящих путей с развитием пиелонефрита. Апаллический синдром может привести к окончательному угасанию всех мозговых функций с летальным исходом. Смертельно опасными для пациента могут стать инфекционные осложнения, переходящие в сепсис. Правильный уход, питание, поддерживающая терапия способны отсрочить появление осложнений, увеличить продолжительность жизни больного.
Диагностика
Из-за отсутствия чётких критериев сознания и осознанности диагностировать апаллический синдром непросто. Согласно общепринятым правилам, у грудных детей диагноз устанавливается после трехмесячного возраста, поскольку ранее нельзя достоверно дифференцировать осознанное и рефлекторное поведение. В постановке диагноза участвуют неврологи, анестезиологи-реаниматологи, нейрофизиологи, при необходимости — нейрохирурги. Проводятся следующие диагностические мероприятия:
• Неврологический осмотр. Контакт с пациентом полностью отсутствует. Отмечается спонтанное движение глазных яблок, нецеленаправленная реакция на болевые стимулы. Сохранены краниальные и спинальные рефлексы, вегетативная функция. Наблюдается гипертонус мышц конечностей с признаками пластичности, повышение сухожильных рефлексов, наличие симметричных патологических рефлексов.
• Электроэнцефалография. Характерна низковолновая ЭЭГ, дельта- или тета-ритм. У 10-20% больных отмечается альфа- или бета-ритм. Восстановление сопровождается появлением отчётливого альфа-ритма.
• МРТ головного мозга. МРТ и другие способы нейровизуализации (КТ, МСКТ) не выявляют специфических морфологических изменений. Картина соответствует основному заболеванию: определяются очаги некроза, гематомы, опухоли, внутримозговые дегенеративные процессы, отёк мозгового вещества. У 75% больных отмечается гидроцефалия. Большинство случаев АС сопровождаются атрофическими изменениями коры, однако подобная атрофия наблюдается у находящихся в сознании пациентов с деменцией.
• ПЭТ. КТ головного мозга. Позволяет диагностировать снижение коркового метаболизма на 40-50%. Восстановление протекает с активацией обмена веществ, регистрируемой на ПЭТ.
• Транскраниальная УЗДГ. Направлена на оценку церебральной гемодинамики. Имеет вспомогательное значение, используется преимущественно при решении вопроса о целесообразности шунтирующей операции у пациентов с гидроцефалией.
Необходимо дифференцировать апаллический синдром от комы, состояния минимального сознания, сопора.
Дифференциальная диагностика
Дифференцировка осуществляется при помощи клинических шкал. Инструментальные методы не могут точно указать уровень сознания больного, позволяют установить характер поражения коры, судить об уровне метаболизма церебральных тканей.
Лечение
Терапия направлена на жизнеобеспечение пациента, предотвращение осложнений и восстановление сознания. Единый стандарт ведения больных отсутствует. Лечение проводится длительно, иногда месяцами. Применяются консервативные и хирургические методы:
Консервативная терапия:
• Стимуляция восстановительных процессов. Медикаментозная составляющая включает мощную ноотропную, витаминную, сосудистую терапию, эндолюмбальное введение кислорода. Параллельно проводится регулярная сенсорная стимуляция с использованием всего спектра стимулов: слуховых, тактильных, зрительных, обонятельных.
• Искусственное питание. Осуществляется через гастростому, поскольку зондовое питание зачастую сопровождается осложнениями: аспирацией пищи в дыхательные пути, гастроэзофагеальным рефлюксом, изъязвлениями слизистой в местах соприкосновения с зондом.
• Профилактика осложнений. С целью уменьшения спастичности и профилактики контрактур назначают миорелаксанты. Лучшим предупреждением пролежней и гиповентиляционной пневмонии является адекватный уход, включающий смену белья, перемену позы, высаживание при помощи специальных ортопедических приспособлений, пассивную лечебную физкультуру, массаж. Целесообразно приобщение к уходу родственников больного.
Хирургические методы:
• Шунтирующие операции. Показаны при выраженной гидроцефалии. Наиболее распространено люмбоперитонеальное и вентрикулоперитонеальное шунтирование.
• Глубинная электростимуляции мозга. Проводится путём стереотаксического введения микроэлектродов, посредством которых осуществляется стимуляция активирующих систем ствола.
• Нейротрансплантация. Является новой экспериментальной методикой лечения АС. Активирует регенерацию церебральных тканей, обеспечивает материал для реконструкции повреждённых участков. Введение эмбриональных нервных клеток производится интравентрикулярно (в мозговые желудочки), интрацеребрально (в кору или повреждённые глубинные участки мозга).
Прогноз
Исход зависит от характера мозгового поражения, обусловившего апаллический синдром, возраста больного, продолжительности комы, наличия судорожных приступов. Остро развившийся АС может завершиться восстановлением сознания, но в большинстве случаев пациенты остаются инвалидами вследствие выраженного психоорганического синдрома. В случае прогрессирующей церебральной дегенерации апаллический синдром является терминальной стадией и оканчивается летально.
Профилактика
Профилактика возникновения АС заключается в предупреждении травм, нейроинфекций, интоксикаций, своевременном лечении сердечно-сосудистой патологии.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
