Симптомы корешкового синдрома поясничного отдела

Корешковый синдром поясничного отдела – распространенное осложнение диффузно-дегенеративных болезней позвоночника. В большинстве случаев поясничная радикулопатия наблюдается в межпозвоночном диске между позвонками L5-S1, которые располагаются в пояснично-крестцовом отделе.
Диагностику заболевания проводит специалист, к которому необходимо обратиться после появления первых признаков. Это может быть ревматолог, ортопед или обычный терапевт, который проведет предварительный осмотр пациента. При своевременном обращении к врачу высокая вероятность того, что больному поможет консервативная терапия, и удастся избежать хирургического вмешательства.
Причины
Остеохондроз различной этиологии является главным фактором появления радикулопатии L5. Причинами, стимулирующими патогенез, считают стресс, нервное напряжение и нарушенный обмен веществ. Радикулопатия S1 развивается на фоне межпозвоночной грыжи L5 S1, которая вызывает компрессию нервных ганглиев и корешков спинного мозга.
Ее формированию способствуют нарушенный метаболизм в хрящевой ткани, который приводит к дистрофическим и дегенеративным изменениям в межпозвонковом диске. Со временем в этом месте начинает формироваться выпуклость диска, при которой фиброзное ядро разрывается. Это приводит к зажатию нервных волокон.
Радикулопатия пояснично-крестцового отдела позвоночника также может быть вызвана такими причинами:
- врожденные деформации позвонков и хрящевой ткани;
- гормональный дисбаланс, который приводит к нарушению обмена веществ в позвоночном столбе;
- чрезмерные физические нагрузки на позвоночник;
- сидячий образ жизни и низкий уровень активности;
- травмы, переломы и поражение межпозвоночных дисков;
- онкологические образования;
- снижение плотности костной ткани;
- инфекционно-воспалительные заболевания (остеомиелит, простуда, ОРВИ);
- депрессия, переутомление и хронический стресс.
В роли этиологического фактора может выступать генетическая предрасположенность к болезням соединительной ткани. В комплексе с вредными привычками (злоупотреблении алкоголем и табачными изделиями) это вызывает развитие патологии.
Симптоматика
Симптомы корешкового синдрома поясничного отдела имеют выраженный характер, так как защемление спинномозговых корешков вызывает острую пронзительную боль иррадиирущую в нижние конечности, задний проход и другие части тела. Для этого патологического процесса в поясничном отделе позвоночника характерна следующая симптоматика:
- пронзительная боль, которая усиливается после физических упражнений, ходьбы или наклонов;
- резкие прострелы в конечности и другие отделы спины;
- ощущение покалывания, онемение и снижение чувствительности в нижних конечностях;
- отечность в месте локализации патологического процесса (справа или слева от позвоночного столба);
- покраснение кожных покровов в месте поражения;
- нарушение работы внутренних органов малого таза (мочевого пузыря, простаты, прямой кишки).

Нарушение мочеиспускания и дефекации становится причиной дискомфорта, и уведомляет о наличии патологического процесса во внутренних органах малого таза
Диагностика
После проявления первых признаков больной не должен откладывать поход к врачу, так как патология со временем только обостряется. Для постановки диагноза пациенту необходимо обратиться в специализированную клинику или больницу. Как правило, первым, к кому обращаются больные, является терапевт – специалист, который знает признаки большинства заболеваний. Этот доктор проводит тщательный осмотр и направляет пациента на рентгенографию позвоночного столба.
Инструментальная методика диагностирования позволяет получить детальное изображение костных структур, связок и нервных ганглиев, которые поддались патологическому процессу. Полученное фото поддается расшифровке, после чего терапевт может сказать точный диагноз.
Если на рентгенографии пораженный участок просматривается плохо или вовсе не просматривается, лечащий врач направляет пациента на компьютерную или магнитно-резонансную томографию позвоночника. При множественном поражении прибегают к миелографии – диагностике, которая подразумевает введение контрастного вещества в полость спинного мозга и дальнейшее исследование на рентгеноскопии.

Читайте также:
Лечение
После постановки диагноза невропатолог назначает пациенту комплекс процедур, которые помогут в борьбе с радикулопатией. В первую очередь рассматривается консервативная терапия. Если после терапевтического курса пациент не добился желаемого результата, его направляют на хирургическую операцию.
При возникновении острой формы патологии больному требуется соблюдать постельный режим 4-5 дней, пока прострелы и боль станут менее выраженными. За течением острой формы должен наблюдать лечащий врач, поэтому лечение лучше проводить в стационаре. Если такой возможности нет, то больному следует обеспечить полную неподвижность и покой.
Во время пребывания в стационаре пациенту назначаются физиотерапевтические процедуры: электрофорез, мануальная терапия и магнитотерапия. Все они влияют на метаболические процессы, активизируя приток крови к позвоночнику и повышая проводимость нервного импульса. Одна процедура не окажет лечебного эффекта, поэтому больному в обязательном порядке необходимо пройти полный курс физиотерапии.
Достаточно 12-15 сеансов мануальной терапии, чтобы начался процесс восстановления.
Помимо физиотерапевтических методов медицинские работники следят за питанием пациента. Из рациона убирают следующие продукты: спиртные и газированные напитки, специи, соль и сладкое, острую пищу и копчености, жирную еду. Некоторые продукты могут усиливать воспаление, другие же – снижают его, поэтому рациону уделяется такое внимание.
Медикаментозная терапия – ключевой этап в купировании острой боли. С помощью уколов, таблеток, капсул и других лекарственных форм пациент уменьшает выраженность болевого синдрома. Все медикаменты назначаются врачом после диагностики пациента, так как на некоторые препараты у больного может быть аллергическая реакция.
Наиболее распространёнными лекарственными средствами при радикулопатии считаются:
- обезболивающие – группа средств, большую часть которой занимают НПВС (нестероидные противовоспалительные средства) и анальгетики (Баралгин, Кетопрофен, Мовалис);
- наркотические анальгетики – группа препаратов, которые действуют на ЦНС больного и выписываются врачом в запущенных случаях, при выраженном болевом синдроме (Налбуфин, Тебаин и другие);
- миорелаксанты – медикаменты, которые снижают мышечный тонус и убирают спазмы мышц в пораженном участке (Мидокалм, Сирдалуд);
- новокаиновые и лидокаиновые блокады позвоночника – инъекции, которые производятся непосредственно в очаг воспаления для купирования острой иррадиирующей боли;
- успокаивающие и снотворные препараты – лекарства, назначающиеся при расстройствах нервной системы больного, бессоннице и стрессах.
Обезболивающие и противовоспалительные препараты не способны вылечить саму патологию. Они лишь снижают выраженность симптоматики. То же касается миорелаксантов и блокад.

Блокада пораженной области позвоночника проводится под местным наркозом и в тех случаях, когда боль мешает нормально передвигаться, дышать и делать другие естественные процедуры
Радикальная терапия
Радикальное лечение корешкового синдрома поясничного отдела проводится в том случае, когда обезболивающие препараты больше не купируют боль, а функциональность конечностей полностью нарушена. В основном, это состояние паралича нижних конечностей и обострение грыжи межпозвоночных дисков.
Операция проводится только после того, как пациент пройдет полную диагностику на выявление противопоказаний и сопутствующих болезней. При наличии межпозвоночной грыжи проводится хирургическая операция по удалению образования и зачистки пораженного участка. Вся процедура проходит под общим наркозом.
Осложнения и профилактика
Если больной не придает значения поставленному диагнозу и не принимает никаких мер относительно ее лечения, то высокая вероятность того, что возникнет дискогенная радикулопатия крестцово-поясничного отдела позвоночника. Это острая форма патологии, которая характеризуется пронзительной болью в конечностях, пояснице и внутренних органах.
Помимо этого, повреждение нервных корешков спинного мозга может спровоцировать появление таких патологий:
- хромота;
- плоскостопие;
- бессонница и психоэмоциональная нестабильность;
- полная потеря чувствительности и паралич.
Появление этих болезней, как и радикулопатии поясничного отдела, можно предотвратить, придерживаясь элементарных правил профилактики. К ним относят:
- Регулярные занятия спортом, гимнастикой и йогой. Плавание и гимнастические упражнения позволят привести мышцы спины в норму, улучшить микроциркуляцию крови и обмен веществ.
- Снижение массы тела, если имеется лишний вес. Контроль собственного веса помогает снизить нагрузку на позвоночник и пересмотреть свой рацион. Правильное питание и активные виды спорта помогут человеку привести свое тело в норму.
- Посещение специальных салонов. Лечебные массажи, иглоукалывание и другие физиотерапевтические процедуры подходят для профилактики дегенеративных болезней позвоночного столба.
- Правильное питание. Употребление большого количества овощей, фруктов и продуктов, содержащих витамины и микроэлементы, положительно влияет на пищеварительный тракт и опорно-двигательную систему. Организм постоянно нуждается в кальции, калии, витаминах группы В, которые необходимы для нормальной работы нервной и скелетно-мышечной систем.
- Равномерное распределение труда и отдыха. Усталость, физический и психоэмоциональный износ организма негативно сказываются на всех системах человеческого тела.

Опасные для здоровья человека патологии проще предотвратить, чем длительно лечить
Корешковый синдром приносит массу неудобств больному и требует усилий для его устранения. Поэтому человек не должен пускать все на самотек, если симптоматика болезни уже проявилась. В таком случае нужно обратиться в специализированную клинику, где ему окажут медицинскую помощь.
Источник
Неврологическая патология, которая носит название корешковый синдром, может развиваться в любом из отделов позвоночника. Второе название – радикулопатия. Чаще всего заболевание распространяется в области поясницы, из-за того что происходит сдавливание спинномозговых корешков. Они воспаляются, и начинается патологический процесс.
Корешковый синдром поясничного отдела: симптомы, лечение
Почему воспаляются корешки
Еще заболевание известно как радикулит, и это наиболее распространенное в народе название, означающее явление не опасное и особого лечения не требующее. Подумаешь, спину прихватило. Классическое изображение согбенных старичков и старушек советской поры, которые, охая, держатся за поясницу, иллюстрируя радикулит, сегодня сменили более молодые пациенты. А болезнь из разряда не опасных, переходит в ранг серьезных патологий, поскольку информированность населения растет, и уже многие знают, что радикулопатию не стоит лечить скипидаром или тертой редькой.
Корешковый синдром — серьезное заболевание, а потому лечить его нужно у специалиста, а не народными средствами
Кстати. Рецепты от радикулита – огромный раздел народной медицины, который включает в себя многочисленные самодельные препараты разной степени адекватности. Данный способ лечения врачи признают и не запрещают, но лишь в качестве вспомогательного, чтобы помочь лекарствам снять отек, воспаление и боль. Причины корешкового синдрома народные средства устранить не в силах.
Цены на ортопедические корсеты и корректоры осанки
Синдром, при котором нервные корешки воспалились – это осложнение, причем самое часто встречающееся из всех осложнений болезней позвоночника. Например, остеохондроз, осложненный корешковым синдромом – классическое следствие того, что своевременное лечение данного заболевания не предпринималось. Образуются и разрастаются остеофиты, уменьшаются межпозвоночные промежутки, деформируются и сужаются отверстия, защемляются нервные окончания. Именно поэтому боль при радикулопатии – это не симптом, а синдром.
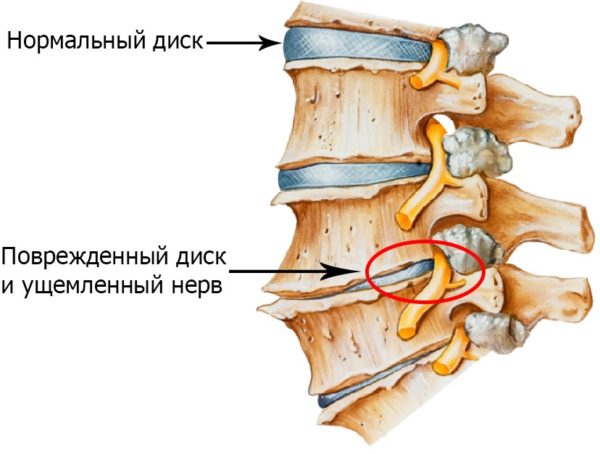
Самой распространенной причиной корешкового синдрома является запущенный остеохондроз
Протрузии и грыжи в равной степени могут стать причиной защемлений. В этом же списке – травмы, опухоли и нестабильность позвоночника. И, конечно, возраст, с которым истощается запас питательных веществ, необходимый позвоночным хрящам. Позвонки «проседают» и давят на нервные окончания.
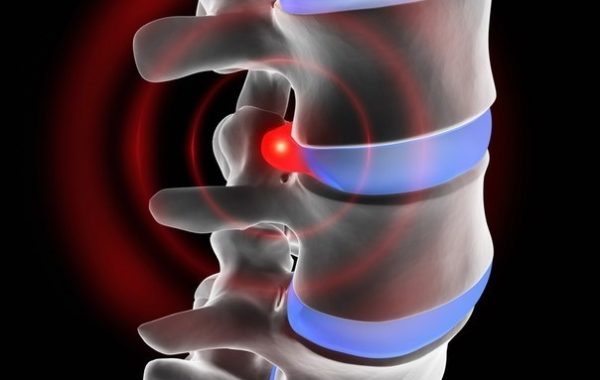
Протрузии и грыжи дисков тоже провоцируют корешковый синдром
Важно! Практически любая проблема с позвоночником, вызвавшая нарушение его функционирования, может стать причиной корешкового синдрома.
Патология позвоночника, возраст, лишний вес или травма, особенно если к ним прибавить провоцирующие факторы, становятся причиной проседания позвонков. Спинномозговой нерв выходит из своего канала, поскольку деформируется вся позвоночная конструкция. Сужаются отверстия, по которым проходят нервы. Начинается воспаление корешков, отек и боль, которую отечность усиливает.
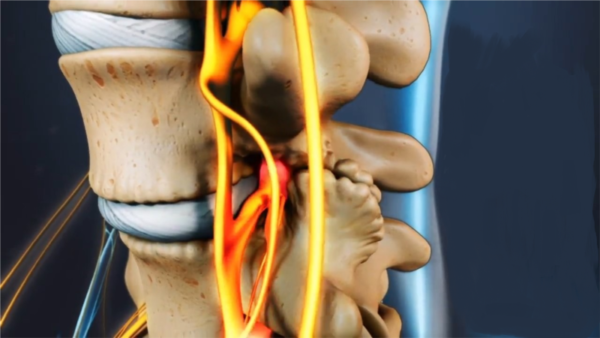
При сдавливании нерв воспаляется, в месте защемления возникает отек и боль
Чаще всего, несмотря на то, что радикулит может быть и шейным, и грудным, название болезни связывают именно с областью поясницы, и вот почему. На эту зону приходится самая большая нагрузка, как от работы, тяжелых физических действий, так и от самого человеческого существования, ознаменовавшегося способностью ходить на двух ногах. Поясница – самый подвижный отдел позвоночника (кроме шеи, но нагрузка на них несравнима). Именно в этой зоне чаще всего возникают различные патологии.
Поясничный отдел позвоночника подвергается наибольшим нагрузкам, вследствие чего именно здесь самый высокий риск защемления нервных волокон
Причины корешкового синдрома:
- остеохондроз, если его не лечить;
- опухоли в позвоночнике;
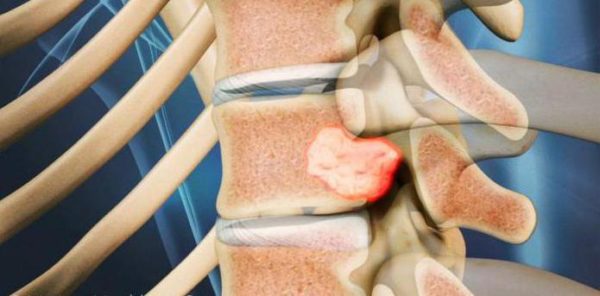
Причиной корешкового синдрома может быть опухоль в позвоночнике
- межпозвонковая грыжа – при разрыве хряща и выхода ядра наружу происходит деформация и сдавливание нервов;
- нарушение позвоночной конструкции;
- травма непосредственно и неправильно сросшиеся после травмы позвонки;
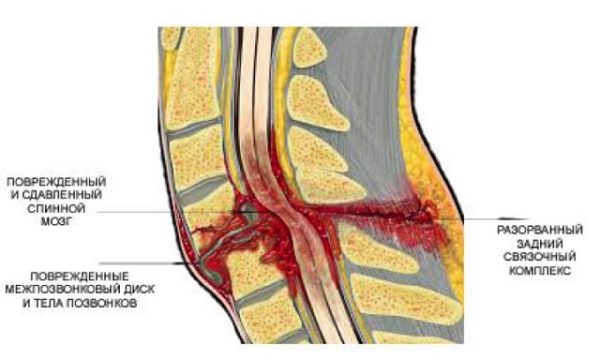
Корешковый синдром часто возникает вследствие травмы позвоночника
- ослабление костей и хрящевой ткани, которое может быть генетическим, вызвано возрастом или инфекцией.
Кстати. Патология может развиться интенсивнее, если имеются провоцирующие факторы. К ним относят ожирение и малую подвижность, возраст и физические перегрузки, переохлаждение и прием некоторых лекарств (в этом случае речь идет о псевдокорешковом синдроме).
Симптомы болезни
Прежде чем перечислить симптомы, стоит обратиться к классификации. У данного заболевания она не является слишком сложной. Патологию не делят на врожденную и приобретенную, поскольку большинство врачей считает ее приобретенным синдромом. Нет у нее и ярко выраженных степеней развития (сложности), которые повлияли бы на диагностические и лечебные мероприятия. Единственная классификация – по зонам позвоночника, и даже здесь существует исключение.
Корешковый синдром может возникнуть в любом отделе позвоночника
Корешковый синдром может проявляться в шейной зоне, в грудной и (наиболее часто) в поясничной. В крестце и копчике радикулит наблюдается настолько редко, что это считается исключением, и в классификацию не вносится.
Основных симптомов у этого заболевания всего три:
- боль;
- мышечная слабость;
- чувствительные нарушения.

Основным симптомом корешкового синдрома является сильная боль в месте защемления, которая почти всегда сопровождается нарушением чувствительности отдельных зон и мышечной слабостью
Ортопедические матрасы
Болевые ощущения
Они могут быть разной интенсивности. При поясничном синдроме ощущаются непосредственно в пояснице, а также в ягодице, бедре, ноге, в зависимости от того, какой именно корешок и в каком месте защемлен.
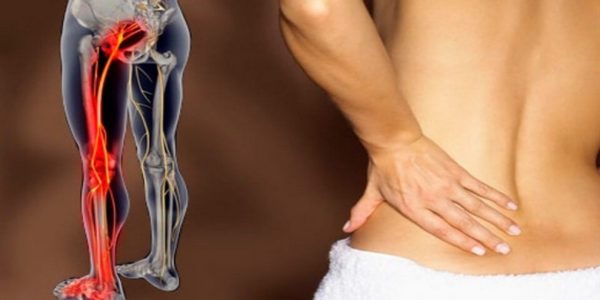
Если защемление произошло в поясничном отделе, боль распространяется на ягодицу, бедро и ногу
Кстати. Боль значительно усиливается, если пациент наклонится вперед, сделает резкое движение, поднимет что-то тяжелое. Переохлаждение и стрессовое состояние тоже могут усилить болевую симптоматику.
Иногда болевые ощущения распространяются не только в нижние конечности, но и на внутренние органы, расположенные в малом тазу. Боль – простреливающая или ноющая, развивается спустя недолгое время после защемления, и по мере нарастания отека тканей усиливается.
Нередко боль распространяется на органы таза, возникают нарушения функций мочеполовой системы
Мышечная атрофия
Наступает мышечная слабость в той стороне тела, где располагается защемление. Чаще всего при поясничной радикулопатии мышечный тонус теряет одна нижняя конечность, поскольку корешок обычно бывает защемлен с какого-то одного бока, а не по обе стороны от позвоночника. Нарушение функций мышц происходит вследствие повреждения нервов, которые отвечают за функционирования определенной области. Это нарушает работоспособность органов, в данном случае нижних конечностей.
Со стороны защемления резко снижается мышечный тонус, ощущается слабость в конечностях
Чувствительность
Нарушается чувствительность в том месте, где защемлен нерв. Это может проявляться в парестезии (когда по коже «бегают» мурашки и поверхность ее ощущается как прохладная). Иногда чувствительность может уменьшаться в зоне гениталий.

Одним из характерных проявлений корешкового синдрома является онемение пальцев, ощущение покалывания в руках
Кстати. В редких осложненных случаях симптомом радикулопатии могут стать нарушения работы органов малого таза, в частности дисфункция репродуктивной системы, сбой работы прямой кишки и мочевыводящих органов.
Диагностика поясничного корешкового синдрома
Чтобы поставить диагноз, врачу понадобится проведение осмотра и инструментальных исследований. Обращаться с данным синдромом следует к невропатологу. Желательно озвучить конкретные жалобы, обращая внимание на максимально точное описание симптомов. Врач проведет неврологический осмотр, в ходе которого будут выявлены зоны пониженной чувствительности, мышечной атрофии, болевые точки. Благодаря физикальному осмотру будет выяснено, в зоне какого именно позвонка произошло нервное защемление.

На первичном осмотре врач определяет наиболее вероятную причину заболевания и участок защемления нерва
При диагностике обязательно необходимо пальпировать болезненную область, где должно обнаружиться при этом мышечное напряжение.
Кстати. Во время пальпации, когда врач проходит наиболее болезненные участки, пациент невольно будет отклоняться в сторону, чтобы уменьшить боль.
Далее пациент получит направление на рентген или компьютерную томографию. Если диагноз останется не уточненным, возможно проведение МРТ или электронейромиографии (это исследование покажет патологии передачи нервных импульсов в мышцы).
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, а также ознакомится с подготовкой и проведением, вы можете прочитать статью об этом на нашем портале.
МРТ позволит точно установить место и степень поражения нервных волокон
Кстати. Самым точным диагностическим тестом, выявляющим корешковый синдром, является магнитно-резонансная томография. Но проведение процедуры не всегда возможно не только из-за имеющихся у пациента противопоказаний (например, несъемные металлические протезы), но и в силу высокой стоимости исследования.
Лечение
Как и при других заболеваниях позвоночника, специфика лечения может зависеть от причины возникновения корешкового синдрома и степени его выраженности. Но отличия не кардинальны, и состоят, главным образом, в том, что прежде чем применить хирургическое лечение, врач испробует все консервативные терапевтические методы.
Лечение корешкового синдрома в большинстве случаев осуществляется консервативными методами
Важно! К оперативному вмешательству при радикулопатии прибегают только в том случае, когда консервативное лечение в течение длительного периода не приносит эффекта, либо состояние пациента начинает стремительно ухудшаться.
Самое главное, что стоит запомнить, лечение радикулита не осуществляется дома, во всяком случае, без обращения к врачу, и ограничившись самостоятельной постановкой диагноза. Возможно, если симптомы не проявляются в крайней степени и не влияют на жизненный ритм и качество, врач посоветует ограничить физическую активность, сбалансировать рацион и записаться на прием к массажисту. Но если боль сильная, ни в коем случае не нужно пытаться справиться с ней без помощи врача.

Даже если боль слабо выражена, не стоит заниматься самолечением, чтобы не спровоцировать ухудшение состояния
Когда боль острая
При острой симптоматике, сильных болях и выраженном мышечном спазме назначаются обезболивающие и противовоспалительные препараты. Сначала таблетированные формы или внутримышечные инъекции, а также наружные мази. Если боль таким образом снять не удается, проводится паравертебральная блокада.
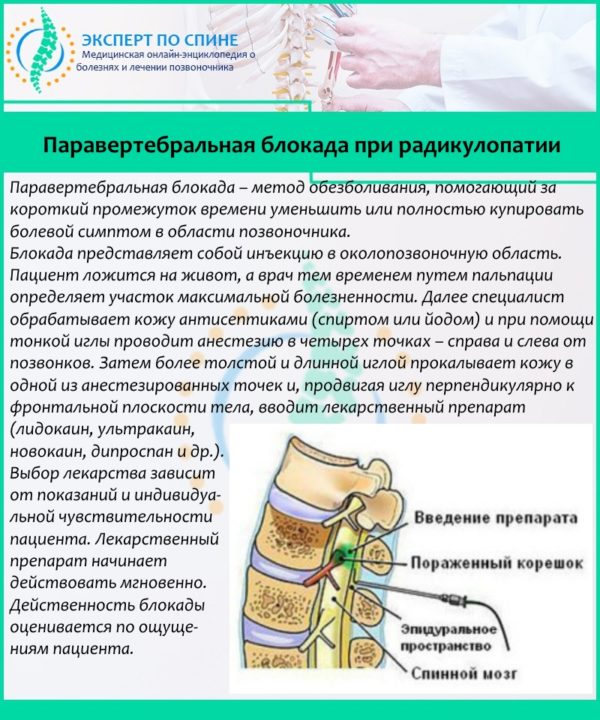
Паравертебральная блокада при радикулопатии
Данный этап лечения предусматривает прием нестероидных препаратов, таких как «Диклофенак», «Нимесулид» и другие.
Таблетки «Нимесулид»
Если вы хотите более подробно узнать, какие виды существуют обезболивающих уколов, а также правильное их использование, вы можете прочитать статью об этом на нашем портале.
Чтобы расслабить спазмированные мышцы, назначаются миорелаксанты. Для снятия отеков тканей пациенту рекомендуется принимать мочегонное.
После снятия боли
Как только удается избавить пациента от боли и остановить воспалительный процесс, можно приступать ко второму терапевтическому этапу, не менее важному, чем первый. Он включает лечебную физкультуру, массаж и физиотерапию, рефлексотерапию, иглоукалывание, мануальную терапию и другие процедуры.

Мануальная терапия — эффективный способ устранить защемление, но выполняться она должна исключительно квалифицированным специалистом
ЛФК проводится только с инструктором. Массаж и физиотерапевтические действия – только специалистом. При правильном использовании данных методов в комплексе происходит значительное уменьшение мышечного спазма, проходит воспаление, улучшается кровообращение и усиливается проводимость в тканях нервных импульсов.

Упражнения при корешковом синдроме должны подбираться лечащим врачом и выполняться под контролем специалиста
По мнению многих врачей физиотерапия является одним из лучших методов борьбы с корешковым синдромом. Применяется электрофорез с лекарствами. Электроимпульсы, которые успешно устраняют мышечное напряжение и нормализуют питание атрофированных тканей. Помогает иглоукалывание, хоть метод и не относится к средствам традиционной медицины.